Шановні колеги! Вашій увазі надається науково-практичне керівництво з ведення кіст яєчників у жінок в період постменопаузи. Дане керівництво розроблене Королівським коледжем акушерів та гінекологів та опубліковане у липні 2016 року. Керівництво має на меті з'ясувати, у яких випадках новоутворення яєчників можна лікувати в рамках загальної гінекологічної служби і коли доцільно спрямувати жінку до онкогінеколога. Керівництво також повинне допомогти у виборі або хірургічного лікування, або вичікувальної тактики. Це допоможе уникнути непотрібних хірургічних втручань або інвазивного чи високовартісного тестування у переважної більшості пацієнтів з простими доброякісними кістами
1. Мета і галузь застосування
Велика кількість кіст яєчників у даний час виявляється за допомогою УЗД, і низький ризик малігнізації багатьох з них наводять на думку про непотрібність хірургічного лікування. Подальші дослідження і ведення цих жінок чинить вплив на захворюваність, смертність, розподіл ресурсів і спрямування до закладів надання допомоги третього рівня. Частота діагностування кіст яєчників у жінок зростає після настання менопаузи. За наявності кісти яєчника неминуче постає питання про її зв'язок з симптомами, що спостерігаються у жінки, і занепокоєність можливістю розвитку раку яєчників. Зрозумілий страх перед малігнізацією змушує багатьох пацієнтів і медичних праціників продовжити подальші перевірки і виконати хірургічне втручання.
Ведення хворих з підтвердженими злоякісними пухлинами яєчників виходить за рамки даного керівництва. Додаткову інформацію можна отримати з клінічних рекомендацій Національного інституту здоров'я медичної допомоги (NICE) №1221 і виданого пізніше керівництва Міжвузівської мережі керівництв Шотландії (SIGN) 135 [2]
2. Вступ та епідеміологія
Кісти яєчників є поширеним захворюванням серед жінок у постменопаузі. Точна їх поширеність невідома, враховуючи обмежену кількість опублікованих даних і відсутність стандартних програм скринінгу раку яєчників [3–4]. Однак, у дослідженнях [4–7] встановлено величину захворюваність десь між 5% і 17%.
Більш широке використання ультразвуку в гінекологічній практиці та поширення використання інших методів візуалізації, таких як комп'ютерна томографія (КТ) та магнітно-резонансна томографія (МРТ) означає збільшення пропорції випадково знайдених кіст.
Проте про кістозні ураження яєчника у постменопаузі слід повідомляти, як про оваріальні кісти, і вони вважаються значними лише у випадку, якщо їх розмір дорівнює 1 см або більше.
Кістозні ураження менше 1 см є клінічно несуттєвими і подальші дії з ними віддаються на розсуд клініциста: чи варто описувати їх у протоколі візуалізаційного дослідження, оскільки вони не потребують подальшого спостереження [8, 9].
Переважна більшість цих виявлених кіст є доброякісними. Таким чином, основне завдання при веденні полягає у встановленні відмінностей між цими кістами: які з них є доброякісними, а які потенційно злоякісні.
Показники захворюваності та результати можуть бути поліпшені за рахунок:
- консервативного лікування, якщо це можливо;
- використання лапароскопічної техніки, де це необхідно, уникаючи лапаротомії, де це можливо;
- за необхідності, спрямування до онкогінеколога.
3. Діагностика і значимість кіст яєчників у жінок в постменопаузі
3.1 Діагностика кіст яєчників у жінок в постменопаузі, початкові дослідження
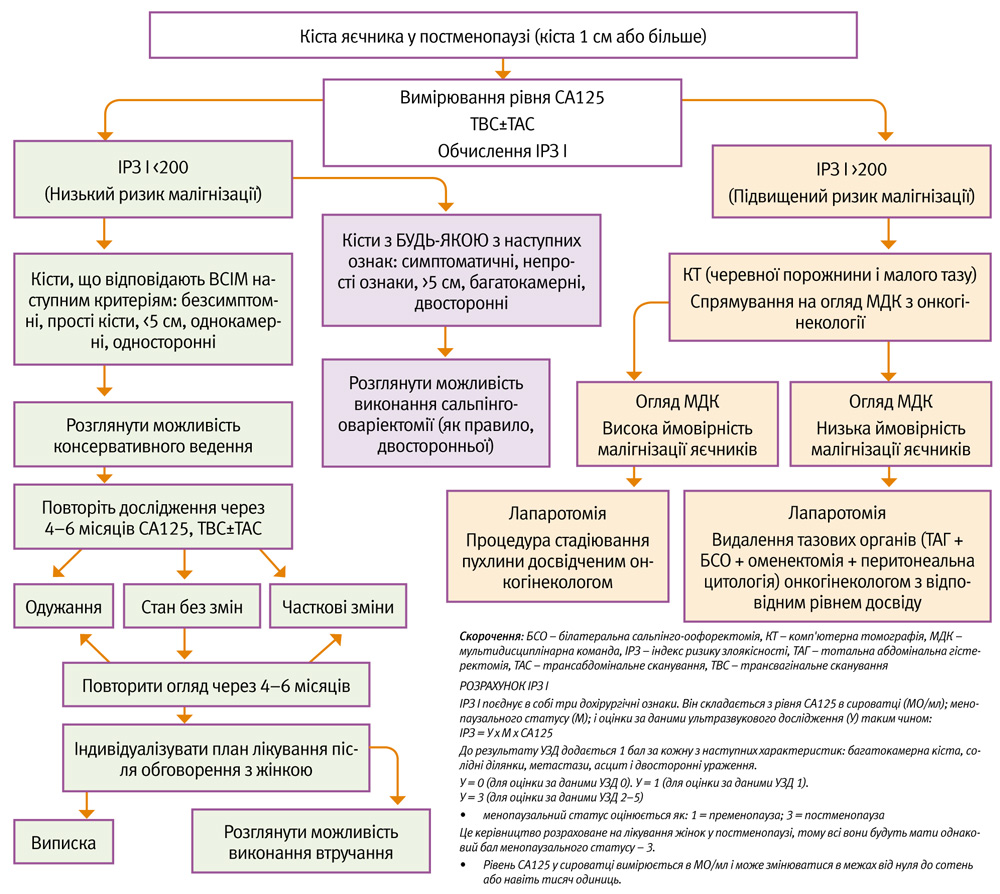
Клініцисти повинні бути інформовані про різноманітність проявів і значущості кіст яєчників у жінок в постменопаузі. У жінок в постменопаузі з гострим болем у животі слід розглянути діагноз травмування кісти яєчника (наприклад, перекрут, розрив, крововилив). Рекомендується спочатку оцінювати кісти яєчників у жінок в постменопаузі шляхом вимірювання рівня онкоантигену 125 (CA125) у сироватці крові та трансвагінального ультразвукового сканування (див. Розділи 3.3.1 і 3.4.1). (А)
Кісти яєчників у жінок в постменопаузі можуть проявляти себе одним із трьох способів. Деякі жінки надходять до лікувального закладу з гострим болем (наприклад, перекрут або розрив кісти), що вимагає проведення негайної оцінки. У інших жінок кісти яєчника виявляються в ході гінекологічних досліджень (наприклад, з приводу постменопаузальної кровотечі).
Нарешті, деякі кісти яєчників зустрічаються у жінок в постменопаузі, яким проводяться дослідження з іншого приводу для негінекологічних станів (наприклад, виконання поперечної візуалізації за загальними хірургічними або медичними показаннями) [16–18]. (РД 4)
Автори не виявили літературних джерел, які дозволили би оцінити пропорційну кількість жінок з новоутвореннями придатків, поданими на кожному з маршрутів руху пацієнтів. Пропорції можуть варіюватися в залежності від умов (надання первинної або вторинної медико-санітарної допомоги), типу клінічних спрямувань, критичного для пацієнтів рівня для звернення за медичною допомогою, критичного для клініцистів рівня для виконання діагностичних тестів, а також багатьох інших факторів.
Для сортування і спрямування на подальше ведення хворих жінок повинна бути зроблена оцінка ризику злоякісності кісти яєчника. На даний час рекомендується вимірювання CA125 сироватки [19–22] та УЗД органів малого тазу [8, 23–27] (див. Розділи 3.3.1 і 3.4.1) [8–28–31]. Занепокоєння і побоювання з приводу можливості розвитку раку яєчників, а також зрозумілий страх жінок перед злоякісними захворюваннями не слід недооцінювати. Обґрунтування і обмеження будь-якого рекомендованого методу дослідження повинні бути чітко встановленими і тактовно донесеними до жінки, з поясненням результатів [32–49]. (РД 1+)
У разі, якщо дослідження починається з проведення КТ, якщо цього не зазначено у випадку злоякісної пухлини яєчників і поширеного внутрішньочеревного захворювання, ультразвукове дослідження має бути проведене для того, щоб розрахувати індекс ризику злоякісності (ІРЗ).
3.2 Роль збору анамнезу та клінічного обстеження жінок в постменопаузі з кістами яєчників
Слід провести детальний збір анамнезу жінки, особливу увагу приділяючи факторам ризику і симптомам, що наводять на думку про злоякісну пухлину яєчників, враховуючи сімейний анамнез раку яєчників, кишечника і молочної залози. (D)
Якщо сімейний анамнез обтяжений цими захворюваннями, слід розглянути спрямування жінки до регіональної служби з генетичних досліджень раку. Відповідні випробування повинні проводитися для всіх жінок у постменопаузі, в яких розвинулися симптоми протягом останніх 12 місяців, які дозволяють запідозрити синдром подразненої товстої кишки, особливо у жінок старше 50 років, або тих з них, хто має у сімейному анамнезі рак яєчників, кишечника і молочної залози. (C)
Повне медичне обстеження жінки має важливе значення і повинне включати в себе визначення індексу маси тіла (ІМТ), обстеження живота для виявлення асциту та вагінальне дослідження. (C)
Сімейний анамнез може бути використаним для визначення жінок, які мають підвищений ризик розвитку раку яєчників. Високий ризик розвитку раку яєчників визначається, якщо у жінки є родичі першого ступеня (мати, батько, сестра, брат, дочка або син), які постраждали від раку:
- дві або більше осіб з раком яєчників першого ступеня спорідненості між собою;
- одна особа з раком яєчників будь-якого віку і одна з діагностованим раком молочної залози віком до 50 років першого ступеня спорідненості між собою;
- один родич з раком яєчників будь-якого віку і два з раком молочної залози, діагностованим у віці до 60 років, першого ступеня спорідненості;
- три або більше членів сім'ї з раком товстої кишки, або два з раком товстої кишки і один з раком шлунка, яєчників, ендометрію, сечовивідних шляхів або раком тонкої кишки в двох поколіннях. Один з цих видів раку має бути діагностований у віці до 50 років і постраждалі родичі повинні бути першого ступеня спорідненості між собою;
- одна особа з раком молочної залози і раком яєчників.
Підвищеним ризик розвитку раку яєчників також вважається у випадку, коли жінка є носієм відповідних мутацій гена раку (наприклад, BRCA1, BRCA2, гена репарації неспарених нуклеотидів), вона має неперевіреного родича першого ступеня з відповідною мутацією гена раку або вона має неперевіреного родича другого ступеня спорідненості, через особу, яка не піддалася впливу мутації, або індивіда з відповідною мутацією гена раку. (РД 2-)
Якщо сімейний анамнез обтяжений цими захворюваннями, слід розглянути можливість спрямування жінки до регіональної служби з генетичних досліджень раку.
Рак яєчників часто розвивається з невизначеними абдомінальними симптомами, які широко розповсюджені серед населення загалом (постійне здуття живота, відчуття наповненості шлунка і/або втрата апетиту, біль у області малого тазу або в животі, підвищення позивів і/або частоти сечовипускання).
Таким чином, завдання полягає у якомога ранішій постановці правильного діагнозу, не дивлячись на неспецифічний характер симптомів і ознак, а також розробці різних показників, за якими проводиться сортування жінок для подальших досліджень, і співвіднесенні симптомів із ймовірністю розвитку раку яєчників (наприклад, використовуючи симптоматичний індекс Гоффа) [50–51].
Висвітлення цих показників виходять за рамки даного керівництва. Однак, описані симптоми мають більше значення для жінок у постменопаузі, зокрема, віком після 50 років, якщо відчуваються постійно або на регулярній основі, або для жінок з обтяженим сімейним анамнезом (два або більше випадків раку яєчників або рак молочної залози, діагностовані у ранньому віці серед родичів першого ступеня спорідненості) [16–18, 52]. (РД 2+)
Хоча клінічне обстеження має недостатню чутливість при виявленні оваріальних новоутворень (15–51%) [53], його важливість полягає в оцінці будь-якої відчутної маси на чутливість, рухливість, наявність вузликів і асциту. Дослідження тазових органів, в тому числі ректальне обстеження, навіть з анестезією, показали обмежену здатність ідентифікувати новоутворення в області придатків матки, особливо зі збільшенням ІМТ пацієнта понад 30. Ознаки, що найбільш послідовно асоціюються з малігнізацією придатків, включають в себе наявність нерегулярних, з твердою консистенцією, фіксованих, вузлових, двосторонніх мас, пов'язаних з асцитом. Жінки у постменопаузі повинні бути терміново скеровані до спеціаліста, якщо при медичному обстеження виявляється асцит і/або новоутворення органів малого тазу або черевної порожнини [53–55]. (РД 2+)
3.3 Аналізи крові, які слід проводити жінкам у постменопаузі з кістами яєчників
4.3.1 CA125
CA125 – єдиний пухлинний маркер сироватки крові, який використовується для первинної оцінки, який дозволяє розрахувати ІРЗ кіст яєчників жінок у постменопаузі. (B)
Рівні CA125 не повинні використовуватися ізольовано, щоб визначити, чи є кіста злоякісною. У той час, як дуже високе значення показника може допомогти в постановці діагнозу, нормальне його значення не виключає раку яєчників внаслідок неспецифічного характеру тесту. (B)
CA125 вперше описав у 1981 році Bast [19]. CA125 широко поширений в тканинах організму дорослої людини.
Зазвичай використовується порогове значення 35 МО/мл, яке отримане з розподілу значень серед 99% 888 здорових чоловіків і жінок [20]. (РД 1+)
Добре відомо, що рівень сироваткового CA125 піднімається більше 80% у випадках епітеліального, але не в більшості випадків первинного муцинозного раку яєчників [20, 56–59]. При використанні порогового значення 30 МО/мл тест має чутливість 81% і специфічність 75% [28].
Однак, діапазон значень CA125 може мати широкі межі, з нижчими рівнями (20 МО/мл) у здорових жінок в постменопаузі [21, 22, 33, 34]. (РД 2++)
Незлоякісні гінекологічні захворювання, такі як запальні захворювання органів малого тазу, міома, гострі події у доброякісних кістах (наприклад, перекрут або крововилив) та ендометріоз – всі вони можуть викликати збільшення рівня CA125 [35, 36]. Для жінок європейської раси характерні вищі значення показника, порівняно з африканською або азіатською расами [37]. Споживання кофеїну, гістеректомія у анамнезі і паління у деяких звітах асоціюються з нижчими рівнями СА125 [35, 37]. (РД 2+)
Численні доброякісні негінекологічні стани, які викликають перитонеальне подразнення (туберкульоз, цироз печінки, асцит, гепатит, панкреатит, перитоніт, плеврит) та інші первинні пухлини, які метастазують до очеревини (молочної залози, підшлункової залози, легень і товстої кишки), також можуть викликати підвищення рівня CA125 [38, 39]. (РД 1-)
Вимірювання рівня CA125 поодинці показує об'єднану чутливість і специфічність 78% для диференціації доброякісних новоутворень придатків від злоякісних, з вищими значеннями у жінок в постменопаузі [30]. (РД 2+)
3.3.2 Інші пухлинні маркери
На даний час існує недостатньо доказів, які підтверджують рутинне клінічне застосування інших пухлинних маркерів, таких як білок придатка яєчка людини 4 (НЕ4), раковий ембріональний антиген (РЕА), CDX2, раковий антиген 72-4 (CA72-4), раковий антиген 19-9 (CA19-9), альфафетопротеїн (a-ФП), лактатдегідрогеназа (ЛДГ) або людський хоріонічний бета-гонадотропін (b-ХГл), щоб оцінити ризик злоякісних новоутворень кіст яєчників у постменопаузі. (B)
HE4
HE4 являє собою глікопротеїн, який було знайдено в епітелії придатка яєчка. Підвищенння рівнів HЕ4 в сироватці та експресія гена HЕ4 (WFDC2) спостерігаються при раку яєчників, а також раку легень, підшлункової залози, молочної залози, перехідно-клітинного раку сечового міхура/сечоводу і раку ендометрію [60–63]. (РД 2++)
Рівень HE4 не зростає при ендометріозі, цей маркер має менше хибно-позитивних результатів при доброякісних захворюваннях, порівняно з CA125 [63–65]. (РД 2++)
Є деякі попередні дані, згідно з якими HE4 є чутливішим і специфічнішим за сироватковий CA125 для діагностики раку яєчників [66–67]. У ретроспективному звіті [66] (67 інвазивних і 166 доброякісних новоутворень) показано, що HE4 мав вищу чутливість (73%), порівняно з CA125 (43,3%) для 95% специфічності відмінності між доброякісними і злоякісними масами яєчників, а додавання аналізу HE4 до CA125 додатково підвищує чутливість до 76,4%.
Передбачається, що використання HE4 замість сироваткового CA125 дозволить додатково ідентифікувати сім пацієнтів з раком, зі зменшенням на 81 випадок помилкової діагностики (за умови 10% поширеності недіагностованого раку яєчників у даній популяції пацієнтів) на кожні 1000 жінок, яким виконується діагностика органів малого тазу [68].
Існує ряд доказів, які дозволяють припустити, що поєднання HE4 і сироваткового CA125 є більш специфічним, але менш чутливим, ніж будь-який з цих маркерів окремо. У проспективному дослідженні 69 531 пацієнта оцінювали алгоритми логістичної регресії окремо для пременопаузи і постменопаузи, куди входило і вимірювання рівнів сироваткового CA125 і HE4 для диференціальної діагностики новоутворень придатків. Чутливість і специфічність в групі постменопаузи становила 92,3% (95% ДІ 85,9–96,4) і 75% (95% ДІ 66,9–81,4) відповідно. (РД 2+)
Однак, HE4 не застосовують у рутинній клінічній практиці, а дані про використання HE4 є малоістотними, щоб дозволити рекомендувати його регулярне застосування замість або на додаток до визначення СА125 сироватки крові на момент написання цього керівництва.
РEA, CDX2, CA72-4, CA19-9, a-ФП, ЛДГ і b-ХГЛ
Існує мало доказів того, що дані панелі, включаючи вимірювання декількох пухлинних маркерів надають будь-яку додаткову перевагу при первинній оцінці кіст яєчників у жінок в постменопаузі. Всі ці маркери показують низьку чутливість і широку варіабельність специфічності при використанні методу поодинці або у комбінації з СА125. Рутинне використання будь-якого з цих пухлинних маркерів у стандартних клінічних умовах не рекомендується [30, 70–72]. (РД 2+)
3.4 Методи візуалізації при оцінці кіст яєчників у жінок в постменопаузі
3.4.1 Застосування УЗД для категоризації кіст
Трансвагінальне УЗД органів малого тазу є єдиним найбільш ефективним способом оцінки кіст яєчників жінок у постменопаузі. (A)
Трансабдомінальне УЗД не повинне використовуватись ізольовано. Його потрібно використовувати для одержання додаткової до трансвагінального УЗД інформації, особливо коли кісти яєчника є великими або розміщені поза полем зору трансвагінального УЗД. (A)
При трансвагінальному УЗД повинні чітко документуватися морфологічний опис і дані суб'єктивної оцінки особливостей УЗД, щоб розрахувати ризик злоякісних новоутворень. (C)
Трансвагінальне УЗД слід виконувати із використанням багаточастотних зондів лікарями, які мають значний досвід гінекологічної візуалізації. (C)
При трансвагінальному УЗД «проста кіста» асоціюється з п'ятьма ознаками:
- кругла або овальна форма;
- тонкі або непомітні стінки;
- акустичне посилення в районі задньої стінки;
- анехогенний рідкий вміст; і
- відсутність багатокамерності або вузликів.
Характеристика аднексальної маси як простої кісти має важливе значення для вибору тактики ведення пацієнтки. При ультразвуковій ідентифікації простої кісти встановлюється доброякісність процесу в 95–99% жінок в постклімактеричному періоді. (РД 2-)
Кіста яєчника визначається як складна, за присутності однієї або декількох ознак:
- наявність перегородок (тобто, багатокамерна кіста);
- солідні вузлики;
- папілярні розростання.
Існує привід для занепокоєння у зв'язку зі збільшенням числа випадків злоякісних новоутворень (8% багатокамерних і 36–39% з ураженням солідних елементів) [73]. Детальна система класифікації оваріальних кіст була розроблена на основі консенсусу Міжнародної групи з аналізу пухлин яєчників [74]. Слід зазначити, що ця група відносить до категорії «однокамерні» кісти з незначними аномаліями внутрішньої будови, такими як неповні перегородки або при розмірі сосочка менше 3 мм. Це суперечить визначенням інших північноамериканських досліджень, включаючи дослідження зі скринінгу раку простати, легенів, колоректального раку і раку яєчників (PLCO) [5, 75, 76].
Методи трансабдомінального і трансвагінального сканування доповнюють один одного, в деяких установах пацієнтів досліджують з використанням обох методів. Велика частина літератури про ультразвукове дослідження кіст яєчників у постменопаузі стосується застосування трансвагінального УЗД. Через поліпшену розподільчу здатність трансвагінального УЗД його слід використовувати завжди, коли це можливо, і рекомендувати як метод візуалізації першої лінії для оцінки кіст яєчників у жінок в постменопаузі. Коли кіста яєчника є великою або знаходиться поза полем зору трансвагінальної ехографії, рекомендується проведення трансабдомінального УЗД [40, 41]. (РД 1+)
У Великобританії гінекологічне УЗД органів малого тазу проводять спеціально навчені лікарі різних клінічних спеціальностей: гінекологи, рентгенологи та сонографісти.
Виконання УЗД органів малого тазу є частиною навчальної програми RCOG в навчальному модулі «Проміжне УЗД в гінекології», а також навчальних програм з радіології. Сонографісти Великобританії, які проходять навчання, повинні мати сертифікат аспіранта або диплом в галузі медичного ультразвуку (або вищий диплом у галузі медичного ультразвуку, виданий коледжем рентгенологів).
Суб'єктивна оцінка за допомогою ультразвуку залишається цінним методом при диференціюванні злоякісних пухлин яєчників від доброякісних. «Розпізнавання образів» конкретних результатів УЗД з більш складними системами підрахунку балів може призвести до рівня чутливості і специфічності, еквівалентного показникам логістичної регресійної моделі, особливо при виконанні дослідження досвідченішими лікарями, які спеціалізуються в області гінекологічної візуалізації. Це може потенційно зменшити число «непотрібних» хірургічних втручань. Однак, ці докази походять з центрів із особливим досвідом в цій галузі і не можуть бути універсально досяжними в усіх клінічних умовах та зі змінними групами експертів [26, 27, 42]. (РД 2-)
У дослідженні [23] показано, що трансвагінальне УЗД може допомогти у визначенні характеристик доброякісних та злоякісних кіст з чутливістю 89% і специфічністю 73% при використанні морфологічного індексу. Однак, отримані результати повинні бути співвіднесені з анамнезом та даними лабораторних досліджень. Недавнє дослідження [43] показало, що використання більш специфічної Інформаційної системи звітності результатів гінекологічної візуалізації (GI-RADS) може збільшити чутливість до 99,1% і специфічність до 85,9%. (РД 2++)
У жінок в постменопаузі прості кісти спостерігаються з частотою 5–17% і не пов'язані з гормональною терапією або часом від моменту початку менопаузи, хоча для деяких з них спостерігається зменшення частоти появи з плином часу після настання менопаузи [4–7]. У 2-річному дослідженні подальшого спостереження [5] безсимптомних жінок в постменопаузі з простими кістами розміром менше 5 см було показане зникнення кіст (53%), незмінні розміри (28%), збільшення (11%), зниження (3%) або коливання розмірів (6%).
Дані великих скринінгових досліджень [8, 24, 31, 45] виявили вищий рівень елімінації однокамерних кіст (70%), при цьому тільки складні кісти мали підвищений ризик розвитку злоякісних новоутворень. Кісти придатків розміром 5 см або менше у жінок в постменопаузі рідко бувають злоякісними. (РД 2-)
Постменопаузальні кісти яєчників з солідним компонентом включають доброякісні пухлини яєчників, такі як деякі види тератом, цистоаденоми, цистаденофіброми, злоякісні пухлини яєчників (первинні і метастатичні) або перекрут яєчника.
Хоча за допомогою УЗД не можна однозначно відрізнити злоякісні кісти від доброякісних, застосування методу надає корисну інформацію. Різні автори [46–49] розробили морфологічні системи підрахунку балів для тазових новоутворень, прогнозуючи характер новоутворень яєчників в залежності від розміру, характеру внутрішніх стінок, а також наявності перегородок, папілярних розростань і ехогенності. Наявність в стінках вузликів або перегородок (особливо з потоком крові у судинах) передбачає, що кіста яєчника є злоякісною. Однак, важливо відзначити, що жодне ультразвукове дослідження не дозволяє встановити категоричний розподіл між доброякісними і злоякісними оваріальними новоутвореннями. (РД 2+)
3.4.2 Роль доплерографії і тривимірних ультразвукових досліджень
Кольорове доплерівське дослідження кровотоку не має істотного значення для рутинної первісної оцінки кіст яєчників у жінок в постменопаузі. (C)
Спектральні і імпульсні доплерівські індекси (індекс резистентності, індекс пульсації, пікова систолічна швидкість, усереднена за часом максимальна швидкість) не слід використовувати рутинно, щоб диференціювати доброякісні кісти яєчника від злоякісних, тому що їх використання не асоціюється зі значним поліпшенням точності діагностики за морфологічними оцінками з використанням ультразвукового сканування. (B)
Тривимірна ультразвукова морфологічна оцінка не може поліпшити діагностику складних кіст яєчників, і її рутинне застосування при оцінці кіст яєчників у постменопаузі не рекомендується. (B)
Злоякісні новоутворення загалом демонструють неоваскуляризацію, з аномальними розгалуженими візерунками або морфологією судин. Ці нові судини мають нижчий потоковий опір, ніж нативні судини яєчника.
Отже, сонографічну оцінку з використанням комбінації морфологічної оцінки і кольорового картування кровотоку або потужностей доплерівської візуалізації для виявлення анормального кровоплину в деяких дослідженнях було запропоновано для оцінки підозрілих кіст яєчників на ризик злоякісних новоутворень [77–80]. (РД 2++)
В інших дослідженнях [81–84] це було непослідовно підтверджено. Зокрема, вчені виявили, що будь-яке невелике зниження рівня хибнопозитивних результатів (тобто підвищення специфічності) у порівнянні з УЗД відбувалось за рахунок значного падіння чутливості (тобто збільшення рівня хибнонегативних результатів). (РД 2+)
Дослідження [78, 79, 85] з оцінки використання спектрального та імпульсного індексів Допплера (тобто індекс резистентності, індекс пульсації, пікова систолічна швидкість, усереднена за часом максимальна швидкість) зазвичай не виявили будь-якого істотного поліпшення діагностичної точності з морфологічної оцінки за допомогою ультразвукового сканування. Таким чином, значення спектрального допплерівського аналізу є дуже обмеженим. (РД 2++)
Однак, комбінація використання трансвагінального УЗД з енергетичним допплерівським картуванням потоку показала в умовах дослідження підвищення чутливості і специфічності у порівнянні з використанням лише трансвагінального УЗД, особливо в складних випадках [86–91]. Такі дослідження не є загальнодоступними і не можуть бути рекомендованими для рутинної первісної оцінки кіст яєчників у жінок в постменопаузі. На даний час існує достатньо доказів підтримки використання тривимірних ультразвукових сканувань в оцінці кіст яєчників у жінок в постменопаузі. Використання тривимірного енергетичного доплерівського картування може сприяти диференціації доброякісних новоутворень від злоякісних, оскільки воно покращує виявлення центральних кровоносних судин в папілярних розростаннях або солідних областях, як це обговорювалось раніше [86, 88, 92, 93]. (РД 2++ )
3.4.3 Роль КТ, МРТ та інших методів поперечної візуалізації
Застосування КТ, МРТ та позитронно-емісійної томографії (ПЕТ) для початкової оцінки кіст яєчників у жінок в постменопаузі не рекомендується. (B)
Відсутній чіткий консенсус щодо необхідності подальшого застосуванням інших, крім трансвагінального УЗД, методів візуалізації за присутності явно доброякісного захворювання.
На теперішній час рутинне використання КТ і МРТ для первісної оцінки кіст яєчників у постменопаузі не перевершує за чутливістю або специфічністю отримані за допомогою трансвагінальної сонографії дані для диференціації між доброякісними і злоякісними кістами. Відсутність чітких доказів користі, відносна дороговартісність, ресурсна обмеженість цих методів, а також затримка між спрямуванням на дослідження і виконанням хірургічної операції означає, що їх рутинне застосування для початкової діагностики ще не може бути рекомендованим.
Однак, ці додаткові методи візуалізації можуть стати у нагоді при оцінці складніших уражень або за підозри на метастазування [94, 95]. (РД 2++)
3.4.3.1 КТ
КТ нерегулярно використовується для первинної візуалізації при оцінці кіст яєчників у жінок в постменопаузі через її низьку специфічність, обмеженість оцінки внутрішньої морфології яєчників і використання іонізуючої радіації. (B)
Якщо за даними клінічної картини, УЗД і пухлинних маркерів підозрюється злоякісне захворювання, повинна бути проведена КТ черевної порожнини і органів тазу з подальшим спрямуванням до мультидисциплінарної команди з онкогінекології. (B) На сьогодні найкраще використання комп'ютерної томографії полягає не у виявленні і характристиці новоутворень тазових органів, а для оцінки наявності абдомінальних метастазів при підозрі на малігнізацію кісти, що виникла за даними трансвагінального УЗД, огляду і дослідження сироваткових маркерів.
КТ буває корисним в окремих випадках за підозри на кісти придатків негінекологічного походження, наприклад, інших негінекологічних заочеревинних кістозних мас. Застосування КТ може виявити метастази у сальник, перитонеальні імплантаційні метастази, збільшення лімфатичних вузлів малого тазу або парааортальних, наявність метастазів у печінці, обструктивну уропатію і, можливо, альтернативне вогнище первинного раку, в тому числі підшлункової залози або товстої кишки [96–98].
Отже, на даний час існує мало підстав використання КТ для первісної оцінки кіст яєчників в постменопаузі, крім визначення стадії раку, якщо кіста вважається злоякісною. Крім того, КТ може бути показаною при підозрі на первинний рак яєчників або для виявлення первинного внутрішньочеревного раку (наприклад, товстої кишки, шлунка, підшлункової залози) з підозрою на метастази у яєчниках [96–98]. (РД 2++)
3.4.3.2 МРТ
МРТ не слід регулярно застосовувати як основний інструмент візуалізації для початкової оцінки кіст яєчників у жінок в постменопаузі. (B)
МРТ слід використовувати як метод візуалізації другої лінії для характеристики невизначених кіст яєчників, коли дані УЗД є малоінформативними. (B)
У той час, як застосування МРТ може поліпшити загальну чутливість і специфічність характеристики кіст яєчників, існують внутрішні обмеження до ширшого використання цього методу, які виключають загальне використання МРТ з перевагою над трансвагінальним УЗД. Вони є організаційними (наприклад, висока вартість, обмежена доступність дослідження), і пов'язаними з пацієнтом; МРТ протипоказана для деяких хворих (наприклад, з кардіостимуляторами, кохлеарними імплантами) і може бути неприйнятною для деяких пацієнтів (наприклад, з клаустрофобією) [94, 96, 99–110]. Застосування МРТ слід розглядати для характеристики невизначених кіст придатків, з ідентифікацією підвищення вегетації в кістозних масах і наявності асциту, що є кращими показниками злоякісності. Подальше дослідження за допомогою МРТ має значення у випадках, де альтернативний, порівняно пухлиною яєчників, діагноз вважається більш імовірним, або якщо анатомічно яєчникове походження тазової кісти викликає сумнів [96–98]. (РД 2++)
МРТ є цінним інструментом вирішення проблем, коли ультразвукове дослідження не приносить результатів або обмежене конституційними особливостями будови тіла. МРТ сонографічно невизначених новоутворень придатків може бути використана для організації догляду за пацієнтами, і скоротити витрати на подальше їх ведення.
Жінкам, які мають клінічно низький ризик злоякісних новоутворень, але комплексні за даними УЗД ураження, швидше за все, буде показане виконання МРТ з контрастуванням. Дані мета-аналізу [111], у якому порівнювалось збільшення значення другого дослідження для оцінки не визначених за УЗД новоутворень придатків виявили, що МРТ з контрастуванням забезпечує більшу достовірність при діагностиці раку яєчників у порівнянні з КТ, доплерографією або МРТ без контрастування.
Задокументованим основним внеском МРТ до оцінки новоутворень придатків є специфічність методу, яка може забезпечити впевнену діагностику багатьох доброякісних уражень придатків [94, 96, 98–100, 111–113].
Функціональні МР послідовності, такі як дифузійно-зважені зображення (ДЗЗ), разом з їх кількісною похідною (уявний коефіцієнт дифузії, або УКД-карта) і зображення з динамічним посиленням контрастності можуть бути доданими до звичайних послідовностей. ДЗЗ додає інформацію щодо руху молекул води у різних тканинах і може допомогти диференціювати доброякісні патології від злоякісних з поліпшеною точністю – у деяких випадках при застосуванні комбінованого методу – до 95%. Проте здатність методу остаточно диференціювати доброякісні новоутворення придатків від злоякісних досі спірна, тому що багато доброякісних уражень придатків також можуть бути відзначені обмеженою дифузією.
Метод також показує варіабельні результати для переважно кістозних уражень з незначними солідними компонентами/низькою клітинною насиченістю або більш високодиференційованих пухлин з нижчою оновлюваністю клітинної популяції. Зображення з динамічним посиленням контрастності, як і раніше, в основному обмежуються їх використанням для наукових досліджень, вони ще не набули широкого поширення у клінічній характеристиці кіст яєчника [99–110]. (РД 2 ++)
3.4.3.3 ПЕТ-КТ
Наявні дані не свідчать про необхідність рутинного застосування ПЕТ-КТ для первинної оцінки кіст яєчників у постменопаузі. Дані досліджень не свідчать про явну перевагу методу перед трансвагінальним ультразвуковим дослідженням. (C)
Для оцінки кіст яєчників у жінок в постменопаузі застосування ПЕТ-КТ в даний час не рекомендується. Рівною мірою застосування методу не рекомендується для діагностики або первинного стадіювання за підозри на рак яєчників.
У одному дослідженні [114] чутливість і специфічність ПЕТ-КТ в оцінці підозрілих кіст яєчників у безсимптомних жінок становить лише 58% і 76% відповідно. Однак, застосування ПЕТ-КТ може грати певну роль у лікуванні жінок зі злоякісними пухлинами в анамнезі, які надійшли для оцінки новоутворень придатків і виявлення інших вогнищ захворювання, проте це виходить за рамки даного керівництва [114–116]. (РД 2+)
Продовження у наступному номері.
Перелік літератури знаходиться у редакції.


коментарів