Интерес к лактации у женщин с сахарным диабетом (СД) довольно большой, так как это одно из наиболее распространенных заболеваний. СД занимает основное место не только в структуре эндокринных болезней, но и среди заболеваний неинфекционной природы – третье место после сердечно-сосудистой и онкологической патологии. В 2014 году уровень заболеваемости диабетом составил 8,5% среди взрослого населения 18 лет и старше [1], 9,6% среди женщин европейского региона [2]. Кроме того, у 7% беременных выявляется гестационный диабет, который в 10% случаев не исчезает после родов, а «трансформируется» в СД ІІ типа [5, 8].
Современное состояние медицины позволяет женщинам с СД сохранять высокое качество жизни, успешно вынашивать беременность и благополучно рожать. Однако, из-за серьезных метаболических расстройств, сосудистых изменений, хронической гипоксии, которые возникают в организме беременной при СД, значительно возрастает риск осложнений в родах и послеродовом периоде, как для матери, так и для плода. И в определенный момент перед женщиной возникает вопрос: можно ли ей кормить ребенка грудью?
Особенности лактации у женщин с сахарным диабетом
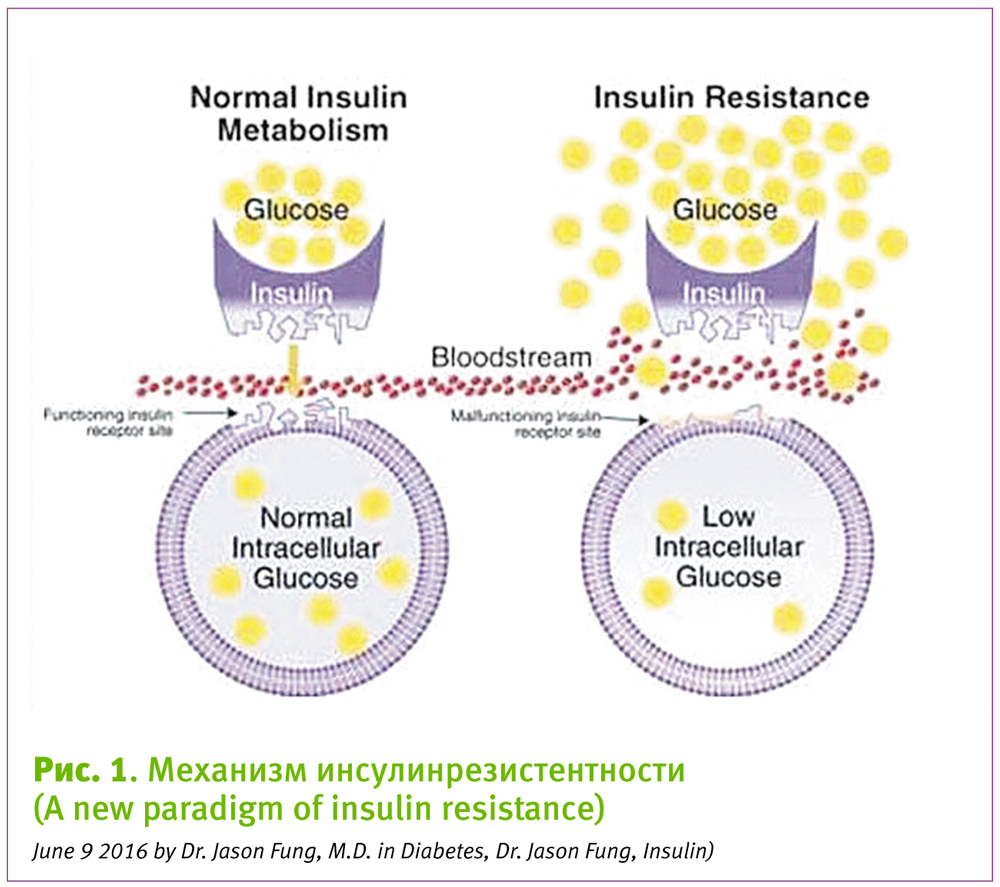
До недавнего времени функция инсулина в производстве и секреции молока не была достаточно изучена и поэтому его роль в этом процессе недооценивалась. Отрицалась непосредственная роль инсулина в лактации во многом потому, что, несмотря на то, что глюкоза является обязательным предшественником синтеза лактозы в молочной железе, было хорошо известно, что перенос глюкозы через базалатеральную мембрану лактоцита осуществляется в основном через неинсулинзависимые ее участки. Если инсулин не требуется для поступления глюкозы в лактоцит, то какова может быть его роль в синтезе молока?
Согласно современным представлениям, молочная железа является органом-мишенью для инсулина. Синергично с эстрогеном, прогестероном, пролактином, соматотропным гормоном, он оказывает непосредственное влияние на рост и развитие молочной железы во время беременности, участвуя в процессе альвеолярной пролиферации и лактогенезе І. В дополнение к росту и дифференциации клеток, он оказывает сильное влияние на различные метаболические процессы, включая синтез липидов и белков [5, 8, 9].
Обеспечивая лактоциты нутриентами, инсулин играет важную роль в лактогенезе II, переходе от молозива к зрелому молоку, а также поддержании длительной лактации.
Исследования in vitro ясно показывают, что инсулин стимулирует экспрессию генов, непосредственно участвующих в синтезе молочного белка и способствует усилению секреции основных компонентов молока — жира, белков, лактозы.
Berlato и Doppler (2009) исследовали действие инсулина и инсулиноподобных факторов роста на развитие молочной железы и способность этих клеток выделять молоко. Они обнаружили, что чувствительность молочной железы к инсулину варьирует в течение всего репродуктивного цикла из-за дифференциальной экспрессии генов инсулиновых рецепторов и выяснили, что лактоциты должны оставаться чувствительными к инсулину, чтобы нормально развиваться, функционировать и реагировать на другие гормоны, регулирующие лактацию [9].
Недавнее исследование американских ученых из медицинского научного центра при Детской больнице Цинциннати под руководством Laurie A. Nommsen-Rivers дает нам понимание, почему молочная железа очень чувствительна к колебаниям инсулина и почему у женщин с резистентностью к нему могут быть проблемы с выработкой молока. Это касается не только женщин, страдающих сахарным или гестационным диабетом, но также женщин с избыточной массой тела, ожирением, синдромом поликистозных яичников и других состояний [10].
Исследователям удалось установить взаимную модуляцию ключевых генов, вовлеченных в процессы лактации, регулируемые инсулином. В частности, биомаркером, свидетельствующим о связи между наличием резистентности тканей к инсулину и снижением секреторной функции молочных желез, служит белок PTPRF (protein tyrosine phosphatase, receptor type F), кодируемый одноименным геном. Ген PTPRF подавляет внутриклеточные сигналы, запускаемые инсулином через соответствующие рецепторы на поверхности лактоцитов. Ученые обнаружили, что организованное выключение и включение нескольких генов происходит в течение переходного периода между производством молозива в первые дни после родов и секрецией большего количества молока при дальнейшей лактации. Как следствие, у этой категории женщин может наблюдаться отсроченный лактогенез ІІ (на 15–28 часов), меньшие объемы молока к 3 суткам после родов. При отсутствии адекватной поддержки, они попадают в группу риска по гипогалактии.
Кроме того, у женщин с инсулинзависимым СД в течение первой недели после родов отмечаются более низкие показатели уровня пролактина в крови [8]. В связи с чем они также могут столкнуться не только с проблемами при инициации кормления грудью, но и с поддержанием лактации. Как свидетельствуют данные масштабного рандомизированного исследования финских ученых под руководством Susa Sorkio, немаловажную роль в этом могут играть такие перинатальные факторы, как характер родов (преждевременные роды, кесарево сечение) и отсроченное прикладывание ребенка к груди [4]. Раннее и необоснованное введение докорма ребенка смесью также может стать причиной недостаточной стимуляции молочных желез и дефициту молока у матери.
Матери с СД І типа могут иметь проблемы с выведением молока, так как колебания уровня инсулина стимулируют выброс адреналина, что приводит к торможению рефлекса выброса молока [8].
Женщины с инсулинзависимым СД в 5–10% случаев имеют гипер- или гипофункцию щитовидной железы, у них в 3 раза выше риск развития послеродового тиреоидита. У женщин с неинсулинзависимым СД частыми сопутствующими состояниями являются ожирение и гипофункция щитовидной железы. Это может создавать дополнительные трудности в налаживании грудного вскармливания [8].
Гипогликемия у матери
В послеродовом периоде у женщин с СД и гестационным диабетом на фоне грудного вскармливания отмечается снижение уровня глюкозы в крови и улучшается чувствительность тканей к инсулину. Это обуславливает необходимость в снижении суточной дозы инсулина на одну треть-половину по сравнению с той, что женщина получала в последние месяцы беременности [5, 8, 9].
Кроме того, у этой категории женщин могут отмечаться колебания глюкозы в крови, особенно в течение первого часа после кормления грудью. Поэтому женщине необходимо более тщательно контролировать уровень сахара в крови. Во избежание резких падений уровня глюкозы, женщине можно рекомендовать всегда иметь под рукой продукты питания с высоким гликемическим индексом и перекусывать до или во время кормления грудью. Ночную гипогликемию можно предупредить, отрегулировав вечернюю дозу инсулина и перекусив перед сном или в процессе ночного кормления [5].
Если в случае СД ІІ типа во время беременности женщине понадобилось назначение инсулина, велика вероятность того, что после родов такой необходимости не будет, и дальнейшее лечение будет осуществляться таблетированными сахароснижающими препаратами. Эти медикаменты не проникают в грудное молоко, поэтому совместимы с грудным вскармливанием [5].
Мастит, кандидоз и трещины соска
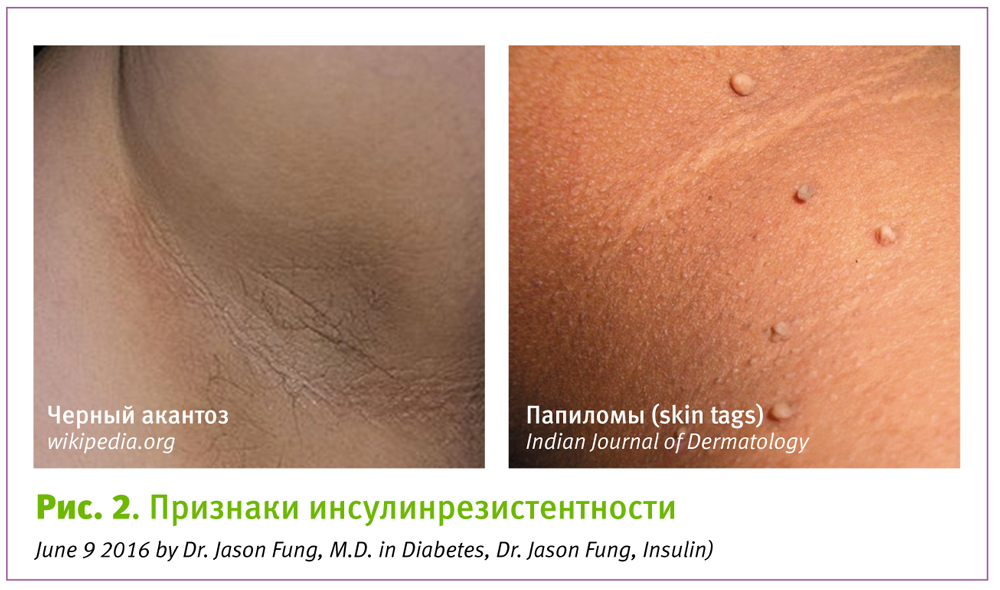
Если глюкоза крови плохо контролируется, кормящие грудью женщины с СД могут быть более подвержены кандидозной инфекции, в том числе, кандидозу сосков. При этом характерные высыпания слизистой ротовой полости у ребенка не всегда имеют место. Трещины сосков, ставшие следствием неправильного прикладывания ребенка к груди, как правило, плохо поддаются традиционному лечению или дольше заживают. Также у женщин с сахарным диабетом чаще встречаются лактостаз и мастит [8].
Новорожденный ребенок от матери с сахарным диабетом
К наиболее часто встречаемым патологическим состояниям у детей, рожденных от матерей с нарушением обмена глюкозы, относятся: недоношенность, макросомия, ЗВУР, врожденные аномалии развития, гипертрофическая кардиомиопатия, гипогликемия, респираторный дистресс-синдром, гипербилирубинемия, гипокальциемия, гипомагниемия, полицитемия. При наличии у матери инсулинзависимого СД диабетическую эмбриофетопатию имеют до 75% новорожденных, при гестационном СД – 25%. Частота изолированных пороков составляет 6–8%, что в 2–3 раза выше, чем у матерей без сахарного диабета [9]. Степень и выраженность расстройств у ребенка, как правило, коррелирует с тяжестью сахарного диабета у матери. Все это может стать причиной госпитализации ребенка в отделение реанимации новорожденных, разделению его с матерью и препятствием на пути к успешному грудному вскармливанию.
Поскольку в первые сутки после родов у детей очень высок риск развития гипогликемии, для поддержания баланса уровня глюкозы в крови необходимо обеспечить как можно раннее начало энтерального кормления. В этой связи стоит напомнить, что использование смесей для докорма детей с генетической предрасположенностью сопряжено с дополнительным риском развития у них СД в будущем. Образование антител к белку коровьего молока в организме ребенка, находящегося на искусственном вскармливании, путем перекрестной реакции с белками b-клеток поджелудочной железы приводит к их деструкции и появлению клинических признаков СД І типа [11]. В то же время, грудное вскармливание способствует поддержанию в организме ребенка на низком уровне концентрации антител к белку коровьего молока и ассоциируется с низким риском развития СД І типа.
Высказаны также интересные гипотезы о механизме связи избыточного потребления белка в раннем детстве, наблюдаемого при искусственном вскармливании, с последующим развитием ожирения и СД у детей. Высокое потребление белка вызывает повышение уровня инсулиногенных аминокислот в плазме крови, которые активизируют секрецию инсулина и инсулиноподобного фактора роста-1 (ИФР-1) у детей [12].
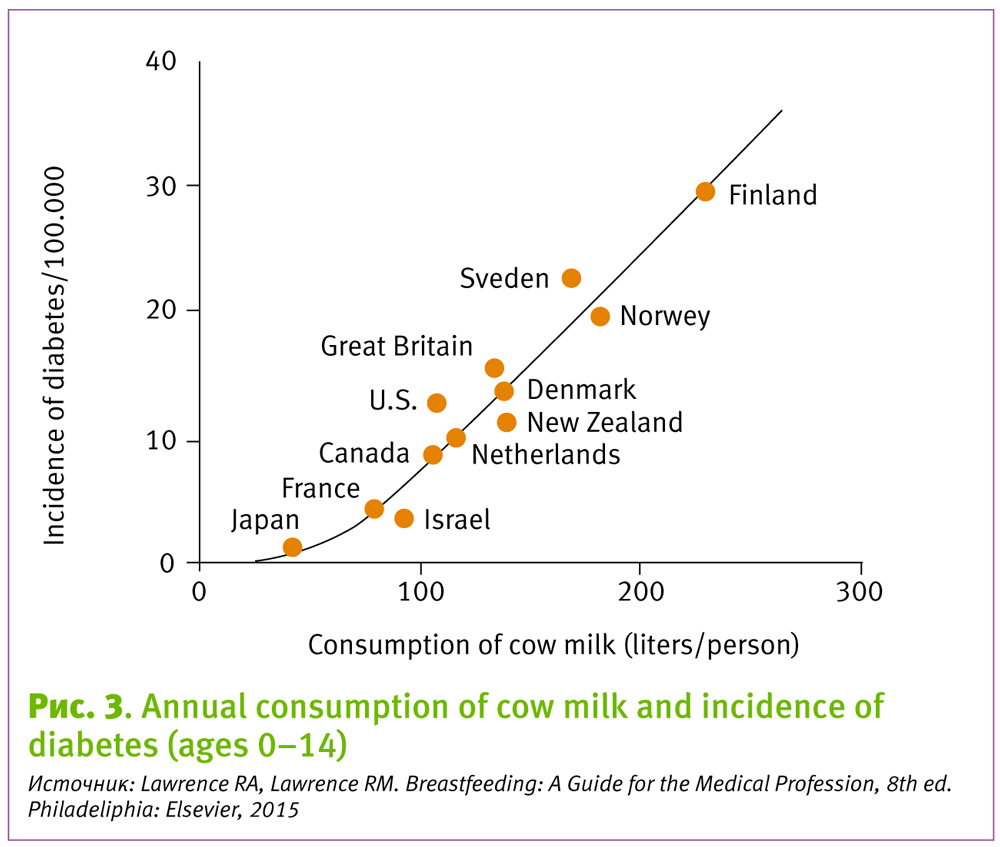
В странах с наиболее высоким потреблением коровьего молока, например в Финляндии, уровень заболеваемости в 5 раз выше по сравнению с Канадой, а в Японии, где коровье молоко не входит в обычную диету, случаи детского диабета достаточно редки [9].
В 2016 году авторитетный медицинский журнал The Lancet опубликовал исследование под названием «Грудное вскармливание в 21 веке: эпидемиология, механизмы и эффекты в течение всей жизни» («Breastfeeding in the 21st century: epidemiology, mechanisms, and lifelong effect»), в котором, на основании результатов исследований высокого качества, продемонстрировано протективное влияние грудного вскармливания на заболеваемость детей СД ІІ типа и возможный профилактический эффект против СД І типа [6].
Влияние грудного вскармливания на дальнейшее здоровье женщины с СД
В вышеупомянутой публикации приведен результат мета-анализа шести когортных исследований диабета 2 типа, который показал, что грудное вскармливание уменьшает риск этого заболевания у матери. Кроме того, анализ 740 000 британских женщин с долгосрочными наблюдениями показал, что средний ИМТ снижался 1% с каждыми 6 месяцами кормления грудью. Но это если говорить о здоровых женщинах.
Что касается женщин с СД, то, как мы уже говорили, на фоне грудного вскармливания у женщин с СД улучшается метаболический статус, повышается чувствительность клеток к инсулину, а у женщин с СД І типа на 27–50% снижается потребность в нем [5].
Американские исследователи из Калифорнии под руководством Erica Gunderson показали, что женщины с СД, которые кормили детей исключительно грудью, имели более низкие показатели уровня глюкозы натощак, причем эта тенденция сохранялась спустя год после отлучения ребенка от груди. Гипогликемический эффект грудного вскармливания был тем более выражен, чем длительнее было грудное вскармливание [14].
Известно, лишний вес увеличивает риск развития диабета. Лактация является энергетически емким процессом, в ходе которого женщина может дополнительно расходовать от 200 до 500 ккал в день [9]. Это благоприятно влияет на углеводный обмен, способствует снижению жировых накоплений и потере лишнего веса, что особенно актуально для женщин с СД ІІ типа и гестационным диабетом.
Продолжительность грудного вскармливания также имеет значение. Это подтверждает результат канадских исследователей, которые пришли к выводу, что чем дольше женщина с гестационным диабетом кормит грудью, тем меньше у неё риск развития дальнейшей резистентности к инсулину и возникновения СД. Но даже непродолжительная лактация может улучшить углеводный обмен у этих женщин и уменьшить риск развития диабета [15].
В настоящее время существует три стратегии, которые полезны для профилактики СД ІІ типа женщин с предшествующим гестационным диабетом: поддержание нормального веса, использование препаратов, повышающих чувствительность к инсулину, и лактация (Ramos-Roman, 2011).
В исследованиях на больших когортах женщин было показано, что каждый дополнительный год грудного вскармливания на 15% уменьшает риска развития сахарного диабета ІІ типа (Stuebe et al., 2005; Gunderson et al., 2010). Согласно гипотезе о «перезагрузке», постулируемой Stuebe и Rich–Edwards, лактация способствует возврату к кардиометаболически благоприятному состоянию, которое было до беременности (Stuebe, Rich-Edwards, 2009). Также возможно, что пролиферативное и антиапоптотическое действие лактогенов на b-клетки поджелудочной железы может быть фактором, способствующим более быстрому и полному возвращению к нормальной физиологии.
В то же время, отказ от грудного вскармливания, наоборот, может стать дополнительным фактором риска развития СД. Так, у женщин с гестационным диабетом вероятность развития СД ІІ типа увеличивается в 2 раза, если они отказываются от грудного вскармливания [5].
Практические рекомендации по налаживанию лактации
Матери с диабетом могут испытывать задержку в производстве молока сразу после рождения ребенка. Поскольку это ожидаемо, мы можем помочь женщине еще на этапе беременности, порекомендовав антенатальное сцеживание молозива (АСМ).
АСМ – это дородовое сцеживание молозива, которое замораживается, хранится и в дальнейшем используется матерью для докорма ребенка, у которого есть риск развития гипогликемии после рождения.
В последнее время безопасность и эффективность АСМ широко обсуждается. Например, в двух небольших исследованиях АСМ, проведенных Soltani (2008) и Forster (2009) было высказано предположение, что такая практика может увеличить вероятность преждевременных родов и частоту случаев госпитализации в отделение неонатальной интенсивной терапии.
Однако новое исследование, результаты которого опубликованы в The Lancet в июне 2017 года [16], не обнаружило связи между антенатальным сцеживанием и преждевременными родами или необходимостью госпитализации младенцев в отделение интенсивной терапии.
В ходе этого масштабного многоцентрового, рандомизированного контролируемого исследования в шести больницах штата Виктория, Австралия, приняло участие 635 женщин с ранее существовавшим или гестационным диабетом и низким риском других осложнений. Протокол по АСМ включал рекомендации по началу сцеживания молозива с 36–37 недель, 2 раза в сутки, в течение 10 минут. В среднем, до рождения ребенка женщины сцеживались 20 раз. Результаты исследования показали, что при нормально протекающей беременности угрозы для вынашивания и здоровья новорожденного АСМ на поздних сроках не представляет. Кроме того, наблюдалась более высокая вероятность того, что использование смеси будет минимизировано и ребенок будет на исключительно грудном вскармливании.
Таким образом, полученные результаты могут стать предпосылкой для создания новых клинических рекомендаций для женщин с СД. Ведь наличие доступного запаса молозива может иметь решающее значение для оказания помощи их детям в первые несколько дней после родов.
Грудное вскармливание является физиологической нормой для матерей и детей. И наличие CД у матери не должно служить противопоказанием к грудному вскармливанию. Матери могут получать заместительную инсулинотерапию или принимать таблетированные сахароснижающие препараты. И то и другое лечение совместимо с грудным вскармливанием. Более того, женщин с СД нужно поощрять кормить грудью и грудное вскармливание можно рассматривать как важное терапевтическое вмешательство.
Перечень литературы находится в редакции.


коментарів