Жизнь – это единство связей, сплетение силовых линий и несправедливость.
Антуан де Сент-Экзюпери
В последней статье мы говорили о фетальном микрохимеризме – переходе стволовых клеток плода в организм матери через плацентарный барьер. Однако это путь с двусторонним движением. Клетки беременной женщины тоже способны переходить в развивающийся организм плода. Это явление получило название «материнский микрохимеризм».
Принципиальное отличие фетального и материнского микрохимеризма заключается в том, что мать получает стволовые/прогениторные клетки своего ребенка, у которого иммунная система только начинает формироваться, тогда как плод в основном получает зрелые клетки периферической крови матери, включая макрофаги, В-клетки, NK-клетки и T-киллеры [Loubiеre L.S. et al. Lab. Invest. 2006, 86: 1185–1192]. При этом Т-лимфоциты матери сохраняют активность: у 15% новорожденных, матери которых имели антитуберкулиновый иммунитет, в крови найдены лимфоциты, реактивные к туберкулину. В то же время, ни у одного из детей, родившихся у не иммунных матерей, таких клеток не было [Keller M.A. et al. Pediatr. Res. 1987, 22 (3): 277–281]. Казалось бы, что это лишь подтверждает известный факт, что в первые месяцы жизни иммунная система матери защищает своего ребенка, а значит, материнский микрохимеризм имеет положительное значение.
Однако оказалось, что материнские клетки могут иметь отношение к развитию аутоиммунных заболеваний, при которых иммунная система разрушает ткани собственного организма.
Но тогда получается, что аутоиммунные болезни новорожденных вовсе даже и не аутоиммунные, а представляют собой частный случай реакции «трансплантат против хозяина»! Например, при ювенильном дерматомиозите материнские иммунные клетки, выделенные из крови больных, реагируют на другие клетки этих же пациентов. В миокарде мальчиков с синдромом волчанки, умерших от острой сердечной недостаточности, обнаружены женские клетки, которые ребенок мог получить только от матери. У плодов, погибших по другим причинам, такие клетки отсутствовали или встречались крайне редко. Предполагается, что подобные клетки исходно являлись стволовыми или прямыми их производными: они дифференцировались в организме плода и интегрировались в сердечную ткань. Но затем, после экспрессии, на их поверхности молекул главного комплекса гистосовместимости началась атака иммунной системы ребенка на чужеродные HLA-молекулы.
Не связан ли материнский химеризм с развитием ювенильного диабета? Вполне возможно, ведь клетки матери обнаружены во многих органах ребенка, в том числе и в поджелудочной железе…
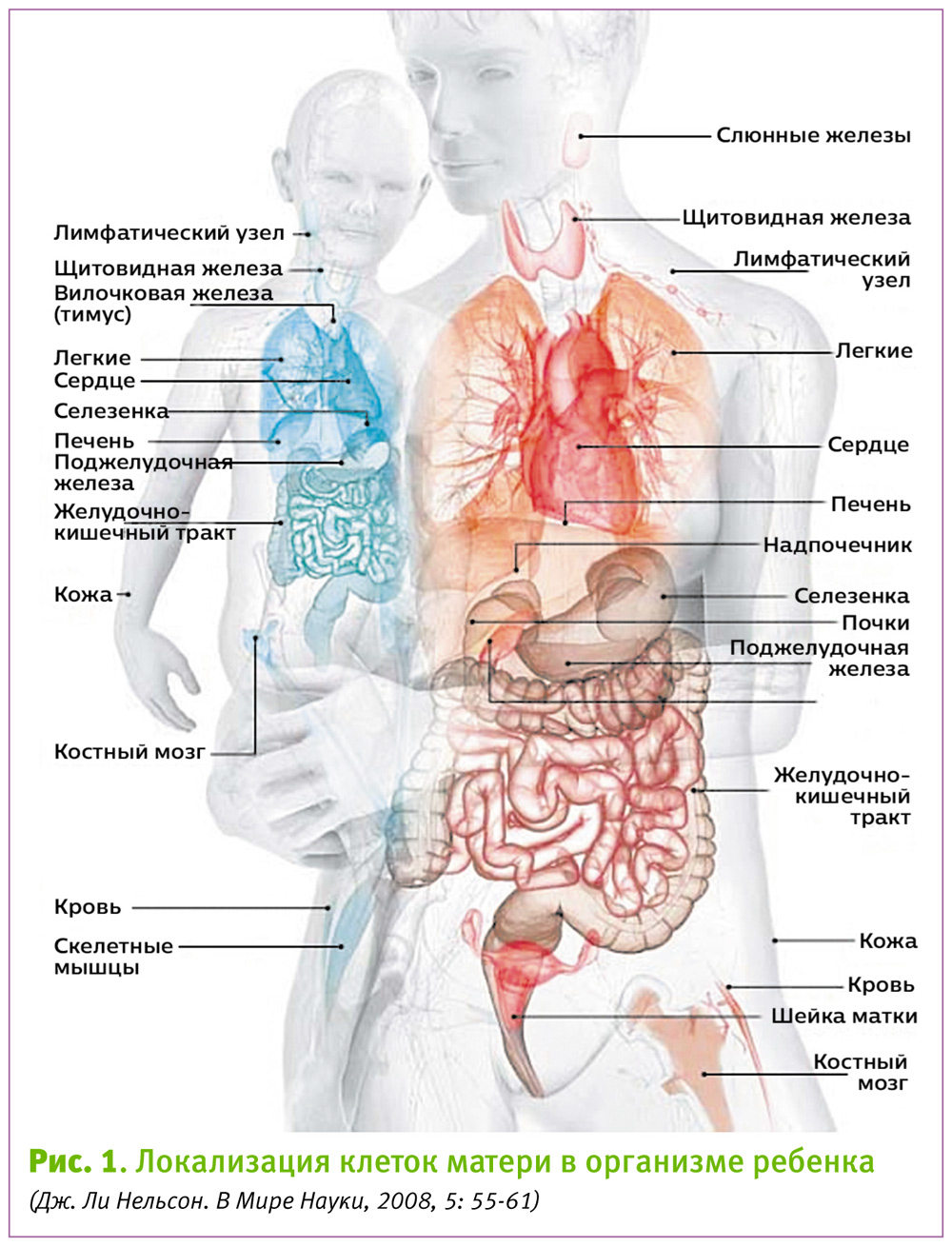
Обратите внимание на локализацию материнских клеток в организме ребенка (см. Рис. 1) и сравните ее с вот этим списком заболеваний, при которых обнаружен материнский микрохимеризм (замечу, что список не полный):
- атрезия желчного протока (смертельно опасная для плода патология);
- ювенильный дерматомиозит (неадекватная иммунная реакция в отношении кожи и мышц);
- неонатальная волчанка (иммунологическая атака на различные ткани плода);
- склеродермия (иммунологическая реакция, которая сопровождается истончением кожных покровов и повреждением других органов);
- диабет 1-го типа (инсулинозависимый) (разрушительное действие иммунной системы на поджелудочную железу);
- розовый лишай (дерматоз, проявляющийся стойким отрубевидным шелушением кожи).
Диагностировать материнский микрохимеризм можно по анализу крови, но следует помнить, что уровень микрохимеризма в тканях значительно выше, чем в крови. Анализ ДНК показывает, что на 1 миллион клеток крови одна – чужеродная. В то же время, исследование разных тканей женщины, умершей от склеродермии, показало, что в лимфатическом узле на каждый миллион ее собственных клеток приходится 190 материнских и 105 фетальных, а в легких эти числа составили 760 и 3750 соответственно [Дж. Ли Нельсон, «В Мире Науки» 2008, No 5, C.55-61, Developmental Biology].
У погибших от системной склеродермии анализ уровня материнских микрохимер в костном мозге и в различных тканях показал, что даже если микрохимеризм отсутствует в периферической крови, высокий уровень химерных клеток присутствует в ткани легких, сердца, селезенки и поджелудочной железы. У умерших детей с неонатальным люпус-синдромом материнский микрохимеризм был выявлен в препаратах сердечной ткани. Причем 86% этих клеток экспрессировали саркомерный альфа-актин (специфический маркер кардиомиоцитов).
Это свидетельствует о том, что материнские химерные клетки были уже дифференцированными кардиомиоцитами, на которые и могла быть направлена атака иммунной системы хозяина. У детей с ювенильным дерматомиозитом материнские химерные клетки определяются в биоптатах мышц значительно чаще, чем у их здоровых братьев или сестер. Это справедливо и для сахарного диабета 1-го типа.
Таким образом, можно полагать, что прижившиеся в органах ребенка клетки матери способны инициировать иммунную атаку по типу «хозяин против трансплантата».
С другой стороны, наблюдения за детьми с тяжелым комбинированным иммунодефицитом показали, что такие детки приобретают большее число материнских стволовых гемопоэтических клеток, что в 60% случаев приводит к возникновению реакции «трансплантат против хозяина». У пятимесячного мальчика, страдающего тяжелым комбинированным иммунодефицитом и хронической реакцией «трансплантат против хозяина» (с поражением кожи и печени) в крови присутствовали материнские Т-клетки (хелперы и киллеры) – более 50%! [Knobloch C., Goldmann S.F., Friedrich W. J. Immunol. 1991, 146(12): 4157–4164].
В заключение приведу данные статьи Н. А. Трескиной с соавт., в которой изучен материнский HLA-микрохимеризм у новорожденных детей. Материнский микрохимеризм по HLA-антигенам был обнаружен при задержке внутриутробного развития (5% новорожденных), гемолитической болезни новорожденных (4,8%) и редких болезнях – у 50% детей. В группу редких болезней, где был выявлен самый высокий уровень материнского микрохимеризма, вошли 4 женщины: с раковой опухолью, с аутоиммунной тромбоцитопенией, с туберозным склерозом, и с тяжелой брадикардией. Всего в группе родилось 4 детей — 3 мальчика и 1 девочка. У всех детей отмечено осложненное течение раннего неонатального периода. Они были переведены в отделение патологии новорожденных. У ребенка мамы с аутоиммунной тромбоцитопенией также диагностирована тромбоцитопения; у новорожденного от женщины с туберозным склерозом – выявлены признаки туберозного склероза. В случае выраженной брадиаритмии у мамы, у ребенка также отмечалась брадикардия с ЧСС до 60 уд./мин.; ребенок погиб при попытке имплантации кардиостимулятора. Ребенок мамы со злокачественным образованием выписан из отделения патологии новорожденных на 20-е сутки жизни (Трескина Н.А. и соавт. Педиатр, 2016, 7(3): 98-103).
Вот так, есть о чем задуматься…


коментарів