Развитие представлений о регуляции родовой деятельности способствовало возрастанию частоты индуцированных родов в прошлые десятилетия. Указанная тенденция сопровождалась значительным возрастанием частоты абдоминального родоразрешения. В этом был найден «корень зла» всех проблем. Сейчас акцент сделан на доброжелательном отношении к женщине и увеличении количества нормальных родов. Внедрены эффективные методы преиндукции родов. И, тем не менее, частота кесарева сечения остается очень высокой. В данной статье рассмотрены методы мониторинга физиологических родов, которые внедрены и широко используются во всем мире.
Партограмма – простой и недорогой метод графического отображения динамики родового акта. Для ее ведения используют заранее напечатанную стандартную форму, в которую акушерки или врачи акушеры-гинекологи вписывают различные параметры родов. Большинство партограмм имеют три отдельные секции, содержащие информацию о состоянии матери, плода и характере родовой деятельности [4, 12].
Первым акушером, который начал графически отображать динамику родового акта, был Эммануэль Фридман в 1954 году. Он провел исследование раскрытия шейки матки в родах, включавшее 100 первородящих африканок с доношенной беременностью. Скорость раскрытия шейки матки впервые была изучена в сантиметрах (см) в час [9]. Фридман получил сигмовидную кривую раскрытия шейки матки, напоминавшую букву “S”. Этот график был назван цервикограммой. Клинические возможности использования цервикограммы акушерками в родах было изучено в госпиталях Зимбабве, а затем Родезии [20]. В 1972 году Филпотт и Кастл осуществили дальнейшее развитие концепции Фридмана, проведя исследования родов у 624 женщин. Эти ученые внесли ценные дополнения, добавив к графику скорости раскрытия шейки матки линии тревоги и действия [18]. Они ввели термин «партограмма».
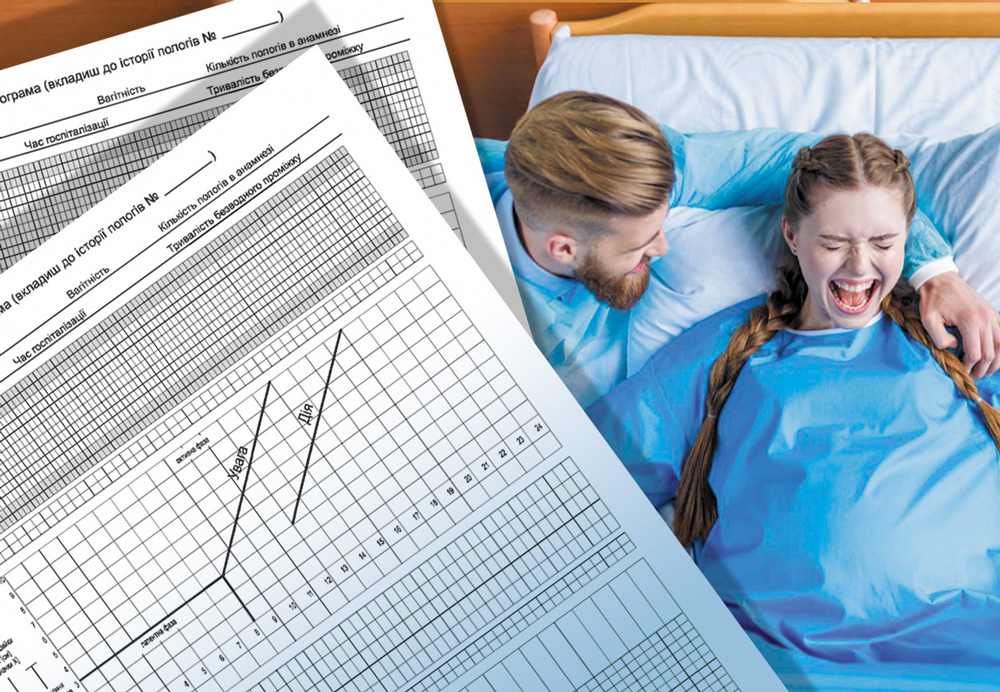
Линия тревоги была рассчитана с учетом раскрытия шейки матки со скоростью 1 см в час (угол наклона – 45 градусов) в активную фазу I периода родов. При замедлении темпа раскрытия шейки матки партографическая кривая пересекала линию тревоги, что давало возможность диагностировать слабость родовой деятельности и приступить к родоусилению путем амниотомии и инфузии раствора окситоцина. Если достаточного эффекта от медикаментозной коррекции не было, то партографическая кривая пересекала линию действия, расположенную на расстоянии в 4 часа правее лини тревоги [21]. В дальнейшем партограмма была одобрена на заседании рабочей группы ВОЗ в Монте-Видео (Уругвай) в 1986 году.
Более чем через 20 лет после изобретения партограммы под эгидой ВОЗ было проведено проспективное нерандомизированное исследование, включавшее 35484 женщины, в Юго-Восточной Азии. Внедрение партограммы позволило снизить показатель затяжных родов с 6,4% до 3,4%, частоту родоактивации – с 20,7% до 9,1%, экстренного кесарева сечения – с 9,9% до 8,3% и мертворождений – с 0,5% до 0,3% [12]. Выводы позволили рекомендовать партограмму для повсеместного внедрения в клиническую практику. Очевидным преимуществом использования партограммы была возможность вовлечения акушерок в процесс ведения физиологических родов, что сокращало количество медицинского персонала и имело экономический эффект. Однако, возникала необходимость проведения дополнительного обучения медицинских работников. Также существует мнение, что партограмма влияет на автономию акушерок и мешает реализации индивидуального подхода в ведении пациенток [6, 13].
Необходимо отметить, что в дальнейшем оригинальная партограмма была значительно видоизменена с помощью нормативных документов ВОЗ (2003), что обеспечило простоту и доступность ее использования [19, 20, 21]. В данный момент партограмма является «содружественной» пользователю, что было подтверждено широкомасштабным рандомизированным исследованием, проведенным в Индии в 2011 году. На сегодняшний день использование партограммы является неотъемлемой частью концепции безопасного материнства. Кокрановский обзор использования партограммы свидетельствует о том, что данные, подтверждающие улучшение клинических результатов, носят ограниченный характер [12]. Однако, результаты других исследований указывают на то, что использование партограммы может способствовать сокращению продолжительности родов и некоторому улучшению исходов для матери и плода [17].
Вместе с тем, существуют реальные опасения, что использование партограммы может приводить к возрастанию частоты амниотомий, родоусиления окситоцином и анальгезии в родах [3]. В двух рандомизированных исследованиях не было отмечено значительного снижения уровня абдоминального родоразрешения, инструментальных вагинальных родов и низкой оценки по Апгар [4]. Однако в условиях низкой обеспеченности медицинским персоналом использование партограммы снижало частоту кесаревых сечений [7]. Интересно, что не установлено различий в уровне этого показателя при наличии 2- или 4-часового интервала до линии действия [10]. При этом отсутствие линии действия при наличии линии тревоги способствовало снижению уровня кесаревых сечений [12]. Но эти тенденции не оказывали влияния на исходы для матери и плода [17].
Партограмма – это всего лишь стандартное отображение клинической информации, интерпретация которой является задачей врача. На уровень различных вмешательств в родах может оказывать влияние время, когда пациентка поступила в родильный зал. В основном это происходит в активную фазу I периода родов. Необходимо четко представлять акушерскую ситуацию. Это может дать возможность определить наличие активной фазы, установить необходимость начала родоусиления и, в ряде случаев, констатировать неэффективность медикаментозной коррекции слабости родовой деятельности. Это очень важно, так как наличие достаточной «зрелости» шейки матки способствует лучшей реализации силы маточного сокращения в процессе ее раскрытия.
Известно, что регулярная родовая деятельность при «незрелой» шейке матки часто приводит к дистрессу плода [11]. В настоящий момент существуют определенные разночтения в определении начала активной фазы [1, 2, 5, 8]. В большинстве случаев роженицы были переведены при открытии шейки матки 3–5 см при наличии регулярной родовой деятельности [14, 15, 16, 20].
У женщин, которые были переведены в родильный блок при открытии шейки матки менее 4 см, было отмечено возрастание частоты назначения окситоцина. При этом частота кесаревых сечений была увеличена в два раза [11].
Таким образом, чем больше открытие шейки матки на момент поступления в родзал, тем больше шансов на вагинальные роды. Практически дифференциальный диагноз латентной и активной фазы представляет собой сложную задачу. Ее реализация требует времени, необходимого для оценки темпов раскрытия шейки матки в динамике наблюдения [3, 21]. Поэтому наличие 3, 4 или даже 5 см открытия шейки матки не всегда достаточно для подтверждения наличия активной фазы. Регулярная родовая деятельность возникает еще в латентную фазу родов.
Результаты, полученные Занг и соавт., демонстрируют, что начало подъема (ускорения) кривой раскрытия шейки матки у первородящих значительно отличается [21]. Было установлено, что продолжительность активной фазы по Фридману была значительно дольше: 5,5 часов вместо ранее указанных 2,5 часов. В одной из последующих работ было указано что скорость раскрытия шейки матки в этот период времени составляла 0,5–0,7 см/час у первородящих и 0,5–1,3 см/час у повторнородящих [1]. В одном из исследований продолжением данного тезиса явилось заключение, что активная фаза у первородящих начинается только с 6 см [4]. В данной ситуации отсутствует необходимость дальнейшего динамического наблюдения за темпом раскрытия шейки матки и роженица должна быть госпитализирована в родблок. На основании этого Американский колледж акушеров-гинекологов принял консенсус, в котором указано, что активная фаза родов начинается с момента раскрытия шейки матки 6 см [1]. Результатом этой теоретизации является вывод о повсеместной практике госпитализации рожениц в родильный блок до фактического начала активной фазы, что является источником акушерской агрессии.
Фундаментальные исследования позволили установить отличия латентной и активной фаз. По мере развития родовой деятельности нарастают провоспалительные изменения (лейкоцитарная реакция) в организме матери. В латентную фазу эти изменения выражены недостаточно [14]. Поэтому у пациенток с одинаковым открытием шейки матки воспалительная реакция может быть выражена в различной степени. Таким образом, воспаление определяет переход латентной фазы в активную. Также существуют данные, что на темп раскрытия шейки матки оказывает влияние индекс массы тела. У тучных пациенток скорость деформационной реконструкции шейки матки снижена [8]. В любом случае, активная фаза – период наиболее быстрого раскрытия шейки матки. Основной нерешенный вопрос – когда он начинается у большинства рожениц?
Необоснованно раннее назначение окситоцина (в латентную фазу) способствует возникновению тахисистолических сокращений матки и дистресса плода по данным кардиотокографии [2]. При этом именно дистресс плода был показанием к кесареву сечению у 2/3 пациенток, получавших родоактивацию [21]. Использование окситоцина хоть и приводило к возрастанию частоты абдоминального родоразрешения, но способствовало уменьшению продолжительности родового акта приблизительно на 2 часа [16]. У 7 из 10 женщин, которым было проведено кесарево сечение в связи с упорной слабостью родовой деятельности, инфузия раствора окситоцина была начата до 5 см [16, 21].
Эта бесконечная мозаика доказательств наводит на мысль, что одной партограммы недостаточно для достоверной оценки клинической ситуации. Показания к родоактивации должны быть четко определены с учетом опыта ведущих акушерских школ мира. В одном из исследований было показано, что инфузию окситоцина, начатую до 5 см открытия шейки матки, следует продолжать на протяжении всего родового акта [15].
По-видимому, необходим международный консенсус о доказательных подходах к мониторингу сократительной деятельности матки в родах и методах коррекции ее аномалий. Это позволит развеять множество застарелых мифов об акушерской агрессии и представить себе реальную картину в области возможностей мониторинга родового акта.
Полный перечень литературы на сайте.


коментарів