
Посилення агресивності середовища існування людини, умовою виживання в якому стає здатність адаптуватися до підвищених фізіологічних та психологічних навантажень, погіршення екологічної ситуації в останні роки на передній план в патогенезі захворювань репродуктивної системи висунули проблему нейроендокринних розладів
Одним з найбільш поширених нейроендокринних порушень є гіперпролактинемія (ГП). Незважаючи на значний прогрес у вивченні впливу пролактину (ПРЛ) на репродуктивне здоров’я жінки, диференційна діагностика та лікування гіперпролактинемічних станів (ГПС) залишається актуальною проблемою сучасної гінекологічної ендокринології. ГП у жінок, які знаходяться в розквіті репродуктивного періоду, займає вагоме місце в структурі ендокринної неплідності, порушень менструального циклу, розвитку передменструального синдрому, ендометріозу, виникненні перинатальних ускладнень, що надає цій проблемі значної медико-соціальної актуальності. Багатогранний вплив ГП на організм людини викликає значний інтерес до даної патології не лише гінекологів, але й ендокринологів та нейрохірургів [5, 26].
Синдром ГП характеризується хронічною гіперпродукцією ПРЛ і супроводжується не лише дисфункцією репродуктивної системи, але й сексуальними, метаболічними, психоемоційними розладами, а в окремих випадках – неврологічними та нейроофтальмологічними порушеннями [1, 2, 7, 9, 10, 13, 31].
Надані у літературних джерелах дані не дають вичерпної інформації щодо частоти ГПС в жіночій популяції в цілому. Однак частота виявлення ГПС при обстеженні гінекологічних хворих за даними різних авторів коливається від 11 до 47% та припадає переважно на вік 25–40 років. ГП супроводжується порушеннями менструальної та репродуктивної функції більш, ніж у 25–30% випадків, що суттєво впливає на якість життя жінок [7]. Серед 126 жінок, які страждали на невиношування вагітності, у 27,4% було діагностовано ГП.
При аналізі особливостей гестаційного процесу в І триместрі у 62 вагітних з синдромом ГП була виявлена висока частота як загрози переривання (48,4%), так і самовільного переривання (16,1%) вагітності. Звертає на себе увагу відносно висока частота вагітності, що не розвивається (80% від загальної кількості самовільних переривань вагітностей в ранні терміни). При ендокринних порушеннях менструального циклу (аменорея чи олігоменорея) підвищений рівень ПРЛ зустрічається у 15–30% жінок [3]. За різними даними, ГП виявляється приблизно у 30–70% пацієнток з галактореєю [16]. Наведені дані не дають повного уявлення про поширеність ГП у загальній популяції, проте вони дозволяють зорієнтуватись, серед яких контингентів гінекологічних хворих доцільно визначати концентрації ПРЛ в сироватці крові пацієнток, які звернулись з приводу порушення репродуктивного здоров’я.
З розширенням відомостей про клінічні варіанти синдрому ГП, уточнення ґенезу захворювання і трактування результатів гормонального дослідження досить часто викликають серйозні труднощі.
Нагромаджені клінічні та експериментальні дані показали, що ГП є проявом як самостійного гіпоталамо-гіпофізарного захворювання, так і одним з найбільш поширених синдромів при різних ендокринопатіях, соматогенних та нервово-психічних порушеннях, а також може виникати при прийомі деяких фармакологічних препаратів [1, 2, 8, 9, 14, 16, 27, 29].
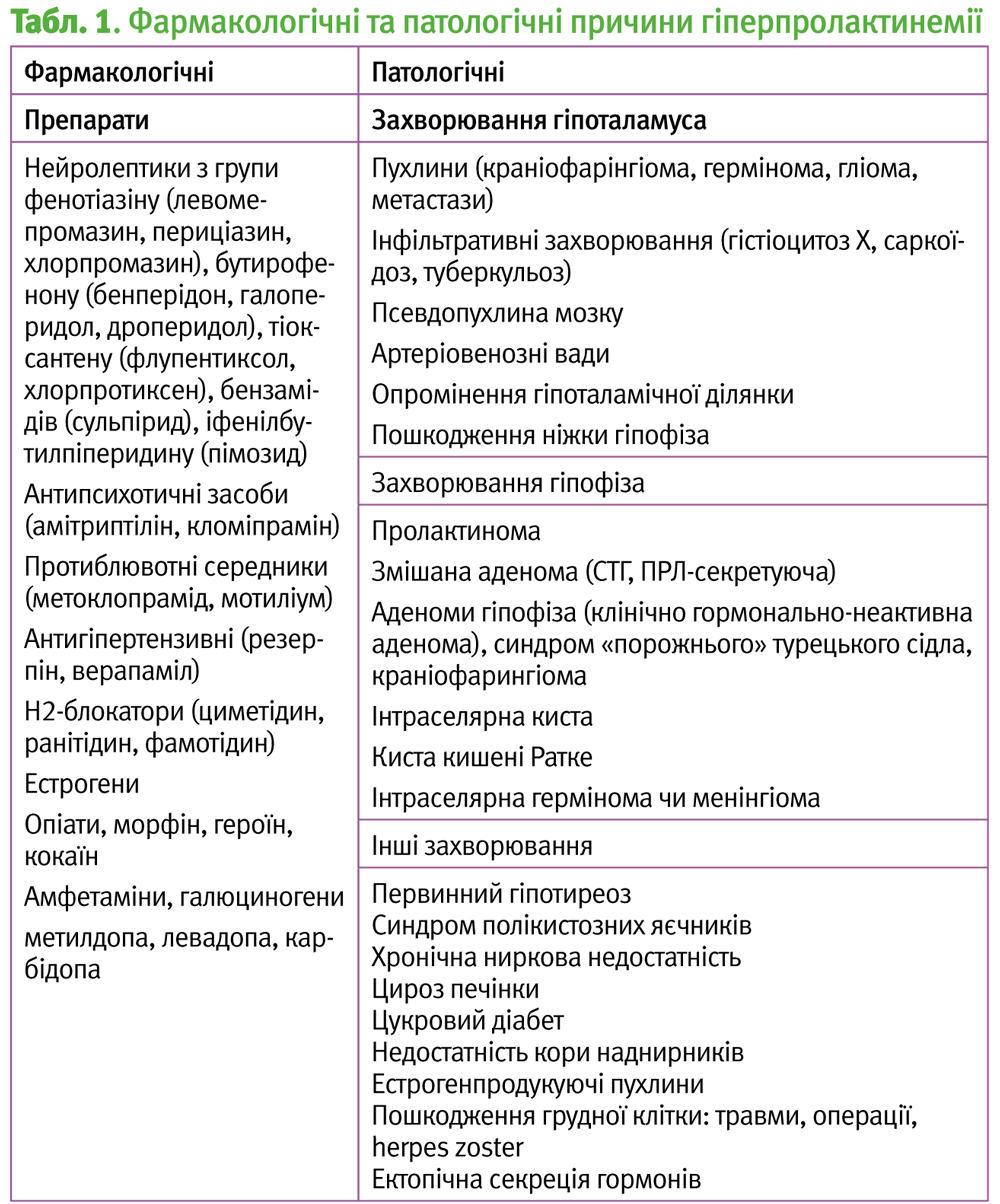
На сьогодні існує велика кількість різноманітних класифікацій ГПС, проте жодна з них не є досконалою. Однією з найбільш повних, і таких, що відповідають клінічним проблемам, є класифікація, запропонована І. А. Проскуріною, Т. І. Романцовою (2001):
І. Гіперпролактинемічний гіпогонадизм
- Пролактиноми:
а) макроаденоми;
б) мікроаденоми.
- Ідіопатична гіперпролактинемія.
ІІ. Гіперпролактинемія у поєднанні з іншими захворюваннями гіпоталамо-гіпофізарної системи:
- Гормонально-активні аденоми гіпофізу.
- Гормонально-неактивні пухлини гіпоталамо-гіпофізарної ділянки.
- Синдром «пустого» турецького сідла.
- Системні захворювання із втягненням нейроендокринної системи.
- Захворювання судин.
- Променеві, хірургічні та інші травматичні впливи.
- Лімфоцитарний гіпофізит.
ІІІ. Симптоматична гіперпролактинемія:
- Ураження периферичних ендокринних залоз.
- Прийом деяких лікарських препаратів.
- Нервово-рефлекторна гіперпролактинемія.
- Ниркова, печінкова недостатність.
- Спадкові захворювання.
- Психогенна гіперпролактинемія.
ІV. Позагіпофізарна продукція пролактину
V. Безсимптомна гіперпролактинемія.
VI. Змішані форми.
Синтез та секреція ПРЛ здійснюється переважно лактотрофами, які складають від 20 до 50% всіх клітин передньої долі гіпофіза. Молекула ПРЛ – це поліпептид, який складається зі 198 амінокислотних залишків. Встановлено, що за хімічною будовою та біологічними властивостями ПРЛ найбільш близький до соматотропного гормона та плацентарного лактогена.
Регуляція ПРЛ, єдиного серед всіх гіпофізарних гормонів, знаходиться під постійним гальмівним впливом гіпоталамуса. На сьогодні остаточно встановлено, що роль основного ПРЛ-інгібуючого фактора виконує дофамін, який складає близько 70% всіх інгібуючих факторів, що синтезуються в гіпоталамусі [5]. По портальних судинах дофамін потрапляє до лактотрофів аденогіпофіза, де сприймається специфічними D2-рецепторами. В експериментальних дослідженнях було показано, що концентрація дофаміна у портальних судинах, розташованих у центрі аденогіпофізу, набагато більша, ніж в периферичних судинах. Ймовірно, саме ці топографічні особливості розподілу дофаміну зумовлюють частіше формування аденом гіпофізу в його латеральних відділах.
До недавнього часу вважалось, що ПРЛ синтезується виключно гіпофізом. Однак імуногістохімічні методи дозволили виявити пролактинсекретуючі властивості ендометрію і плаценти, епітеліальних клітин тонкого кишківника та ракових клітин легень і нирок [3, 10, 26].
Причини, що ведуть до гіперсекреції ПРЛ, поділяються на фізіологічні, патологічні та фармакологічні (табл. 1) [1, 2, 5, 7, 9].
Особливістю фізіологічної секреції ПРЛ є її пульсуючий характер. Відмічені коливання ПРЛ протягом дня та у залежності від пори року. ПРЛ, єдиний з тропних гормонів, має добовий ритм секреції. Найвищі рівні ПРЛ відмічені через годину після засинання, а найнижчі – в період від 9 до 11 години. Однак, коливання даного гормону протягом дня в нестресових станах завжди залишаються у межах нормального діапазону. Восени та зимою рівень ПРЛ дещо вищий, ніж літом і навесні.
Крім того, підвищення рівня ПРЛ відмічається при прийомі білкової їжі, фізичних навантаженнях (біг або їзда на велосипеді), стресових ситуаціях (в тому числі, при деяких медичних маніпуляціях), статевому акті, в преовуляторному періоді, в другій фазі менструального циклу, в період вагітності і лактації та в неонатальному періоді [5, 6, 7].
Класифікація пролактинсекретуючих аденом гіпофіза, яка отримала найбільше поширення в клінічній практиці, базується на визначенні діаметра пухлини на основі даних комп’ютерної (КТ) чи магнітно-резонансної томографії (МРТ). Розрізняють мікропролактиноми (діаметром до 10 мм) та макропролактиноми (діаметром понад 10 мм), які досить часто є причиною ГП [10, 12]. Пролактиноми є найпоширенішими пухлинами гіпофіза і складають близько 40%. Оскільки часто зустрічаються змішані аденоми, що секретують одночасно пролактин і гормон росту, важливо визначити наявність симптомів, характерних для акромегалії [7, 12, 26].
Підвищення рівня ПРЛ в крові спостерігається у 40% пацієнтів з акромегалією, 25% хворих із хворобою Іценко-Кушинга, у 50% – з синдромом Нельсона, множинною ендокринною неоплазією [7].
У пацієнтів з первинним гіпотиреозом майже в 40% випадків виявляють підвищення рівня ПРЛ. В умовах дефіциту тиреоїдних гормонів виникає гіперпродукція тиреоліберину, який згідно з сучасними уявленнями, розглядається як один з основних фізіологічних стимуляторів секреції ПРЛ. Ці порушення переважно нормалізуються відповідною замісною терапією тиреоїдними гормонами [7, 13, 26].
ГП відмічається у 30–60% хворих з синдромом полікистозних яєчників. Серед них у 11–30% збільшення секреції ПРЛ може бути пов’язане з гіперпродукцією естрогенів, а в решти пацієнток виникає як самостійне ендокринне порушення [7, 26, 29]. При хронічній нирковій недостатності ГП зустрічається приблизно у 30% хворих. Точний механізм ГП при вказаній патології залишається до кінця не вивченим. Це не пов’язано із затримкою імунореактивних продуктів деградації ПРЛ, але може бути наслідком зниження його метаболічного кліренсу. При захворюваннях печінки ГП пов’язують з порушенням метаболізму естрогенів та біогенних амінів [3, 26].
Хронічна ГП порушує циклічне виділення гонадотропінів, зменшує частоту та амплітуду «піків» секреції ЛГ, інгібує вплив гонадотропінів на статеві залози, що веде до формування синдрому гіпогонадизму.
Незважаючи на поліетіологічність ГПС, у 28–30% хворих причина захворювання залишається нез’ясованою – ідіопатична ГП [2, 13, 31].
Однією з найчастіших причин ГП непухлинного походження є застосування лікарських середників. Нейролептики та антипсихотичні препарати можуть викликати ГП у 40–90% пацієнтів [2, 7, 14, 18]. Незначне підвищення сироваткового рівня ПРЛ може бути пов’язане з прийомом комбінованих оральних контрацептивів.
Надзвичайна різноманітність ймовірних причин ГПС диктує необхідність проведення нових досліджень з вивчення біологічних ефектів, механізмів синтезу та секреції ПРЛ, виконання детального клініко-лабораторного обстеження у таких пацієнток, з використанням сучасних методів діагностики, для визначення конкретної форми захворювання.
Клінічна маніфестація гіперпролактинемії
Основними в постановці діагнозу ГП є наступні етапи:
- оцінка клінічного симптомокомплексу;
- підтвердження та оцінка вираженості ГП;
- встановлення генезу ГП;
- виявлення ендокринно-обмінних порушень.
У клінічній картині хворих з гіперпролактинемією головним чином домінують функціональні порушення репродуктивної системи: розлади менструального циклу, галакторея різного ступеня, неплідність [1, 6, 7, 9, 31].
Порушення менструального циклу проявляються первинною або вторинною аменореєю, опсо- чи олігоменореєю. За даними літератури, гіперполіменорея у пацієнток з ГП зустрічається рідко, проте, іноді вона передує настанню аменореї [2]. Регулярний ритм менструацій на фоні підвищеного рівня ПРЛ зустрічається не частіше, ніж в 5–8% випадків [3]. Оцінка функціонального стану яєчників вказує на те, що у переважної більшості хворих порушення менструального циклу супроводжуються хронічною ановуляцією, а у решти – недостатністю лютеїнової фази. Встановлений прямий корелятивний зв’язок між рівнем ПРЛ та важкістю порушень менструального циклу.
Неплідність діагностується у 70% пацієнток, при чому частіше спостерігається первинна [1, 3]. Існує припущення, що неплідність при ГП – це частина компенсаторної реакції, результатом якої є блокування репродуктивної системи з метою попередження народження неповноцінного потомства.
Характерною клінічною ознакою ГП, але зовсім не обов’язковою, є галакторея різного ступеня, яка діагностується у 77% хворих з підвищеним рівнем ПРЛ [3, 16]. За класифікацією ВООЗ (1993) розрізняють галакторею І ступеня (виділення молозива із сосків при пальпації краплями), ІІ ступеня (виділення молозива із сосків при пальпації струменево), ІІІ ступеня – спонтанне виділення молозива із сосків.
Для ГП на фоні макроаденоми гіпофіза, окрім спонтанної галактореї, порушення менструального циклу по типу аменореї, рідше – олігоменореї, можуть бути характерними неврологічні та нейроофтальмологічні симптоми (звуження полів зору, зниження його гостроти) внаслідок компресії перехресту зорових нервів.
Крім того, поширеним проявом гіперпролактинемії є передменструальний синдром із проявами мастодинії та розвитком у подальшому морфологічних змін у молочних залозах [2, 3, 25].
Індукований ГП гіпогонадизм може призвести до зниження мінеральної щільності кісткової тканини та остеопорозу. Виявлено, що процес демінералізації кісткової тканини більше виражений в поперековому відділі хребта та шийці стегна (області Варда). Метаболізм у трабекулярних кістках протікає у 4–9 разів швидше, ніж в кортикальних, тому саме в них в першу чергу можна виявити остеопороз. Той факт, що трабекулярний шар в порівнянні з компактним, на думку деяких авторів, піддається більшому впливу статевих стероїдів, пояснює, чому порушення гормональної регуляції кісткового ремоделювання при ГП перш за все відображаються на ділянках окремих кісток, у яких найбільше трабекулярної кісткової речовини. Виявлено прямий корелятивний зв’язок між тривалістю аменореї та порушеннями мінеральної щільності кісток. Нормалізація менструального циклу не компенсує втрату піку кісткової маси, яка так і не повертається до норми [7, 14, 15, 19, 24].
Гірсутизм в поєднанні з гіперандрогенією та її клінічними проявами діагностується у кожної четвертої пацієнтки з ГП [1, 9, 31].
Схильність до депресії, порушення сну відмічається приблизно у 20–30% хворих. Скарги неспецифічного характеру – підвищена втомлюваність, слабість, головний біль по типу мігрені, зниження пам’яті, біль в ділянці серця без чіткої локалізації та іррадіації спостерігається у 15–20% пацієнток [6, 7].
Діагностика гіперпролактинемії
- Лабораторна діагностика
Відповідно до керівництва “Diagnosis and Treatment of Hyperprolactinemia: An Endocrine Society Clinical Practice Guideline” (2011), для діагностики ГП рекомендоване одноразове визначення рівня ПРЛ у сироватці крові (у жінок ³25 нг/мл) за умови виключення факторів, які можуть впливати на підвищення рівня гормону, в тому числі – стресу від венепункції [12, 26].
Оптимальний час для визначення рівня ПРЛ є щонайменше через годину після пробудження натще. Рівні ПРЛ, що перевищують 500 нг/мл, зазвичай характерні для макропролактиноми гіпофіза, 250 нг/мл вказують на наявність пролактиноми, прийом деяких лікарських засобів може спричинити підвищення рівня ПРЛ понад 200 нг/мл, однак даний поділ є досить умовним, оскільки навіть при зовсім невисоких рівнях ПРЛ може бути діагностована пролактинома гіпофіза [7, 18, 26].
Дані експериментальних досліджень, отримані за останні 30 років, значно розширили сучасне уявлення про походження та властивості різних форм ПРЛ, а також дозволили визначити роль феномену молекулярного поліморфізму в клінічній практиці.
Рівні ПРЛ в сироватці крові, які визначаються радіоімунологічним та імуноферментним методами, не завжди корелюють з клінічними симптомами. Ця невідповідність пояснюється гетерогенністю ПРЛ, що циркулює в крові [4, 17, 22].
Серед різноманітних молекулярних варіантів найбільший інтерес становлять форми гормону з молекулярною масою 23 кДа (мономерний або низькомолекулярний) і 100 кДа (високомолекулярний або макропролактин), біологічні та імунологічні властивості яких суттєво відрізняються. При різних фізіологічних та патологічних станах співвідношення біологічно активного та імунореактивного ПРЛ може значно коливатися. У більшості пацієнток як з нормо-, так і з ГП різного ґенезу переважає низькомолекулярний ПРЛ, який складає 40–95% від загальної кількості імунореактивного ПРЛ, що циркулює в крові. При цьому питома вага високомолекулярного ПРЛ не перевищує 10–30%.
Однак, в літературі описані випадки переважання в сироватці крові форм ПРЛ з молекулярною масою понад 100 кДа. Макропролактин, очевидно, має значно нижчу спорідненість з рецепторами і, відповідно, володіє невеликою біологічною активністю, чим і пояснюється відсутність клінічних ознак ГП у пацієнток, у сироватці крові яких циркулює значна кількість цієї ізоформи ПРЛ.
Якщо відсотковий вміст макропролактину перевищує 60%, результат вважається позитивним, що свідчить про те, що підвищений рівень ПРЛ не пов’язаний з гормонально активною фракцією, і це необхідно враховувати при визначенні тактики ведення пацієнтки.
При рівні макропролактину менше 40% результат є негативним, тому необхідна відповідна терапія, у випадку вмісту високомолекулярного пролактину 40–60% результат вважається сумнівним, тактика ведення визначається клінікою і даними додаткових обстежень [4, 7, 20, 22].
За різними літературними джерелами, макропролактинемія складає від 20 до 42% усіх випадків ГП [1, 22, 28, 30]. Так, у жінок з нормальною функцією репродуктивної системи феномен макропролактинемії може спричинити стійке підвищення рівня ПРЛ, що може призвести до невиправданого використання різноманітних діагностичних методик та лікування агоністами дофаміну [7, 13, 36]. Тому у пацієнток із безсимптомною ГП рекомендовано виключити феномен макропролактинемії.
При підозрі на пухлинний процес і наявну виражену клінічну симптоматику ГП на тлі «нормального» рівня ПРЛ у сироватці крові необхідно пам’ятати про hook-ефект – хибнонизький рівень ПРЛ при реально високих його концентраціях, що призводить до гіподіагностики ГП. У наборах реагентів, що засновані на «сендвіч»-принципі дослідження, при високих концентраціях речовини, що визначається, існує обернена залежність величини оптичної густини від вмісту речовини (так званий hook-ефект високих концентрацій). Тому у разі невідповідності великих розмірів аденоми гіпофіза і помірного підвищення рівня пролактину рекомендується послідовне розведення сироватки крові 1:100 для запобігання отриманню хибних результатів [4, 7].
Важливе значення вже на етапі гормонального обстеження має оцінка функціонального стану щитоподібної залози з метою виключення гіпотиреозу.
Після первинного дослідження рівня ПРЛ, важливо виключити інші причини ГП. Тому рекомендується базальне визначення гіпофізарних та периферичних гормонів, які включають ЛГ, ФСГ, ТТГ, вільний Т4, тестостерон, естрадіол, прогестерон, кортизол, АКТГ, інсуліноподібний фактор росту-1. З метою оцінки функції нирок та печінки слід провести дослідження ряду біохімічних показників, ліпідограму. У жінок репродуктивного віку з аменореєю рекомендовано обстеження на b-хоріонічний гонадотропін людини чи/або УЗД з метою виключення вагітності [7, 13].
- Нейровізуалізація
Важливим завданням диференційної діагностики ГПС є уточнення характеру та ступеня змін у гіпоталамо-гіпофізарній ділянці, які ведуть до гіперпродукції ПРЛ, а також підтвердження або виключення органічного ґенезу захворювання. При обстеженні пацієнток з підозрою на наявність пролактиноми гіпофіза методом вибору є магнітно-резонансна томографія з контрастуванням. Поряд з високими діагностичними можливостями МРТ не здійснює шкідливого впливу на організм, що робить можливим її проведення в динаміці для багатократних досліджень [10]. Однак, навіть при використанні найсучасніших МР-томографів та контрастних речовин достовірна візуалізація мікроаденом розміром до 3 мм не завжди можлива.
КТ може бути методом вибору, якщо є протипокази до проведення МРТ (серцевий водій ритму, феромагнітні судинні кліпси, внутрішньоочні металеві сторонні тіла) [10, 13].
- Виключення фармакологічної ГП
При наявності симптомів ГП і підозрі на фармакологічну ГП рекомендоване повторне визначення рівня ПРЛ через 3 дні після відміни препарату, якщо це не призведе до погіршення стану пацієнтки. Якщо ж прийом препарату припинити неможливо, з метою диференційної діагностики необхідно провести МРТ [4, 13].
- Консультація суміжних спеціалістів
Всі пацієнтки з діагностованою макропролактиномою гіпофіза потребують консультації нейрохірурга та офтальмолога з оцінкою гостроти зору, зорового нерва та комп’ютерної периметрії для уточнення стану оптико-хіазмальної ділянки.
За показами необхідне консультування іншими вузькопрофільними спеціалістами (ендокринолог, психіатр та ін.).
При тривалому анамнезі гіперпролактинемічного гіпогонадизму для оцінки мінеральної щільності кісткової тканини та діагностики остеопорозу доцільно виконати рентгенівську остеоденситометрію [7, 26].
Отже, діагностика гіперпролактинемічних станів повинна проводитись з урахуванням анамнестичних та клінічних особливостей, даних апаратних та гормональних обстежень. Алгоритм диференційної діагностики ГП повинен включати обстеження пацієнток на наявність макропролактинемії.
Лікування гіперпролактинемії
Лікування ГП повинно залежати від конкретного захворювання або стану, симптомом якого вона є.
У пацієнток із безсимптомною ГП і макропролактинемією медикаментозне лікування не показане.
При всіх формах ГП основним методом лікування є медикаментозний, який при наявності пролактиноми конкурує з хірургічним та променевим методами [1, 4, 7, 10, 13, 26].
Терапія ГП передбачає вирішення наступних завдань: нормалізація рівня ПРЛ, встановлення фертильності, досягнення регресу чи стабілізації росту аденоми, усунення галактореї, нормалізація менструального циклу, усунення пов’язаних з ГП судинних, ендокринно-обмінних та емоційних порушень.
На сьогоднішній день існує три покоління препаратів для лікування ГП:
- І покоління – ергот та його похідні (бромокриптин, роналін, перголід та ін.). Найбільш поширеним є бромокриптин – напівсинтетичний алкалоїд ріжків, який є агоністом Д2-рецепторів та антагоністом Д1-рецепторів. У зв’язку з відносно невеликим періодом піврозпаду препарату його необхідно приймати двічі-тричі на день. Середня терепевтична доза може коливатись від 2,5 до 15 мг/добу.
- ІІ покоління – неерготвмісні дофаміноміметичні засоби – квінаголід (норпролак). Перевагою препарату є можливість прийому його один раз на добу. Лікування починають з дози 25 мкг/добу в перші 3 дні і продовжують по 50 мкг наступні 3 дні. Починаючи з 7-го дня, рекомендована доза складає 75 мкг/добу. Відмічена краща переносимість квінаголіда порівняно з бромокриптином.
- ІІІ покоління – дериват ерголіну із селективною (стимуляція Д2-рецепторів) пролонгованою дією – каберголін. Лікування розпочинається з 0,25–0,5 мг на тиждень з подальшим поступовим збільшенням дози препарату. Підтримувальна доза складає 1–2 мг на тиждень. Переваги препарату: більш швидке зниження рівня ПРЛ, більший процент відновлення овуляторних циклів, виражений вплив на пролактиноми, значно менша кількість побічних дій.
Каберголін – препарат першої лінії у лікуванні ГП як найбільш ефективний стосовно нормалізації рівня ПРЛ та зменшення розмірів пухлини [7, 11, 26, 32].
На фоні медикаментозної терапії у пацієнтів, які приймають бромокриптин, необхідно проводити щомісячний контроль за зниженням рівня ПРЛ, у тих, що отримують каберголін, визначення концентрації ПРЛ проводять кожні 8 тижнів з титруванням препарату з метою досягнення мінімально ефективної дози [7, 26].
Окремо слід виділити препарати, які містять в своєму складі екстракт Vitex Agnus Castus, компоненти яких шляхом зв’язування з Д2-рецепторами, що розташовані на лактотрофах гіпофіза, пригнічують синтез ПРЛ [25]. Фітопрепарати використовують в комплексній терапії стрес-індукованої ГП [7].
У разі фармакологічної ГП у пацієнток із клінічними проявами необхідно спільно з психотерапевтом оцінити можливість заміни одного психотропного препарату на інший, який не викликає ГП. Якщо через ризик загострення психозу відмінити чи змінити препарат неможливо, допустиме поєднане використання психотропних препаратів з дофаміноміметиками. В окремих випадках у пацієнток з фармакологічною ГП і вторинним гіпогонадизмом можна використовувати КОК чи ЗГТ [18].
Пролактинома гіпофіза
Контроль рівня ПРЛ та МРТ у пацієнток з пролактиномою гіпофіза слід проводити щороку протягом перших трьох років лікування, а потім кожні 2 роки, якщо стан пацієнтки стабільний [7, 10, 11].
Припинення лікування агоністами дофаміну рекомендоване пацієнткам, які отримували терапію понад 2 роки, та з нормальною концентрацією ПРЛ без видимих залишків пухлини при МРТ. Медичне спостереження повинне проводитися щоквартально протягом першого року після відміни препарату з визначенням рівня ПРЛ, а потім щорічно, з проведенням МРТ у разі збільшення концентрації ПРЛ [7, 26, 33].
Виходячи з того, що секреція ПРЛ контролюється складною системою ендокринних, паракринних та аутокринних механізмів, пошук адекватних лікувальних заходів має вестись в декількох напрямках: дослідження ефективності різноманітних нейропептидів, ростових факторів, мелатоніна, використання блокаторів рецепторів, які стимулюють роботу пролактотрофів [7].
Пацієнтам із пролактиномою гіпофіза та непереносимістю високих доз каберголіну чи резистентністю до медикаментозного лікування, прогресивними порушеннями зі сторони органів зору показане оперативне втручання транссфеноїдальним доступом, однак ефективність операції значною мірою залежить від кваліфікації нейрохірурга та поширення пухлини [7, 26].
Пролактинома і вагітність
Найбільш сприятливим фоном для зачаття є повна нормалізація рівня ПРЛ та зменшення розмірів пухлини менше за 10 мм.
Хоч агоністи дофамінових рецепторів і не є тератогенними, їх поступово виключають зі схем лікування після підтвердження вагітності з одночасним призначенням терапії, спрямованої на пролонгування вагітності.
Всім вагітним з пролактиномами гіпофіза показане нейроофтальмологічне обстеження не менше 1 разу на 3 місяці та моніторинг клінічних симптомів. Не рекомендується вимірювати рівень ПРЛ під час вагітності [21, 32].
У випадку настання вагітності на фоні макропролактиноми тактика ведення визначається індивідуально [21, 23, 32]:
- припинення прийому агоністів дофаміну, з або без МРТ;
- оперативне лікування транссфеноїдальним доступом під час вагітності (ІІ триместр);
- продовження прийому агоністів дофаміну.
Резюмуючи викладений вище матеріал, очевидним є те, що міжнародні напрацювання останніх років значно розширили уявлення про причини ГПС, можливості диференційної діагностики та лікувальної тактики при даній патології і, зокрема, особливості ведення вагітних з пролактиномами гіпофізу.
Перелік літератури на сайті extempore.info



коментарів