Шановні колеги! Вашій увазі надаються наукові практичні рекомендації Королівського коледжу акушерів та гінекологів щодо ведення вагітних жінок з антиеритроцитарними антитілами, існуючими під час вагітності, або у яких вироблення антитіл розвинулось під час вагітності. Керівництво також включає в себе поради з ведення плода при його анемії, викликаній антиеритроцитарними антитілами, а також ведення новонароджених з ризиком анемії та/або гіпербілірубінемії на ранніх термінах життя
1. Вступ і довідкова епідеміологія
Наявність у матері антиеритроцитарних антитіл під час вагітності є відносно частим явищем і вимагає тісної співпраці між лабораторією, акушерськими та неонатальними медичними службами. Популяційні дослідження, проведені у Нідерландах, показали, що антиеритроцитарні антитіла були виявлені у 1,2% вагітностей, в той час як поширеність клінічно значущих захворювань з участю антитіл відповідала 0,4% (Додаток 1) [1].
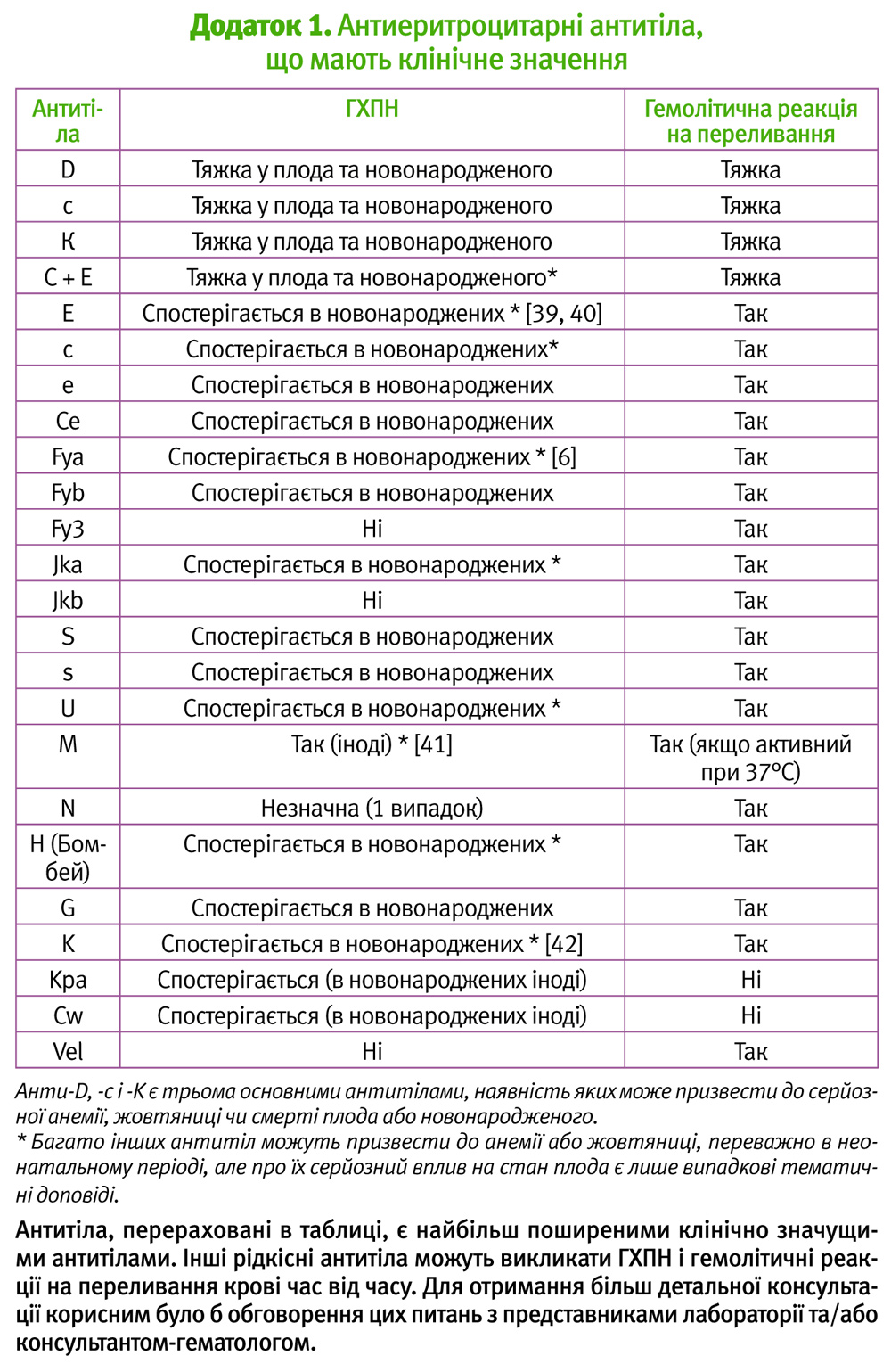 Наявність антиеритроцитарних антитіл є ознакою аллоімунізації, що розвинулась під час попередньої вагітності, в результаті переливання або трансплантації. Гемолітична хвороба плода та новонародженого (ГХПН) є станом, при якому трансплацентарне проходження материнських антитіл імуноглобуліну G (IgG) призводить до імунного гемолізу еритроцитів у внутрішньоутробному/неонатальному віці. Наявність деяких антитіл (включаючи анти-D, анти-K (-Kell) і анти-C) становить собою значні ризи-ки для плода та новонародженого, такі як анемія, що призводить до жовтяниці та перинатальних втрат і вимагає внутрішньоутробного або неонатального переливання крові. Існує багато антитіл, які навряд чи здатні істотно вплинути на плід, але можуть викликати у новонароджених анемію і гіпербілірубінемію, в той час як інші можуть створити проблеми для скринінгу та надання відповідної крові або її компонентів для матері або плода/новонародженого у разі необхідності (Додаток 1).
Наявність антиеритроцитарних антитіл є ознакою аллоімунізації, що розвинулась під час попередньої вагітності, в результаті переливання або трансплантації. Гемолітична хвороба плода та новонародженого (ГХПН) є станом, при якому трансплацентарне проходження материнських антитіл імуноглобуліну G (IgG) призводить до імунного гемолізу еритроцитів у внутрішньоутробному/неонатальному віці. Наявність деяких антитіл (включаючи анти-D, анти-K (-Kell) і анти-C) становить собою значні ризи-ки для плода та новонародженого, такі як анемія, що призводить до жовтяниці та перинатальних втрат і вимагає внутрішньоутробного або неонатального переливання крові. Існує багато антитіл, які навряд чи здатні істотно вплинути на плід, але можуть викликати у новонароджених анемію і гіпербілірубінемію, в той час як інші можуть створити проблеми для скринінгу та надання відповідної крові або її компонентів для матері або плода/новонародженого у разі необхідності (Додаток 1).
Анти-D є антитілами, що зустрічаються під час вагітності найчастіше. Перед стандартною допологовою анти-D профілактикою, пізня імунізація під час першої вагітності виникає у 18–27% випадків. Імунізація під час другої або наступних вагітностей, ймовірно, становить аналогічну пропорцію випадків, хоча часто буває неможливо відрізнити пізню сенсибілізацію від невдалої профілактики кінця попередньої вагітності [2]. Антитіла системи групи крові АВО також можуть призвести до анемії і жовтяниці у новонародженого, а іноді й у плода, від легкої до помірної. Зокрема, анти-А і анти-В антитіла підкласу IgG в І(O) групі крові матері здатні проникати через плаценту і викликати гемоліз еритроцитів плода.
2. Консультування перед вагітністю
2.1 Необхідність консультування перед вагітністю жінок з відомим статусом наявності в них антиеритроцитарних антитіл
Жінки з антиеритроцитарними антитілами, особливо за наявності ризику розвитку анемії плода, або з проблемами знаходження сумісного донора еритроцитів для переливання, повинні провести перед вагітністю консультації з лікарем, який має знання та досвід щодо ведення цього стану.
Регулярний скринінг на антиеритроцитарні антитіла перед вагітністю не показаний. Більшість жінок, що мають антитіла, виявлені під час попередньої вагітності, пройшли скринінг перед переливанням/донацією крові або, можливо, для якихось інших показань. Жінкам з клінічно значущим рівнем антиеритроцитарних антитіл перед вагітністю повинна бути надана інформація про можливі наслідки для матері та плода. Ці наслідки, безсумнівно, залежать від типу присутніх антитіл. Консультування повинно проводитись клініцистом зі знанням і досвідом лікування цього стану, у більшості випадків це буде фахівець з медицини плода.
У керівництві з проведення досліджень на антитіла під час вагітності, виданому Британським комітетом зі стандартів у гематології (BCSH) [3], жінкам з клінічно значущими рівнями антитіл рекомендується мати записи у медичній документації з детальною інформацією щодо цих антитіл.
3. Допоміжні репродуктивні технології (ДРТ)
3.1 Чи підвищує ризик розвитку анемії, спричиненої впливом антиеритроцитарних антитіл, застосування допоміжних репродуктивних технологій (ДРТ)?
Відсутні докази того, що застосування ДРТ підвищує ризик аллоімунізації еритроцитів. Однак, якщо для матері з аллоантитілами використовується донація ооцитів, і антигенний статус донора еритроцитів невідомий, може знадобитись визначення генотипу плода.
4. Антиеритроцитарні антитіла під час вагітності
4.1 Частота випадків діагностування наявності антиеритроцитарних антитіл під час вагітності
У популяційному дослідженні, проведеному в Нідерландах, поширеність позитивних результатів скринінгу на анти-D антитіла склала 1:80, з поширеністю 1:300 інших клінічно значущих аллоантитіл [1] (РД 2++).
Наявність переливання крові у анамнезі є важливою причиною аллоімунізації іншими, ніж анти-D, антитілами, причетними до розвитку ГХПН [4]. (РД 2+)
4.2 Які з антиеритроцитарних антитіл є клінічно значущими (для матері і плода) під час вагітності?
Всім жінкам потрібно визначити групу крові і статус антитіл при взятті на облік та на 28 тижні вагітності (Додаток 2). (D)
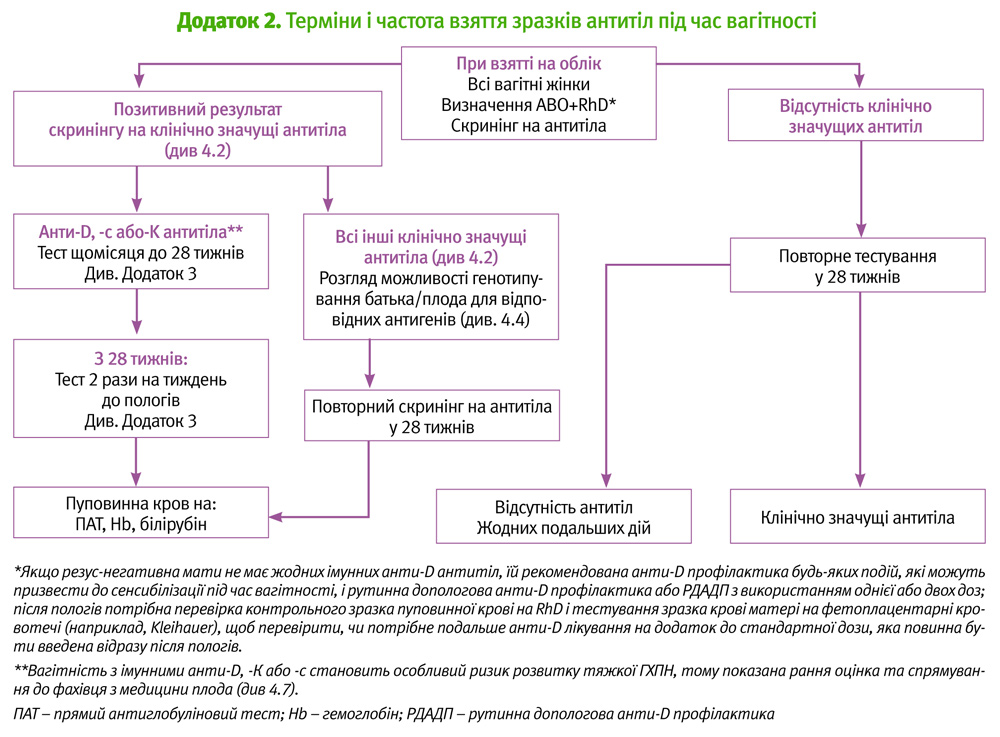
Відповідні антитіла наведені в Додатку 1. Антитіла до багатьох еритроцитарних антигенів мають клінічну значущість. Це має наслідки при виборі крові для переливання матері, щоб уникнути ризику гемолітичної реакції переливання (ГРП).
З цієї причини, група крові і статус антитіл матері повинні бути перевірені при взятті на облік та на 28 тижні вагітності [5].
На додаток до ризику анемії плода, наявність материнських антиеритроцитарних антитіл може перешкоджати своєчасному наданню крові та її компонентів через труднощі в отриманні антиген-негативної крові та/або через питання гематологічної сумісності [3] (РД 4).
Ризик розвитку анемії плода є найбільшим при наявності анти-D, анти-С і анти-К антитіл. Інші антитіла, які потенційно можуть призвести до значної анемії плода, включають анти-Е, -Fya, -Jka, -C і -Сe [6–9]. Існує безліч інших антитіл, які, як правило, призводять лише до незначних проявів гемолізу, який лише у рідкісних випадках стає значним (Додаток 1). (РД 3)
4.3 Наслідки для плода та новонародженого від впливу антиеритроцитарних антитіл
Клініцисти повинні знати, що тяжка анемія плода може призвести до розвитку водянки, що значно погіршує перинатальні результати. (D)
Фетальна анемія, гіпербілірубінемія і жовтяниця новонароджених можуть виникати внаслідок впливу антиеритроцитарних антитіл, які викликають гемоліз, або порушення еритропоезу в період внутрішньоутробного розвитку. Без лікування тяжка анемія плода може призвести до розвитку його водянки, передчасних пологів або перинатальної смерті. Загальна перинатальна виживаність при вагітності, ускладненій наявністю антиеритроцитарних антитіл, які викликають анемії плода, після лікування, склала 84%: для плодів без водянки 94% та у плодів із водянкою 74% [10]. (РД 3). Тяжкі анемії плода можуть мати місце навіть при відносно низьких титрах антитіл [12]. (РД 2+)
4.4 Терміни і способи виконання батьківського і фетального генотипування
Неінвазивне генотипування плода за допомогою дослідження материнської крові стало можливим для D, C, c, E, e і K-антигенів. Це дослідження повинне бути виконане, в першу чергу, для відповідного антигену за присутності материнських антиеритроцитарних антитіл. (С)
Для інших антигенів проведення інвазивного тестування (біопсія ворсин хоріона [БВХ] або амніоцентез) може бути розглянуте, якщо його причиною є анемія плода або якщо інвазивне тестування проводиться з іншої причини (наприклад, каріотипування).
Там, де було виявлено клінічно значущий рівень материнських антиеритроцитарних антитіл, фенотип батька може бути встановлений серологічними методами. Однак, для резус-D (RhD) антигену в антиген-позитивного батька, проведення генотипування потрібне, щоб визначити, чи є він гомозиготний або гетерозиготний по гену RhD. Якщо батько є гомозиготним по еритроцитарному антигену, всі вагітності стають потенційно ризикованими.
Зараз можна визначити генотип плода неінвазивним способом, досліджуючи кров матері [13]. Із застосуванням методу полімеразної ланцюгової реакції, RhD-статус плода може бути визначений з великою чутливістю, використовуючи вільну фетальну ДНК (вфДНК), екстраговану з материнської плазми. Генотипи C, C, E, E і K плода також можуть бути виявлені за допомогою цього методу (з точністю оцінки генотипів плода RhС/с і RhE/e 96–98% при дослідженні материнської крові, що також можна порівняти із заявленою точністю оцінки RhD плода >95%) [14, 15]. Генотипування може здійснюватися з 16 тижня вагітності для всіх антитіл, окрім К, для якого воно може бути проведене з 20 тижня через ризик помилкового негативного результату при його виконанні на ранніх термінах. Тим не менш, в деяких випадках ці результати не є остаточними, коли неможливо підтвердити, що у зразку присутня ДНК плода чи материнська ДНК. У таких випадках може знадобитися повтор неінвазивного теста, виконання амніоцентезу або ведення вагітності, як загрозливої. Доцільно також не виконувати генотипування плода, доки рівень антитіл не досягне значення, яке служило би підставою для проведення доплерографії середньої мозкової артерії плода (СМА). (РД 2+)
Слід зазначити, що у випадку дизиготних близнюків при проведенні аналізу материнської крові для генотипування плода близнюки не розрізняються між собою: принаймні один з них має відповідний ген. Якщо при анемії показаний моніторинг стану плода, кожен близнюк буде контролюватись окремо.
Неінвазивне генотипування неможливе для деяких еритроцитарних антигенів. У цих випадках може бути розглянуте проведення інвазивного тестування (амніоцентезу). Отже, ризики, пов'язані з процедурою (невиношування, погіршення аллоімунізації) повинні бути збалансовані проти переваг, які приносить знання генотипу плода для впливу на перебіг вагітності. Зазвичай це показано тільки тоді, якщо в анамнезі була значуща проблема з ГХПН, або ультразвукова доплерографія СМА свідчить про розвиток анемії плода і розглядається питання проведення внутрішньоутробної трансфузії (ВУТ).
4.5 Чи протипоказане визначення каріотипу у присутності материнських антиеритроцитарних антитіл?
Інвазивне тестування не протипоказане за умови, якщо відбулась аллоімунізація. Анти-D профілактика повинна проводитись разом з інвазивним тестуванням, якщо мати є RhD-негативна і не сенсибілізована. (D)
Інвазивне тестування виключно з метою генотипування плода рідко буває потрібним, оскільки в більшості випадків його можна проводити з використанням материнської крові. Однак, якщо для окремих показань необхідне визначення каріотипу, може бути виконане супутнє генотипування.
На додаток до ризиків, пов'язаних з виконанням процедури, будь-яка інвазивна процедура буде сприяти подальшому збільшенню ризику аллоімунізації за рахунок підвищення рівня існуючих або вироблення нових антитіл. Якщо мати RhD-негативна і не сенсибілізована, разом з анти-D профілактикою слід провести інвазивні дослідження [16]. (РД 4)
4.6 Якщо є загроза розвитку анемії плода, коли потрібно звертатися до фахівця з фетальної медицини?
Звернення до фахівця з медицини плода має відбуватися, коли спостерігається зростання рівнів/титрів антитіл, рівень/титр перевищує певний поріг (див. розділ 4.7) або дані УЗД наводять на думку про анемію плода. Звернення є необхідним за тяжкої жовтяниці новонароджених невідомого генезу у анамнезі, неонатальної анемії, що вимагає переливання, або під час замінного переливання крові, щоб виключити ГХПН як причину.
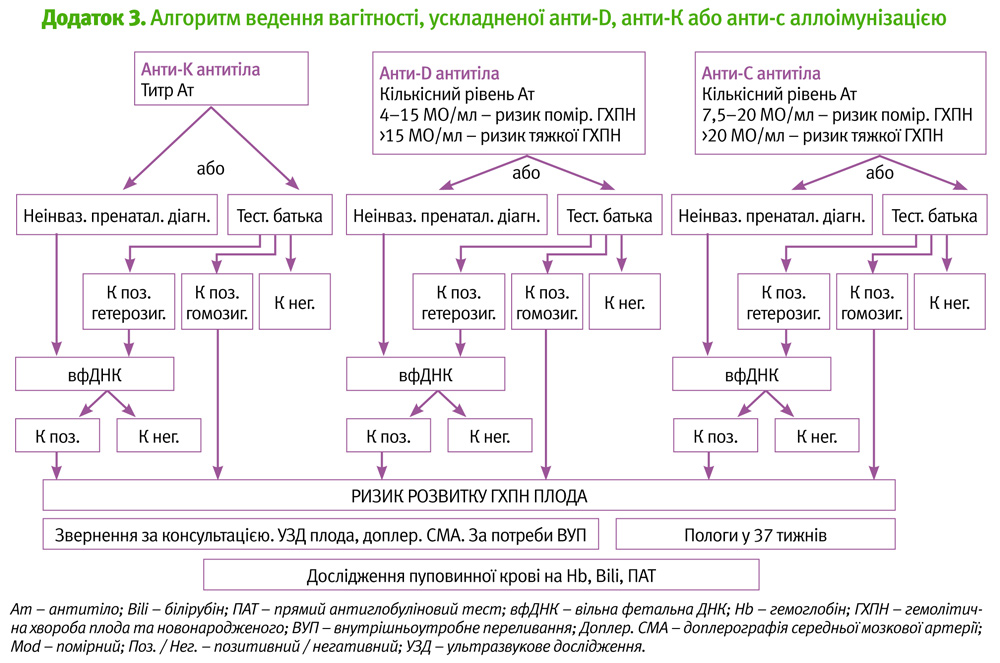
Для антитіл інших, ніж анти-D, анти-С і анти-K, на спрямування жінки до фахівця з медицини плода повинне вказати наступне: наявність в анамнезі тяжкої ГХПН чи внутрішньоутробного переливання крові, або рівень титру 32 і більше, особливо якщо титр зростає, тому що зростання титрів корелює зі збільшенням ризику і тяжкості анемії. (D)
Звернення до фахівця з медицини плода буде залежати від типу антитіла і його рівнів або титрів. Ризик анемії плода є найбільшим з анти-D, анти-С і анти-K. Разом з цими, інші антитіла у рідкісних випадках також можуть призвести до розвитку анемії плода (Додаток 1), і звернення може бути показаним [13]. Після того, як відбулась аллоімунізація, може виникнути ризик розвитку анемії, і цей ризик корелює зі збільшенням титрів антитіл. (РД 4)
4.7 Порогові значення для різних антитіл, які можуть призвести до анемії плода, при досягненні яких виникає потреба у подальших дослідженнях або проведенні моніторингу
Рівень анти-D >4, але <15 МО/мл корелює з помірним ризиком ГХПН, а рівні анти-D >15 МО/мл можуть призвести до розвитку тяжкої ГХПН. Тому звернення до фахівця з медицини плода повинне проводитись, коли рівень анти-D перевищує 4 МО/мл. (С)
Рівень анти-с >7,5, але <20 МО/мл корелює з помірним ризиком ГХПН, а рівні анти-с >20 МО/мл корелюють з високим ризиком ГХПН. Тому звернення до фахівця з медицини плода повинне проводитись, коли рівень анти-с перевищує 7,5 МО/мл. (С)
У випадку анти-K антитіл звернення повинне відбуватися відразу після їх виявлення, тому що тяжка форма анемії плода може мати місце навіть при низьких титрах. Наявність анти-Е антитіл посилює тяжкість анемії плода внаслідок впливу анти-с антитіл, тому показане звернення при більш низьких рівнях/титрах (якщо тільки не діагностована наявність лише одного з цих антигенів).
Рівні анти-D <4 МО/мл або анти-с <7,5 МО/мл корелюють з низьким ризиком розвитку анемії плода і, отже, не показане термінове звернення до фахівця з медицини плода (Додаток 3) [3, 17, 18]. У цьому випадку необхідний серійний моніторинг рівня антитіл. Після того, як було зроблене звернення до фахівця з медицини плода для оцінки перебігу вагітності при помірному або високому ризику ГХПН, цінність подальшого кількісного дослідження рівнів анти-D і анти-с є сумнівною. Подальші випробування потрібні на 28 тижні вагітності для оцінки наявності додаткових антиеритроцитарних антитіл. При цьому необхідно бути уважним, якщо в акушерському анамнезі вказані серйозні проблеми при попередній вагітності, навіть якщо в поточній рівні антитіл є низькими. Для таких випадків звернення до фахівця з медицини плода повинно бути зроблене на ранніх термінах, щоб експертна оцінка ризику була проведена відразу. Для цих жінок УЗ-контроль може знадобитися навіть при низьких рівнях антитіл. (РД 2+)
Титри анти-K, здається, погано корелюють з тяжкістю захворювання і випадки анемії плода спостерігались при низькому показнику титрів [19]. Наявність анти-Е антитіл посилює тяжкість анемії плода внаслідок впливу анти-с антитіл, так що показане звернення при більш низьких рівнях/титрах, якщо тільки не діагностована наявність тільки одного з цих антигенів.
4.8 Частота спостереження рівнів антитіл після їх виявлення під час вагітності
Рівні Анти-D і анти-с повинні вимірюватись кожні 4 тижні до 28 тижня вагітності, а потім кожні 2 тижні до моменту розродження. (D) Хоча титри анти-K не дуже добре корелюють з розвитком або тяжкістю анемії плода, однак, вони повинні вимірюватись кожні 4 тижні до 28 тижня вагітності, а потім кожні 2 тижні до моменту розродження. (D) Для всіх інших антитіл рекомендуються повторні дослідження на 28 тижні, за винятком жінок, які мають в анамнезі вагітності з ГХПН, яким також рекомендується раннє звернення до фахівця з медицини плода.
Для антитіл, які потенційно можуть викликати проблеми з перехресною сумісністю або з наявністю відповідної крові, потрібно обговорити частоту допологового тестування зі службою переливання крові. Це може залежати від типу антитіл, а також ймовірності виникнення потреби у крові в короткі терміни.
Зразки крові жінок з наявністю антигенів анти-D, анти-С або анти-K повинні перевірятись, принаймні, щомісяця до 28-го тижня вагітності і кожні 2 тижні після цього до моменту розродження для контролю рівня антитіл і виявлення будь-яких додаткових антитіл, які можуть з'явитись [3] (РД 4) Коли антиеритроцитарні антитіла виявляються у зразку крові, одержаному при взятті вагітної на облік, повинні бути зроблені подальші дослідження материнської крові, щоб визначити специфічність і рівень антитіла чи антитіл, а також оцінити ймовірність розвитку ГХПН [3]. Рівні анти-D і анти-с антитіл кількісно визначаються з використанням автоматичного аналізатора, тоді як титри інших антитіл визначають титруванням з використанням подвійного розведення. (РД 4)
4.9 Моніторинг вагітності з ризиком анемії плода
Причини аллоімунізації, відповідний анамнез і результати попередньої вагітності повинні бути встановлені для того, щоб оцінити ризик розвитку ГХПН. Якщо плід несе відповідний антиген до материнських антитіл, які здатні викликати його анемію, і якщо рівні/титри антитіл зростають і перевищують межі рівнів, описаних у розділі 4.7, то перебіг вагітності повинен контролюватися щотижня за допомогою ультразвуку, з проведенням оцінки пікової систолічної швидкості кровоплину середньої мозкової артерії плода (ПСШ СМА). (В) До фахівця з медицини плода для розгляду можливості інвазивного лікування слід звернутись, якщо ПСШ СМА перевищує більше, ніж у 1,5 рази медіанне порогове значення (МПЗ), або якщо є інші ознаки анемії плода. Необхідно розпочати фетальний моніторинг (як описано вище) відразу, як тільки буде виявлений анти-K антиген.
Повинні бути встановлені причини аллоімунізації: наприклад, недостатня або пропущена анти-D профілактика або попереднє переливання крові. Має бути отримана детальна інформація про попередні проблемні вагітності, випадки анемії новонароджених, термін гестації на момент пологів та необхідність замінного переливання крові або фототерапії. Ця інформація дозволяє провести необхідну оцінку ризиків вагітності. Ультразвуковий моніторинг слід розпочинати відразу, коли виникає ризик помірної або тяжкої анемії плода [20]. (РД 2+)
Якщо плід антиген-позитивний, він буде піддаватися ризику анемії, тому вагітність слід піддати ретельному контролю. Вагітності, що піддаються ризику, повинні перевірятись щотижня, особливу увагу слід зосередити на ПСШ СМА. Інші ознаки, які можуть свідчити про анемію плода включають багатоводдя, набряк шкіри і кардіомегалію. Хоча ризики анемії плода для анти-D, анти-С і анти-К антитіл є добре відомими (тому рекомендується щотижневий моніторинг), ризики для інших, менш поширених антитіл точно виміряти важко. Розумним підходом буде ультразвуковий моніторинг кожні 1–2 тижні із дослідженням ПСШ СМА.
Ультразвуковий моніторинг повинен здійснювати професіонал з відповідним досвідом, який може надійно виконувати доплерографію кровоплину в СМА (див. Практичні керівництва з використання доплерографії в акушерстві Міжнародного товариства ультразвуку в акушерстві та гінекології [21]). Якщо ПСШ СМА піднімається вище інтервенційного порогу, необхідно звернутись до фахівця з медицини плода з досвідом проведення ВУТ.
Під час моніторингу ПСШ СМА можна передбачити помірну або тяжку анемію плода з чутливістю 100% і рівнем помилково позитивних висновків 12% [20]. (РД 2+)
Якщо моніторинг СМА вказує на наявність анемії (ПСШ СМА >1,5 МПЗ), показані відбір проб крові плода (ВПКП) і, можливо, ВУТ. Моніторинг ПСШ СМА слід використовувати з обережністю після 36 тижня через зменшення його чутливості для виявлення анемії плода. Якщо є побоювання через підвищення ПСШ СМА, за більш детальною інформацією слід звертатися до фахівця з медицини плода, який має досвід з ведення вагітних з анемією плода. Подальше ведення також повинне бути обговорене з фахівцем з медицини плода, якщо рівень ПСШ СМА є нормальним, незважаючи на високі або зростаючі рівні антитіл після 36 тижнів вагітності. Ризик втрати плода після ВПКП становить 1–3%, але підвищується за наявності його водянки [10].
Процедура проводиться під постійним ультразвуковим контролем з можливістю проведення негайного аналізу гемоглобіну і гематокриту в крові плода. Ризики та переваги ВУП завжди потрібно обговорювати з жінкою, яка повинна бути інформована про наслідки нелікованої тяжкої анемії плода (тобто водянка, передчасні пологи, перинатальна смерть, важка неонатальна жовтяниця та ядерна жовтяниця), а також ризики, пов'язані з неонатальним замінним переливанням.
4.10 Тип донорської крові для проведення фетальної трансфузії
Препарати еритроцитів для ВУП мають бути 0(І) групи (низький титр гемолізину) або групи, що збігається з групою крові плода (якщо вона відома) і негативні для антигену(ів) відповідного до антитіл еритроцитів матері. (D) ВУП повинні виконуватись тільки у відділеннях медицини плода персоналом, який має необхідні навички інвазивних втручань та належний досвід перинатальної гематології.
Кров повинна пройти непрямий антиглобуліновий тест (НАТ), бути перехресно сумісною з материнською плазмою і негативною до відповідного антигену(ів), які визначаються за статусом антитіл матері [22]. K-негативна кров рекомендується для зменшення ризиків додаткової аллоімунізації матері. Крім того, вона повинна бути зібрана менше, ніж за 5 днів, оброблена антикоагулянтом (цитрат фосфат декстрозою (ЦФД)), бути серонегативною до цитомегаловіруса (ЦМВ), опроміненою і перелитою протягом 24 годин після опромінення. Пакети крові повинні мати гематокрит 0,70–0,85 [23]. Кров для ВУП ніколи не повинна переливатись безпосередньо при температурі зберігання (4°C) [22]. У виняткових випадках необхідним може бути введення групи O RhD-позитивної, с-негативної крові, наприклад, при ГХПН, тому що введення RhD-негативної крові при анти-с аллоімунізації буде шкідливим [22] (РД 4)
Внаслідок зменшення числа випадків анемії плода через аллоімунізацію до еритроцитів, менша кількість фахівців з медицини плода має необхідні навички для виконання ВУТ. Ці стани повинні лікуватись тільки у відділеннях третього рівня надання медичних послуг персоналом, який має необхідні навички інвазивних втручань та належний досвід перинатальної гематології. Якщо ВПКП в даний час здійснюється за підозрою в анемії плода, доцільно забезпечити негайний доступ до крові для ВУТ. Для цього потрібно підтримувати зв'язок зі службою переливання крові. Неналежною є практика виконання діагностичних ВПКП з подальшим відкладенням ВУП на більш пізній час через те, що сумісна кров недоступна.
У той час, як для запланованих ВУП кров замовляється за 24 години, у разі надзвичайної ситуації вона може бути надана в коротші терміни після обговорення зі службою переливання крові; у разі крайньої необхідності обговорення може бути проведене з відповідним гематологом-консультантом стосовно найкращого компромісу з використанням доступних видів крові.
4.11 Наслідки впливу антиеритроцитарних антитіл для матері
Для інших, ніж анти-D, анти-с, анти-С, анти-E або анти-K антитіл, персонал пологового відділення повинен підтримувати зв'язок з місцевою лабораторією з переливання крові для оцінки та планування будь-яких можливих вимог до переливання, тому що отримання відповідної крові може зайняти більше часу.
Наслідки стосуються можливих проблем переливання для матері з точки зору доступності та надання сумісної крові.
4.12 Перевірка вагітних жінок з антиеритроцитарними антитілами, які мають високий ризик переливання (передлежання плаценти, серповидно-клітинна анемія і т. д.)
У вагітних жінок з антиеритроцитарними антитілами, ризик переливання крові яким оцінюється як високий, потрібно брати зразок на перехресну сумісність принаймні раз на тиждень.
Сучасні керівництва BCSH вимагають брати пробу не більше, ніж за 72 годин для забезпечення сумісності крові під час вагітності [24]. Проте у окремих випадках дозволяється триденне відтермінувння для жінок групи високого ризику з передлежанням плаценти без антиеритроцитарних антитіл, де можуть братися щотижневі зразки, з виконаною і записаною оцінкою ризику в кожному окремому випадку. У жінок високого ризику з антиеритроцитарними антитілами, коли взяття проб кожні 72 годин не є можливим, їх слід брати один раз на тиждень, і, якщо потрібне переливання, новий зразок слід взяти негайно, щоб виключити продукування нового антитіла. Тим не менш, у випадку загрозливої життю кровотечі термінові переливання не повинні бути відтерміновані, і тісний зв'язок з відділенням переливання крові є життєво важливим.
4.13 Тип донорської крові або її компонентів для проведення трансфузії матері
Повинні бути вибрані компоненти еритроцитарної маси однієї і тієї ж групи і RhD-типу, які є К- і ЦМВ-негативними. (D)
Якщо кров АВО-ідентичної групи недоступна для пацієнтів групи A, B або AB, потрібно використовувати групу крові О(І). Вагітні жінки і жінки дітородного віку, які є RhD-негативними, повинні отримати резус-негативну кров. Перелита кров повинна бути також K-негативною. Повинна надаватись кров, яка була фенотипована і негативна щодо антигену, відповідного до антитіл матері. Антиген-негативна еритроцитарна маса також повинна обиратись, коли клінічно значущі антитіла були визначені раніше, але не можуть бути виявлені в останньому зразку дослідження на перехресну сумісність. Непрямий антиглобуліновий тест на перехресну сумісність повинен бути використаний, якщо плазма крові жінки містить або раніше містила клінічно значущі аллоантитіла до еритроцитів [24]. Для запланованих допологових переливань повинна використовуватись ЦМВ-негативна кров [25]. Скринінг на ЦМВ не повинен затримувати початок переливання в надзвичайній ситуації. Вся донорська кров у Великобританії піддається лейкоредукції, що значно знижує ризик передачі ЦМВ [25]. (РД 4)
4.14 Чи потрібна рутинна допологова і післяпологова профілактика RhD-негативним жінками з анти-D або не-анти-D антитілами
Анти-D імуноглобулін слід призначати резус-негативним жінкам з не-анти-D антитілами для рутинної допологової профілактики, для потенційних подій допологової сенсибілізації і післяпологової профілактики. (В) Якщо виявлена імунізація до анти-D, профілактика більше не є необхідною. (D)
Анти-D імуноглобулінова профілактика застосовується, щоб запобігти формуванню анти-D антитіл у RhD-негативних жінок у разі потенційно сенсибілізуючої події під час вагітності та/або в якості частини рутинної допологової анти-D профілактики [16, 26]. Важливо пам'ятати про призначення анти-D профілактики резус-негативним жінкам, які мають інші антиеритроцитарні антитіла, тому що це буде, як і раніше, перешкоджати утворенню імунних анти-D. (РД 2++)
Жінкам, які вже сенсибілізовані, тобто мають імунні анти-D, не слід проводити анти-D профілактику [3]. (РД 4)
RhD-несенсибілізованим жінкам анти-D профілактика не потрібна, якщо генотипування плода показує, що він має негативний резус-фактор, або якщо підтверджено негативний резус-фактор батька.
Жінки, які отримують анти-D імуноглобулін, можуть мати позитивний результат скринінгу на антитіла під час наступних досліджень, при цьому може бути важко визначити, чи анти-D є пасивним після введення профілактичної дози, чи в результаті імунної сенсибілізації. Тому важливою є підтримка зв'язку зі станцією переливання крові, щоб обговорити відповідну інтерпретацію [3]. (РД 4)
Перелік літератури знаходиться у редакції.
Продовження у наступному номері. ![]()


коментарів