Ефективність комбінованого застосування сублінгвальної та вагінальної форм.
Передчасними вважають пологи зі спонтанним початком, прогресуванням пологової діяльності та народженням плода масою >500,0 г у термінах вагітності від 22 до 36 тиж. + 6 діб [4]. У перебігу передчасних пологів (ПП) виділяють 2 етапи: загроза передчасних пологів та власне передчасні пологи, що почалися. Приділяючи увагу попередженню та терапії передчасних пологів, акушери-гінекологи, насамперед, намагаються вчасно профілактувати та лікувати загрозу ПП.
Фармакокінетика і фармакодинаміка прогестерону, а отже, і вивчені ефекти залежать від способу введення препарату. За внутрішньом'язового шляху введення спостерігаються надфізіологічні плазмові концентрації прогестерону. Пероральне застосування виявляє швидке підвищення плазмових концентрацій з подальшим поступовим їх зниженням. Крім того, за цих способів уведення має місце ефект першого проходження гормону через печінку з утворенням декількох біологічно активних метаболітів.
 За вагінального введення досягають стабільних плазмових концентрацій і постійних концентрацій у тканинах – так званий ефект першого проходження через матку із спрямованим впливом на ендометрій; крім того, спостерігають мінімальний ризик виникнення системних ефектів. Сублінгвальна форма дає змогу досягти найшвидшого ефекту, відсутній первинний метаболізм гормону у печінці, а отже не втрачається його концентрація і, таким чином, ця форма введення має найменш тривалий період напіввиведення [1, 3]. Хоча слід відмітити, що фундаментальних досліджень застосування сублінгвальної форми мікронізованого прогестерону в разі загрози передчасних пологів не проводилося.
За вагінального введення досягають стабільних плазмових концентрацій і постійних концентрацій у тканинах – так званий ефект першого проходження через матку із спрямованим впливом на ендометрій; крім того, спостерігають мінімальний ризик виникнення системних ефектів. Сублінгвальна форма дає змогу досягти найшвидшого ефекту, відсутній первинний метаболізм гормону у печінці, а отже не втрачається його концентрація і, таким чином, ця форма введення має найменш тривалий період напіввиведення [1, 3]. Хоча слід відмітити, що фундаментальних досліджень застосування сублінгвальної форми мікронізованого прогестерону в разі загрози передчасних пологів не проводилося.
На сьогодні, за нашими даними, оптимальною є наступна комбінація різних форм введення прогестерону: лікування у гострому періоді доцільно починати із сублінгвальної форми, а після регресу клінічної симптоматики та досягнення відповідної для даного терміну вагітності концентрації гормону в плазмі крові, за відсутності проявів кольпіту, варто перевести пацієнтку на вагінальну форму.
У ході дослідження R. Romero і співавт., 2012, встановлено, що на тлі застосування вагінального мікронізованого прогестерону ризик передчасних пологів у терміні до 33 тижнів знизився на 42%, крім того, достовірно знизилися показники частоти захворюваності/смертності новонароджених, розвитку респіраторного дистрес-синдрому, потреби у штучній вентиляції легенів та ін. [9].
Метою нашої роботи було вивчити ефективність застосування сублінгвальної та вагінальної форм препарату мікронізованого прогестерону (Лютеїна, Адамед, Польша) у комплексній терапії загрози передчасних пологів.
Матеріали та методи
У дослідженні приймали участь 60 вагітних із загрозою передчасних пологів у терміні вагітності 22–30 тиж., які були госпіталізовані та отримали терапію на клінічних базах кафедри акушерства та гінекології №1 НМАПО імені П. Л. Шупика.
Усі пацієнтки були розподілені на 2 групи:
І-а група – 30 вагітних, які протягом першої доби отримували магнезіальну токолітичну терапію: MgSO4 25% 20 ml + Sol. NaCl 0,9% 200 ml; гормональну терапію – сублінгвальну форму мікронізованого прогестерону (МП) (Лютеїна) 100 мг ч/з 6 год., тричі, разом з третім прийомом сублінгвальної форми вагітні вводили вагінальну форму МП – 100 мг; системну протизапальну терапію – ректальні свічки з диклофенаком 50 мг два рази на добу. На другу добу вагітні отримували магнезіальну токолітичну терапію: MgSO4 25% 20 ml + Sol. NaCl 0,9% 200 ml; гормональну терапію – вагінальну форму МП – 150 мг два рази на добу; системну протизапальну терапію – ректальні свічки з диклофенаком 50 мг два рази на добу. На третю добу вагітні отримували гормональну терапію – вагінальну форму МП – 150 мг два рази на добу; комбінований препарат магнію лактату дигідрату (470 мг) та піридоксину гідрохлориду (5 мг) по 2 таблетки три рази на добу; системну протизапальну терапію – ректальні свічки з диклофенаком 50 мг два рази на добу. На 4–7 добу вагітні отримували гормональну терапію – вагінальну форму МП 100 мг два рази на добу; комбінований препарат магнію лактату дигідрату (470 мг) та піридоксину гідрохлориду (5 мг) по 2 таблетки три рази на добу; системну протизапальну терапію – ректальні свічки з диклофенаком 50 мг за наявності больових відчуттів.
ІІ-а група – 30 вагітних, які протягом перших двох діб отримували магнезіальну токолітичну терапію: MgSO4 25% 20 ml + Sol. NaCl 0,9% 200 ml; гормональну терапію – 2,5% розчин масляного прогестерону 2 мл з внутрішньом'язовим шляхом введення один раз на добу; системну протизапальну терапію – ректальні свічки з диклофенаком 50 мг три рази на добу. На третю добу вагітні отримували гормональну терапію – 2,5% розчин масляного прогестерону 2 мл з внутрішньом'язовим шляхом введення один раз на добу; комбінований препарат магнію лактату дигідрату (470 мг) та піридоксину гідрохлориду (5 мг) по 2 таблетки три рази на добу; системну протизапальну терапію – ректальні свічки з диклофенаком 50 мг два рази на добу. На 4–7 добу вагітні отримували гормональну терапію – 2,5% розчин масляного прогестерону 1 мл з внутрішньом'язовим шляхом введення один раз на добу; комбінований препарат магнію лактату дигідрату (470 мг) та піридоксину гідрохлориду (5 мг) по 2 таблетки три рази на добу; системну протизапальну терапію – ректальні свічки з диклофенаком 50 мг за наявності больових відчуттів.
Усі пацієнтки обох груп отримали профілактику РДС плода – 24 мг дексаметазону в/м (6 мг ч/з 12 годин 4 рази).
Відміну гормональних препаратів прогестерону проводили з 8-го дня поступово, під контролем УЗД, відповідно до клінічного стану вагітної. У разі виявлення вкорочення шийки матки до 20 мм та більше, ми рекомендували вагітним продовжити прийом вагінальної форми МП (50–100 мг два рази на добу) до 34 тижнів вагітності з подальшим поступовим зниженням дози та відміною препарату.
Результати та їх обговорення
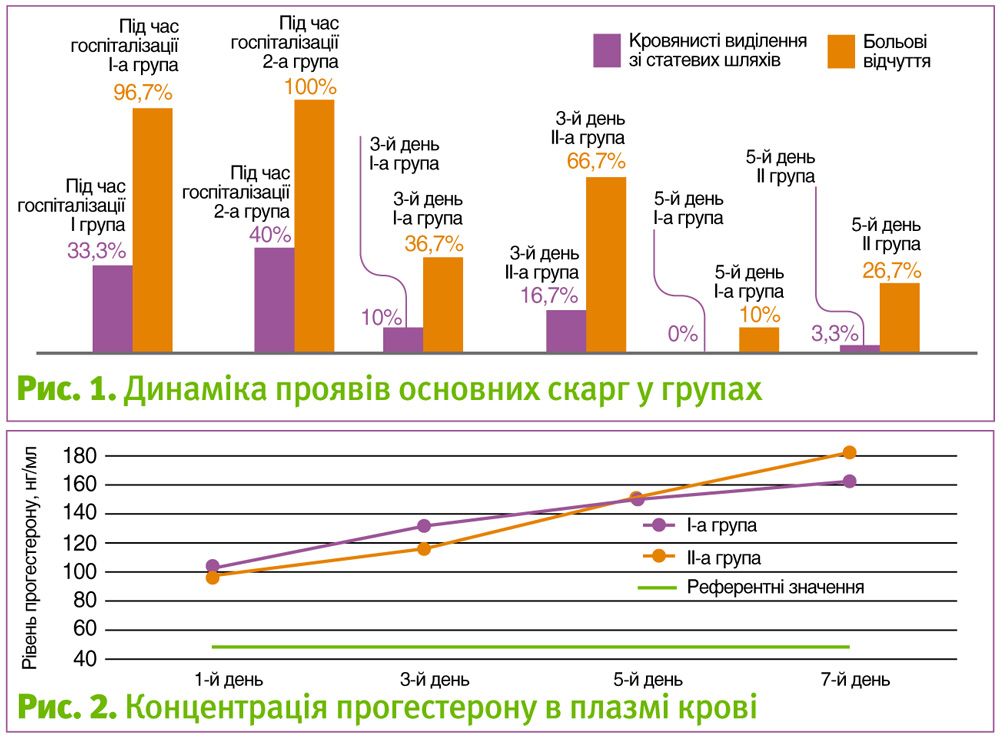
Під час госпіталізації практично всі вагітні в обох групах дослідження скаржилися на ниючі та/чи переймоподібні болі внизу живота та/чи попереку, у І-й групі мажучі кров’янисті виділення зі статевих шляхів спостерігали 33,3% вагітних, цей показник достовірно не відрізнявся в ІІ-й групі дослідження і становив 40,0% (Рис. 1).
У процесі лікування ми спостерігали швидший регрес клінічної симптоматики у І-й групі дослідження. Так, на 3 добу лікування больові відчуття відзначали 40% жінок, в той же час у ІІ-й групі цей показник був достовірно вище (р<0,01) і становив 66,7%. Отримані результати ми пов’язуємо зі швидкою дією сублінгвальної, а потім підтримуючою дією вагінальної форм МП, порівняно з помірними темпами всмоктуванням масляного прогестерону із сідничного м’яза. На 5-ту добу клінічна симптоматика зберігалася у 10,0% вагітних І-ї групи та 26,7 пацієнток ІІ-ї групи. На 7-му добу скарги у пацієнток обох групи були відсутні.
Середні рівні концентрації прогестерону на момент госпіталізації в обох групах дослідження не мали достовірних відмінностей. Під час лікування була помічена цікава тенденція: рівні прогестерону в ІІ-й групі на 3-тю добу мали менший приріст, ніж в І-й групі, проте на 5-ту та 7-му добу саме в ІІ-й групі ми фіксували вищі рівні концентрації прогестерону у плазмі крові (Рис. 2). Отримані результати можна пояснити більш тривалим всмоктуванням масляного прогестерону саме за внутрішньом’язового введення з подальшим створенням пікової концентрації у плазмі крові, в той час як вагінальна форма МП забезпечує первинне проходження та пікову концентрацію гормону в матці.
Під час проведення біохімічного дослідження крові рівні показників печінкових проб (АЛТ, АСТ, загальний білірубін, непрямий білірубін, загальний білок) та коагулограми (АЧТЧ, фібриноген, фібрин, тромбіновий час) в обох групах дослідження знаходилися у рамках референтних значень, а отже можна стверджувати, що порушення функції печінки були відсутні у всіх жінок обох груп.
Основними УЗ-ознаками ефективності проведеної терапії вважали відсутність прогресування вкорочення шийки матки, збільшення діаметру внутрішнього вічка та зникнення гіпертонусу матки. У І-групі на третю добу у 6,7% довжина шийки матки зменшилася до 20–25 мм, а у 3,3% діаметр внутрішнього вічка збільшився >3 мм. У другій групі ці показники були дещо гіршими, так у 13,4% довжина шийки матки становила менше 25 мм, а у 10,0% шийка матки стала коротша за 20 мм. На 5-ту та 7-му добу ми не спостерігали прогресування клінічної симптоматики у І-й групі пацієнток, проте в ІІ-й групі кількість жінок з довжиною шийки матки 15–20 мм збільшилася ще на 10,0%. Вищу ефективність та швидший ефект лікування у І-й групі можна пояснити унікальною властивістю саме вагінальної форми МП накопичуватися безпосередньо у тканинах, протидіяти скороченням матки та зберігати структуру шийки матки.
Під час подальшого спостереження було встановлено, що у жінок І-ї групи пологи в терміні 37 тиж. та більше відбулися в 83,3%, зокрема в терміні 40–42 тиж. у 16,7%. З них 16,7% вагітних були розроджені шляхом кесаревого розтину в зв’язку з дистресом плода у пологах – 10%, передчасним відшаруванням нормально розташованої плаценти – 3,35%, дистоцією шийки матки в пологах – 3,35%. Передчасний розрив плодових оболонок (ПРПО) спостерігали в 20,0% випадків.
У ІІ-й групі пологи в терміні доношеної вагітності відбулися у 53,3%, розродження шляхом кесаревого розтину відбулося в 10% у зв’язку з дистресом плода в пологах. ПРПО спостерігали в 23,3%.
За шкалою Апгар на першій хвилині новонароджені І групи мали оцінку 6,4+1,6, ІІ групи – 6,1+1,9; на п’ятій хвилині новонароджені І групи мали оцінку 7,5+1,5 балів, ІІ групи – 7,0+1,8 балів.
Передчасні пологи у І-й групі спостерігали у 16,7% жінок у термінах 32–37 тижнів, пологи перебігали консервативно, новонароджені були оцінені на І-й хвилині в 5,0+1,0 балів та на 5-й хвилині в 6,0+1,0 балів за шкалою Апгар. У ІІ-й групі передчасні пологи спостерігали достовірно частіше (p<0,05) – у 46,7% пацієнток, у термінах 30–37 тиж., у 26,7% жінок були проведені консервативно, оперативне розродження проведено в зв’язку з передчасним відшаруванням плаценти у 2-х випадках. Новонароджені були оцінені на І-й хвилині в 4,0+1,0 балів та на 5-й хвилині в 6,0+1,0 балів за шкалою Апгар.
Отримані результати вказують на кращі перинатальні перспективи у пацієнток, які отримували комбіновану терапію загрози передчасних пологів сублінгвальною та вагінальною формами МП (Лютеїна), порівняно з вагітними, які отримували внутрішньом'язові ін’єкції 2,5% масляного розчину прогестерону.
Під час дослідження, завдячуючи висококваліфікованій роботі медичного персоналу, ми не спостерігали побічних ефектів та ускладнення терапії в обох групах дослідження.
Висновки
- Використання сублінгвальної форми мікронізованого прогестерону та препаратів магнію у період вираженої клінічної симптоматики загрози передчасних пологів дозволяє отримати максимально швидкий терапевтичний ефект та запобігти подальшому прогресуванню структурних змін з боку шийки матки.
- Комплексна терапія загрози передчасних пологів з використанням сублінгвальної та вагінальної форм МП (Лютеіна), препаратів магнію, нестероїдних протизапальних препаратів має високу ефективність терапевтичної дії та може бути рекомендована для широкого використання у родопомічних закладах.
- Застосування вагінальної форми МП (Лютеїна) у терапії загрози передчасних пологів та в якості вторинної профілактики передчасних пологів у жінок з вкороченою шийкою матки (менше 20,0 мм) достовірно зменшує частку передчасних пологів та покращує перинатальні наслідки.
Перелік літератури
знаходиться у редакції.


коментарів