Stuart Campbell
Заведующий кафедрой акушерства и гинекологии Днепропетровской государственной медицинской академии, доктор медицинских наук, профессор Валентин Александрович Потапов представил интересный с научной и практической точки зрения доклад, посвященный современным возможностям диагностики и лечения ко роткой шейки матки (КШМ) как предиктора преждевременных родов (ПР).
– По данным Кокрановской библиотеки (2010) – авторитетного руководства, в котором отражены научно обоснованные факты, касающиеся эффективности медицинской помощи беременным и новорожденным, частота ПР в течение 50 лет составляет 10–12% и не имеет тенденции к снижению. Целью любого вмешательства, проводимого для предотвращения ПР, является улучшение состояния новорожденных. Пролонгация наступления родов ближе к 37 неделям беременности ассоциируется с улучшением показателей заболеваемости новорожденных респираторным дистресс-синдромом, бронхолегочной дисплазией, внутрижелудочковым кровоизлиянием, сепсисом, некротическим колитом, а также сокращением перинатальной смертности.
Как свидетельствуют данные метаанализов (Кокрановское руководство по беременности и родам, 2010), к основным факторам риска ПР относят: бактериальный вагиноз (БВ), занимающий первое место среди всех инфекций, передающихся половым путем; ПР в анамнезе; КШМ, определяемую при пальцевом или ультразвуковом исследовании (УЗИ).
Адекватная оценка биоценоза влагалища и лечение БВ остаются сложной проблемой профилактики ПР.
Достоверно доказано, что бессимптомное укорочение шейки матки сопряжено с высоким риском ПР.
Согласно мнению международных экспертов, сонографическое измерение длины шейки матки трансвагинальным датчиком представляет собой объективный метод оценки риска спонтанного наступления ПР, особенно в случае отсутствия других признаков. Сонографическая длина шейки матки – значительно более информативный показатель наступления преждевременной родовой деятельности в сравнении с ПР в анамнезе. Сегодня такое исследование должно стать основным скрининговым методом диагностики КШМ, частью стандартной сонографической процедуры во II триместре для оценки вероятности наступления ПР. К сожалению, в украинских протоколах это положение не отражено. Тем не менее, существуют отечественные рекомендации по выявлению пороков развития плода во втором триместре беременности (18–22 недели), поэтому сонографическое определение длины шейки матки может выполняться в дополнение к этому исследованию.
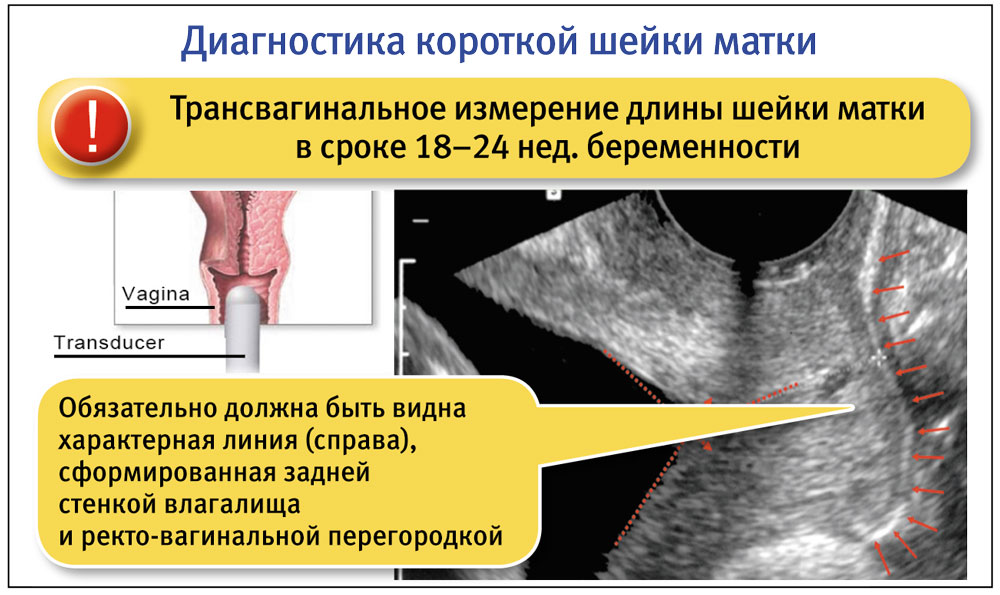
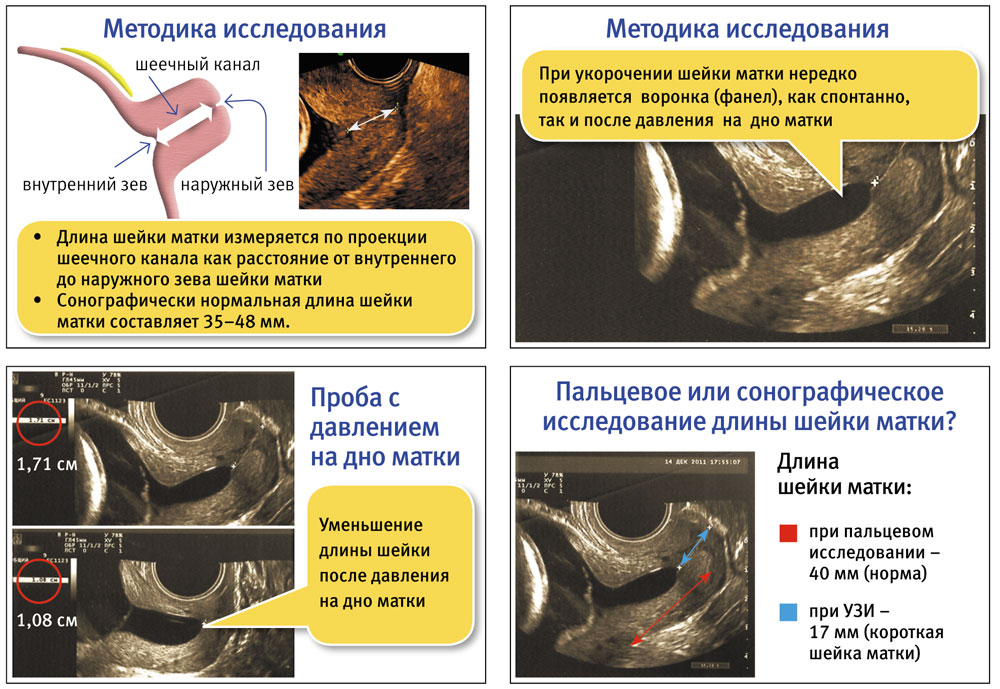
При проведении сонографии длина шейки матки измеряется по проекции внутреннего шеечного канала как расстояние от внутреннего до наружного зева в срок гестации 19–23 недель; при укорочении шейки матки появляется воронка, как спонтанно, так и после давления на дно матки; кроме того, обязательно должна быть видна характерная линия справа, сформированная задней стенкой влагалища и ректовагинальной перегородкой. В норме сонографическая длина шейки матки составляет 35–48 мм. Врачу следует также помнить, что при сонографическом и пальцевом исследовании длина шейки матки может быть различной. В частности, при пальцевом исследовании этот показатель может увеличиваться. Это связано с тем, что при проведении последнего происходит раскрытие внутреннего зева и вклинивание плодного пузыря.
Переходя к вопросам лечения КШМ, следует отметить, что в настоящее время стандартов терапии этой патологии не существует. Однако накоплен достаточный международный опыт, обобщенный в соответствующих рекомендациях по ведению беременных с КШМ.
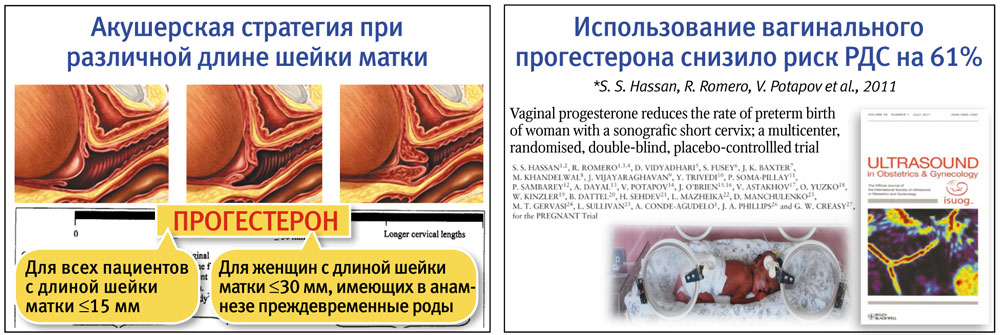
В том случае, если длина шейки матки ≤15мм и имеются ПР в анамнезе или определяется пролабирование плодного пузыря, единственный метод терапии – наложение шва на шейку матки (цервикальный серкляж) любым удобным для врача способом. Всем женщинам с длиной шейки матки £15 или при ее длине £30мм при наличии в анамнезе ПР назначают микронизированный прогестерон вагинально. Профилактика КШМ должна осуществляться в ранние сроки беременности (до 22 недель) в группах риска, когда существует угроза невынашивания беременности или в анамнезе присутствуют два и более выкидыша, то есть в случаях прогнозируемой недостаточности прогестерона.
Преждевременное созревание и укорочение шейки матки связано с нарушенным или недостаточным синтезом прогестерона. Созревание шейки матки при снижении активности прогестерона накануне родов связывают с транскрипцией воспалительных медиаторов, ассоциированных с родовой деятельностью, такими как цитокины, окислы азота, интерлейкины (ИЛ) (ИЛ1, ИЛ8, TNF), матрикс дегенерирующих энзимов.
Теория прогестеронового блока, в основе которой заложена концепция о том, что прогестерон обладает рядом важных физиологических эффектов, необходимых для вынашивания плода, известна еще с середины прошлого века. Впервые вагинальный прогестерон для профилактики ПР у беременных с КШМ применили Fonseka et al. в 2003, 2007 гг. (Utrogestan caps 100 и 200 мг вагинально на ночь). Это были рандомизированные, слепые, плацебо-контролируемые исследования, ставшие уже классическими, в которых была доказана эффективность использования вагинального микронизированного прогестерона (Утрожестан, «Безен Хелскеа») для снижения риска ПР у беременных с КШМ. Препарат применяли ежедневно интравагинально в дозе 200 мг/сут. на ночь с 24 по 34 неделю беременности. Назначение Утрожестана привело к сокращению количества спонтанных родов в сравнении с плацебо практически в 2 раза и в 7 раз в сроке до 34 недель.
Это исследование Fonseka et al. стало отправной точкой дальнейшего использования прогестерона для предотвращения ПР у беременных с КШМ в суточной дозе 200 мг, благодаря чему прогестерон включен во многие американские и европейские протоколы по оказанию помощи беременным и новорожденным. Позже (с 2003 по 2005 год) Ассоциацией акушеров-гинекологов Канады и Америки также было достоверно установлено, что применение прогестерона у беременных с угрозой ПР ассоциировалось с сокращением их частоты вдва раза.
На клинической базе кафедры акушерства и гинекологии ДГМА было проведено исследование, посвященное оценке эффективности вагинального микронизированного прогестерона (Утрожестан, «Безен Хелскеа») в сокращении частоты ПР убеременных женщин с сонографическим диагнозом КШМ. Основная группа пациенток получала Утрожестан, который женщины вводили самостоятельно интравагинально в дозе 200 мг 2 раза в сутки с 19–23 недель беременности до 37 недель включительно (при целом плодном пузыре).
Женщинам контрольной группы при возникновении спонтанной родовой деятельности был проведен цервикальный серкляж (мерсиленовая лента) или медикаментозный токолиз (b-адреномиметики).
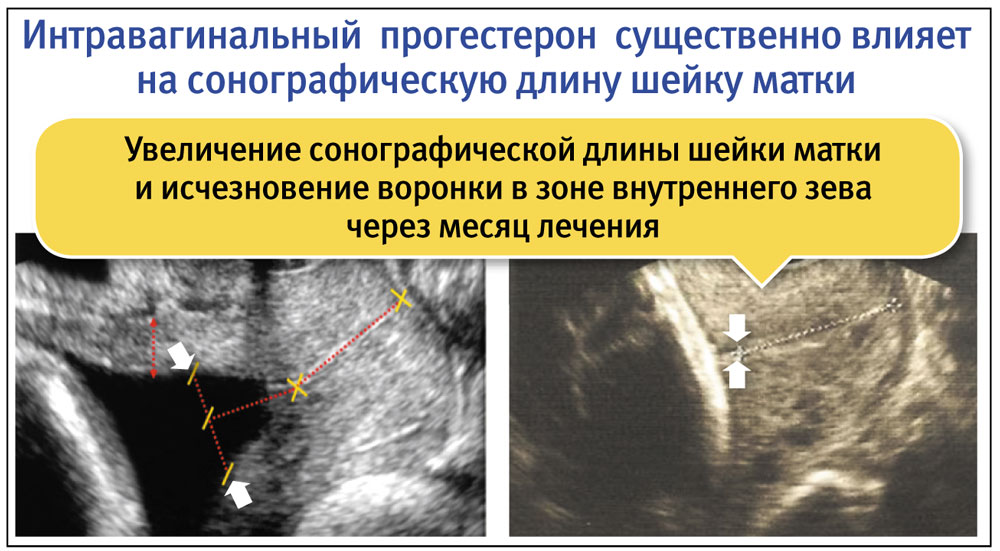
У пациенток, получавших Утрожестан вагинально, по истечении месяца терапии при проведении контрольной сонографии наблюдалось увеличение длины шейки матки и исчезновение воронки в области внутреннего зева.
Как показало исследование, вагинальное введение Утрожестана в дозе 400 мг/сут. уменьшило риск ПР до 34 недель беременности в 2,6 раза (на 10,2%) в сравнении с контролем, до 37 недель беременности – в 2 раза (на 15,8%). Все эти данные прямое доказательство выраженного токолитического эффекта прогестерона, который также важен и на ранних сроках. Практически вся доказательная база по профилактике ПР построена на применении вагинальной формы прогестрона, соответственно, применение этих препаратов и на ранних сроках будет также более эффективным.
Схема применения Утрожестана для лечения невынашивания на ранних сроках при спонтанной и индуцированной беременности проста: при наличии болевого синдрома препарат назначают в дозе 200–400 мг/сут., в случае кровянистых выделений из половых путей суточная доза может быть увеличена свыше 400 мг.
Также хочу сослаться на данные моих коллег из России о том, что назначение Утрожестана на ранних сроках (О. А. Пустотина. Плацентарная недостаточность и угроза прерывания беременности — обоснование применения препаратов прогестерона, 2005):
- сокращало частоту ПР;
- сокращало частоту назначения бета-миметиков;
- сократилась вероятность развития ФПН, СЗРП плода и гестоза у матери.
А применение Утрожестана для лечения угрозы ПР в сочетании с внутривенным введением b-адреномиметиков приводит к более быстрому и длительному достижению токолитического эффекта, в 5,7 раза снижая необходимость их повторных инфузий, уменьшая опасность развития сердечно-сосудистых осложнений у матери и плода и сроки пребывания на стационарном лечении.
В моей практике был случай безопасного применения Утрожестана в высокой дозировке длительное время, что позволило устранить кровотечение и пролонгировать беременность с 16 до 34 недели.
Cогласно украинским протоколам оказания медицинской помощи беременным, при наличии сердцебиения плода врач обязан проводить мероприятия, направленные на сохранение беременности независимо от наличия кровотечения из половых путей. По данным Кокрановского общества (2010), для таких мер как соблюдение постельного режима, воздержание от половой жизни, назначение спазмолитиков, недостаточно доказательств эффективности.
Таким образом, измерение длины шейки матки при сонографическом исследовании имеет прогностическое значение в отношении наступления ПР. Укороченная шейка матки – значимый фактор риска преждевременной родовой деятельности. Вагинальное применение микронизированного прогестерона (Утрожестан, «Безен Хелскеа») ассоциируется со значительным сокращением частоты ПР у женщин с КШМ и является безопасным вариантом ведения этой патологии. Утрожестан также является препаратом выбора при сохранении беременности на ранних сроках за счет его высокой эффективности и безопасности для матери и плода.


коментарів