 Частые респираторные инфекции – обычная проблема в раннем и дошкольном возрасте, чаще всего связанная с воздействием неблагоприятных средовых факторов, таких, например, как ранняя социализация в условиях незрелости иммунной системы (Dellepiante et al., 2009). Как известно, до пяти–шестилетнего возраста иммунная система ребенка все еще формируется, встречаясь с антигенами впервые, развивая иммунный ответ и приобретая память. Маленькие дети контактируют с другими детьми в семьях или детских организованных коллективах и потому часто сталкиваются с различными, новыми для них, болезнетворными микроорганизмами, что и обуславливает повторные эпизоды инфекций (Slatter, Gennery, 2008). У большинства детей повторные ОРИ – неотъемлемая часть нормального процесса взросления.
Частые респираторные инфекции – обычная проблема в раннем и дошкольном возрасте, чаще всего связанная с воздействием неблагоприятных средовых факторов, таких, например, как ранняя социализация в условиях незрелости иммунной системы (Dellepiante et al., 2009). Как известно, до пяти–шестилетнего возраста иммунная система ребенка все еще формируется, встречаясь с антигенами впервые, развивая иммунный ответ и приобретая память. Маленькие дети контактируют с другими детьми в семьях или детских организованных коллективах и потому часто сталкиваются с различными, новыми для них, болезнетворными микроорганизмами, что и обуславливает повторные эпизоды инфекций (Slatter, Gennery, 2008). У большинства детей повторные ОРИ – неотъемлемая часть нормального процесса взросления.
С другой стороны, частые эпизоды респираторных инфекций у детей могут быть следствием патологий иммунной системы (аллергия, первичные и вторичные иммунодефициты), а также различных хронических заболеваний, например, болезней легких, ЛОР-органов, ГЭРБ, врожденных пороков сердца, состояний, способствующих хронической аспирации и т. д. В этих ситуациях необходимо соответствующее лечение и его успех будет зависеть от своевременности диагностики. Таким образом, при наличии у ребенка повторных респираторных инфекций основная задача – отличить нормальных детей с высокой частотой ОРЗ, обусловленной неблагоприятным воздействием экзогенных (средовых) факторов, от детей, имеющих различные патологические состояния иммунной или неиммунной природы, предрасполагающие к повторным инфекциям дыхательных путей.
На деле же нередко бывает так, что ребенок с рецидивирующими респираторными инфекциями попадает в группу так называемых «часто болеющих детей» (ЧБД), никакая дифференциальная диагностика не проводится и усилия врача направлены лишь на выявление «проблем с иммунитетом» и на применение иммуномодулирующих средств. В этом плане весьма показательны результаты исследований, проведенных украинскими и российскими иммунологами. По данным Л. И. Чернышовой (2004 г.) среди детей, которые были направлены на консультацию к иммунологу как «часто болеющие», первичные и вторичные иммунодефициты были выявлены лишь в 9,5% случаев, тогда как у 50% детей имели место недиагностированные ранее аллергические заболевания, у 1,5% – серьезные нарушения неиммунного характера, а 40,5% детей были здоровы. Аналогичные данные приводятся и в российском исследовании (М. Н. Ярцев и др., 2006): первичные иммунодефицитные заболевания выявлены менее чем у 1,5% ЧБД, у почти 40% этих детей диагностированы бронхиальная астма и аллергический ринит, и около 60% оказались вполне здоровыми.
На наш взгляд, именно размытость критериев повышенной респираторной заболеваемости и сама возможность просто приклеить ярлык «ЧБД» вместо того, чтобы заниматься дифференциальной диагностикой, способствуют тому, что «часто болеющими» у нас считаются чуть не более половины детей дошкольного возраста (по различным данным – от 25 до 75%), и зачастую в эту группу попадают дети как имеющие различные заболевания, так и практически здоровые. При этом первые не получают должное лечение, а вторые подвергаются ненужным диагностическим процедурам и необоснованному назначению всевозможных «иммуномодулирующих» средств.
В данной статье мы попытались обобщить существующие диагностические и тактические подходы к ведению детей с рецидивирующими респираторными инфекциями (этот термин мы считаем более удачным, нежели «часто и длительно болеющие дети»).
Единого подхода к определению рецидивирующих респираторных инфекций (РРИ) у детей не существует. Но, тем не менее, большинство авторов, занимающихся данной проблемой, в качестве критериев РРИ используют не только частоту перенесенных ОРЗ в течение какого-то периода времени, но и их характер. Так, например, в обзоре ER Stiehm (2012) РРИ определяются как инфекции слишком частые, слишком продолжительные или слишком тяжелые для данного возраста. При этом критерии повышенной частоты респираторных инфекций все чаще привязываются к конкретным нозологическим формам. Так, в случае острого среднего отита (ОСО) наличие 3 эпизодов в течение 6 месяцев или 4 эпизодов в течение 12 месяцев позволяет говорить о рецидивирующем ОСО. Рецидивирующий инфекционный ринит обычно определяется при более шести эпизодах в год, а рецидивирующий тонзиллит и рецидивирующий бронхит – при свыше трех эпизодах в год (Bellanti, 1997; Graham, 1990; Teele et al., 1989). Даже в случае частых неосложненных инфекций верхних дыхательных путей в качестве дополнительного критерия указывается, имеют ли они сезонный характер (Gruppo di Studio di Immunologia della Societá Italiana di Pediatria, 1988).
Среди критериев неадекватной тяжести течения респираторных инфекций называют: наличие лихорадки длительностью более 1 недели; необходимость во внутривенном введении антибиотиков и/или госпитализации; выявление необычных возбудителей или необычных осложнений заболевания; а также наличие длительно сохраняющихся отклонений в лабораторных параметрах.
Таким образом, важно не то, сколько раз за год болеет ребенок, а каковы клинические особенности течения заболеваний, имеются ли какие-либо симптомы в интеркуррентном периоде, присутствуют ли признаки каких-либо хронических заболеваний, и есть ли клинические или анамнестические данные, позволяющие заподозрить наличие иммунной недостаточности (Don et al., 2007).
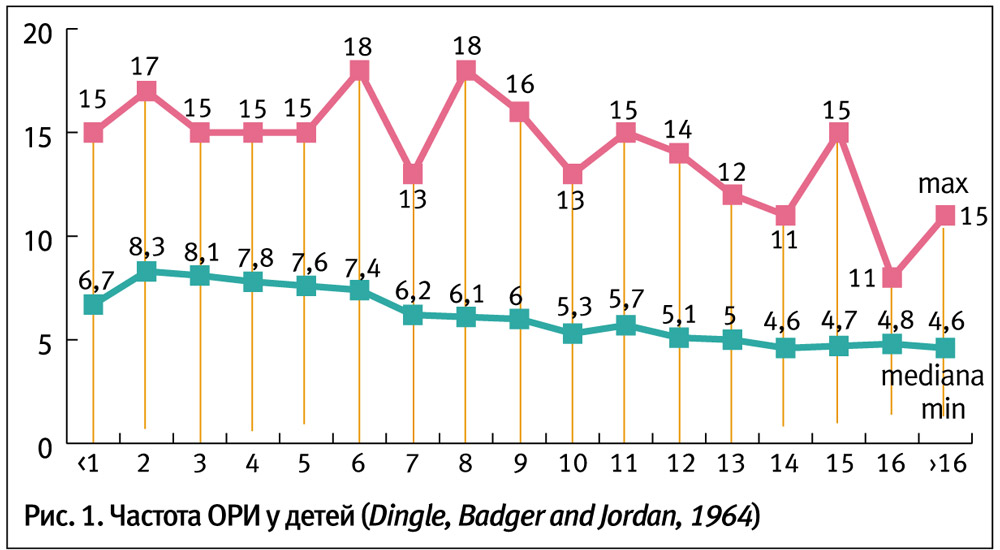
В большинстве случаев (50–60%) у детей с РРИ нет никакой патологии иммунной системы или заболеваний неиммунной природы, что позволяет говорить о частых ОРИ как о «физиологической» особенности детей раннего и дошкольного возраста (рис. 1). Дети в возрасте от 1 до 5 лет могут переносить 3–8 эпизодов ОРИ в течение осени и зимы, иногда число эпизодов инфекций может достигать 10–12 за год, но даже при такой частоте ОРИ, которая может серьезно беспокоить родителей или педиатров, у большинства детей не обнаруживаются какие-либо заболевания или иммунологические расстройства (de Vries, 2001). Частота инфекций зависит, прежде всего, от количества контактов и воздействия неблагоприятных факторов внешней среды.
К таким факторам относятся (Ballow, 2008; Bellanti, 1997; Bloomberg, 2011; Bousquet & Fiocchi, 2007; de Martino & Ballotti, 2007, Don et al., 2007; Karmaus et al., 2008; Wheeler, 1996):
- посещение организованных детских коллективов;
- ранняя социализация;
- многодетные семьи, скученность в домах;
- наличие в семье старших детей, посещающих ДДУ и школу;
- курение матери во время беременности и пассивное курение в постнатальном периоде;
- раннее искусственное вскармливание;
- недоношенность;
- низкая масса тела;
- влажный холодный климат;
- неблагоприятные экологические факторы;
- сырость в доме;
- мужской пол;
- низкий социально-экономический уровень семьи, недоедание;
- интенсивное обучение и физические нагрузки;
- отсутствие вакцинации.
Клинические особенности, тяжесть течения и продолжительность респираторных инфекций у этой группы детей ничем не отличаются от таковых у детей с низкой частотой ОРЗ. Преобладают инфекции верхних дыхательных путей, хотя примерно в 10–30% случаев вовлекаются и нижние отделы респираторного тракта. Инфекции изначально имеют вирусную природу, но если симптомы инфекции верхних дыхательных путей продолжаются 10 дней и более – вероятность наличия бактериальной инфекции составляет не менее 60% (Kowalska et al., 2003; Salami et al., 2008). Так же, как и у эпизодически болеющих детей, у детей с РРИ отмечается сезонность заболеваний с пиком в холодное время года. Если ребенок летом продолжает болеть так же часто, как и зимой – скорее всего, он имеет какие-то более серьезные проблемы. Кроме того, ОРИ у «нормальных» детей с РРИ всякий раз вызваны разными возбудителями, а не одними и теми же (Jartti et al., 2008), хорошо поддаются стандартной терапии и заканчиваются полным выздоровлением. Также характерно отсутствие повторных инфекций других систем (ЖКТ, ЦНС, мочеполового тракта, кожи), физическое и психомоторное развитие не страдает, в интеркуррентном периоде дети производят впечатление вполне здоровых.
При проведении иммунологических исследований у «нормальных» детей с РРИ могут выявляться определенные отклонения в виде дисбаланса различных субпопуляций лимфоцитов, дисиммуноглобулинемии, снижения уровня некоторых изотипов иммуноглобулинов или показателей фагоцитоза, но значение таких иммунологических изменений сомнительно и они неубедительно связаны с повышенной восприимчивостью к респираторным инфекциям (Litzman et al., 1999). Выявляемые отклонения, скорее, являются следствием повторных вирусных инфекций, чем фактором, предрасполагающим к ним (Bossuyt et al., 2007). Это подтверждается и тем, что указанные изменения обычно невоспроизводимы: при повторных исследованиях они либо не выявляются, либо меняются на другие. Поэтому рассматривать подобные изменения в иммунограммах как проявления иммунодефицита, и тем более считать их показанием к проведению иммуностимулирующей терапии, абсолютно некорректно (М. Н. Ярцев, К. П. Яковлева, М. В. Плахтиенко, 2006).
У приблизительно 30–35% детей повторные эпизоды ОРИ связаны с аллергией. Проявления аллергического ринита нередко принимаются за рецидивирующие или хронические риносинуситы, а дети с бронхиальной астмой подолгу лечатся по поводу повторных обструктивных бронхитов и даже пневмоний.
Для детей с аллергией характерны воспалительные заболевания дыхательных путей одной и той же локализации (риниты, синуситы и ОСО при аллергическом рините, бронхиты – при бронхиальной астме, ларингиты), низкая эффективность применения антибиотиков и хороший эффект от противоаллергических средств. Как правило, выявляется отягощенный по аллергическим заболеваниям анамнез, могут отмечаться другие проявления аллергии (например, атопический дерматит, конъюнктивит). У пациентов с аллергическим ринитом нередко имеет место характерный внешний вид: бледность без анемии, «круги» под глазами, поперечная носовая складка, гнусавость, конъюнктивит. Физическое развитие детей обычно не страдает.
При наличии у детей с повторными ОРЗ повышенного уровня IgE, вероятность выявления аллергической патологии возрастает, хотя одного этого критерия недостаточно для диагностики. Следует также помнить, что у детей раннего возраста с аллергией тесты на сывороточный IgE могут быть ложно отрицательными.
Некоторые первичные иммунодефицитные заболевания (ПИДЗ) ассоциированы с аллергическими болезнями: селективный дефицит IgA, общий вариабельный иммуннодефицит, хроническая гранулематозная болезнь, синдром Ди-Джорджи. Кроме того, при некоторых ПИДЗ определяется высокий уровень IgE в крови – гипер IgE-синдром, синдромы Вискотта–Олдрича, Оменна, IPEX.
В 5–10% случаев рецидивирующие респираторные инфекции у детей обусловлены наличием хронического заболевания неиммунной природы. Как правило, у этих детей и в интеркуррентном периоде сохраняется симптоматика, обусловленная основным заболеванием, а также нередко отмечается задержка физического развития. Болезни в этой категории включают: хронические заболевания ЛОР-органов, муковисцидоз и другие врожденные и наследственные заболевания легких, ГЭРБ, врожденные пороки сердца, легких, дыхательных путей, хроническую аспирацию, инородные тела дыхательных путей.
Наиболее частым симптом – хронический кашель (при хронических синуситах, патологии легких), ночной кашель при ГЭРБ. При респираторных инфекциях часто поражается один и тот же орган; как правило, выявляются возбудители, характерные для хронических процессов (гемофильная палочка, стафилококки, энтеробактерии). При муковисцидозе отмечаются симптомы мальабсорбции, при хронической аспирации – неврологическая симптоматика, при заболеваниях сердца – симптомы застойной сердечной недостаточности.
И, наконец, менее чем в 10% случаев причиной повторных респираторных инфекций является иммунная недостаточность. Иммунодефициты могут быть первичными (врожденными) и вторичными. В раннем и дошкольном возрасте обычно проявляются первичные иммунодефицитные заболевания (ПИДЗ), тогда как вторичные иммунодефициты, развивающиеся вследствие ВИЧ-инфекции, злокачественных опухолей, химиотерапии, сахарного диабета, являются причиной РРИ в более старшем возрасте.
Характер и тяжесть течения респираторных инфекций при иммунодефицитах определяется типом дефекта в иммунной системе. Среди ПИДЗ примерно три четверти приходится на дефекты гуморального иммунитета и комбинированные. Изолированные дефекты Т-клеток, фагоцитоза и комплемента встречаются гораздо реже. Для тяжелых ПИДЗ характерны политопные инфекции со склонностью к рецидивирующему или хроническому прогрессирующему течению, выявление необычных возбудителей или необычных/редких осложнений, отсутствие эрадикации, несмотря на адекватную антибиотикотерапию.
Ранняя диагностика тяжелых ПИДЗ очень важна, так как позволяет раньше начать специфическое лечение, что может повлиять на прогноз, а также провести медико-генетическое консультирование семьи. Европейское и Панамериканское общества иммунодефицитов (ESID, PAGID) выделяют признаки («симптомы тревоги»), позволяющие заподозрить ПИДЗ:
- частые заболевания верхних дыхательных путей:
- дошкольники: 9 и более за год,
- школьники: 5–6 и более за год,
- взрослые: 3–4 и более за год;
- более двух синуситов или гнойных отитов в год;
- более двух пневмоний в год;
- повторные тяжёлые кожные гнойные процессы;
- упорная молочница у лиц старше одного года;
- отсутствие эффекта от длительной антибактериальной терапии;
- более двух тяжёлых инфекционных процессов (сепсис, остеомиелит, менингит и др.) в анамнезе;
- оппортунистические инфекции (Pneumocystis carinii и др.);
- рецидивирующая/хроническая диарея;
- наличие в семейном анамнезе смертей в раннем возрасте от инфекционных заболеваний или диагностированного иммунодефицитного заболевания.
При наличии этих признаков ребенок должен быть незамедлительно направлен на консультацию к иммунологу. Кроме того, на ПИДЗ может указывать постоянная лимфопения (<1500 клеток/мкл у пациентов старше 5 лет и <2500 клеток/мкл у детей младше 5 лет), необъясненные аутоиммунные процессы с лихорадкой или без нее, гранулёмы, гемофагоцитарный лимфогистиоцитоз, лимфома в раннем возрасте, осложнения при введении живых вакцин в анамнезе.
Тяжелые ПИДЗ – это очень редко встречающиеся расстройства. Гораздо чаще у детей с рецидивирующими респираторными инфекциями выявляют так называемые «малые» дефекты гуморального иммунитета – селективный дефицит IgA, дефицит субклассов IgG, дефекты продукции специфических постинфекционных антител, а также дефицит маннозо-связывающего лектина. Эти частые ПИДЗ обычно проявляются повторными нетяжелыми респираторными инфекциями, быстро отвечающими на стандартную терапию.
Кроме того, в настоящее время описан еще ряд дефектов, предрасполагающих к РРИ с нетяжелым течением и/или повышенной частотой бактериальных осложнений (Atkinson et al., 2004; Bossuyt et al., 2007; Day et al., 2004; de Martino & Ballotti, 2007; Don et al., 2007; Finocchi et al., 2002; Gomi et al., 2004; Ianni et al., 2001; Kvestad et al., 2006; Li Volti et al., 2003; Ottenhoff et al., 2002; Pryjma et al., 1999):
- дефекты Fc-рецепторов к IgG класса IIIa (CD16) натуральных киллеров;
- дефект киназы IRAK4;
- снижение продукции IL-12;
- полиморфизм генов CCR2, CCR5 и гена маннозо-связывающего лектина;
- мутации в гене Toll-подобного рецептора 4;
- дефекты элиминации апоптотических нейтрофилов альвеолярными макрофагами;
- нарушения фагоцитоза и продукции активных форм кислорода полиморфноядерными лейкоцитами;
- снижение хемотаксиса нейтрофилов;
- снижение уровня L-фиколина.
Диагностический подход при РРИ, как уже указывалось выше, состоит в том, чтобы отличить детей с самолимитирующими или незначительными проблемами от детей с иммунологическими расстройствами (аллергия, иммунодефициты) или хроническими заболеваниями неиммунного характера. Вероятность того, что ребенок принадлежит к первой группе, достаточно высока, если:
- респираторные инфекции протекают нетяжело, непродолжительно, без осложнений и с хорошим ответом на обычную симптоматическую терапию и эмпирическое лечение антибиотиками;
- отсутствуют тяжелые и агрессивные системные инфекции;
- нет нарушений физического развития;
- семейный анамнез не отягощен по заболеваниям иммунной системы (в т. ч. аллергиями).
В такой ситуации объем дополнительных методов исследования можно ограничить общими анализами крови и мочи, осмотром ЛОР, биохимическим исследованием крови (почечный комплекс, глюкоза, электролиты, альбумин, С-реактивный белок), определением концентраций иммуноглобулинов (IgG, IgM, IgA и IgE) в крови, по показаниям – рентгенологическими и микробиологическими исследованиями.
Если же клинические данные указывают на возможность наличия у ребенка иммунной или неиммунной патологии, объем дополнительных обследований должен быть расширен в соответствии с конкретной клинической ситуацией.
Наиболее популярным способом профилактики ОРИ у часто болеющих детей в нашей стране, к сожалению, остается применение различных иммуностимуляторов. На наш взгляд, такой подход является совершенно неоправданным по нескольким причинам. Во-первых, как уже было отмечено, у большинства детей с РРИ нет иммунных нарушений, поэтому нет необходимости что-либо стимулировать. Во-вторых, безопасность применения иммуностимуляторов не доказана. Более того, известно, что такое жесткое воздействие на иммунную систему, особенно находящуюся на этапе созревания, может иметь совершенно непредсказуемые последствия: от развития рефрактерности иммунокомпетентных клеток до индуцирования аутоиммунных и злокачественных лимфопролиферативных процессов. Поэтому, применение иммуностимуляторов у детей с РРИ не только необоснованно, но и опасно.
Если же говорить о мерах профилактики ОРИ с доказанной эффективностью, то здесь можно назвать:
1) регулярное мытье рук обычным (не антибактериальным) мылом;
2) использование пробиотиков. Недавний Кокрановский обзор подтвердил, что длительное (4–6 месяцев) употребление пробиотиков (преимущественно лактобактерий LGG) способствует хоть и небольшому, но достоверному снижению частоты ОРИ (Q Hao et al., 2011);
3) вакцинацию против гриппа и пневмококковой инфекции (особенно она показана детям с иммунодефицитными состояниями);
4) применение бактериальных лизатов. Повышение неспецифической резистентности слизистых оболочек при применении бактериальных лизатов происходит естественным путем, поэтому они достаточно безопасны.
Важно также разъяснить суть проблемы родителям, так как чаще всего они связывают респираторные инфекции у ребенка с «плохим иммунитетом» и в своем стремлении как-то его «повысить» могут использовать совершенно неадекватные, а иногда и небезопасные методы. Важно успокоить их и объяснить, что повышение частоты респираторных инфекций у ребенка – временная и неопасная ситуация, что такие простые меры, как проветривание помещений, увлажнение воздуха, достаточное пребывание на свежем воздухе в соответствующей температуре одежде, физическая активность и рациональное питание, а также исключение воздействия на ребенка табачного дыма, имеют куда большее значение для правильного формирования иммунной системы, чем различные фармакологические и народные средства.
Список литературы находится в редакции



коментарів