Клинические формы пневмококковых инфекций и их диагностика
Учитывая, что колонизация носоглотки пневмококками играет ключевую роль в возникновении инфекций и циркуляции возбудителя в обществе, особенности носительства пневмококков заслуживают отдельного рассмотрения. Частота выявления носоглоточного носительства S. pneumoniae зависит от возраста и окружения ребенка. По данным одного исследования в США, носителями пневмококка являются 38–60% дошкольников, 29–35% младших школьников и 9–25% учащихся средней школы (Hendley J. O. et al.).
Среди взрослых, проживающих без детей, носителями пневмококка являются примерно 6%, тогда как наличие детей в семье увеличивает частоту носоглоточного носительства пневмококка у взрослых до 29%. Аналогично и среди детей, имеющих младших сиблингов, носителей пневмококка больше. Колонизация слизистых оболочек S. pneumoniae может начинаться уже с первых дней жизни. В возрасте 2 месяцев пневмококк обнаруживается в носоглотке 15% детей из развитых стран и 60% детей в развивающихся странах. Пик носительства S. pneumoniae приходится на возраст 2–3 года. Причины снижения частоты колонизации слизистой носоглотки пневмококком с возрастом неясны, но известно, что определенную роль играет формирование приобретенного иммунитета к этому возбудителю.
По данным Л. И. Чернышовой и соавт. (2014), общая частота носительства пневмококка среди детей в возрасте от 6 месяцев до 5 лет в Украине составила 50,4%: у «домашних» детей – 37,3%; у детей, посещающих дошкольные учебные заведения дневного пребывания – 60,9%; у детей из учреждений с круглосуточным пребыванием – 95,6%.
Длительность носительства зависит от возраста (чем младше, тем дольше) и серотипа пневмококка, но может быть связана и с дополнительными факторами, такими как антибиотикотерапия, иммунный статус ребенка и коморбидные состояния. У взрослых пневмококки элиминируются со слизистых оболочек в течение 2–4 недель, у детей – в среднем через 30 дней (но могут сохраняться до 3 месяцев и более), у детей первого года жизни – в среднем через 4 месяца.
У детей во всем мире, независимо от географического положения, чаще всего в носоглотке выявляют серотипы 6A, 6B,9V, 14, 18C, 19A, 19F и 23F (т. н. «детские» серотипы). Они могут колонизировать слизистые оболочки очень рано и персистировать на них длительное время.
После двух лет снижается не только частота пневмококкового носительства, но и доля «детских» серотипов в его структуре.
Хотя в большинстве случаев носительство пневмококков не приводит к развитию заболевания, проспективные лонгитудинальные исследования показывают, что инвазивным пневмококковым инфекциям обычно предшествует колонизация слизистой оболочки носоглотки новым серотипом. Но при этом острый средний отит может развиться в любое время, независимо от длительности предшествующего носительства вызвавшего его серотипа.
Способность пневмококков длительно персистировать на слизистой оболочке респираторного тракта имеет важное значение в формировании их множественной устойчивости к антибактериальным препаратам. Применение антибиотиков сопровождается развитием антибиотикорезистентности у части пневмококков, колонизирующих носоглотку.
В одном исследовании 1996 года (Arason V. A. et al.) было показано, что после лечения отита триметоприм-сульфаметоксазолом устойчивые к нему штаммы S. pneumoniae обнаруживали в носоглотке 23% пациентов на 6-й день после окончания лечения и 33% на 40-й день. В то же время, пенициллинорезистентными оказались пневмококки 26% и 43% детей соответственно.
Таким образом, применение антибиотиков (особенно бесконтрольное) является важным фактором селекции мультирезистентных пневмококков. Поэтому, во-первых, при недавнем лечении антибиотиками всегда имеется вероятность того, что новый эпизод инфекции будет вызван более устойчивыми микроорганизмами. А во-вторых, повышается риск распространения антибиотикорезистентных штаммов в детских и других коллективах.
После начала вакцинации ПКВ7 наблюдалось существенное снижение частоты колонизации носоглотки «вакцинными» серотипами пневмококка, но при этом увеличилась частота выделения серотипов, не входящих в состав вакцины.
В одном исследовании было показано, что среди вакцинированных ПКВ7 детей у 25% в носоглотке обнаруживались устойчивые к антибиотикам серотипы, в том числе 19А и 35В, которые редко встречались до введения вакцинации. С переходом на применение 13-валентной пневмококковой конъюгированной вакцины (ПКВ13) частота носительства серотипов 19А и 7F, так же, как и других «вакцинных» серотипов, снизилась.
Острый средний отит (ОСО) пневмококковой этиологии переносят хотя бы один раз примерно 30% детей в возрасте 3 лет. Чаще всего ОСО является следствием вирусной инфекции верхних дыхательных путей, которая сопровождается воспалением/дисфункцией евстахиевых труб с созданием отрицательного давления в среднем ухе, что способствует продвижению секрета, содержащего вирусы и/или бактерии, из носоглотки в барабанную полость.
На долю S. pneumoniae приходится от 55% до 60% случаев ОСО. При этом из экссудата среднего уха выделяют всего несколько серотипов пневмококка – в порядке убывания частоты: 19F, 23, 14, 6B и 3. Все эти серотипы (кроме 3) были включены в ПКВ7.
Неспецифические симптомы, которые могут наблюдаться у детей с ОСО, включают лихорадку, раздражительность, головную боль, апатию, снижение аппетита, иногда – рвоту и диарею. Развитию ОСО, как правило, предшествуют симптомы инфекции верхних дыхательных путей (насморк, кашель). Лихорадка – частый признак ОСО, но не обязательный для диагноза.
К специфическим симптомам ОСО относят: боль или дискомфорт в ухе (отмечается у 80% пациентов), оторею (при перфорации барабанной перепонки), снижение слуха, головокружение (редко), шум в ушах. Иногда ОСО может протекать бессимптомно.
Одно время считалось, что для пневмококкового отита характерно более тяжелое течение и более частое развитие перфорации барабанной перепонки, однако дальнейшие исследования показали, что клинических различий между отитами, вызванными S. pneumoniae и H. influenzae, нет. Хотя есть данные, что частота спонтанного выздоровления при пневмококковых отитах ниже, чем при ОСО другой этиологии.
Отоскопическая диагностика ОСО предусматривает выявление симптомов острого воспаления и наличия экссудата в среднем ухе. Наилучшим предиктором ОСО является комбинация таких признаков как матовость, выбухание барабанной перепонки и нарушение ее подвижности.
Рекомендации по диагностике ОСО Американской ассоциации педиатрии, обновленные в 2013 году, выглядят следующим образом:
- Диагноз ОСО следует ставить детям, у которых наблюдается выбухание барабанной перепонки от умеренного до тяжелого или новый эпизод отореи, не связанной с острым наружным отитом (качество доказательств: В, уровень доказательности: рекомендация).
- Диагноз ОСО следует ставить детям, у которых наблюдается легкое выбухание барабанной перепонки и недавнее начало (менее 48 часов назад) боли в ухе (у детей, которые еще не разговаривают – дергание, потирание уха и др.) или интенсивная эритема барабанной перепонки (качество доказательств: C, уровень доказательности: рекомендация).
- НЕ следует ставить диагноз ОСО детям, у которых нет экссудата в среднем ухе (по данным пневматической отоскопии и/или тимпанометрии) (качество доказательств: В, уровень доказательности: рекомендация).
Верификация возбудителя при ОСО предусматривает посев отделяемого из среднего уха. Но в рутинной в этом необходимости нет. Тимпаноцентез с последующим микробиологическим исследованием аспирата может быть полезным при отсутствии эффекта от антибактериальной терапии, у иммунокомпрометированных пациентов и при развитии осложнений. Возбудители, вызвавшие ОСО, как правило, обнаруживаются и в носоглотке пациентов. С другой стороны, среди того многообразия патогенов, которые колонизируют носоглотку, далеко не все являются причиной ОСО. Поэтому микробиологическое исследование мазков из носоглотки не слишком информативно для определения этиологии ОСО, но может быть полезным инструментом для мониторинга чувствительности патогенов к антибиотикам. В то же время, было показано, что если в посевах из носоглотки возбудитель присутствует в большом количестве (более 50% КОЕ), то вероятность выделения его из экссудата среднего уха достаточно высока.
Мастоидит – наиболее распространенное осложнение ОСО, которое может развиваться в 20% случаев при отсутствии адекватного лечения. S. pneumoniae – самый частый возбудитель при остром мастоидите у детей (25–46% всех микробиологически подтвержденных случаев).
Риносинусит
В большинстве случаев риносинуситы вызваны вирусной инфекцией. Но в 2–10% случаев инфекции верхних дыхательных путей осложняются бактериальным риносинуситом. S. pneumoniae является ведущим возбудителем при острых бактериальных синуситах у детей (35–66% случаев).
Острый риносинусит у детей диагностируется по наличию внезапно появившихся 2 или более следующих симптомов:
- заложенность/обструкция/отек носа;
- прозрачные выделения из носа;
- кашель (днем и ночью); в течение не более 12 недель.
Признаками, указывающими на бактериальную этиологию риносинусита, являются:
1) персистирование симптомов инфекции верхних дыхательных путей (в т. ч. заложенности носа, насморка, кашля) более 10 дней (сильная рекомендация, доказательства среднего/низкого качества);
2) «двухфазное» течение инфекции верхних дыхательных путей, когда после первоначального улучшения, на 5–7 день болезни усиливаются симптомы риносинусита и/или рецидивирует лихорадка (сильная рекомендация, доказательства среднего/низкого качества);
3) острое начало заболевания с лихорадкой более 38°С, гнойными выделениями из носа и другими респираторными симптомамив течение 3-х последовательных дней (сильная рекомендация, доказательства среднего/низкого качества).
К дополнительным критериям диагностики бактериального риносинусита относят наличие лицевой боли или боли в области верхней челюсти на стороне поражения, болезненность при пальпации или перкуссии над лобными или верхнечелюстными пазухами, локальность симптоматики, периорбитальный отек (при этмоидите). Часто выделения из носа приобретают неприятный запах. Лихорадка – не обязательный признак при бактериальном риносинусите. Чаще она встречается у детей младшего возраста. Среди подростков с бактериальным синуситом лихорадка наблюдается примерно в 2–5% случаев. Клинические проявления часто зависит от возраста и связаны с созреванием околоносовых пазух. У детей младше 5 лет чаще вовлекаются верхнечелюстные пазухи и решетчатый лабиринт. Лобные пазухи заканчивают формироваться ближе к пубертатному периоду.
Предположение о бактериальной этиологии риносинусита и, соответственно, решение о необходимости антибактериальной терапии базируется в основном на клинических данных, так как ни лабораторные методы (общий анализ крови и др.), ни методы визуализации (рентенологическое обследование, КТ околоносовых пазух) НЕ позволяют отличить вирусный риносинусит от бактериального.
Микробиологическое исследование также малоинформативно в диагностике бактериального риносинусита, т. к. носоглотка может быть колонизирована различными микроорганизмами, роль которых в развитии данного эпизода риносинусита определить невозможно. Однако посевы отделяемого из носоглотки могут быть полезны для мониторинга чувствительности патогенов к антибиотикам, а также в случаях риносинусита, не отвечающего на стандартную терапию или часто рецидивирующего, при распространении инфекции за пределы околоносовых пазух,у пациентов с тяжелым иммунодефицитом и при внутрибольничной инфекции.
Пневмония
Четко определить особенности течения пневмококковой пневмонии у детей сложно, так как надежно идентифицировать возбудителя удается лишь в случаях пневмонии с бактериемией или эмпиемой. Тем не менее, не вызывает сомнений, что крупозная (долевая) пневмония является классическим легочным заболеванием, вызванным пневмококковой инфекцией. Это подтверждает и тот факт, что у детей, вакцинированных ПКВ7, заболеваемость крупозной пневмонией сократилась на 63% в сравнении с невакцинированными детьми.
Высокая лихорадка (более 40°С), слабость, продуктивный кашель, одышка и боль в груди – наиболее характерные симптомы крупозной пневмонии. Лихорадка и кашель отмечаются у 90% и 70% больных соответственно. Нередко пациенты жалуются на сильные боли в животе (при локализации процесса в нижних долях, особенно слева), боль в грудной клетке возникает у 10–50% больных. У детей раннего возраста могут отмечаться менингеальные знаки (при наличии апикальных инфильтратов).
Для пневмококковой пневмонии характерны высокий лейкоцитоз, высокий уровень СРБ и формирование легочных инфильтратов. Тем не менее, исследования показывают, что рентгенологическая картина при доказанной пневмококковой этиологии пневмонии может быть различной: от массивных долевых инфильтратов до умеренных интерстициальных и перихилярных изменений. В структуре пневмоний, сопровождающихся образованием легочных инфильтратов, пневмококк является лидирующим патогеном. При пневмониях, рентгенологически проявляющихся мелкоочаговой инфильтрацией, интерстициальными и перихилярными изменениями, роль пневмококка неясна. Сообщалось лишь о снижении частоты госпитализаций, связанных с такими пневмониями у детей, вакцинированных ПКВ-7.
Пневмония с бактериемией обычно протекает более тяжело, чем небактериемическая, и чаще сопровождается образованием долевых инфильтратов. Плевральный выпот отмечается у 40% пациентов с пневмококковой пневмонией, но лишь в 10% случаев количество жидкости существенно, у 2% больных развивается эмпиема плевры. Даже относительно небольшое количество плеврального выпота может быть причиной затяжной лихорадки, длящейся иногда до 3 недель. В ряде исследований указывается, что S. pneumoniae является наиболее частой причиной эмпиемы плевры у детей. Чаще всего при эмпиеме обнаруживали серотипы 1, 19А, а3.
Идентификация возбудителя у детей с пневмонией остается сложной задачей, и в рутинной практике не требуется. Гемокультура при пневмококковой пневмонии дает положительный результат не более чем в 10% случаев. Полезным в диагностике пневмококковой пневмонии может быть определение уровня С-реактивного белка и прокальцитонина в крови.
Сегодня уровень смертности от пневмонии в развитых странах крайне низок (<1%) и долгосрочные осложнения встречаются редко. Однако, в последнее время увеличилась частота случаев гемолитико-уремического синдрома (ГУС), ассоциированного с пневмококковой пневмонией и бактериемией. В период между 1997 и 2009 годами в Северной Америке зарегистрировано 37 случаев этого осложнения. У большинства этих пациентов была тяжелая пневмония с бактериемией, половина из них нуждались в интубации трахеи, механической вентиляции легких или видеоассистированной торакоскопической хирургии. В 92% случаев развития ГУС выделяли серотипы, включенные позднее в ПКВ13, из них половина случаев приходилась на серотип 19А.
Бактериемия и «скрытая» бактериемия
Незаподозренная или «скрытая» бактериемия у детей 3–36 месяцев с лихорадкой без признаков токсикоза или локальной инфекции имеет место в 3–5% случаев. Диагноз устанавливается по данным гемокультуры. S. pneumoniae является причиной «скрытой» бактериемии в 80–90% случаев. Как правило, при «скрытой» бактериемии отмечается высокая лихорадка (более 39°С). Возраст заболевших чаще всего составляет 6–24 месяца. У детей с лихорадкой, вызванной «скрытой» бактериемией, можно выявить некоторые отклонения в активности, характере плача, цвете кожи и уровне гидратации, но эти изменения неспецифичны. Также бактериемия может сопровождаться изменением лабораторных показателей (лейкоцитоз свыше 15 Г/л, абсолютное количество нейтрофилов выше 5 Г/л, повышение СОЭ или уровня прокальцитонина), однако все они имеют недостаточную надежность. Эти тесты лучше использовать в качестве отрицательного предиктора: при уровне лейкоцитов в крови менее 10 Г/л, нормальном абсолютном количестве нейтрофилов, нормальном уровне СОЭ с вероятностью около 99% можно утверждать, что лихорадка без явного очага у ребенка не связана с бактериемией.
Клиническое значение «скрытой» бактериемии состоит в том, что в отсутствие лечения она может стать началом серьезной бактериальной инфекции. Лишь у одной трети детей со «скрытой» бактериемией наблюдается спонтанное разрешение симптомов, в остальных случаях – заболевание прогрессирует. Признаками формирования новых очагов инфекции у ребенка с бактериемией, не получавшего антибиотики, являются нарастание лихорадки и лейкоцитоза. Менингит, пневмония, флегмоны, периорбитальный целлюлит и ОСО – наиболее распространенные очаги.
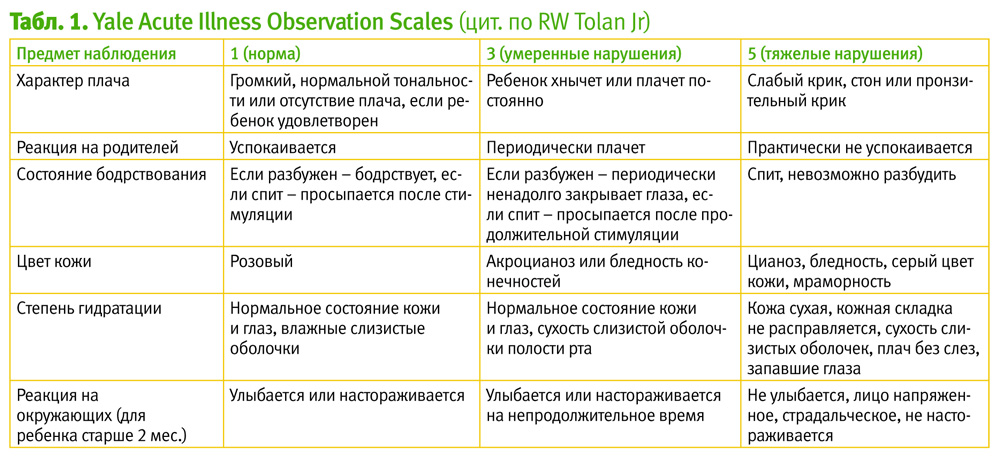
Диагноз «скрытой» бактериемии устанавливается на основании наличия у ребенка младше 3 лет лихорадки, отсутствия очагов инфекции и выделения S. pneumoniae или другого возбудителя из крови. Это, в свою очередь, предусматривает выделение группы детей с лихорадкой без явного очага инфекции и микробиологическое исследование крови и других биологических сред организма в случае повышенного риска бактериальной инфекции. Под лихорадкой без явного очага инфекции подразумевают лихорадку длительностью до 1 недели, когда по данным анамнеза и клинического обследования не удается установить ее причину. Гемокультура и полное обследование на сепсис показаны всем детям до 2 месяцев, детям с симптомами токсикоза и детям, у которых имеется умеренное или тяжелое нарушение общего состояния (например, по Йельской шкале – Yale Acute Illness Observation Scales).
Этим же детям показано и незамедлительное назначение антибактериальной терапии (сразу после забора материала для бактериологического исследования).
Токсикоз как клинический синдром определяется сочетанием летаргии с (1) гипоперфузией, выявляемой по увеличению времени наполнения капилляров или (2) цианозом или другими признаками респираторного дистресса. В случаях, когда у ребенка с лихорадкой без явного очага инфекции старше 3 месяцев нет признаков токсикоза и общее состояние не нарушено, проводятся общеклинические исследования и вопрос о назначении антибиотиков решается в соответствии с полученными результатами.
Пневмококковый сепсис с пурпурой
Сепсис, характеризующийся гипотензией и пурпурой, напоминающей таковую при менингококцемии, был описан у пациентов с подтвержденной пневмокцемией. В большинстве случаев сепсис развивался у детей с серповидно-клеточной анемией, а также аспленией другой этиологии, реже – при иммунодефицитах, и в совсем редких случаях – у здоровых в остальном детей. В отличие от менингококков, пневмококки не вырабатывают эндотоксин. В качестве потенциального механизма повреждения сосудов был предложен пневмококковый аутолизин. Инъекции фрагментов гликан-тейхоевой кислоты, входящей в состав клеточной стенки пневмококков, вызывали развитие пурпуры у обезьян и мышей. Предполагается также васкулитный механизм развития острого геморрагического отека при пневмококковом сепсисе.
Менингит развивается гораздо реже таких ИПИ, как пневмония и бактериемия, но летальность при этом заболевании достаточно высока (от 6% до 54%), а стойкие неврологические осложнения, в т. ч. глухоту, могут иметь до 50% перенесших его детей. В странах, где введена массовая вакцинация против Hib-инфекции и менингококка группы С, пневмококк является ведущим возбудителем гнойных менингитов. В Украине пневмококковые менингиты у детей по частоте занимают второе место после менингококковых (соответственно 35,3% и 41,17%). Заболеваемость пневмококковым менингитом среди детей до 5 лет в Европе составляет от 1 до 8 случаев на 100 000 нас., в Украине 6,27–11,3 случаев на 100 000 детей (Чернышова Л. И., 2013).
Симптомы пневмококкового менингита традиционны: летаргия/нарушения сознания, ригидность затылочных мышц, выбухание родничка, отказ от еды, рвота, лихорадка и др. В 20% случаев симптомы появляются остро, у остальных могут развиваться постепенно в течение нескольких дней. Судороги отмечаются примерно у четверти, нарушения сознания – у 11%, септический шок – у 16% больных.
Микроскопия и культуральное исследование спинномозговой жидкости (СМЖ) позволяют выявить возбудителя у примерно70% детей, не получавших антимикробной терапии. Такие методы детекции антигенов, как латекс-агглютинация и ПЦР, более чувствительны и помогают идентифицировать бактериальный патоген даже в тех случаях, когда до люмбальной пункции ребенку был введен антибиотик.
Недавние исследования показали, что риск наличия пневмококкового менингита низок, если у пациента отсутствуют:
1) грам-положительные микроорганизмы в СМЖ;
2) плеоцитоз более 1000 кл/мкл;
3) уровень белка в СМЖ >80 мг/дл;
4) нейтрофилез в периферической крови (>10 Г/л),
5) судороги до или во время настоящего заболевания (Nigrovic L. E. et al, 2007).
При пневмококковом менингите нередко лихорадка длится более 10 дней или же после нормализации температуры дети вновь начинают лихорадить. При этом при повторной люмбальной пункции выявляют минимальный плеоцитоз. В таких ситуациях альтернативным диагнозом может быть нозокомиальная инфекция, чаще всего вирусная инфекция, флебит, инфекция мочевыводящих путей, а также медикаментозная лихорадка. Иногда причиной рецидивирующей лихорадки становятся осложнения пневмококковой инфекции, такие как субдуральный выпот, пневмония, осложненная плевритом, эндокардит или перикардит. Кроме того, возврат лихорадки может наблюдаться после отмены дексаметазона.
Рецидив менингита у пациентов с длительной или рецидивирующей лихорадкой при условии положительной динамики со стороны показателей микроскопии ликвора – крайне редкое явление. Также нет никаких данных о повышенной летальности или более высокой частоте осложнений у детей с рецидивирующей или длительной лихорадкой.
Долгосрочными осложнениями пневмококковых менингитов являются тяжелая потеря слуха, судороги, трудности в обучении, ментальные расстройства, параличи. Смертность и частота развития осложнений при пневмококковом менингите выше, чем при менингите, вызванном N. meningitidis или H. influenzae типа B.
Наиболее высокие показатели смертности наблюдаются у детей первого года жизни.
Предикторами неблагоприятного исхода заболевания являются низкий уровень лейкоцитов (менее 5 Г/л) в периферической крови и невысокий плеоцитоз (менее 1000 кл/мккл) при первичном исследовании, низкий уровень глюкозы в СМЖ (менее 1,11 ммоль/л), высокая концентрация белка в СМЖ (более 250 мг/дл).
Замедленная санация ликвора на фоне антибактериальной терапии ассоциируется с повышенной частотой развития тугоухости как осложнения менингита. У детей с кохлеарными имплантами пневмококковый менингит развивается в 30 раз чаще, чем у здоровых детей. Риск наиболее высок в первые 24 месяца после имплантации, а также при использовании имплантов с позиционером.
Антибактериальная терапия пневмококковых инфекций
В большинстве случаев антибактериальная терапия при пневмококковых инфекциях носит эмпирический характер и учитывает возможность наличия других патогенов и их чувствительность к противомикробным препаратам. Алгоритмы эмпирической антибактериальной терапии и сопутствующая терапия подробно изложены в соответствующих руководствах.
Ключом к успешной антибактериальной терапии пневмококковых заболеваний является достижение концентрации препарата в пораженном органе, в несколько раз превышающей минимальную ингибирующую концентрацию (МИК) для данного патогена.
Амоксициллин является препаратом выбора для лечения ОСО и острого бактериального риносинусита, так как большинство пневмококков сохраняют высокую чувствительность к этому препарату, уровень b-лактамазопродуцирующих гемофильных палочек в нашем регионе низок, а отиты, вызванные моракселлой, часто заканчиваются спонтанным выздоровлением и без антибактериальной терапии.
Высокие дозы амоксициллина (80–90 мг/кг/сут.) могут быть использованы для лечения ОСО и риносинусита, вызванных пневмококками с промежуточной резистентностью к пенициллину.
Амоксициллин/клавуланат в качестве терапии первой линии назначается в случаях тяжелого течения заболеваний, при указаниях о лечении амоксициллином в течение предшествующего 1 месяца, а также у пациентов с рецидивирующими отитами и синуситами. Альтернативными препаратами (при невозможности применения амоксициллина) могут быть цефподоксим, цефуроксим или внутримышечный цефтриаксон. При отсутствии эффекта от препаратов первой линии может быть использована комбинация клиндамицина с цефиксимом или левофлоксацин.
Амоксициллин и амоксициллин/клавуланат являются терапией первой линии и при нетяжелом течении внебольничной пневмонии. При тяжелом течении с необходимостью госпитализации препаратами выбора являются ампициллин, ампициллин/сульбактам или цефтриаксон. Если клинические, лабораторные и рентгенологические данные не позволяют отличить бактериальную пневмонию от атипичной, к бета-лактамному антибиотику может быть добавлен макролид (азитромицин или кларитромицин). При подозрении на пневмонию, вызванную метициллин-резистентными стафилококками, бета-лактамы комбинируют с ванкомицином.
Лечение менингита требует концентрации препарата в ЦНС, в 8–15 раз превышающей МИК. Начальная эмпирическая терапия должна включать цефотаксим (225–300 мг/кг/сут. в 3–4 введения) или цефтриаксон (100 мг/кг/сут. в 1–2 введения) в комбинации с ванкомицином (60 мг/кг/сут. в 4 введения). Ванкомицин следует отменить, если пневмококк оказывается чувствительным к цефтриаксону (МИК <0,5 мкг/мл). Если пневмококк устойчив к цефтриаксону, альтернативой может быть меропенем. Если МИК меропенема превышает 0,12 мкг/мл, следует добавить ванкомицин.
Для бактериемии и других ИПИ без менингита, в том числе вызванных пенициллин- и цефтриаксон-резистентными пневмококками, цефтриаксон может быть препаратом выбора, если МИК цефтриаксона составляет менее 4 мкг/мл. Если МИК превышает 4 мкг/мл, цефтриаксон стоит дополнить ванкомицином.
Профилактика
Неиммунологические методы профилактики пневмококковых инфекций включают:
1) снижение влияния факторов риска, предрасполагающих к развитию пневмококковых инфекций (улучшение условий жизни, питания, поощрение грудного вскармливания, профилактика ОРВИ и ВИЧ, исключение пассивного курения, уменьшение количества детей в группах ДДУ и школьных классах, соблюдение гигиенических норм и т. д.);
2) химиопрофилактику (антибиотиками) у детей из групп высокого риска развития пневмококкового сепсиса (при анатомической и функциональной асплении);
3) модификацию анатомических аномалий, предрасполагающих к развитию пневмококковых инфекций.
Иммунологическая профилактика предусматривает вакцинацию против пневмококка. Существует 2 вида пневмококковых вакцин: полисахаридные и конъюгированные.
Полисахаридные вакцины используются с 40-х годов ХХ века и представляют собой набор полисахаридов различных серотипов пневмококка. Последнее поколение полисахаридных вакцин, применяющееся с начала 80-х годов, в 1 дозе содержит 25 мкг очищенных неконъюгированных полисахаридных антигенов 23 серотипов пневмокка: 1, 2, 3, 4, 5, 6B, 7F, 8, 9N, 9V, 10A, 11A, 12F, 14, 15B, 17F, 18C, 19A, 19F, 20, 22F, 23F и 33F. Эти 23 серотипа ответственны за 90% всех случаев ИПИ в развивающихся и развитых странах.
Полисахаридная вакцина хорошо переносится при первичном и при повторных введениях, но отличается слабой иммуногенностью у детей раннего возраста. Полисахаридные антигены стимулируют лишь В-лимфоциты, а Т-клеточные механизмы остаются незадействоваными. У детей первых лет жизни в силу возрастных особенностей созревания иммунной системы Т-независимые реакции развиты недостаточно, поэтому уровень формирования защитных антител в ответ на введение полисахаридных антигенов у них существенно ниже, чем у взрослых. Если учесть, что дети первых 2 лет жизни страдают от пневмококковых инфекций в наибольшей степени, то становится понятно, что полисахаридные пневмококковые вакцины для этой возрастной группы не могут создать надежной защиты.
Конъюгированные пневмококковые вакцины, в которых полисахаридные антигены соединены (конъюгированы) с белком, изменяют иммунный ответ путем рекрутинга Т-лимфоцитов, что не только усиливает В-клеточный ответ, но и сопровождается формированием клеток памяти. Антитела, образовавшиеся в ответ на действие полисахаридно-белковых конъюгатов, демонстрируют лучший функциональный потенциал (определяется по авидности и анализу опсонизации) и длительно сохраняются.
В 2000 году в США было начато применение семивалентной пневмококковой конъюгированной вакцины (ПКВ7), безопасной для использования у детей в возрасте старше 6 недель. ПКВ7 была рекомендована для иммунизации всех детей младше 2 лет и для детей с высоким уровнем риска в возрасте 2–5 лет. Проведенные исследования показали снижение у вакцинированных детей частоты ОСО на 50–60%, ИПИ на 89%, а ИПИ, вызванных «вакцинными» серотипами, – на 97%.
В дальнейшем, после 2000 года, исследователи обнаружили, что почти две трети случаев ИПИ у детей раннего возраста были вызваны 6 серотипами, не включенными в вакцину. Эти серотипы плюс 7 оригинальных были включены в 13-валентную пневмококковую вакцину (ПКВ13), утвержденную в США в феврале 2010 года. ПКВ13 содержит антигены серотипов 1, 3, 4, 5, 6A, 6B, 7F, 9V, 14, 18C, 19A, 19F, 23F. Иммунизация ПКВ13 рекомендуется для всех детей как ранее не привитых, так и для частично привитых ПКВ7. Ранее непривитым ПКВ13 вводят в возрасте 2, 4, 6 и 12–15 месяцев (схема 3+1).
Для детей старше 2 лет, имеющих высокий риск развития пневмококковых инфекций (анатомическая и функциональная аспления, некоторые виды иммунной недостаточности (см. Факторы риска), ВИЧ-инфекция, кохлеарные импланты, ликворея, сахарный диабет, хронические болезни легких, сердца и почек, включая нефротический синдром), помимо вакцинации конъюгированными вакцинами, рекомендуется дополнительно введение 23-валентной полисахаридной вакцины. Пневмококковая вакцинация ПКВ и/или ППВ [23] рекомендуется за 2 недели до спленэктомии, кохлеарной имплантации или начала иммуносупрессивной терапии.
Заключение
Пневмококковые инфекции – серьезная проблема для современного общества, во многом определяющая показатели заболеваемости и смертности взрослых и детей во всем мире.
Тем не менее, разработан целый ряд стратегий, позволяющих снизить как распространенность пневмококковых инфекций, так и уровень летальности при них. Это внедрение массовой вакцинации детей и пациентов из групп высокого риска, контроль за использованием антибиотиков, адекватная диагностика инвазивных пневмококковых инфекций, мониторинг антибиотикорезистентности пневмококков, а также целый ряд мероприятий медико-социального характера, способствующих уменьшению распространения пневмококков в обществе.
В нашей стране большая часть этих стратегий все еще не реализована, что должно стать поводом для размышлений и принятия соответствующих решений нашей медицинской общественностью.

коментарів