Одним з найважливіших завдань педіатричної допомоги є оцінювання й управління болем. У 2012 році ВООЗ запропонувала настанови щодо фармакологічного лікування хронічного болю у дітей з медичними захворюваннями. Метою настанов є надання науково обґрунтованих рекомендацій щодо лікування болю, у тому числі рекомендацій щодо використання опіоїдних, неопіоїдних анальгетиків та ад’ювантних лікарських засобів для вдосконалення ведення болю в дітей (від 0 до 18 років), котрі відчувають стійкий біль, пов’язаний з медичними захворюваннями
Метою даного огляду є синтез сучасних знань в області оцінювання болю, оскільки це питання не знайшло широкого віддзеркалення у практичній педіатрії в Україні. Оцінювання болю в дітей є важким завданням, особливо у новонароджених та дітей раннього віку і включає в себе визначення основного типу болю (ноцицептивного, невропатичного), його джерела і розташування, тривалість і виразність больового синдрому [2]. Біль класифікується за МКХ-10 в рубриці R00-R99 Клас XVIII, але досить рідко можна побачити її в діагнозі [3].
Отже, оптимальне тамування болю починається з точної та ретельної оцінки, яка має проводитися через регулярні проміжки часу, тому що перебіг хвороби та фактори, що на нього впливають, можуть змінюватися з часом, а регулярна оцінка дозволяє виміряти дієвість різних стратегій лікування болю. До процесу оцінки болю залучаються не лише медичні працівники, а й діти, батьки, вихователі.
Первинна оцінка болю через розповідь дитини або поведінкові ознаки включає детальну історію болю, фізичне обстеження, діагноз та вимірювання тяжкості болю з використанням відповідного до віку інструменту вимірювання болю. Перш за все, медичний працівник має спробувати дослідити будь-які пов’язані чинники, що можуть бути поштовхом до болю, а також запитати про чинники, що погіршують або полегшують стан, також має запитати про засоби лікування болю, що використовувалися раніше, а також про дієвість якихось із засобів. Вимірювання болю має проводитися через регулярні проміжки часу протягом реалізації плану тамування болю. Це забезпечить дієвість обраного лікування і водночас надасть можливість його коригування.
Під час визначення болю слід проводити оцінку когнітивного рівня розвитку дитини та інформації про звичайну поведінку дитини, коли вона не відчуває болю. Оцінка може бути проблематичною для дітей, котрі ще не вміють говорити, або дітей, котрі фізично недорозвинені через порушення харчування та хвороби.
Під час клінічного обстеження дитини найбільш частими питаннями з боку педіатра або сімейного лікаря мають бути наступні:
Які слова дитина або родина вживають для позначення болю?
Які вербальні та поведінкові сигнали використовує дитина для вираження болю?
Що роблять батьки та/або доглядальники, коли в дитини є біль?
Чого не роблять батьки та/або доглядальники, коли у дитини є біль?
Що краще за все полегшує біль?
Де наявний біль і які його характеристики (місце, тяжкість, характер болю в описі дитини/батьків, наприклад, різкий, пекучий, ниючий, колючий, стріляючий, пульсуючий)?
Як почався біль, що дошкуляє зараз (чи був він раптовим/поступовим)?
Як довго відчувається біль (тривалість з початку виникнення)?
Де відчувається біль (одне/кілька розташувань)?
Чи впливає біль на сон/емоційний стан дитини?
Чи обмежує біль здатність дитини виконувати нормальні фізичні дії (сидіти, стояти, ходити, бігати)?
Чи обмежує біль здатність/готовність дитини взаємодіяти з іншими та здатність гратися?
Під час обстеження лікар повинен уважно стежити за будь-якими проявами реакції дитини, а дані історії хвороби та фізикального обстеження допоможуть визначити диференціальний діагноз причин болю, а також зможуть визначити вибір лабораторних та радіологічних досліджень для підтвердження діагнозу у разі, якщо його ще не встановлено.

Вираження болю дітьми залежить від віку дитини, когнітивного розвитку та соціокультурного контексту. Маленькі діти зазвичай використовують прості слова для вираження болю (наприклад, «ай»), яких вони навчаються у своїх батьків, і можуть показати на ту частину свого тіла, в якій вони відчувають біль.
Здатність вказувати на наявність болю вербально з’являється в період з двох до чотирьох років. Поступово діти вчаться розрізняти три рівні болю, такі як «трішечки», «трохи» і «сильно». У п’ять років діти вже можуть описати біль та визначити його інтенсивність. У шість років вони можуть легко розрізняти рівні інтенсивності болю. Діти від семи до десяти років можуть пояснити, чому болить [4]. Оцінювання болю у невербальних дітей залежить від батьків або доглядальників [5, 6]. Батьки, як правило, знають типову поведінкову реакцію своєї дитини на біль, і це можна долучити до оцінки болю. Спостереження за поведінкою, пов’язаною з болем, є прийнятним підходом до оцінки болю у дітей віком до трьох років і у дітей із обмеженими вербальними здібностями та когнітивною здатністю.
Поведінкові реакції можуть різнитися залежно від того, гострим є біль чи стійким. При діагностиці поведінкових ознак гострого болю варто звертати увагу на вираз обличчя, рухи і пози тіла, нездатність до заспокоєння, плач, стогін.
При діагностиці поведінкових ознак хронічного болю звертаємо увагу на аномальні пози, страхи дитини, відсутність міміки, відсутність інтересу до того, що відбувається довкола, неналежну сумирність, підвищену дратівливість, поганий настрій, порушення сну, гнів, зміни в апетиті, низьку успішність у школі [7].
Втім, діти можуть не виявляти жодного з цих очікуваних сигналів. Вони можуть заперечувати свій біль через страх більш болючого лікування, наприклад, боятися уколів (!). Відсутність цих ознак не означає відсутності болю, і слід подбати про те, щоб уникнути недооцінювання болю.
При спостереженні тривожної поведінки необхідно брати до уваги підходи, що застосовуються батьками та доглядальниками для втішання дитини, такі як заколисування, доторк і вербальне заспокоєння.
Вираження болю може помітно відрізнятися у дітей з тяжким порушенням харчування, котрі недостатньо подразнюються та відстають у розвитку через порушення харчування та/або супутні хронічні стани, такі діти часто відповідають на біль інакше, ніж діти, котрі мають повноцінне харчування.
Діти, які недоїдають, можуть не проявляти болю через вирази обличчя і плач, натомість можуть скиглити або слабко стогнати і мати обмежені фізичні реакції через недостатній розвиток або апатію [8].
Невербальні діти з неврологічними порушеннями мають проблеми в оцінці наявності та тяжкості болю, оскільки вони не можуть самостійно повідомляти про свій біль. Для багатьох таких дітей біль може залишатися частою проблемою, яка залишається недолікованою та без відповідної оцінки.
У цій групі дітей оцінювання болю має відбуватися на основі визначення моделей поведінки дитини, включаючи оцінювання вокалізації (плач, стогін), вираз обличчя (гримаси), неможливість заспокоїтися, збільшення руху, м’язовий тон і позу (вигинання, спастика) і фізіологічні реакції. Крім того, деякі діти демонструють нетипові моделі поведінки, такі як сміх, нетипові рухи, а також відсутність виразу обличчя [9].
Вимірювання болю має проводитися через регулярні проміжки. Діти молодшого віку (від 3 до 8 років) здатні до кількісної оцінки їх власного болю і в змозі перевести його на візуальне уявлення. У цій віковій групі біль вимірюється за допомогою візуальної аналогової шкали болю, заснованої на серії граней, що показують збільшення занепокоєності або болю [10, 11].
Надійність оцінки болю збільшується з віком і розвитком когнітивної здатності дитини. У дітей старшого віку (від 8 до 11 років) оцінка болю виконується з використанням візуальних аналогових інструментів, що дозволяють оцінити рівень інтенсивності болю за горизонтальною або за вертикальною цифровою шкалою (наприклад, масштаб від 0 до 10).
Підлітки можуть оцінити свій біль, використовуючи числову шкалу оцінок болю. У цій віковій групі може бути отримано опис таких компонентів болю. Чи є біль гострий, ріжучий, за характером ниючий, нагадує печіння або поколювання? Де біль починається і поширився? Як би ви оцінили свій біль за шкалою від 1 до 10? Чи є біль стійким або ж він з’являється і минає? Як часто буває біль? Є що-небудь, що біль зменшує або збільшує? [10, 11]
У новонароджених дітей хронічний біль спостерігається внаслідок локалізованих запальних станів (тромбофлебіти, абсцеси), при некротизуючому ентероколіті, менінгіті, епідермолізі, бульозному дерматиті та інших станах [11–13]. Більшість інструментів оцінки у новонароджених призначені для оцінювання гострого болю, а деякі – для оцінки післяопераційного болю, але не оцінюють стійкий або тривалий біль [14, 15]:
PIPP – Premature Infant Pain Profile [16]
N-PASS – Neonatal Pain Agitation and Sedation Scale [17]
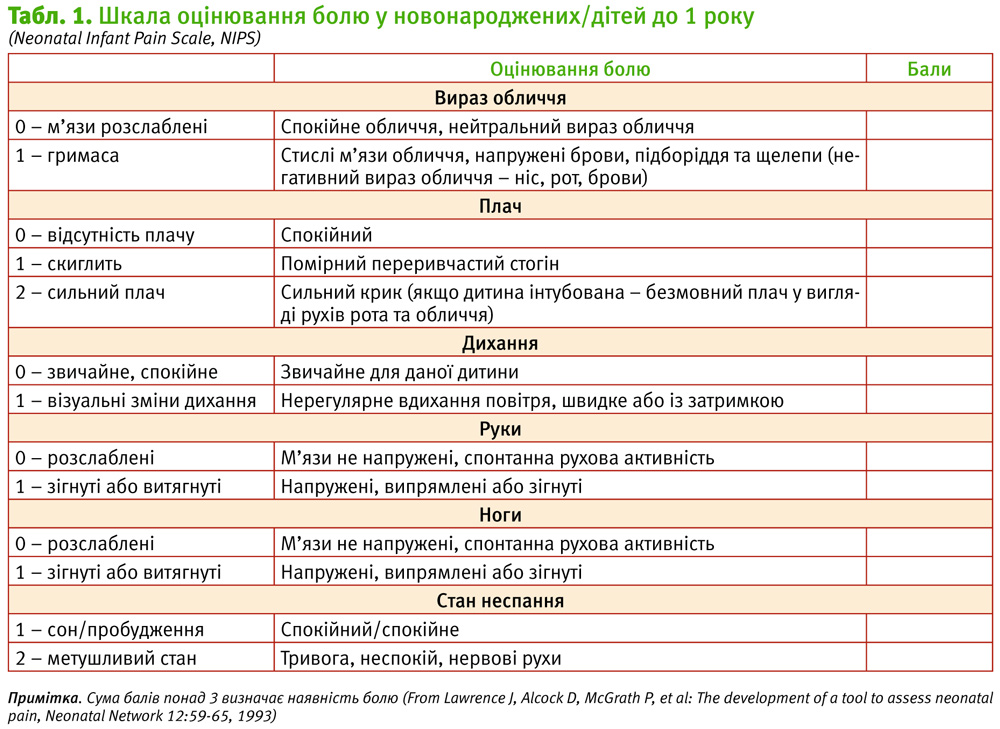
NIPS – Neonatal Infant Pain Scale [18]
CRIES – Crying, Requires Oxygen Saturation, Increased Vital Signs, Expression, Sleeplessness [19]
NFCS – Neonatal Facial
Coding System [20]
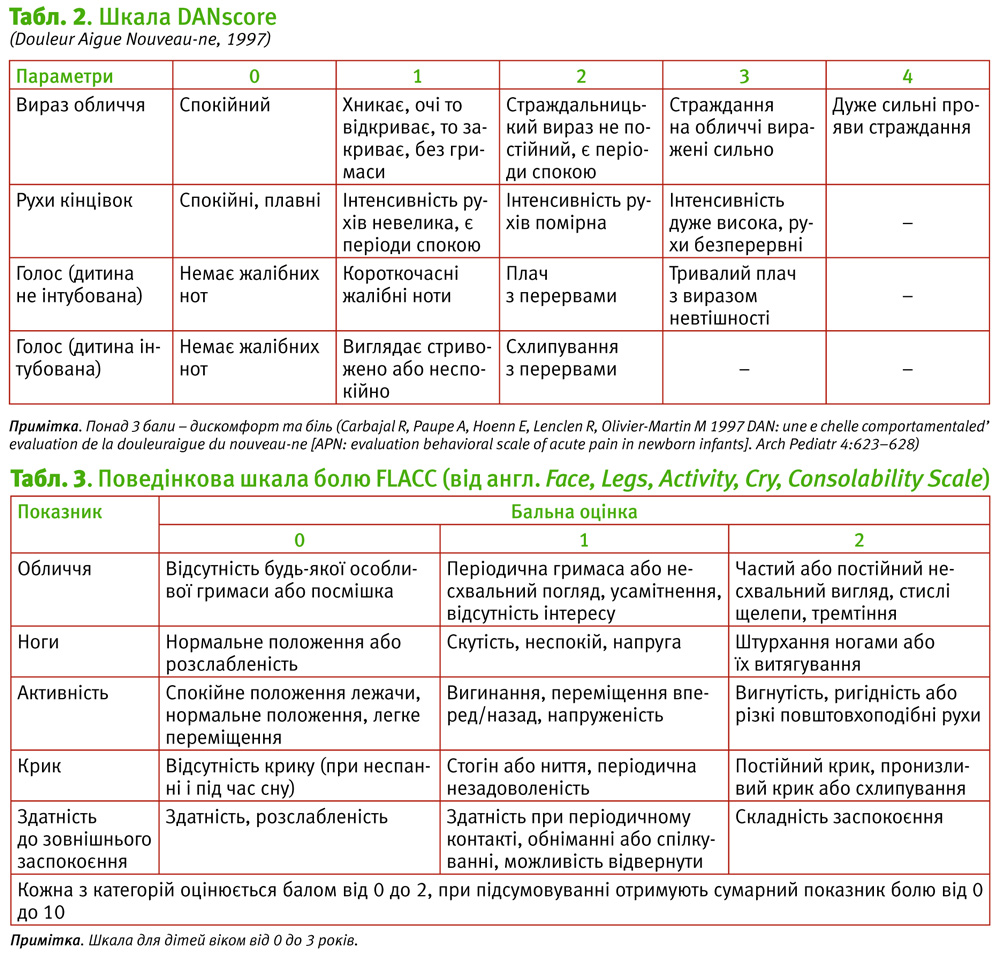
DAN – Douleur Aigue
Nouveau-ne scale [21, 22]
BIPP – Behavioral Infant
Pain Profile [23]
COMFORT neo – Comfort neo scale [24]
Визначення тривалого або хронічного болю у новонароджених залишається неясним, що призвело до проблем при проведенні досліджень в цій галузі [25].
У результаті інструменти для оцінки постійного або тривалого болю у новонароджених (через серйозну операцію, остеомієліт, або некротизуючий ентероколіт) були розроблені або повністю підтверджені [26].
Під час епізодів постійного болю новонароджений може увійти в пасивний стан, з обмеженням чи ні рухів тіла, що виражається зниженням варіабельності частоти серцевих скорочень і частоти дихання, а також зниженням споживання кисню [14].
Для оцінки тривалого неонатального болю були розроблені шкали EDIN (Echelle de Douleur et d’Inconfort du Nouveau-ne) і COMFORT neo. Незважаючи на те, що вони широко використовуються, ці інструменти не були ретельно перевірені [27].
Шкали для оцінювання болю у новонароджених NIPS та DAN наведені в табл. 1 та 2.
Кілька графічних інструментів на основі визначення місця розташування болю були створені для дітей та підлітків. Ці інструменти, як правило, використовують графічний контур тіла. Дитину просять змінити «колір» в тих ділянках, де він/вона відчуває біль.
Систематичний огляд літератури показав, що хоча ефективність досліджень невисока, в цілому були певні докази того, що ці інструменти надійно демонструють локалізацію болю у дітей старшого віку (середній вік хворих: 10 років) [28]. Прикладом може слугувати шкала кольору Еланда/Eland colortool (1989).
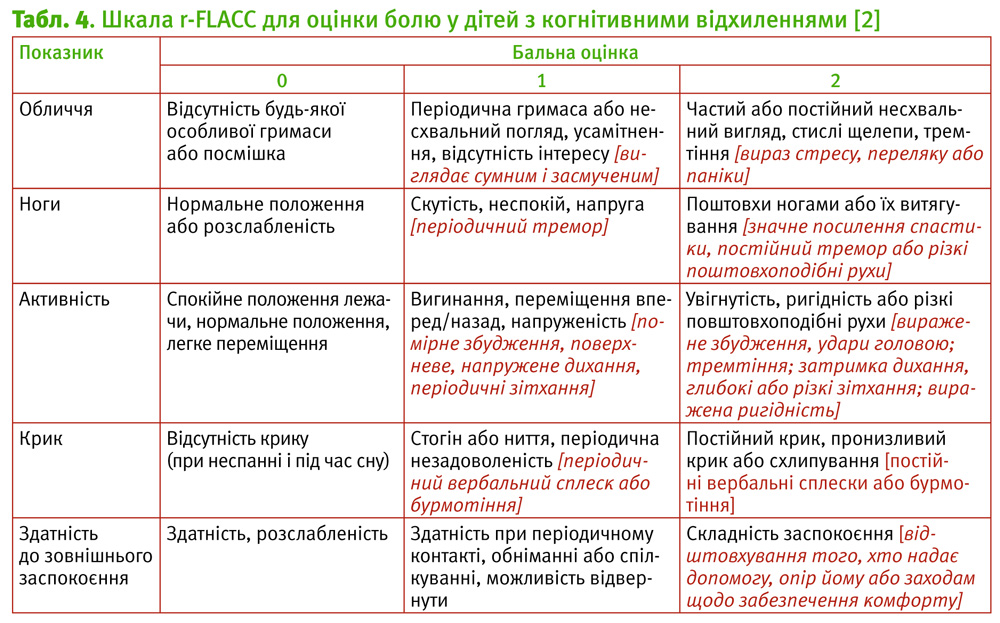
Інструменти обсерваційно-поведінкового контролю болю у дітей використовують у немовлят та дітей, які не можуть здійснити самооцінку. Ці шкали болю засновані на оцінюванні виразу обличчя, здатності втішатися, рівня взаємодії кінцівок і тулуба, рухових і мовних реакцій [20, 26, 27]. Ефективність шкал обсерваційно-поведінкового контролю підвищується у дітей маленького віку і з наявністю когнітивних розладів. Запропонована ціла серія подібних інструментів: шкала CHEOPS (від англ. Children’s Hospital of Eastern Ontario Pain Scale), FLACC (від англ. Face, Legs, Activity, Cry, Consolability Scale), шкала комфорту, болю Вісконсинського університету для дітей, які не говорять, NCCPC-PV (від англ. Non-communicating Children’s Pain Checkist-Postoperative Version), індикатор болю у дітей з порушенням комунікативних здібностей.
У табл. 3 наведена шкала FLACC (1) та її модифікація (2) для дітей з порушеними комунікативними здібностями, у табл. 4 – для невербальних дітей [27, 28].
Окрім шкали FLACC, для невербальних дітей застосовують шкали (NAPI) від періоду новонародженості до 16 років, індивідуалізовану цифрову рейтингову шкалу [27, 29, 30, 31]. Ці шкали можуть бути індивідуалізовані шляхом зазначення поведінки, яка специфічна для кожної дитини, з наведеними прикладами, що надає можливість додавати певну поведінку дітей з атиповим больовим синдромом, які відсутні в інших інструментах.
Не існує жодного інструмента оцінки інтенсивності болю, який підходив би до будь-якого віку й водночас до всіх типів болю. Наразі всі інструменти для вимірювання поведінки були розроблені для гострого болю, пов’язаного з діагностичними процедурами, такими як аспірація кісткового мозку, люмбальна пункція та післяопераційний біль.
Підтвердженням цього є систематичні огляди Педіатричної ініціативи з методів вимірювання та оцінки болю в клінічних дослідженнях (Paediatric Initiative on Methods, Measurement, and Pain Assessment in Clinical Tials, Ped-IMMPACT) та Оперативної робочої групи товариства педіатричної психології (Society of Pediatric Psychology Pain Assessment Task Forse, SPP-ATF) [32–36].
Кількісні шкали самооцінки та оцінювання медичним персоналом: Шкала оцінки болю за виразом обличчя – доповнена (Faces Pain Scale – Revised), Інструмент оцінки болю за гральними фішками (Poker Chip Tool), візуальна аналогова шкала (ВАШ), а також Цифрова рейтингова шкала (Numerical Rating Scale, NRS), – рекомендовані для вимірювання інтенсивності болю в дітей із гострим та стійким болем за обома оглядами Ped-IMMPACT та SPP-ATF.
У клінічних умовах вибір шкали болю має відбуватися за наступними критеріями:
- підходить для вікової групи, рівня розвитку та соціально-культурного контексту і охоплює всі аспекти болю у дітей;
- легко зрозуміла для дитини, батьків та медичних працівників;
- процес підрахунку легкий, короткий і швидкий;
- отримані дані можна записати та легко інтерпретувати;
- легкодоступний та недорогий;
- не вимагає обладнання;
- базується на фактичних даних (достовірність, надійність, чутливість до змін, є можливість інтерпретації та доцільність, встановлені дослідженнями);
- випробуване на багатьох мовах і культурах і широко використовується [37].
Покрокова інструкція для проведення оцінювання та інтерпретації рівня болю за самооцінкою дитини:
1) якщо це можливо, ознайомте дитину зі шкалою болю, коли вона не відчуває болю, тому що біль завадить концентрації дитини;
2) поясніть дитині, що вимірюється тяжкість болю, а не хвилювання чи страх болю, надайте дитині можливість попрактикуватися зі шкалою, оцінюючи гіпотетичні ситуації, за яких не виникає болю, або виникає біль на низькому та високому рівнях;
3) за можливості збирайте регулярні оцінки болю та спостерігайте за ефектом втручань, які супроводжуються посиленням болю (наприклад, ін’єкції);
4) враховуйте записані результати оцінки болю, коли плануєте лікування;
5) використовуйте заходи спостереження з дуже маленькими дітьми або дітьми з когнітивними порушеннями;
6) утримуйтесь від розпитування дитини про біль, який вона відчувала давно, оскільки оцінка згаданого болю навряд чи буде точною;
7) набуття оцінки болю не має замінювати розмов з дітьми, їх висловлення завжди має відбуватися;
8) невідповідності, що виникають між оцінками болю, наданими дитиною, батьками та лікарем, часто можна з’ясувати шляхом обговорення [37].
Медичні працівники можуть сприймати оцінку стійкого болю як процес, що забирає багато часу. Тому для забезпечення якісного лікування необхідно розповідати медичних працівникам про важливість оцінки болю. Оцінка болю є обов’язковою частиною ведення болю, подібно до оцінки показників життєдіяльності. Фахівці в галузі охорони здоров’я та сім’я дитини несуть спільну відповідальність за досягнення найкращого тамування болю у дітей.
Повний перелік літератури знаходиться у редакції


коментарів