"Гарний сонолог – це той, хто отримує всі стандартні зображення у 100% випадків, а не фантастичні зображення у маленькому проценті випадків"
Резюме:
Профі-Лаб з акушерсько-гінекологічного ультразвуку – це щорічний конгрес світового рівня, що проходить в Києві на початку грудня та збирає спеціалістів понад 400 спеціалістів з України, країн СНД та Східної Європи. Минулорічний Профі-Лаб був надзвичайно насиченим яскравими спікерами, доповідями та спілкуванням. Пориньте в атмосферу - з фото, дізнайтеся, про що саме йшлося, - з меседжами з кожної доповіді. Зустрічаємося 10–12 грудня 2020 у Києві!
Ключові слова:
Рубець на матці, рубець після КР, ехоанатомія структур обличчя плода, ехомаркери вад розвитку обличчя, ризик анеуплоїдії, анатомічна оцінка плода, ризик прееклампсії, монохоріальні двійні, хоріальність, анастомоз, синдром анемії̈-поліцитемії̈ (TAPS), скелетні дисплазії̈, остеохондродисплазії, синдром Prune belly, кістозні абдомінальні утвори, фетальні кісти
Одним з традиційних фокусів Профі-Лабів є дослідження плода та акушерська проблематика. У грудні 2019 ми присвятили цілу сесію ехографії серця плода (читайте репортаж за посиланням https://extempore.info/component/content/article/9-joornal/1997-sertse-u-fokusi-reportazh-z-konhresu-2019-skhidnoyevropeyski-zustrichi-profesionaliv-ultrazvuk-v-akusherstvi-ta-hinekolohii-1-iz-4.html?Itemid=142).
У цьому номері ми розповімо про інші доповіді з пренатального ультразвуку. 
Інеса Сафонова прочитала лекцію з УЗ-дослідження рубця на матці після КР, до та під час вагітності. Лекція розпочалась з опису УЗ-дослідження рубця на матці поза вагітністю. Істмоцелє – виїмка в ділянці рубця після кесаревого розтину (КР) глибиною більше, ніж 2 мм. Частота істмоцелє поза вагітністю зростає на фоні збільшення кількості жінок з рубцем після КР. У 2019 році був опублікований консенсус Delphi щодо сонографічного дослідження ніші. Симптомні ніші – показання для хірургічного лікування. Тип хірургічного лікування залежить від товщини резидуального міометрія.
Друга частина лекції була присвячена аномаліям рубця на матці після КР у І триместрі вагітності. Ніші не є предикторами клінічно загрозливого розриву матки. Вагітність в рубці/ніші – маточна ектопічна вагітність. Ризик вагітності в рубці після двох КР – 1/50.
Ключові ознаки високого ризику ургентних ускладнень:
• серцебиття ембріона;
• термін 8 тижнів і більше;
• товщина резидуального міометрія 2 мм та менше.
У третій частині лекції Інесса Миколаївна доповідала про УЗД рубця на матці у ІІ-ІІІ триместрі вагітності. За даними ВООЗ, лише 64% розривів матки відбуваються при наявності рубця на матці, в 36% випадків розрив відбувається без рубця на матці. Частота вдалих вагінальних пологів після КР (ВПКР) сягає 75–82%.
У теперішній час використання товщини нижнього сегменту матки після 36 тижнів як предиктора вдалих/ускладнених ВПКР – дискусійне.
Нелла Волик виступила з доповіддю про ехоанатомію структур обличчя плода у І триместрі та ехомаркери вад розвитку обличчя. Доповідь розпочалась з ембріології структур обличчя та ехоанатомії обличчя плода у 2Д та 3Д режимі.
Друга частина доповіді була присвячена основним ехо-ознакам оро-фаціальних аномалій:
- профіль;
- носова кісточка;
- ретроназальний трикутник;
- розмір лобного простору;
- піднебінно-верхньощелепний розмір;
- максило-назо-мандибулярний кут;
- щілина нижньої щелепи.
Профіль плода та носова кісточка є скринінговими маркерами. Ретроназальний трикутник відноситься до діагностичних маркерів. Розмір лобного простору в нормі залежить від КТР (3,0 мм при КТР 45 мм; 0,1 мм – при КТР 84 мм). Піднебінно-верхньощелепний розмір (довжина верхньої щелепи) в нормі становить 4,66 мм при КТР 45 мм. Максило-назо-мандибулярний кут не залежить від КТР. Збільшується при мікроретрогнатіях та лицьових розщелинах. Щілина нижньої щелепи лінійно залежить від КТР. Нижній лицьовий кут є потенціальним маркером. Однак необхідно визначення порогових значень для використання в якості маркеру.

Другий день розпочався з майстер-класу від Dr. Simon Meagher (Австралія) «Скринінг вад розвитку плода в 11–14 тижнів: базове та розширене дослідження».
4 основні задачі скринінгу І триместру:
- загальна оцінка;
- визначення ризику анеуплоїдії;
- анатомічна оцінка плода;
- визначення ризику прееклампсії.
Доповідь Dr. Simon Meagher була присвячена детальному опису розширеного анатомічного дослідження плода. Акранія, енцефалоцеле, алобарна голопрозенцефалія, атрезія тристулкового клапану, атрезія легеневої артерії, пентада Кантрела, ектопія серця, омфалоцелє, гастрошизис діагностуються в 100% випадках під час скринінгу І триместру. Слід використовувати стандартизовані анатомічні протоколи для підвищення чутливості УЗД в першому триместрі. У керівництві ISUOG по УЗ-скринінгу в І триместрі представлений мінімальний перелік, який повинен виконати лікар під час скринінгу, проте можна розширювати скринінг і робити більш детальне дослідження! Також дякуємо маестро за влучний вислів: «Гарний сонолог – це той, хто отримує всі стандартні зображення у 100% випадків, а не той, хто отримує фантастичні зображення у маленькому відсотку випадків».

Довгоочікувана зустріч з професоркою Liesbeth Lewi (Бельгія), ми всі були зачаровані її майстер-класом «Анатомія плаценти та ускладнення, специфічні для монохоріальних двієнь» та представленими рідкісними кейсами.
Під час УЗД в І триместрі слід обов’язково визначати хоріальність двієнь.
У монохоріальній плаценті можуть бути присутні 2 типи анастомозів:
• Анастомоз між артерією та веною (глибокі анастомози, однонаправлені).
• Анастомоз між артерією та артерією (поверхневі анастомози, двонаправлені).
Синдром реверсної артеріальної перфузії у двійні (TRAPs) зустрічається в 2.5% монохоріальних двієнь (1 на 15 000 вагітностей). Метод лікування: інтрафетальна лазерна терапія під контролем УЗД.
Фето-фетальний трансфузійний синдром (ФФТС) виникає в 10% монохоріальних двієнь і діагностується при наявності олігогідрамніону у одного плода і полігідрамніону – у другого. Має 5 стадій. Лікування – лазерна абляція судинних анастомозів.
Синдром анемії-поліцитемії (TAPS) проявляється дискордантністю рівня гемоглобіну з розвитком у плодів анемії-поліцитемії. Інколи виникає після лікування ФФТС.
Селективна затримка росту одного з плодів характеризується дискордантністю розрахованої маси плодів >20%. 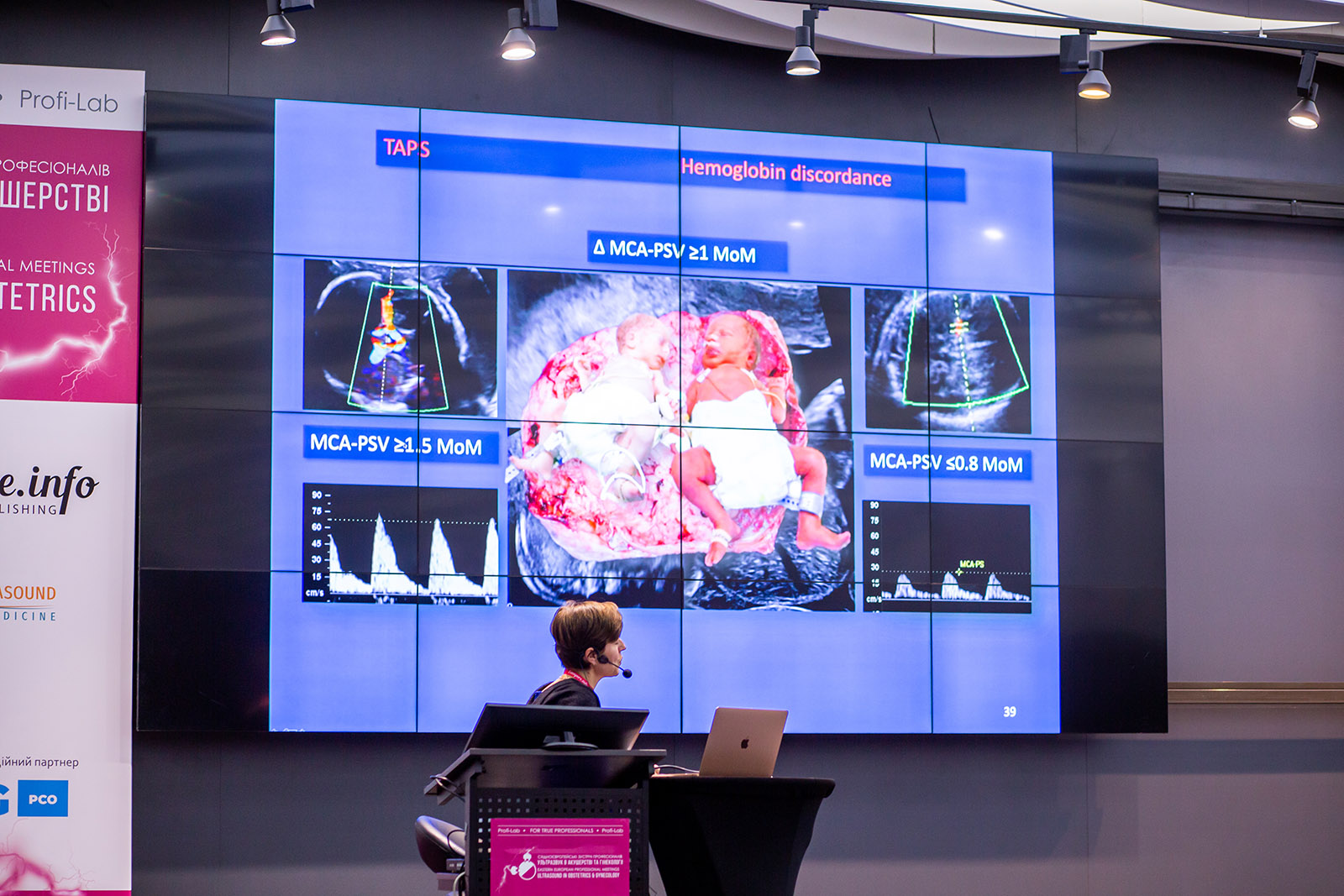
Виділяють 3 типи:
• 1 тип – нормальний доплер в артерії пуповини (АП). Найбільш сприятливий перебіг.
• 2 тип – постійний нульовий діастолічний кровоплин в АП або постійний реверсний діастолічний кровоплин в АП. Характеризується найбільш несприятливим перебігом.
• 3 тип – інтермітуючий нульовий діастолічний кровоплин. Має найбільш непередбачуваний перебіг.
Микола Веропотвелян представив доповідь про синдром анемії̈-поліцитемії̈ (TAPS): діагностику, менеджмент, результати.
Клінічна маніфестація TAPS:
• 50–60% – пренатально (кінець ІІ, початок ІІІ триместру)
• 40–50% – постнатально.
Класифікація TAPS:
• І стадія – пікова систолічна швидкість(ПСШ) в СМА менше 1.0 МоМ у реципієнта та ПСШ в СМА у донора більше 1.5 МоМ.
• ІІ стадія – ПСШ менше ніж 0.8 МоМ у реципієнта та ПСШ більше 1.7 МоМ у донора.
• ІІІ стадія – критичні порушення гемодинаміки при допплерометрії.
• ІV стадія – набряк плода.
• V стадія – загибель одного чи обох плодів.
Постнатальні критерії TAPS:
Донор:
• Анемічний, блідий, (Hb <110 г/л).
• Ретикулоцитоз.
• Міжблизнюкове співвідношення ретикулоцитів >1.7
• Гіпоальбумінемія, гіпопротеінемія
Реципієнт:
• Поліцитемічний, червоно-багрового кольору
• Hb > 200г/л (або Ht > 65%)
• Можлива тромбоцитопенія
Варіанти пренатального менеджменту:
• Вичікувальна тактика.
• Дострокове ургентне розродження.
• Внутрішньоутробна гемотрансфузія/часткове замінне переливання, гемодилюція.
• Лазерна хірургія (методика Соломона).
• Селективний фетоцид.
Також були представлені клінічний випадок TRAPS та диференційна діагностика синдромів несбалансованих фето-фетальних трансфузій.
Dr. Michael Brusilov (Ізраїль) розібрав по полицях скелетні дисплазії̈, як летальні, так і нелетальні, сфокусувавшись на діагностиці, дифдіагностиці, генетиці та консультуванні родини. Повністю доповідь у вигляді статті можна прочитати за посланням https://extempore.info/component/content/article/9-joornal/1993-ckeletni-dysplazii.html?Itemid=142
Остеохондродисплазії, або Скелетні дисплазії – Генетичні гетерогенні захворювання. Розрізняють понад 350 синдромів. Тільки частину з них можна діагностувати у пренатальний період.
Остеохондродисплазії, або Скелетні дисплазії – системні захворювання кісткової системи.
Дизостози – патологія однієї чи групи костей.
Зони росту – високоорганізована тканина, яка складається з трьох шарів:
• Зона спокою.
• Проліферативна зона.
• Гіпертрофічна зона.
Зазвичай скелетні дисплазії діагностуються в кінці другого триместру.
Підозра може виникнути при:
• затримці росту кісток;
- порушенні форми кісток
- порушенні мінералізації;
- переломах.
УЗД-критерії летальності:
• співвідношення окілу грудної клітини до окілу живота менше 0.6;
• серце займає більше 50% грудної клітини;
• співвідношення окілу живота до довжини стегна більше 16.
Алгоритм оцінки скелету:
• розмір;
• вид;
• мінералізація;
• наявність/відсутність переломів.
Ахондроплазія зустрічається з частотою 1:10 000–30 000
Фенотип:
- ризомелія (вкорочення проксимальної частини кінцівок);
• маленький зріст;
• велика голова; - гіпоплазія середньої частини обличчя;
• короткі кінцівки;
• лордоз поперекового відділу;
• нормальний інтелектуальний розвиток.
Ускладнення після народження:
• гідроцефалія;
• компресія шийного відділу спинного мозку;
• спінальний стеноз;
• ортопедичні проблеми;
• нічні апное.
Дефекти формуванні та сегментації зустрічаються приблизно у 0.5–1/1000. Можуть бути одиничними або множинними. В грудних відділах – 64%, грудино-поперековий відділ – 20%, поперековий відділ – 11%, попереково-сакральний відділ – 5%.
Аномалії можуть бути викликані: - аномальним формуванням (відсутністю структур через порушення осифікації);
- аномальною сегментацією;
- порушенням обох процесів.

Кнопкологічний майстер-клас від Міхаеля Брусилова

Кнопкологічний майстер-клас від Міхаеля Брусилова
Майже всі клінічні випадки, які було представлено зі сцени Профі-Лабу, були присвячені плодовій медицині.
Вероніка Томашева (Білорусь) доповіла про синдром Prune belly.
Синдром Prune belly:
- дефіцит м’язів передньої черевної стінки;
- мальформації урогенітального тракту;
- крипторхізм.
Був представлений клінічний випадок синдрому Prune belly.

Олександр Телегуз доповів про кістозні абдомінальні утвори плода, питання пренатальної діагностики та постнатального спостереження.
- Фетальні кісти зазвичай виявляються при рутинному пренатальному УЗД-обстеженні.
- Важливими сонографічними ознаками для діагностики є розмір, локалізація, і наявність септацій або внутрішніх ехо-структур.
- Пренатально виявлені кістозні абдомінальні утвори потребують динамічного спостереження, співставлення пренатальних та постнатальних зображень.
- Необхідна архівація фото та відео-матеріалів з метою відстеження динаміки утворів.
Були представлені різні клінічні випадки інтестинальних дуплікатурних кіст, меконіальних псевдокіст, кіст яєчника, крововиливу у наднирник, уретероцеле у плода.

Однією з найяскравіших у сесії клінічних випадків була доповідь Віолети Марцинковської про амніотичні тяжі. Авторську статтю за цією темою можно прочитати за посиланням https://extempore.info/component/content/article/9-joornal/1995-syndrom-amniotychnykh-peretiazhok-amniotic-band-syndrome-vypadok-sonohrafichnoi-diahnostyky-u-tretomu-trymestri-vahitnosti.html?Itemid=142


коментарів