Коклюш может вызвать серьезные, а иногда и смертельные осложнения у детей и младенцев, особенно у тех, кто не получил всех рекомендованных коклюшных вакцин
Коклюш – респираторное инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Эти бактерии прикрепляются к ресничкам эпителия верхних дыхательных путей, выделяют токсины, которые повреждают реснички и вызывают отек дыхательных путей. Коклюш – очень заразная болезнь, встречающаяся только у людей и распространяющаяся от человека к человеку во время кашля или чихания. Часто дети заражаются коклюшом от инфицированных старших братьев и сестер, родителей или опекунов, которые, возможно, даже не знают, что у них коклюш.
Контагиозность коклюша
Один больной потенциально заражает 18 человек (при лихорадке Эбола – 2, при ВИЧ – 4, при тяжелом остром респираторном синдроме – 4, при эпидемическом паротите – 10).
Больные коклюшом наиболее заразны примерно через две недели после начала кашля. Антибиотики могут сократить время выделения бактерии.
В то время как коклюшные вакцины являются наиболее эффективным средством профилактики этого заболевания, ни одна вакцина не эффективна на 100%. Когда коклюш циркулирует в обществе, есть вероятность, что полностью вакцинированный человек любого возраста может заразиться этим заболеванием. У вакцинированных заболевание протекает легче. Длительность иммунитета при коклюше как после заболевания, так и после вакцинации составляет около 6–12 лет.
Симптомы коклюша обычно развиваются в течение 5–10 дней после заражения. Иногда могут развиваться в течение трех недель.
Заболевание обычно начинается с симптомов, подобных простуде, и, возможно, с легкого кашля или лихорадки. У младенцев кашель может быть минимальным или даже его может вообще не быть; у этой группы пациентов коклюш может проявляться только апноэ. Коклюш наиболее опасен для младенцев. Около половины детей младше 1 года, которые заболевают, нуждаются в стационарном лечении.
Коклюш у вакцинированных
- В большинстве случаев длительность кашля меньше.
- Приступы кашля реже заканчиваются рвотой.
- Процент детей с апноэ, рвотой и цианозом меньше.
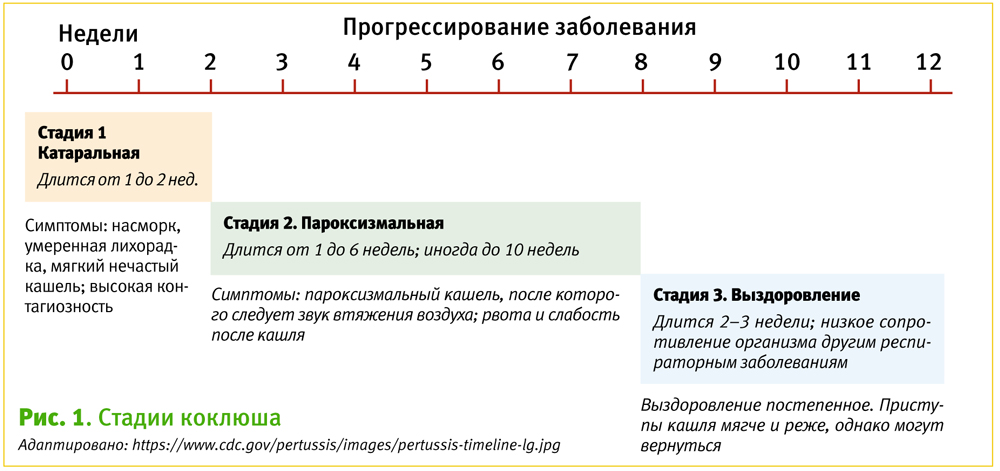
Стадии заболевания
Катаральная стадия: ранние симптомы коклюша могут длиться от одной до двух недель и обычно включают:
- насморк;
- умеренную лихорадку (как правило, минимальная на протяжении всего заболевания);
- мягкий, нечастый кашель;
- апноэ (у младенцев).
Коклюш на ранних стадиях выглядит, как обычная простуда. Поэтому до появления серьезных симптомов редко диагностируется.
Пароксизмальная стадия: через одну-две недели по мере прогрессирования заболевания могут появиться классические симптомы коклюша и включать:
- пароксизмальный кашель, сопровождающийся в конце приступа звуком втяжения воздуха;
- рвоту во время или после приступов кашля;
- выраженную слабость после приступов кашля;
- у детей раннего грудного возраста коклюш может вызывать только апноэ и цианоз;
- у подростков и взрослых единственным проявлением заболевания может быть нехарактерный стойкий кашель (длительностью более двух недель) [1].
Стадия выздоровления: выздоровление от коклюша может происходить медленно. Кашель становится мягче и реже. Тем не менее, приступы кашля могут возвращаться при других респираторных инфекциях в течение многих месяцев после перенесенного коклюша.
Коклюш может вызвать серьезные, а иногда и смертельные осложнения у детей и младенцев, особенно тех, кто не получил всех рекомендованных коклюшных вакцин.
По данным Центра по контролю и профилактике заболеваний США (CDC), среди детей с коклюшом, находящихся в стационаре:
- 1 из 4 (23%) будет иметь пневмонию;
- 1 из 100 (1,1%) будет иметь судороги;
- 3 из 5 (61%) будут иметь апноэ;
- 1 из 300 (0,3%) будет иметь энцефалопатию;
- 1 из 100 (1%) умрет [1].
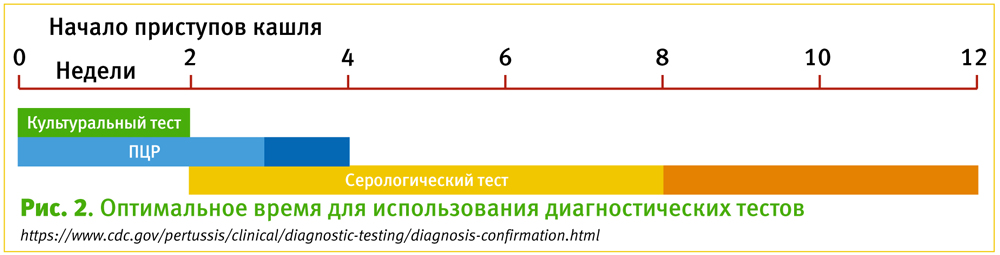
Диагностика коклюша
- Клинической картины часто бывает достаточно.
- Культуральный метод оптимален в период заболевания 0–2 недели – сложен для выполнения, бордетелла плохо растет на питательных средах. Часто реакция негативна в пароксизмальной стадии.
Поскольку культура имеет отличную специфичность, она особенно полезна для подтверждения диагноза коклюша, когда имеет место вспышка заболевания. Получение изолятов из культуры позволяет проводить идентификацию штаммов и определять антимикробную резистентность. Определение того, какие штаммы B. pertussis вызывают заболевание, имеет важное значение для общественного здравоохранения. Лучше всего получить культуру из образцов носоглотки, собранных в течение первых двух недель кашля, когда жизнеспособные бактерии все еще присутствуют в носоглотке. После первых двух недель чувствительность уменьшается, а риск ложноотрицательных результатов увеличивается.
- ПЦР в соскобе с задней стенки глотки оптимален в период 0–4 недели, в настоящее время является стандартом диагностики. Чувствителен в пароксизмальной стадии.
ПЦР является быстрым тестом и обладает отличной чувствительностью. Однако тесты ПЦР различаются по специфичности. Необходимо интерпретировать результаты совместно с клиническими симптомами и эпидемиологической информацией. Исследование с помощью ПЦР образцов носоглоточной слизи проводится через 0–3 недели после начала кашля. ПЦР может также давать точные результаты в течение четырех недель. После четвертой недели кашля количество бактериальной ДНК в носоглотке быстро уменьшается, что увеличивает риск получения ложноотрицательных результатов.
- Серологический метод – оптимален в период 2–8 недель. Могут быть вакцинальные титры антител.
Как правило, серологические тесты более полезны для диагностики на поздних стадиях заболевания. В периоде от двух до восьми недель после начала кашля титры антител находятся на самом высоком уровне [1].
Гипотезы причин повышения заболеваемости коклюшом в мире
- Низкий охват вакцинацией.
- Нестойкий иммунитет после вакцинации – сохраняется 6–12 лет после первичной вакцинации из трех доз и одной бустерной (данные ВОЗ).
- Мутации отдельных эпитопов бордетеллы. Были отмечены умеренные изменения в геномной последовательности пертактина и коклюшного токсина (антигенный дрейф).
- Распространение коклюша среди взрослых.
- Демографические изменения в популяции. Более восприимчивы к коклюшу пожилые люди.
- Улучшение диагностики – доступность ПЦР.
- Ацеллюлярная коклюшная вакцина предупреждает болезнь, но не предупреждает асимптомную циркуляцию возбудителя.
Лечение коклюша
- Как можно более раннее начало этиотропного лечения.
- Если этиотропное лечение начато в катаральном периоде, оно облегчит течение болезни.
- Если этиотропное лечение начато в периоде пароксизмального кашля, то оно не повлияет на течение болезни, но уменьшит распространение возбудителя.
- Применение этиотропного лечения имеет смысл у детей старше 1 года в течение 3 нед. от начала пароксизмального кашля, у детей младше 1 года и беременных в течение 6 нед. от начала кашля.
- Применение этиотропного лечения после этих сроков не влияет на распространение коклюша и не изменяет течение болезни [2].
- Использование макролидов у детей старше 1 месяца – азитромицин, эритромицин, кларитромицин. У детей до 1 месяца – азитромицин, при его применении ниже риск развития гипертрофического пилорического стеноза новорожденных.
- Уровень эрадикации сопоставим для:
10 дней эритромицина – 3 раза в сутки по 15 мг/кг;
7 дней кларитромицина – 2 раза в сутки по 7,5 мг/кг;
5 дней азитромицина 10 мг/кг.
- У детей старше 2 месяцев в качестве альтернативы может применяться триметоприм-сульфаметоксазол.
- Большинство противокашлевых средств при коклюше малоэффективны.
- У старших детей возможно использование муколитиков для улучшения бронхиальной проходимости.
- Необходимы проветривание, влажная уборка, прогулки на свежем воздухе [2].
Профилактика для контактных лиц
- Больной коклюшом заразен начиная с катарального периода и затем три недели от начала пароксизмального кашля.
- Или пять дней после начала эффективной антибиотикотерапии.
- Назначается курс лечения в течение трех недель от момента контакта.
- Проводится всем близко контактировавшим независимо от вакцинального статуса.
- Используют те же препараты, дозы и длительность применения препаратов, что и для лечения больных коклюшом.
- Контактным, которые не вакцинированы или не полностью вакцинированы против коклюша, должен быть начат или продолжен курс вакцинации против коклюша как можно быстрее [2].
Проблема – остаются наиболее уязвимыми дети до двух месяцев жизни:
- ниже кардио-респираторный резерв;
- выше смертность;
- атипичные проявления: апноэ.
Пути решения:
- антибиотикопрофилактика после контакта;
- во Франции разрабатывается живая аттенуированная однодозная назальная вакцина для новорожденных;
- стратегия кокона «Cocconing»;
- вакцинация беременных.
Стратегия кокона
Источники инфекции для новорожденного [3]:
- матери — 33–45%;
- сибсы — 16–43%;
- отцы — 12–21%;
- бабушки, дедушки — 2–10%.
Во всем мире создание «полного кокона» является проблемой. Существует необходимость повышения уровня вакцинации лиц, контактирующих близко с новорожденным.
CDC, пресс-релиз апрель 2017 (журнал Pediatrics): «Стратегия иммунизации беременных женщин для повышения передачи материнских антител является более эффективной, чем попытки «Cocconing», в котором мать и другие лица, контактирующие с ребенком, прививаются после его рождения».
Вакцинация беременных
Материнские антитела без иммунизации сохраняются недолго, не защищают новорожденных от болезни.
Страны, где введена вакцинация беременных:
США – 1 доза всем беременным с 27 по 36 неделю гестации;
Великобритания – 1 доза всем беременным с 28 по 32 нед. гестации;
Австралия – 1 доза всем беременным с 28 по 32 недели гестации;
Швейцария – 1 доза, если последний бустрикс вводился более пяти лет назад.
Рекомендации CDC и ACIP (Advisory Committee on Immunization Practices – Консультативный комитет по практике иммунизации) по иммунизации беременных:
«Беременным рекомендована одна доза Tdap в течение каждой беременности, предпочтительно с 27 по 36 неделю беременности, хотя возможно введение Tdap в любом сроке беременности».
CDC, пресс-релиз апрель 2017 (журнал Pediatrics): «VCS (Vaccine Study Center – Центр исследования вакцин) провел исследование, в котором показал, что вакцинация беременных женщин уменьшает риск заражения детей до двух месяцев на 91%, а детей до одного года на 69%, совместно с вакцинацией АКДС, начиная с двух месяцев».
Вакцинация детей
В Украине, в соответствии с приказом МОЗ №947 от 18.05.18, вакцинация детей от коклюша проводится в два, четыре и шесть месяцев с ревакцинацией в 18 месяцев.
Для вакцинации детей против коклюша на первом году жизни могут использоваться вакцины как с ацеллюлярным, так и с цельноклеточным коклюшным компонентом. Перенесенный коклюш в анамнезе не является противопоказанием к вакцинации против этой болезни. Вакцинация против коклюша проводится детям до 6 лет 11 месяцев 29 дней.
Полный перечень литературы на сайте www.extempore.info


коментарів