Хвороба Лайма вперше була відкрита у 1975 році у місті Лайм, штат Коннектикут, США [1].
Хвороба Лайма спричиняється бактерією Borrelia burgdorferi, яка передається людині при укусі кліща. Типові симптоми включають лихоманку, головний біль, втомлюваність та характерну шкірну висипку, яка зветься мігруючою еритемою. Якщо немає відповідного лікування, інфекція розповсюджується на суглоби, серце та нервову систему.
Діагностика базується на клінічних симптомах, даних об’єктивного обстеження (висипка) та можливості зараження інфікованими кліщами. Лабораторне тестування корисне, якщо воно використовується правильно та виконується за допомогою перевірених тестів. Більшість випадків хвороби Лайма можна успішно лікувати за допомогою декількох тижнів антибіотиків. Кроки запобігання хворобі Лайма включають використання репелентів, негайне видалення кліщів, застосування пестицидів та зменшення кількості місць проживання кліщів. Кліщі, які переносять хворобу Лайма, також можуть періодично переносити інші хвороби, пов’язані з кліщами [2].
Кліщі, які переносять Borrelia burgdorferi, частіше всього належать до родини Ixodes scapularis [3].
Є 5 підвидів Borrelia Burgdorferi, понад 100 штамів у США та 300 штамів у всьому світі. Вважається, що це різноманіття сприяє антигенній мінливості спірохет та їх здатності уникати нагляду імунної системи та антибіотикотерапії, що може призводити до хронічної інфекції [4].
Кліщі можуть прикріплюватись до будь-якої частини тіла людини, але частіше їх знаходять у важкодоступних ділянках, таких, як пах, піхви та шкіра голови. У більшості випадків для передачі борелії термін перебування кліща має бути 36–48 годин [3]. За даними інших джерел [1] – довше 24 годин.
Більшість людей інфікуються через укуси незрілих кліщів під назвою німфи. Німфи крихітні (менше 2 мм) та їх важко побачити; вони харчуються навесні та влітку. Дорослі кліщі також можуть передавати борелії, але вони набагато більші, і, скоріше за все, вони будуть швидко виявлені та видалені, перш ніж вони встигнуть передати бактерії. Дорослі іксодові кліщі є найбільш активними протягом більш прохолодних місяців року [3].
Дорослі кліщі мають величину насіння кунжуту, а німфа – приблизно розміру макового насіння [3] (рис. 1).

Немає жодних доказів передачі хвороби Лайма від людини до людини. Хвороба не передається ні при торканнях, ні при поцілунках, ні при занятті сексом [3].
Якщо вагітна захворіла бореліозом, це може призвести до інфікування плаценти та можливого мертвонародження; проте жодного негативного впливу на плід, при отриманні матір’ю відповідного антибактеріального лікування, не виявлено. Немає повідомлень про передачу хвороби Лайма через грудне молоко [3].
Хоча не було зареєстровано жодного випадку хвороби Лайма, пов'язаного з переливанням крові, встановлено, що борелії можуть існувати у донорській крові, яка залишається на збереження. Особи, які отримують лікування антибіотиком проти борреліозу, не повинні у цей час бути донорами. Особи, які закінчили лікування хвороби Лайма антибіотиками, можуть вважатися потенційними донорами крові [3].
Хоча собаки та кішки можуть хворіти бореліозом, немає жодних доказів того, що від них може інфікуватись їх власник. Однак, домашні тварини можуть занести інфікованих кліщів до приміщення. Тому необхідно захищати тварин від кліщів за допомогою спеціальних засобів [3].
Немає достовірних доказів того, що хвороба Лайма може передаватися через повітря, їжу, воду або через укуси комарів, мух, бліх або вошей [3].
Кліщі не можуть літати або стрибати. Замість цього вони чекають на господаря, спираючись на кінчики трав і чагарників у позиції, відомій як «пошуки». Під час чекання кліщі тримаються за листя та траву нижніми ногами. Вони тримають свою верхню пару ніг піднятою, полюючи на хазяїна. Коли людина або тварина проходить повз, кліщ швидко чіпляється на них. Потім він знаходить підходяще місце, щоб вкусити господаря [3].
Кліщ кусає тварину або людину, вприскує невелику кількість слини, яка має антисептичні властивості, господар не відчуває знаходження на ньому кліща і той деякий час смокче у нього кров. Якщо у крові є борелія – кліщ її отримує. Потім, наївшись, кліщ відвалюється та через деякий час кусає іншу людину або тварину та заражає її бореліозом. Борелія залишається у кліщі все його життя [3].
Клінічна маніфестація хвороби Лайма поділяється на 3 стадії: рання локалізована, рання розповсюджена (дисемінована) та пізня стадії [5].
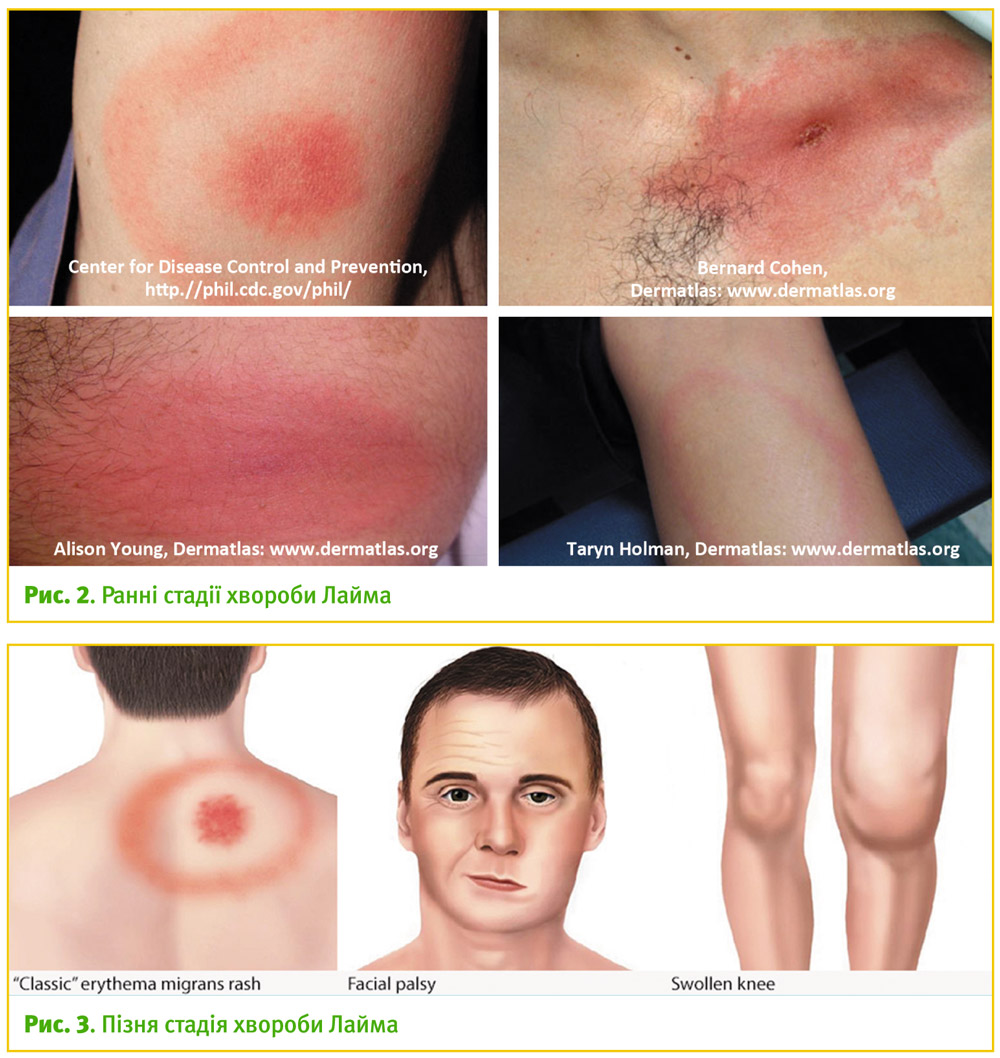
Рання локалізована стадія проявляється характерною висипкою у тому місці, де був укус кліща. Ця висипка носить назву «мігруюча еритема». Мігруюча еритема є найбільш частою маніфестацією хвороби Лайма у дітей [5].
У дуже невеликої кількості дітей діагностується рання розповсюджена та пізня стадії, у більшості з них немає в анамнезі мігруючої еритеми [5].
Мігруюча еритема буває приблизно у 70–80 відсотків інфікованих осіб [6]. Починається вона на місці укусу кліща через проміжок від 3 до 30 днів (у середньому близько 7 днів) [6]. Згідно з іншими джерелами – через 3–20 днів з медіаною 12 днів [1] або через 1–32 дні з медіаною 11 днів [5]. Збільшується поступово протягом певного періоду часу до 30 см та більше [6]. Згідно з іншими джерелами, розмір мігруючої еритеми становить 5 або більше сантиметрів [5]. Вона може бути гарячою на дотик, рідко буває біль або свербіж [6].
Іноді еритема буває більш світлою всередині, тому стає схожою на мішень [6] і може з'являтися на будь-якій ділянці тіла [6].
Наступна стадія хвороби Лайма – рання дисемінована стадія. Частіше за все вона проявляється множинною мігруючою еритемою. Ця висипка звичайно виникає через кілька тижнів після укусу інфікованого кліща та складається з вторинних кільцеподібних еритематозних елементів, які схожі на первинні елементи, але зазвичай мають менший розмір. Ці елементи є наслідком розповсюдження спірохети у шкірі.
Інші варіанти ранньої дисемінованої стадії (вони можуть бути разом з висипкою або без неї) – паралічі черепних нервів (частіше за все, лицьового нерва), неврит очного нерва, епісклерит, кератит, увеїт, кон’юнктивіт або серозний менінгіт.
Системні симптоми, такі як лихоманка, артралгія, міалгія, головний біль, виснаженість, також досить часто зустрічаються при ранній дисемінованій стадії. Серозний менінгіт при бореліозі часто має підгострий початок, на відміну від вірусного менінгіту. Кардит, який найчастіше маніфестує у вигляді різних ступенів серцевої блокади, у дітей зустрічається рідко [5] (рис. 2).
Пізня стадія найбільш часто характеризується артритом, який зазвичай вражає великі суглоби, частіше за все, колінний суглоб.
Артрит, частіше за все, з’являється без ранніх стадій хвороби Лайма (включаючи мігруючу еритему) в анамнезі.
Периферична невропатія та ураження центральної нервової системи при пізній стадії хвороби Лайма зустрічаються досить рідко (рис. 3).
Діти, які отримали антибактеріальну терапію на ранній стадії бореліозу, майже ніколи не мають наступних стадій хвороби [5].
Діагностика
Діагностика ранньої стадії хвороби Лайма є клінічною, заснованою на виявленні характерної висипки [5]. 20–30% хворих на ранній стадії залишаються серонегативними [4]. Протягом перших 4 тижнів інфекції тести серологічної діагностики є нечутливими та не рекомендуються. Аналіз біоптату шкіри, взятого у ділянці висипки, для виявлення у ньому культури борелії не виправданий економічно та не рекомендується [5].
Діагностика ранньої дисемінованої стадії без висипки або пізньої стадії хвороби Лайма має здійснюватись на основі об’єктивного обстеження та серологічних тестів.
Деякі пацієнти, які отримували антибактеріальну терапію на ранній стадії бореліозу, взагалі не мають антитіл до B. burgdorferi. Вони виліковуються та не мають ризику розвитку пізньої стадії. Вироблення антитіл до борелії у пацієнтів, які отримали лікування на ранній стадії, не є ознакою невдачі у лікуванні або ознакою персистенції інфекції. Більшість пацієнтів з ранньою дисемінованою хворобою та ймовірно всі пацієнти з пізньою хворобою мають антитіла до B. burgdorferi. Антитіла, які вже утворились, персистують протягом багатьох років або взагалі все життя.
Отже, тест на антитіла не повинен повторюватись або використовуватись для оцінки ефективності лікування.
Результат серологічного тесту на хворобу Лайма має бути інтерпретований з урахуванням клінічної картини та якості лабораторних тестів [5].
CDC у даний час рекомендує двоетапний процес при тестуванні крові на наявність антитіл до B. burgdorferi. Обидва кроки можуть бути зроблені з використанням одного і того ж зразка крові.
На першому етапі використовується процедура тестування, що називається «EIA» (імуноферментний аналіз) або рідко «IFA» (непрямий аналіз імунофлюоресценції). Якщо цей перший крок є негативним, подальше тестування зразка не рекомендується. Якщо перший крок є позитивним чи невизначеним (іноді це називається «двозначним»), слід виконати другий крок. На другому етапі використовується тест, який називається тестом на імуноблот, зазвичай тестом «Вестерн-блот». Результати вважаються позитивними тільки в тому випадку, якщо обидва тести EIA/IFA та імуноблот є позитивними.
CDC не рекомендує пропускати перший тест і просто робити «Вестерн-блот». Це збільшить частоту помилкових результатів і може призвести до неправильного діагностування та неналежного лікування [7].
Дворівневе дерево рішень для тестування описує кроки, необхідні для належного тестування на хворобу Лайма (рис. 4). Першим необхідним тестом є імуноферментний аналіз (EIA) або імунофлюоресцентний аналіз (IFA). Якщо цей тест дає негативні результати, лікар повинен розглянути альтернативний діагноз. Або у випадках, коли пацієнт мав симптоми хвороби Лайма за менше або рівно ніж 30 днів до здачі аналізу, лікар може лікувати пацієнта та отримати зразок сироватки при одужанні.
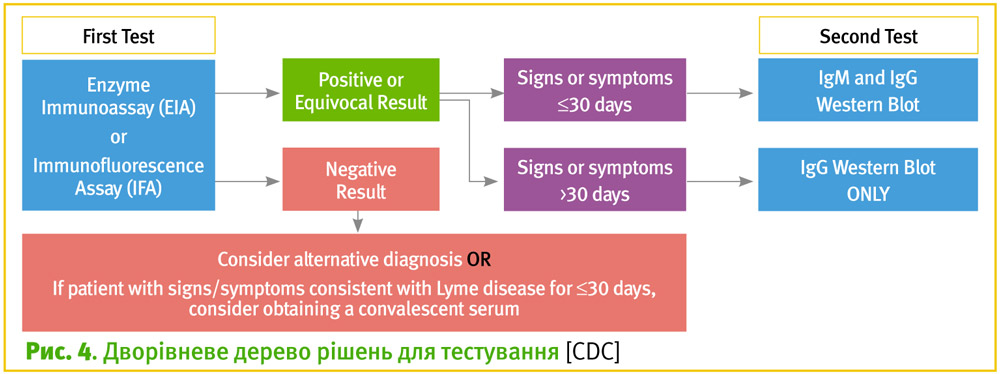
Якщо перший тест дає позитивні або неоднозначні результати, є два варіанти:
1) якщо у пацієнта були симптоми за менше або рівно ніж за 30 днів до здачі аналізу, проводять IgM Western Blot;
2) якщо хворий мав симптоми за більш, ніж 30 днів до здачі аналізу, проводиться IgG Western Blot. IgM не слід застосовувати, якщо хворий захворів більше 30 днів тому.
Лікування
Антибіотикотерапія при неспецифічних симптомах та у пацієнтів без симптомів бореліозу, але які мають серопозитивні тести на бореліоз, не рекомендується [5].
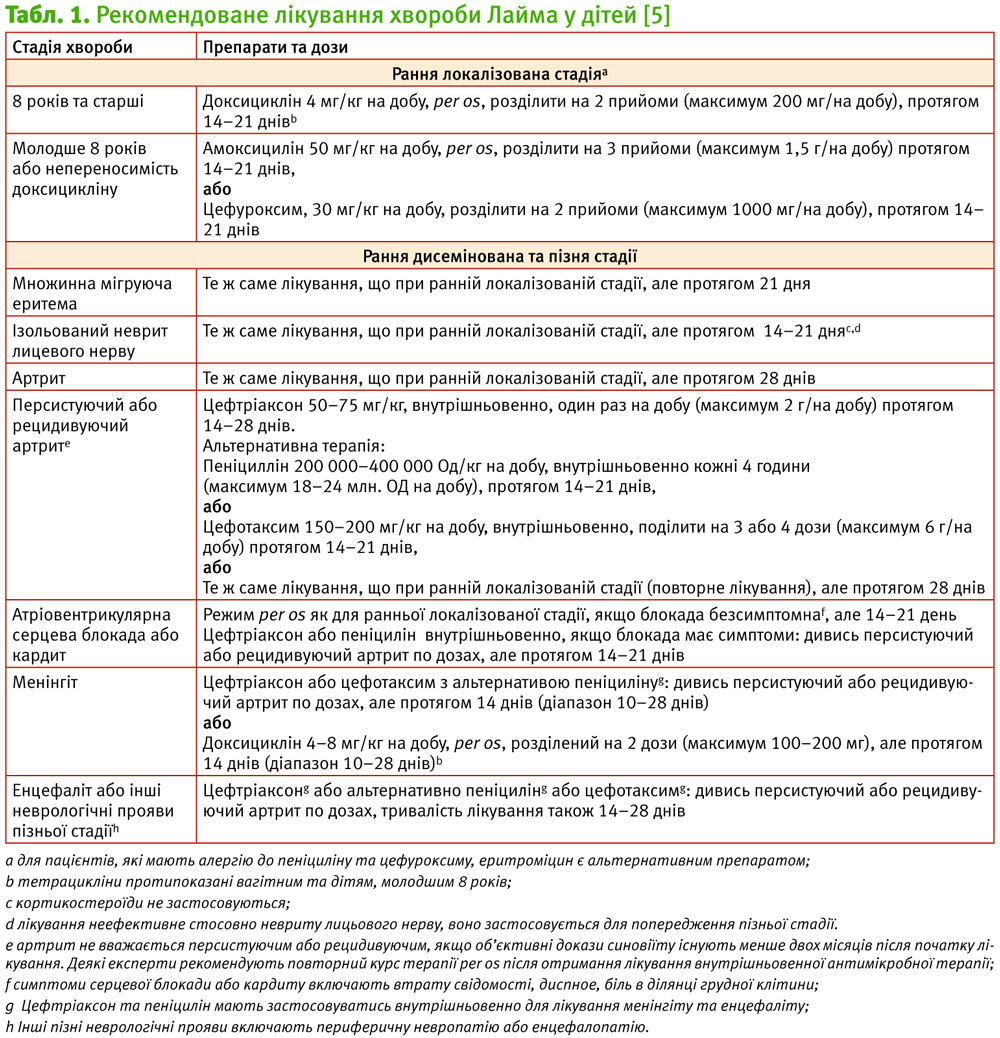
Рання локалізована стадія. Доксициклін є препаратом вибору у дітей, старших 8 років [5] (за українською інструкцією до препарату – старших 12 років; у рекомендаціях CDC вік дітей не вказується). Для дітей, молодших 8 (12) років, рекомендується амоксициллін. Для пацієнтів, які мають алергію до пеніциліну, альтернативою є цефуроксим. Еритроміцин та азитроміцин є менш ефективними. Найбільш оптимальна тривалість лікування ранньої дисемінованої стадії бореліозу — 14–21 день.
Лікування мігруючої еритеми майже завжди попереджує розвиток наступних стадій хвороби Лайма. Мігруюча еритема зазвичай зникає протягом декількох днів від початку лікування, але інші симптоми можуть залишатись декілька тижнів, навіть при успішному лікуванні [5].
Рання дисемінована та пізня стадії. Антибіотик per os рекомендований для лікування множинної мігруючої еритеми та неускладненого Лайм-артриту. Також антибіотик per os рекомендований для лікування невриту лицьового нерва без клінічної маніфестації менінгіту. Третина пацієнтів з артритом мають персистуючий синовіїт та набряки суглобів після завершення антимікробної терапії, які майже завжди зникають без повторення курсу антибактеріальної терапії. Інфекція ЦНС, викликана борелією, потребує парентерального введення антибіотика. Оптимальна тривалість терапії при ранній дисемінуючій та пізній стадіях не має чітких визначень, але немає і свідчень про те, що подовження курсу антибактеріальної терапії у дітей з будь-якою стадією хвороби Лайма має переваги над стандартним курсом антибактеріальної терапії. Відповідно, максимальна тривалість одного курсу антибактеріальної терапії становить 4 тижні [5] (див. табл. 1).
Реакція Яриша–Герксмейєра (гостра фебрильна реакція, яка супроводжується головним болем, міалгіями та загостренням хвороби, що триває менше 24 годин) може статись на початку терапії. Нестероїдні протизапальні засоби можуть покращити стан пацієнта та антибіотик має бути продовжений [5].
Профілактика
У липні 2001 р. Роберт Надлеман та його колеги опублікували статтю в Медичному журналі Нової Англії, у якій припустили, що 200 мг доксицикліну протягом 72 годин після прикріплення кліща є ефективною профілактикою хвороби Лайма. Кінцевим результатом цього дослідження було те, чи була у людей, які зазнали укусу кліщів, висипка у вигляді мігруючої еритеми протягом чотирьох тижнів після укусу. Не було довгострокового спостереження.
Є серйозні недоліки у цьому дослідженні. Висипка у вигляді мігруючої еритеми, яка може бути як кільцеподібною, так і у вигляді суцільної червоної плями, не є обов’язковою у людей з хворобою Лайма. У деяких дослідженнях це спостерігається у 80% інфікованих, але в інших випадках це відбувається менш ніж у 20% випадків. Використання відсутності висипу як доказу того, що інфекції не існує, має низьку доказовість.
По-друге, відсутність довготермінових спостережень не виключає можливість того, що люди без висипу продовжують розвивати хронічні симптоми хвороби Лайма. Нарешті, висока частка кліщів у деяких областях містить кілька бактерій, деякі з яких нечутливі до доксицикліну. Ко-інфекції, такі як Babesia та Bartonella, нечутливі до лікування доксицикліном.
Немає однозначних відповідей щодо того, чи слід лікувати профілактично, якщо має місце укус кліща. Якщо укус кліща був в ендемічній місцевості для хвороби Лайма, то ви повинні обов'язково враховувати можливість лікування, тому що високий відсоток кліщів інфікований. Якщо ви вирішите лікувати хворого, це має бути не менше 3 тижнів. Треба мати на увазі, що раннє лікування не дозволить організму виробити антитіла; подальше тестування на хворобу Лайма буде негативним [4].
Аналіз кліща на наявність у ньому інфекції, викликаної спірохетою, має погану прогностичну цінність та не рекомендований [5].
Вакцинація
Вакцина проти хвороби Лайма була ліцензована у США у 1998 році для людей від 15 до 70 років та була знята з виробництва на початку 2002 року у зв’язку з низьким попитом [5].
Повний перелік літератури знаходиться у редакції.


коментарів