Исторически во многих культурах мира функции кишечника уделяется очень большое внимание. Считается, что нормальная частота стула – один из признаков хорошего здоровья. Но при этом даже среди врачей нет единого мнения в отношении того, что считать нормой, а что – запором. А уж взгляды родителей на эту проблему бывают очень далеки от медицинских представлений
По данным Borowitz SM et al. (2005), жалобы на запоры составляют 3–5% причин посещений детской поликлиники и около 35% причин посещений детских гастроэнтерологов [1]. Популяционные исследования показывают, что периодически трудности с дефекацией испытывают, по данным различных авторов, от 16% до 34% детей.
В подавляющем большинстве случаев запоры у детей не связаны с какой-либо органической патологией, а носят функциональный характер. Но при этом термин «функциональный запор» в отечественной гастроэнтерологии трактуется как-то размыто, и четкое понимание принципов диагностики и лечения этого состояния отсутствует.
Поэтому во всем мире по статистике функциональный запор – самая частая причина запоров в детском возрасте, а в наших отчетах лидируют «долихосигма», «аномалии развития толстого кишечника», «хронический неспецифический колит», «дисбактериоз кишечника» и другие непонятные диагнозы.
При этом дело даже не в терминологии, а в том, что поставить такие диагнозы можно только, проведя ряд дополнительных исследований (нередко травматичных для ребенка, а также и недешевых), тогда как функциональный запор – диагноз сугубо клинический. Понятно, что и адекватного лечения дети с функциональным запором у нас зачастую не получают.
Поэтому в данной статье мы хотели бы осветить современные представления о диагностике запоров в детском возрасте, их причинах, дифференциальной диагностике, а также подходах к лечению.
Единого определения запоров в современной детской гастроэнтерологии нет. Так, например, Североамериканское общество детской гастроэнтерологии, гепатологии и нутрициологии (NASPGHAN) определяет запор как «задержку дефекации или затруднения при дефекации, наблюдающиеся на протяжении 2 недель или более, нарушающие состояние и самочувствие больного» [2]. А согласно Парижскому консенсусу по терминологии запора у детей (PACCT), о данном состоянии стоит говорить при «наличии на протяжении 8 недель по крайней мере 2 из следующих симптомов: (1) частота дефекации менее 3 раз в неделю, (2) эпизоды недержания кала чаще 1 раза в неделю, (3) отхождение каловых масс большого размера, (4) пальпируемые через брюшную стенку или прямую кишку скопления каловых масс, (5) поведение с сознательной задержкой дефекации ребенком, (6) болезненная дефекация» [3].
Такие различия в определениях, а также некоторая их громоздкость объясняется тем, что в детском возрасте нормальная частота дефекации имеет достаточно широкий диапазон, и для того, чтобы говорить о наличии проблемы, нужно учитывать не только частоту стула, но и ряд сопутствующих обстоятельств. Но в целом, как говорится, в общем понимании, запором обычно называют редкие и/или болезненные дефекации. При этом редкими считаются 2 и менее дефекаций в неделю для ребенка старше 6 месяцев.
Применение этих критериев именно для детей старше 6 месяцев весьма принципиально, так как до этого возраста, пока ребенок находится на исключительно грудном вскармливании, нормальная частота опорожнения кишечника еще более вариабельна.
Так, в Римских критериях ІІІ пересмотра (2006) указывается, что у детей, вскармливаемых только грудным молоком, в норме частота стула может колебаться от 12 раз в сутки до 1 раза в 3–4 недели [4]. Говорить о запорах в таком возрасте можно, только если редкие дефекации сочетаются с болью, постоянным видимым вздутием живота, нарушением консистенции кала (скудный, сухой, плотный) или задержкой физического развития. Если же грудной ребенок оправляется раз в 3–4 дня обильным кашицеобразным калом без патологических примесей, при дефекации не плачет, хорошо прибавляет в массе и росте и вообще производит впечатление здорового ребенка, значит такая частота стула для него – это НОРМА! После 6 месяцев, когда в рацион будут включаться овощи, каши и другие продукты, содержащие в сравнении с грудным молоком намного больше балластных веществ, стул у таких детей станет более частым, обычно – ежедневным.
Но, к сожалению, укоренившееся у нас мнение, что грудной ребенок обязательно должен какать каждый день, не только мешает адекватно воспринимать состояние ребенка, но и нередко заставляет родителей (а часто – и врачей) принимать различные меры, в лучшем случае – ненужные, а порой – и небезопасные. Самая безобидная из них – это рекомендация допаивать ребенка водичкой, в чем он абсолютно не нуждается, находясь на исключительно грудном вскармливании. В большинстве же случаев борьба за ежедневный стул проводится с помощью разнообразных анальных стимуляторов – газоотводных трубок, клизм, термометров, пипеток, мыла и прочего. Мало того, что эти процедуры опасны травмами слизистой оболочки прямой кишки и анального сфинктера, но они к тому же формируют у ребенка неправильный рефлекс на дефекацию. У ребенка возникает стойкая связь «стимуляция ануса – дефекация», он не представляет, что бывает как-то по-другому, а родители потом в ужасе рассказывают, что их ребенок совершенно не может самостоятельно оправиться: «Мы специально ждали несколько дней, чтобы он покакал. Он плакал, но сам не какал. И только мы поставили ему трубочку, как он выдал целую кучу!». Конечно, он плакал – позыв на дефекацию был, но он ждал стимуляции, к которой его приучили, а ее не было. А «как только – так сразу»! Поэтому здесь хотелось бы сделать мощный акцент на недопустимости каких-либо анальных манипуляций у грудных детей без серьезных на то оснований.
Что касается детей младше 6 месяцев на искусственном вскармливании, то диагностика запоров у них, по-видимому, должна основываться на критериях для старших детей, так как искусственные смеси усваиваются намного хуже грудного молока и содержат больше балластных веществ.
Прежде, чем говорить о причинах запора, стоит упомянуть о физиологии толстого кишечника. Кишечная перистальтика – одна из наиболее сложно организованных функций в организме. Толстая кишка абсорбирует воду и выполняет резервуарную функцию. Каловые массы попадают в слепую кишку в жидком виде и становятся плотными (оформленными) в нисходящей ободочной и сигмовидной кишке. Моторика толстой кишки медленнее, чем тонкой, наименее активна перистальтика дистальных отделов кишечника. Каждые 24–48 часов ректосигмовидная часть толстой кишки генерирует активные перистальтические волны, что является сигналом к опорожнению кишечника. Сигнал воспринимается индивидуумом, который затем способен произвольно задержать дефекацию или опорожнить кишечник, в зависимости от социальных обстоятельств.
О функциональном запоре говорят, когда человек самопроизвольно задерживает дефекацию, и никаких других причин, затрудняющих опорожнение кишечника, нет. Тогда как под органическими запорами понимают ситуации, когда в силу каких-то причин нарушена механика кишечного пассажа и/или регуляция акта дефекации (табл. 1).

Функциональный запор, как уже упоминалось, это сознательное задерживание дефекации. Основная причина этого – страх. Обычно дети боятся оправиться, если дефекация болезненна, или если внешние условия делают процесс дефекации для ребенка в данный момент в данном месте неприемлемым. Начало симптомов часто приходится на 1 из 3 периодов:
1) на 1-м году жизни в ситуациях, когда кал становится плотным (при переходе от грудного вскармливания к искусственному или при введении в рацион твердой пищи);
2) на 2–3 году жизни в период приобретения гигиенических навыков, когда дети пытаются управлять дефекацией и находят ее болезненной или же когда родители слишком настойчиво приучают ребенка к горшку;
3) в дошкольном и школьном возрасте, когда дети избегают дефекации во время пребывания в саду или школе.
Когда дети подавляют позыв на дефекацию, это можно заметить со стороны: они встают на носки, напрягают ноги, прижимаются к мебели, могут прятаться в углу. В большинстве случаев при расспросе родители вспоминают, что их дети действительно так себя ведут, хотя для самих пациентов задерживание дефекации со временем становится настолько привычным, что они даже не осознают, что делают это.
При постоянном задерживании опорожнения кишечника в прямой кишке накапливаются каловые массы, прямая кишка растягивается, нормальный позыв к дефекации постепенно ослабевает. Когда же ребенок пытается оправиться, пассаж плотных каловых масс большого диаметра оказывается весьма болезненным, что укрепляет ассоциацию между дефекацией и болью.
Это, в свою очередь, способствует еще большему сопротивлению ребенка при позыве на дефекацию вплоть до спазма анального сфинктера. Значительное скопление каловых масс в прямой кишке, которое можно обнаружить пальпаторно, или по указаниям на стул каловыми массами большого диаметра – характерная особенность функционального запора.
У детей с функциональным запором может отмечаться недержание кала (непроизвольное выделение содержимого толстой кишки) как следствие значительного накопления фекальных масс в прямой кишке. Недержание происходит вследствие просачивания более жидких фекалий вокруг каловых камней в прямой кишке в момент, когда ребенок неосторожно расслабляет мышцы тазового дна или анальный сфинктер (во сне, из-за усталости или при попытке выпустить газы). Недержание кала – одно из обычных проявлений функционального запора, которое обнаруживается у 84% пациентов. Оно доставляет серьезные неудобства пациентам и их семьям. Некоторыми родителями недержание кала может быть принято за диарею.
Функциональный запор – диагноз, который можно поставить только на основании анамнеза и объективного исследования (табл. 2). Никакие дополнительные исследования не являются необходимыми или желательными. При сборе анамнеза нужно обратить внимание на время первого отхождения мекония после рождения; выяснить, когда началась проблема, особенности стула (частота, консистенция, толщина и объем фекальных масс), наличие сопутствующих признаков (боль при дефекации, боли в животе, кровь на кале или туалетной бумаге, недержание кала), признаков, указывающих на сознательное задерживание дефекации ребенком, проблем со стороны мочевых путей и неврологических нарушений. Проблемы со стороны мочевых путей обычны для этих детей.

При пальпации живота обычно можно выявить скопление каловых масс. Внешнее исследование промежности и перианальной области должно исключить наличие спинального дизрафизма. Определить наличие скопления фекальных масс можно и при пальцевом ректальном исследовании. Однако оно должно выполняться после установления адекватного контакта с пациентом и семьей. При функциональном запоре попытка ректального исследования иногда вызывает у ребенка острый страх и негативное восприятие. Безрассудный страх ректального исследования – отличительная особенность ребенка с функциональным запором, тогда как у детей с другими жалобами, включая другие расстройства дефекации, такая проблема встречается редко. Когда анамнез типичен для функционального запора, промежность должна быть осмотрена, но пальцевое исследование прямой кишки может быть отсрочено, чтобы укрепить терапевтический союз между ребенком и клиницистом, особенно если лечение оказывается эффективным. Если же клиницист планирует консультацию без продолжения наблюдения, ректальное исследование необходимо.
Рентгенологическое обследование толстой кишки (ирригография) при типичных проявлениях функционального запора не требуется. Но если ее все же проводят, то выявляют расширение и удлинение дистальных отделов кишечника, что является следствием длительного их перерастяжения. В иностранной литературе функциональный запор также называют приобретенным мегаколоном. Таким образом, здесь нужно подчеркнуть, что дилатация сигмовидной и прямой кишки в данном случае является СЛЕДСТВИЕМ, А НЕ ПРИЧИНОЙ запора.
Этот акцент мы сделали потому, что в отечественной педиатрической практике практически всем детям с запорами принято проводить ирригографию, не слишком вдаваясь в особенности анамнеза. У подавляющего большинства детей с функциональным запором обнаруживают увеличение размеров сигмовидной кишки, далее ставится диагноз «долихосигма» и родителям объясняют, что их ребенок испытывает проблемы потому, что у него такая неправильная кишка. То есть «вот так ему не повезло, так что мучиться будет всю жизнь». А дальше хорошо, если назначат лактулозу, а так могут порекомендовать регулярные клизмы, свечи, которых этот ребенок будет бояться панически, а истинная причина запора так и останется неустраненной.
Конечно, назначая рентгенологическое обследование кишечника, врач, в первую очередь, хочет убедиться, что нет органических причин запора. Но, все же, это обследование, как и консультация хирурга, показаны далеко не всем детям с запором. Органические запоры имеют целый ряд характерных особенностей.
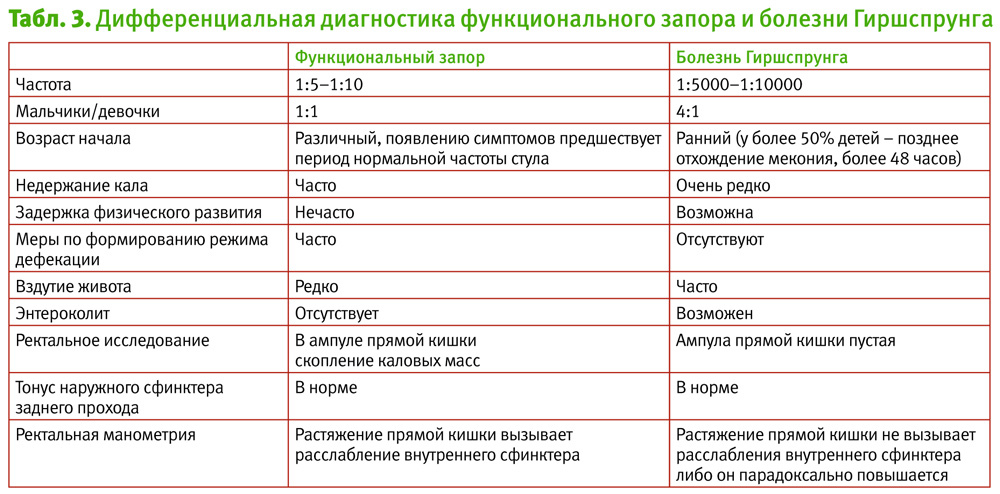
Так, при болезни Гиршспрунга запоры обычно наблюдаются с рождения, у половины детей меконий отходит после первых 48 часов жизни. В дальнейшем, пока ребенок кормится грудью, симптомы запора могут быть не слишком выраженными, но при введении твердой пищи или искусственных смесей они усиливаются. Для болезни Гиршспрунга не характерно выделение каловых масс большого диаметра, отсутствуют эпизоды недержания кала. У детей нередко наблюдается хроническое вздутие живота, задержка физического развития. При пальцевом ректальном обследовании ампула прямой кишки пустая (табл. 3).
При кишечной псевдообструкции симптомы запора также в большинстве случаев появляются на первом году жизни. Детей отличает неспособность самостоятельно опорожнять кишечник, рецидивирующие инфекции мочевых путей, задержка физического развития, вздутие и боль в животе при отсутствии анатомического субстрата.
Наличие сопутствующих заболеваний, в том числе и требующих приема лекарственных препаратов, способных индуцировать запоры, также необходимо исключить на этапе клинического обследования.
Лечение функционального запора в целом несложное. Первый шаг – разъяснение сути проблемы семье. Важно уверить родителей в отсутствии заболевания у ребенка и предложить безопасный и эффективный способ лечения. Родителям полезно знать, что функциональный запор – одна из самых обычных проблем у детей, что это не опасно и со временем пройдет. Кроме того, нужно помочь родителям понять точку зрения ребенка. Приучение к туалету не должно сопровождаться появлением страха болезненной дефекации. Родители должны понять, что принудительная тактика обучения гигиеническим навыкам, вероятно, будет иметь негативные последствия, «в этой борьбе не может быть победителей».
При функциональном запоре у детей большинство экспертов одобряет ежедневный прием нестимулирующих слабительных, вроде лактулозы, полиэтиленгликоля, минеральных масел или молочка магнезии, которые постепенно размягчают каловые массы до того состояния, когда дефекация становится безболезненной (это может произойти через несколько дней или недель).
Такой ненавязчивый подход возвращает ребенку контроль над дефекацией. Ключ к эффективному лечению – безболезненный стул. Полезна модификация поведения, подразумевающая поощрения за успехи в приобретении гигиенических навыков.
Постоянное применение клизм и различных методов анальной стимуляции не рекомендуется при функциональном запоре. Исключение составляют лишь случаи с каловым завалом. Назначение слабительных таким пациентам может вызвать резкое вздутие живота, боль и рвоту. Поэтому вначале желательно освободить кишечник от каловых камней, а затем перейти на терапию смягчающими средствами.
Таким образом, функциональный запор – распространенная в детском возрасте проблема, в основе которой лежит страх перед дефекацией и как следствие – сознательная задержка опорожнения кишечника. К составу кишечной микрофлоры, особенностям иннервации, моторики, чувствительности кишечника, диете эта проблема, как правило, никакого отношения не имеет. Для диагностики функционального запора обычно достаточно тщательно собранного анамнеза и клинического обследования. В типичных случаях дети не должны подвергаться рутинному рентгенологическому обследованию, тем более, что выявляемое при этом расширение дистальных отделов толстой кишки – следствие функционального запора, а не его причина. Адекватное лечение, включающее обучение родителей, необличительный подход к формированию гигиенических навыков у ребенка, а также применение смягчающих слабительных типа лактулозы, в большинстве случаев позволяет избавиться от проблемы в течение нескольких недель.
Перечень литературы
находится в редакции.

коментарів