
ВІЛ-інфекція (СНІД) залишається однією із найбільш актуальних проблем людства у XX–ХXІ сторіччях. Від часу діагностики першого випадку ВІЛ (1981 р., США), захворювання зареєстроване у 178 країнах світу [4, 10]. Вік інфікованих у середньому складає 15–30 років. Смертність людей молодого віку від СНІДу займає перше місце серед усіх причин смертності цієї вікової категорії населення [1, 2].
Розвиток епідемії ВІЛ-інфекції підтримується у переважній більшості за рахунок внутрішньовенних споживачів наркотиків, однак із 1999 року в Україні спостерігається активація статевого шляху передачі, частіше всього – за рахунок випадкових статевих стосунків, що стали нормою поведінки у частини молоді. Серед дорослих ВІЛ-інфікованих 45% випадків припадає на долю жінок, переважну більшість складають особи репродуктивного віку [10, 14].
Треба підкреслити, що наявність ВІЛ-інфекції у вагітної жінки становить значну небезпеку для дитини не тільки тому, що існує ризик її інфікування, а й тому, що ВІЛ може викликати уроджені вади немовлят (ембріопатії), іноді несумісні з життям, та передчасні пологи.
Найбільший ризик передачі вірусу імунодефіциту людини відмічається у випадку зараження матері під час вагітності (за рахунок високої віремії на початку інфекційного процесу), а також, якщо вагітність та пологи перебігають на тлі ВІЛ-інфекції у матері на пізній стадії [2, 3, 13, 20].
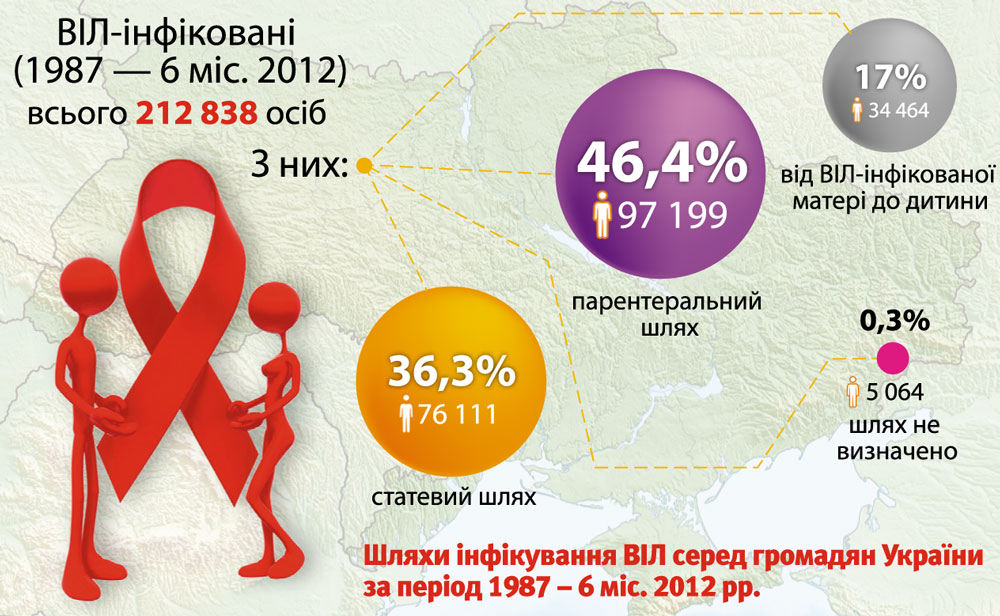
Серед механізмів інфікування ВІЛ в Україні рівень вертикальної трансмісії складає від 65 до 90%, при цьому рівень трансмісії ВІЛ під час вагітності становить 23–27%, під час пологів — 65%, при грудному вигодовуванні — 12–20%. Протягом останніх років показник частоти передачі ВІЛ від матері до дитини значно знизився та складає у середньому 4,7% [12, 17].
Вертикальна трансмісія ВІЛ від матері до дитини – найбільш поширений шлях інфікування ВІЛ у дітей та провідна причина їхньої смерті у віці 1–4 роки [4, 9, 16, 19].
Вертикальна трансмісія ВІЛ від матері до дитини відбувається трансплацентарним, гематогенним, висхідним (через амніотичні оболонки або навколоплідні води), ятрогенним (при діагностичних маніпуляціях) шляхом та при грудному вигодовуванні [11, 15, 21].
Внутрішньоутробне інфікування ВІЛ може відбутися у будь-якому триместрі вагітності. ВІЛ був виділений із тканини 10–15-тижневих плодів (абортусів), амніотичної рідини у першому та другому триместрі вагітності, а також із плацентарної тканини після термінових пологів [5, 12, 16, 20].
До груп ризику по інфікуванню ВІЛ серед вагітних відносяться:
- особи, які вживають наркотики внутрішньовенно у даний час або вживали у минулому;
- особи, що мають статеві контакти з партнерами, які вживають або вживали наркотики внутрішньовенно, з ВІЛ-інфікованими, а також з реципієнтами крові та органів (без обстеження);
- реципієнти крові та органів;
- жінки, яким проводилася штучна інсемінація (без обстеження донорів);
- особи, які мають клінічні ознаки, пов'язані зі СНІД-комплексом;
- вагітні з діагностованими супутніми захворюваннями, що передаються статевим шляхом (ЗПСШ);
- вагітні, які мають професійні контакти з кров'ю;
- жінки, які мають кілька статевих партнерів.
Особливе значення має клінічний та імунний статус матері, рівень вірусного навантаження та стадія ВІЛ-хвороби [1, 4].
Рівень вертикальної трансмісії ВІЛ збільшується при наявності у вагітних екстрагенітальної патології (захворювань нирок, серцево-судинних захворювань, цукрового діабету та ін.). Передача ВІЛ збільшується при наявності запальних процесів геніталій, а також захворювань, що передаються статевим шляхом (ЗПСШ), TORCH-інфекцій [12, 16].
Ще на початку епідемії ВІЛ/СНІДУ було доведено зв'язок між зростанням трансмісії ВІЛ та наявністю у вагітної хоріоамніоніту, фетоплацентарної недостатності, передчасного відшарування плаценти. За даними В. Н. Запорожана (2003), при передчасному відшаруванні плаценти інфікування дітей ВІЛ виникає у 100% випадків [13, 18]. За даними О. Ю. Дегтяр (1998), Н. М. Нізової, С. П. Посохової (1999), при наявності інфекційного агента у плаценті розвиваються компенсаторно-пристосувальні реакції як складний морфо-динамічний процес адаптації, що включає морфологічні зміни на субклітинному, клітинному та тканинному рівнях, спрямовані на підтримку гомеостазу всієї фетоплацентарної системи [3, 9]. На інфікування плаценти при ВІЛ-інфекції впливають: величина вірусного навантаження, кількість CD4+ лімфоцитів, співвідношення CD4+/CD8+, наявність хронічних запальних захворювань статевих органів та супутньої екстрагенітальної патології, ЗПСШ, пролонговані пологи, безводний проміжок понад 6 годин, кількість піхвових досліджень у пологах більша трьох [5, 12].
Деякі автори із підвищенням ризику передачі ВІЛ пов'язують відповідність загального лейкоцитарного антигену людини (HLA) матері та дитини та гестаційний вік плода. Інфікування ВІЛ недоношених дітей вище через те, що сама ВІЛ-інфекція найчастіше є першопричиною [19, 21].
За даними різних авторів, рівень інтранатального інфікування ВІЛ від матері до дитини складає 50–70%, при чому він збільшується у два рази при безводному проміжку понад 6 годин, тривалості пологів більше 12-ти годин, аномаліях пологової діяльності, великих кількостях вагінальних досліджень, застосуванні амніотомії, епізіотомії, інвазивного моніторингу [4, 10, 12].
Серед плодових факторів, що підвищують ризик інфікування під час пологів, основними є цілісність шкіри та слизових оболонок немовляти, стан тракту травлення, ступінь зрілості імунної системи плода і новонародженого [15, 20].
При грудному вигодовуванні рівень інфікування ВІЛ, за даними різних літературних джерел, становить 12–20% [1, 11]. У грудному молоці методом ІФА виявлені специфічні антитіла до ВІЛ (IgA, IgM), при відсутності їх у сироватці крові. Додатковим джерелом інфікування дитини при грудному вигодовуванні є контакт слизової ротової порожнини немовляти із кров'ю ВІЛ-інфікованої матері при наявності тріщин в області ореоли молочної залози [2, 13, 18, 20].
Ризик інфікування дитини ВІЛ залежить від стану здоров'я матері, який визначається стадією ВІЛ-інфекції, рівнем та тривалістю віремії у крові [4, 6, 9, 11].
Ризик вертикальної трансмісії збільшується у вагітних з гострою стадією захворювання і прогресуванням ВІЛ-інфекції, коли рівень вірусного навантаження – понад 10000 копій в 1 мл крові. Доведено, що трансмісія ВІЛ від матері до дитини виникає при вірусному навантаженні, що перевищує 50000 копій в 1 мл. Важливим фактором ризику трансмісії ВІЛ під час пологів і в період грудного вигодовування є локальне вірусне навантаження у шийково-піхвових секретах і грудному молоці. Більшість дослідників виявляє існування кореляційної залежності між рівнем ВІЛ у цих рідинах, кількістю CD4+ лімфоцитів і вірусним навантаженням у плазмі крові. Ризик ВІЛ-інфікування плоду зростає при зниженні кількості CD4+ лімфоцитів <600 у 1 мкл крові і співвідношенні CD4+/CD8+ <1,5 (у нормі 2:1) [5, 12, 22].
Для прогнозування перебігу ВІЛ-інфекції у країнах із низьким рівнем соціально-економічного розвитку, до яких, на жаль, відноситься й Україна, немає достатньої можливості використовувати показники рівня CD4+-хелперів та співвідношення CD4+/ CD8+ у якості рутинних методик у широкому обсязі. Фахівцями ВООЗ (2000) для прогнозування перебігу ВІЛ-інфекції та вертикальної трансмісії ВІЛ було запропоновано використання комплексу загальноклінічних лабораторних показників: рівня гемоглобіну, гематокриту, ШОЕ, лейкоцитограми (абсолютна кількість лімфоцитів), визначення затримки шкірної реакції гіперчутливості та індексу маси тіла ВІЛ-інфікованої [11, 15, 19].
Антенатальна допомога в Україні з питань профілактики ВІЛ у новонароджених базується на організації обстеження вагітних на ВІЛ, виявлення ВІЛ-інфікованих вагітних, надання їм консультативної та медичної допомоги з метою профілактики ВІЛ у немовлят на допологовому етапі, під час пологів, та на етапі догляду за новонародженими [1, 2, 7].
Вагітні спостерігаються у лікувально-профілактичних закладах переважно державної форми власності. Обстеження вагітних на ВІЛ проводиться двічі: при взятті на облік по вагітності та перед пологами, здійснюється за поінформованою згодою вагітної щодо проведення обстеження крові вагітної на антитіла до ВІЛ. У випадку, якщо вагітна не спостерігалась у жіночій консультації і поступила на пологи з невідомим ВІЛ-статусом, їй проводиться (також за поінформованою згодою) обстеження на ВІЛ за допомогою експрес-тестів. За інших умов проводиться обстеження на ВІЛ пуповинної крові, згідно чинного законодавства [3, 7].
Ефективність проведення комплексної антенатальної допомоги ВІЛ-інфікованим жінкам залежить від терміну вагітності, у якому стала на облік вагітна у лікувальному закладі. Серед загальної кількості ВІЛ-інфікованих вагітних, за даними моніторингу, проведеного МОЗ України (2012), 41,1% вагітних перебували на обліку з 12-ти тижнів вагітності, 37,8% стали на облік з 12 до 36 тижня, та 13,4% – з 36 тижня. 7,7% вагітних не спостерігались під час вагітності у жіночих консультаціях, у них ВІЛ-інфекція була виявлена безпосередньо перед пологами, у пологах та після пологів [14, 17].
До впровадження Програми перинатальної трансмісії ВІЛ-інфікованим вагітним найчастіше пропонувалося переривання вагітності, як у ранні (до 12-ти тижнів), так і у пізні (після 12 тижнів) терміни. ВІЛ входить до переліку медичних показань до переривання вагітності за бажанням жінки у пізньому терміні. На сьогодні відзначається тенденція до збільшення рівня пологів у ВІЛ-інфікованих вагітних серед загальної їх кількості [11, 12].
Метод розродження впливає на рівень передачі перинатальної ВІЛ-інфекції. За даними досліджень В. Н. Запорожана, С. П. Посохової (2003), рівень перинатальної трансмісії ВІЛ на тлі антиретровірусної терапії при вагінальних пологах склав 17,6%, а у жінок, які не отримували антиретровірусну терапію – 24,2%. Плановий кесарський розтин на тлі антиретровірусної терапії знижує ризик трансмісії ВІЛ у порівнянні із вагінальними пологами у жінок, які приймали ретровір, і в 2,4 рази – у порівнянні з такими, які не одержували медикаментозну профілактику. Кесарський розтин, проведений ВІЛ-позитивним вагітним, які не одержували специфічної терапії, дозволив у 1,5 рази знизити рівень перинатального ВІЛ-інфікування у порівнянні із вагінальними пологами [4, 7, 8, 11].
В. В. Камінським, О. Г. Єщенко (2004) з метою зниження рівня трансмісії ВІЛ у пологах при наявності протипоказань до планового оперативного розродження, при ранньому виливу навколоплідних вод, початку пологової діяльності при незрілій шийці матки, розроблена методика родорозрішення через природні пологові шляхи із застосуванням простагландинів групи Е1 (Мізопростолу) [3].
Застосування простагландинів групи Е1 у кількості 50 мкг на початку пологів та при необхідності повторно через 4 години на фоні застосування антиретровірусної терапії та санації пологових шляхів розчином хлоргексидину, дозволяє знизити ризик інтранатального інфікування плода вірусом імунодефіциту людини у 2,3 рази [3, 19, 21].
Антиретровірусна профілактика вертикальної трансмісії ВІЛ входить до комплексних заходів попередження ВІЛ у новонароджених. Вибір тактики АРВ-профілактики залежить від стадії ВІЛ-інфекції у вагітної, CD4+-лімфоцитів і вірусної нагрузки, історії прийому ВААРТ, а також від терміну вагітності при встановленні ВІЛ-статусу чи зверненні за медичною допомогою [10, 12].
Наведена інформація щодо важливості зниження рівня ВІЛ-інфікованих, зокрема жінок та дітей, вказує на необхідність рішення цієї проблеми на рівні держави. У цьому напрямку виконуються певні заходи. Так, розпорядженням КМУ від 13 травня 2013 р. № 356-р схвалена Загальнодержавна цільова соціальна програма протидії ВІЛ-інфекції/СНІДу на 2014–2018 роки, метою якої є зниження рівня захворюваності і смертності від ВІЛ-інфекції/СНІДу шляхом забезпечення створення системи безперервного надання якісних і доступних послуг з профілактики та діагностики ВІЛ-інфекції. Незважаючи на наявний прогрес, в Україні й досі є серйозні проблеми щодо розробки нових заходів, спрямованих на зниження рівня вертикальної трансмісії ВІЛ від матері до дитини [17].
Перелік літератури – у редакції.


коментарів