
Гастроинтестинальная система. Пороки развития

Нужно помнить, что гастроинтестинальная система всегда начинается с губ, а заканчивается анусом.
Поэтому, кода врач исследует плод, то должен смотреть на все отделы.
Детальніше
МЕДИЧНА ОСВІТА В УКРАЇНІ. ЧИ ВАРТО ЧЕКАТИ НА ЗМІНИ?

Не можна очікувати змін у системі охорони здоров’я, не змінюючи підходи до підготовки кадрів. Саме з медичної освіти мала би розпочинатися реформа. Але стартувала вона з питань фінансування, тож маємо надолужувати. Але схоже, що ми взяли непоганий темп, і від дискусії перейшли до дій: встановлено поріг для вступу до медичних закладів освіти; впроваджено ЄДКІ; формується система безперервного професійного розвитку, яка передбачає, що лікар може вільно обирати місце, зміст і форму підвищення свого професійного рівня. Отже, оновлення системи підготовки професійних кадрів для охорони здоров’я в Україні більше не є предметом дискусії. А от щодо того, як саме здійснити Update, важлива кожна думка. Тож запропоноване інтерв’ю – запрошення до подальшого діалогу з цієї теми. Наша співрозмовниця – Тетяна Степурко, очільниця офісу впровадження Україно-Швейцарського проекту «Розвиток медичної освіти в Україні», PhD, доцент, викладач Школи охорони здоров’я Києво-Могилянської академії
Про проект
Швейцарський інститут тропічної медицини та громадського здоров’я (SwissTPH) за фінансування Швейцарської агенції з розвитку та співробітництва (Swiss Agency for Development and Cooperation – SDC) у 2018 році розпочали проект «Розвиток медичної освіти в Україні» (Medical education development in Ukraine – MED). Основними партнерами проекту є: Інститут медсестринських наук (м. Базель, Швейцарія), Маастрихтський університет (Нідерланди) та Школа охорони здоров’я Національного університету «Києво-Могилянська академія».
Групою експертів обрано три пілотні медичні університети та три заклади вищої освіти для медичних сестер.
У групі «Медичні університети» (за алфавітом):
- Буковинський державний медичний університет;
- Тернопільський державний медичний університет імені І. Я. Горбачевського;
- Харківський національний медичний університет.
У групі «Освіта медичних сестер» (за алфавітом):
- Вищий навчальний комунальний заклад Львівської обласної ради «Львівський інститут медсестринства та абораторної медицини ім. Андрея Крупинського»;
- Комунальний вищий навчальний заклад «Житомирський медичний інститут» Житомирської обласної ради;
- Комунальний заклад вищої освіти «Рівненська медична академія» Рівненської медичної ради.
Співпраця з пілотними університетами проекту – це, в першу чергу, інституційний розвиток закладів освіти, який передбачає не лише удосконалення викладацьких та клінічних навичок окремих фахівців, але й покращення якості освіти у відібраному закладі.
В обраних пілотних закладах Проект фокусуватиметься на таких завданнях:
- відкриття та оснащення симуляційних центрів у пілотних закладах для опанування базових клінічних навичок у сімейній медицині;
- зростання привабливості закладу освіти для студентів за рахунок впровадження інноваційних технологій, у тому числі системи е-навчання;
- зростання престижу закладу освіти для викладачів завдяки збільшенню можливостей професійного розвитку через організацію тренінгів щодо студентоорієнтованого навчання та створення можливостей для міжнародної співпраці;
- посилення академічної доброчесності в закладі освіти;
- розвиток найкращих практик у навчанні та клінічній практиці завдяки міжнародній співпраці;
- розбудова дослідницьких спроможностей у закладі освіти;
- підвищення інституційної спроможності до ведення проектної діяльності.
– Якщо говорити про українську медицину, варто сказати, що її оновлення неможливе без змін у навчанні медиків. Цей процес вже розпочався? Наскільки він успішний і скільки потрібно часу для завершення?
Тетяна Степурко: Процес, безумовно, розпочався 2014 року, коли була розроблена, а потім, у 2015 році, затверджена Стратегія реформування системи охорони здоров’я України. Тоді була створена стратегічна дорадча група, у якій взяли участь мої колеги.
Реформа почалася більше з фінансування, зокрема, первинної допомоги. Натомість, система охорони здоров’я складається не лише з фінансування, в ній також важливі й людські ресурси, медикаменти, інформаційні технології тощо. Наразі ж ми бачимо наступне: така складова системи охорони здоров’я як медична інформація, e-Health певною мірою покриває медичну інформацію, є зміни у політиках щодо лікарських засобів (реімбурсація ліків, тощо). Але людським ресурсам, що пов’язано з якістю медичної допомоги, приділяється небагато уваги. По суті, можна говорити про те, що якість медичної допомоги містить такі складові, як стандарти/протоколи лікування, але також і безперервний професійний (та особистісний) розвиток лікарів. У більшості розвинених країн цими питаннями опікуються професійні асоціації. Але вигляд професійних асоціацій в Україні не відповідає типовій асоціації європейського зразка, адже цілі й етичні принципи, які ставлять перед собою українські асоціації, є дещо іншими. Отже, коли ми говоримо про стандарти лікування, ми швидше звертаємо увагу на МОЗ, яке сприяє формуванню стандартів. Але варто також не забувати про медичні заклади та медичних працівників, їхній розвиток, які в першу чергу формують «обгортку допомоги», формують унікальний досвід пацієнта, що має результатом задоволеність чи незадоволеність споживача медичною допомогою (один з індикаторів якості допомоги).
Власне те, що ми бачимо сьогодні у цій царині, не відповідає сучасним потребам. А система медичної освіти може мати значний вплив – у медичних університетах формуються знання, навички лікарів, що потім відображається на якості медичної допомоги. Так, в Україні існує чимало університетів, які володіють цікавими практиками навчання, зокрема міжнародними, однак про систему якості медичної освіти не йдеться, що, своєю чергою, не дає можливості випускникам цих медичних навчальних закладів потім працювати в інших країнах, бо їхні дипломи там не визнаються. Це один із небагатьох індикаторів, які свідчать про проблеми в українській медичній освіті. Отже, зміни потрібні.
Не візьмусь сказати, скільки часу може зайняти ґрунтовна реформа освіти у цій галузі, оскільки оновити потрібно багато чого і на всіх рівнях. Адже проголошено, що Україна взяла курс на систему міжнародних стандартів, які регламентують підготовку лікарів за триетапною моделлю: додипломна освіта, післядипломна освіта та безперервний професійний розвиток.
Варто зазначити, що теоретичні знання випускників та студентів – досить непогані, а от отримання клінічних навичок як лікарями, так і медичними сестрами становить певну проблему. Тому це стало головним акцентом Проекту.
– Які існують підходи у світі для того, аби дати ці клінічні навички майбутньому лікарю/медичній сестрі?
Т. С.: Симуляційні центри – поза конкуренцією. А загалом в освіті є такий трикутник, який використовують як основоположний принцип в розробці навчальних програм: цілі навчання, методи викладання і оцінювання. Наприклад, якщо наразі поставлена ціль навчити лікаря медичному спілкуванню, але методом навчання є лекції, а оцінюванням є письмовий іспит, то навичка комунікації ніколи не буде розвинена, адже методи викладання й оцінювання не відповідають цілі. Те саме і з клінічними навичками. Тому іспит ОСКІ (об’єктивний структурований клінічний іспит), який прагне запровадити нині МОЗ, стосується кінцевого пункту оцінювання. Таким чином, оцінювання впливатиме на методи навчання, і саме це дозволить досягти поставленої мети навчання.
Крім симуляційних центрів і використання манекенів, наразі інших можливостей для здобуття і відпрацювання клінічних навичок поки що немає. Для відпрацювання навички комунікації, збору анамнезу тощо, можуть використовуватися такі методи, як рольові ігри, кейс-стаді – досить популярний метод конкретних ситуацій, ситуаційний аналіз, який відносять до проблемно-орієнтованого навчання, що було започатковано в Маастрихтському університеті у 1976 році. Він передбачає такий алгоритм, за яким не навчають спершу теорії, а потім, крок за кроком, як і що робити. Натомість студентові описується певна проблема, для розв’язання якої необхідні відповідні навички. Студент має визначити, яких навичок йому не вистачає, і зосередитися на їх здобутті. Тобто все відбувається ніби у зворотньому порядку.
– Цей проект розрахований на студентів, а післядипломною освітою лікарів він не займається? Яка ваша цільова аудиторія?
Т. С. Проект охоплює усі ланки медичної освіти, зокрема БПР (безперервний професійний розвиток), але головний фокус – на первинну ланку системи охорони здоров’я – сімейну медицину. Отже, наша цільова аудиторія – сімейні лікарі, медичні сестри, які працюють на первинній ланці, а також управлінці.
– На який період розрахований Проект?
Т. С. На чотири роки, які сприймаються як перша фаза з можливістю продовження ще на чотири роки або й більше. Фактично ми розраховуємо на реалізацію за 10 років. Це абсолютно обґрунтовано, адже зміни в освіті швидко не відбуваються.
– Отже, завдання Проекту – фокусно показати покращення ситуації від початку взаємодії? Якщо такі зміни буде продемонстровано, далі країна може взяти цю методологію і поширювати цей досвід своїм коштом або ж шукати донорів, які мають це робити всередині країни?
Т. С. Так, у напрямі сімейної медицини ми створюватимемо певні методичні матеріали, які можуть бути застосовані потім і за іншими напрямами.
– Як ви співпрацюєте з університетами?
Т. С. Найперша ціль – освітній простір. Йдеться про ставлення викладачів, загальну атмосферу в університеті, адже якщо вона не надто комфортна для студентів, то як би добре не викладали в ньому і які б класні книжки не рекомендували, процес засвоєння знань буде недостатньо ефективним.
Але наші основні активності – розвиток викладачів (студент-орієнтовані підходи, англійська мова, дослідницька діяльність), а також перегляд навчальних програм, де симуляційні методи мають використовуватися у навчальному процесі для відпрацювання навичок, а електронні системи навчання сприяти доступним матеріалам для студентів.
– Наскільки відомо, до Проекту долучилося шість навчальних закладів. Якими були критерії відбору?
Т. С. Коли ми робили презентацію щодо конкурсу, відверто і наполегливо в ній зазначали: «Якщо ви не хочете змін, – не подавайтеся на конкурс, не варто витрачати свій час». У результаті ми отримали заявки від 22 медичних освітніх закладів (набиралися дві групи: «Медичні університети» та «Освіта медичних сестер»). Отже, основним критерієм було прагнення і відкритість до змін. Важливо також, аби заклад займався навчанням сімейних лікарів/медичних сестер.
Ми відвідали понад 10 навчальних закладів. Особисте спілкування дуже важливе, адже заявка створює одне враження, а безпосередній діалог із викладачами кафедр, адміністрацією навчальних закладів, яка, по суті, є «вхідними дверями» до змін (або навпаки) – інше. Таке знайомство показало, що у багатьох медичних університетах є багато цікавого. Наприклад, один із них є активним у програмах мобільності, інший має онлайн-платформу для дистанційного навчання тощо.
Так ми відібрали ті університети, які мають найбільш цікавий досвід. Деякі навчальні заклади подавали заявку на конкурс, але під час нашого приїзду говорили, що вони мають кошти для придбання симуляційного центру і хоч участь у Проекті для них була б цікавою, вони мають своє (зовсім негнучке та традиційне) бачення розвитку університету й ресурси на реалізацію цього бачення.
Звісно, що ми почули різні думки щодо ставлення до реформи системи охорони здоров’я в цілому, адже у тому форматі, в якому відбувається реформа, вона може нести чимало загроз для медичних університетів, зокрема, тих, де кількість викладачів є важливішою за якість освіти.
– Які преференції отримує навчальний заклад, що реформується?
Т. С. На мою думку, зацікавленість полягає у можливості отримувати значно більші рейтинги (як українські, так і міжнародні), відповідно, отримати визнання, а визнання – це проекти і дослідження.
– І студенти з багатших країн, чи не так?
Т. С. Думаю, що у цивілізованому світі кожен університет прагне бути піонером в якихось галузях, а кількість студентів тут не є принциповою. Звісно, якщо з роками кількість студентів зростає – це добре, однак це не має бути головною метою закладу. Після прийняття ЗУ «Про вищу освіту» 2014 року ми говоримо про університет як про автономізований заклад, який не лише навчає, а й проводить наукову роботу, зокрема і дослідження. Останні є досить сильною мотивацією і привабливою стороною європейських і американських університетів. Адже через дослідницьку діяльність викладачі формують свої компетенції, дізнаються щось нове, стають більш цікавими для студентів, і, водночас, приносять університетові значно більше грошей, аніж студенти, які оплачують своє навчання. А от зростання кількості студентів для більшості європейських навчальних закладів – проблема через те, що обмежена інфраструктура, викладацький склад, який не може зростати пропорційно кількості студентів тощо. Кількість студентів не є найцікавішою для університету. Цікаво, насправді, рухатися у напрямі підвищення якості досліджень, створення ефективних методів лікування і ефективної передачі знань від викладача студенту. Тому на часі саме такий розвиток – міжнародне визнання закладів, дипломів, які вони видають. Аби бути впізнаваними міжнародною медичною спільнотою.
До слова, нещодавно було оприлюднено інформацію про те, що з 2022 року медичні заклади і системи більшості цивілізованих країн не прийматимуть на роботу спеціалістів із дипломами, які були видані освітніми закладами, що не входять у перелік університетів, акредитованих WFME (wfme.org/accreditation/recognition-programme). Це величезний ризик для українських університетів, тож розвиток є життєвою необхідністю для них.
– А яким чином Проект сприяє привабливості наших університетів у сфері дослідницької діяльності?
Т. С. Дослідження – велика і цікава тема, до того ж, головна сфера моїх наукових інтересів. Ми додали у Проект тренінги з проведення досліджень, відбуватиметься навчання щодо того, як вони мають проводитись, аби бути опублікованими у міжнародних наукових журналах. Ми маємо невеличкі гранти (від 5 до 10 тис. швейцарських франків) на проведення досліджень. Відтак будемо оголошувати відповідний конкурс. Звісно, головною темою досліджень буде сімейна медицина у різних ракурсах (клінічна частина, управління тощо). Тож науковці і викладачі зможуть написати свою заявку і отримати грант, аби реалізувати це дослідження. Все це, безперечно, розвине дослідницький потенціал наших університетських колег. Можу обіцяти, що це не буде зведено виключно до теорії.
– У Проекті нині 6 університетів, це означає, що вони можуть розраховувати на грантову підтримку? Можна дізнатися, про які суми йдеться?
Т. С. Всього на проведення досліджень виділено 60 тисяч швейцарських франків, це приблизно по 10 тисяч на кожен університет. Але це станеться не раніше, ніж за 2 роки від початку Проекту, адже нині є більш пріоритетні завдання, серед яких, наприклад, допомога профільному міністерству у провадженні реформи інтернатури та БПР.
– На Ваш погляд, зараз в Україні вибудовується адекватна грантова система? Ми рухаємося у правильному напрямі?
Т. С. Можу сказати, що я завжди отримувала закордонне фінансування на свої дослідження, тож буду дуже щасливою, якщо наші дослідники матимуть шанси на вітчизняне фінансування, зі сплачених нами податків.
– Хочемо ще трохи поговорити про приватну медицину. Зокрема, наскільки приватні медичні центри зацікавлені бути клінічними базами для студентів? Наскільки це реально і наскільки готова Україна до такої державно-приватної співпраці?
Т. С. З досвіду спілкування з Асоціацією приватних медичних закладів України, скажу, що там наголошують на тих самих проблемах, які турбують медичні заклади будь-якої форми власності, а саме: незадовільний рівень підготовки лікарів і медсестер. Відтак вони змушені інвестувати чималі ресурси у навчання, не маючи жодних гарантій, що навчені ними спеціалісти залишаться працювати саме у цьому медичному закладі.
Ми, до речі, плануємо декілька спільних заходів із Асоціацією, які хочемо присвятити, наприклад, темі престижності професії медичної сестри, адже наразі вона не надто приваблива з різних причин. І справа не тільки у грошах, реформа первинки показала, що заробітна плата медичної сестри може бути суттєво збільшена, а якщо розширити коло компетенцій цих спеціалістів, дати їм необхідний об’єм знань і навичок, вони можуть набути вищого статусу (не меншого, аніж лікарі!), що має позитивно вплинути на престиж професії.

– Ми знаємо, що Проект має ще один важливий акцент – на освіту медичних сестер. Це чи не вперше фокус на середньому медичному персоналі.
Т. С. Було декілька проектів, у які залучали медичних сестер (в основному, для симуляційного навчання). У нашому ж це окремий напрямок, адже ми усвідомлюємо, що медичні сестри є важливим людським ресурсом у процесі надання первинної медичної допомоги. Ці спеціалісти, на відміну від лікарів, не потребують такого тривалого навчання, але можуть надавати медичну допомогу у низці випадків – наприклад, при веденні пацієнтів із діабетом, проведенні діагностичних процедур, таких як вимірювання артеріального тиску тощо. Подібні процедури медична сестра може виконувати без участі лікаря, але вона потребує якісного навчання. Нині ж роль медичної сестри обмежена і у більшості закладів, з якими ми обговорювали ці питання, говорять про те, що хотіли би делегувати медичним сестрам більший спектр роботи. У нашому проекті є декілька напрямів, один із яких – розпочати обговорення у першій фазі щодо нової ролі медичної сестри, розширення її знань і компетенцій, а другий напрям – розвиток клінічних навичок середнього медичного персоналу.
Окрім роботи з медичними університетами, ми тісно співпрацюємо з МОЗ України щодо інтернатури, розробки нормативних документів стосовно реформи БПР. Невдовзі маємо спільно ухвалити рішення щодо того, хто саме реалізовуватиме цю реформу. Бо за кордоном цим займаються професійні асоціації, натомість в Україні, швидше за все, буде створено агенцію з акредитації. Принаймні це один із можливих варіантів, який розглядає сьогодні Міністерство. Ми зі свого боку надаватимемо консультативну підтримку від швейцарських колег щодо функціонування такої агенції.
– З кого складається команда Проекту тут в Україні?
Т. С. Це всього сім-вісім людей – адміністрація (фінансовий та адміністративний директори), фахівці напрямів та координатори. Усі вони мають, окрім високого професійного рівня, ще й досвід участі у міжнародних проектах. У нашій команді є також фахівці з управлінською освітою, адже ми плануємо МВА з управління в охороні здоров’я, отже їхнє завдання – розпочати створювати відповідну концепцію, а потім допомагати її реалізовувати в одному з партнерських університетів. З нами співпрацює також Інна Совсун, радник міністра охорони здоров’я України. Вона опікуватиметься питаннями політики медичної освіти у рамках Проекту. Ці фахівці працюють над реалізацією Проекту тут, в Україні. Решта експертів – зі Швейцарського інституту тропічної медицини та громадського здоров’я (SwissTPH), а також Маастрихтського університету.
– Тобто швейцарська частина Проекту надає експертну підтримку?
Т. С. А також здійснює загальне управління. Ми ж тут, в Україні, приймаємо рішення на дещо іншому рівні. Наприклад, коли ми проводитимемо тренінги. Більшість із них будуть проводитися або швейцарцями, або такими видатними колегами, як професор Девід Гордон, президент Світової федерації медичної освіти, та професорка Джанет Грант, визнаний в усьому світі експерт з медичної освіти, спеціальна радниця WFME (World Federation for Medical Education), директорка Центру медичної освіти, Фонду сприяння академічній мобільності в медичній освіті та дослідженню дистанційного навчання.
– Отже, який дискурс щодо медичної освіти ви бачите зараз, і куди ми маємо його розгорнути? Адже і ми, і ви є інструментами розкриття, розширення цієї проблематики.
Т. С. Не вважаючи себе досконалим експертом з медичної освіти, можу лише поділитися враженнями щодо цієї теми від спілкування з МОЗ України та міжнародними експертами, які наголошують на тому, що всі елементи медичної освіти (додипломна, інтернатура і БПР), мають бути реформовані. Але той факт, що Україна обрала розпочати цей процес з БПР, – правильний шлях, адже це може бути зроблено відносно швидко і найменш болісно для медичних навчальних закладів.
Принаймні ми бачимо велику когорту лікарів, які потребують нової моделі навчання. Якщо ми реформуємо цю професійну компоненту, то якість медичної допомоги має досить великі шанси на більш стрімке зростання, аніж інвестувати всі зусилля у підготовку лікарів на рівні інтернатури та додипломному рівні, які теж потребують реформування.
Загалом те, що відбувається у царині БПР, мало би відбутися вже давно, зокрема йдеться про те, що не лише визначені інституції можуть давати категорії і навчати лікарів, натомість лікарі можуть самі визначати для себе місце і форму навчання, згідно з власними преференціями, і отримувати за це бали.
Потенційно категорії буде замінено на ліцензування, але поки що цього не сталося, категорії залишаються. Тож якщо цього року ПАЦи ще актуальні, то з наступного лікарі отримають більше свободи, адже буде достатньо одного курсу тематичного вдосконалення для отримання річної акредитації.
– У наказі насправді про тематичне удосконалення (ТУ) спочатку не йшлося, цю дефініцію внесли в процесі громадського обговорення. І внесли її навчальні заклади, які займаються післядипломною освітою лікарів. Тож чи не здається вам, що це спроба підмінити поняття?
Т. С. Насправді, це перехідний період, адже до кінця 2019 року агенція з акредитації не буде сформована, тому аби не створювати хаосу і дати можливість лікарям отримувати сертифікати, ТУ потрібні, тим більше, що вони не є обов’язковими.
– Чи зробить така свобода вибору форми і місця навчання українського лікаря більш конкурентоспроможним на європейському, приміром, ринку?
Т. С. Сама по собі, думаю, не зробить, адже існує чимало інших факторів, починаючи зі знання англійської мови, розвитку професійних навичок тощо. Але принаймні те, що відбувається наразі в реформі БПР, надасть можливість тим лікарям, які втомилися отримувати просто папірці і не отримувати знання, або ходити за знаннями в одне місце, а за папірцем – в інше, поєднати це де-юре і де-факто.
У нас був такий досвід з головними лікарями, які отримали чимало корисних знань в рамках Літньої школи, натомість багато хто з них не міг використати цей сертифікат для отримання категорії або отримання сертифікату з організації охорони здоров’я. Доводилося переконувати місцеві департаменти охорони здоров’я. Комусь це вдалося, комусь – ні. Тож якщо з наступного року БПР буде більш вільний, це означатиме, що такі Літні/Зимові школи, які ми проводимо, стануть упізнаваними системою, адже надавачі освітніх послуг будуть акредитовуватися.
– Повернімося до медсестринства. Вперше медичний проект звернув таку пильну увагу на підготовку цих спеціалістів. Вони активніші в порівнянні з лікарями чи навпаки?
Т. С. По-перше, аналіз ситуації показав, що медсестри і лікарі в Україні – дві різні касти. Вони практично не спілкуються між собою, що створює великі проблеми для надання медичної допомоги. Тож у рамках Проекту ми плануємо налагоджувати діалог між медсестрами та лікарями на рівні освіти. Йдеться про спільні конференції, тренінги тощо (включаючи Осінню школу з медичної освіти 7–9 жовтня 2019 року в Чернівцях). Адже лікар і медична сестра – це команда, яка має надавати медичну допомогу спільно. Вони мають однакову мету – вилікувати пацієнта, або підтримати його здоров’я. Перше, що планується, – створити платформу (це можуть бути конференції, командні тренінги тощо), на якій ці спеціалісти будуть активно спілкуватися між собою і отримувати певні кейси. Для їх виконання доведеться налагоджувати комунікацію.
По-друге, ми плануємо співпрацювати на рівні безперервного професійного розвитку за допомогою таких інструментів, як, наприклад, peere-grups (колективні групи). Це «горизонтальне» навчання лікарів та медсестер, де відсутній тренер, натомість є формат «спілкування» – обговорення щоденних клінічних випадків, обміну практичним (не лише клінічним) досвідом. Це горизонтальний тренінг для лікарів і медсестер однакового рівня, під час якого вони спілкуються між собою про свої щоденні випадки на роботі, діляться досвідом і знаннями. Це важливо, адже змістом професії є не лише клінічні випадки, існує чимало організаційних і комунікаційних моментів, які складають процес надання медичної допомоги.
– Ці групи працюватимуть саме для студентів?
Т. С. Це радше одна з активностей БПР, peere-grups складатимуться саме з лікарів та медсестер, адже ми плануємо у подальшому впровадити їх в акредитаційну освітню практику.
– Серед інших цілей Проекту, які були задекларовані раніше, – створення електронної освіти. Що саме мається на увазі? Зрозуміло, що попит на таку форму буде, але наскільки вона може бути ефективною саме для України?
Т. С. У багатьох закладах освіти, в яких ми побували, вже запроваджено ті чи інші види e-learning (електронного навчання). Насправді йдеться не стільки про дистанційне навчання, а про можливості використання сучасних технологій для навчання. Є освітні платформи, де можна безкоштовно заходити і вантажити презентації. Там є лекції, завдання, тести, які можна пройти, є можливість потренуватися, почитати літературу до кожного семінару, і таким чином значно спростити підготовку до занять. Ми бачили такі системи у Тернопільському університеті, а також у медсестринських академіях, але, звичайно, кожна система має свої особливості і потребує розширення та доопрацювання. Наприклад, одна з систем медсестринської академії не була захищена від вірусів і викладачі мали все поновлювати через те, що попередня система була знищена. Отже, коли ми будемо оцінювати наявні ресурси в медуніверситетах, такі моменти (антивірусний захист, розклад занять в електронній формі, інші сервіси) також будуть враховуватися, бо все це має безпосереднє відношення до ефективності навчання як такого та сприятливого освітнього простору зокрема. У Івано-Франківському медуніверсистеті ми побачили програму «Віртуальний пацієнт», яка дозволяє студентам відпрацьовувати певні навички і поглиблювати свої знання.
– Системи розробляються окремо для кожного навчального закладу, чи, можливо, є якась узагальнена форма для студентів-медиків?
Т. С. Узагальнену систему створити неможливо, адже вона прив’язана до традицій, способу викладання та матеріалів, розроблених викладачами конкретного університету. По суті, йдеться про інтелектуальну власність навчального закладу. Але, мабуть, будуть і частково відкриті платформи. Наприклад, у контексті БПР, якщо деякі кафедри післядипломної освіти зможуть надавати гарні освітні продукти, відтак зможуть, розробляючи відповідні курси, забезпечувати дистанційне навчання для лікарів. Ми плануємо розробити декілька онлайн-курсів для управлінців-практиків і лікарів через платформу одного з медуніверситетів.
– Коли, на Вашу думку, українські студенти стануть гідними конкурентами європейським колегам?
Т. С. Залежить від того, що буде відбуватися у наступні роки. Наприклад, яким буде склад міністерства охорони здоров’я, хто буде його очолювати і який вектор розвитку буде актуальним в країні: продовжаться реформи чи ми відкотимося назад. Але, якщо збережемо темп реформування, який є сьогодні, то, думаю, це відбудеться досить швидко. Для цього також потрібно закінчити всі заплановані перетворення, необхідно, аби зарплати лікарів були привабливими, щоби випускники залишалися працювати в Україні.
– Як Ви думаєте, реформа первинної ланки вже пройшла «точку неповернення»?
Т. С. Думаю, що так. Досить складно і прикро було би відмовитися від результату, якого вже досягли.
Розмову вели Людмила Чуприна
та Тетяна Тихомирова
Детальніше

МАЙСТЕР-КЛАС ВІД MICHAEL BRUSILOV – ЯК ЦЕ БУЛО
22 березня відбувся наш перший у цьому році майстер-клас для спеціалістів ультразвукової діагностики. Відкрив навчальний рік Michael Brusilov із темою «Актуальні питання діагностики розвитку плода»
Michael Brusilov належить до тих фахівців, які, здавалося б, вже добре знану тему подають під новим поглядом і пояснюють надважливі деталі, що лежать на поверхні, однак залишаються малопомітними.
У програмі – питання синдромології, діагностики пухлин плода, скелетних дисплазій та дослідження центральної нервової системи плода, поєднані вади серця та прогноз для плода.
Ми дякуємо Michael Brusilov за прекрасний майстер-клас, учасникам – за їхнє прагнення професійного розвитку та нашим партнерам – за підтримку.
Попереду – ще більше зустрічей та нових знань. Зокрема 17–18 травня запрошуємо на Профі-Лаб «СХІДНОЄВРОПЕЙСЬКІ ЗУСТРІЧІ ПРОФЕСІОНАЛІВ: материнсько-плодова медицина» – наймасштабнішу подію у сфері в Україні! Деталі на сайті mfmdays.com.ua


ПРЕКОНЦЕПЦИОННЫЙ ПОДХОД К ПРОФИЛАКТИКЕ ВОСПАЛИТЕЛЬНЫХ ОСЛОЖНЕНИЙ БЕРЕМЕННОСТИ
Вступление
Одним из наиболее частых поводов обращения к акушеру-гинекологу являются патологические выделения из половых путей. Однако, довольно часто, особенно при стертой клинической картине, многие пациентки разных возрастов не видят необходимости обследования, уточнения диагноза и тщательно подобранного лечения, а пробуют лечиться сами, по советам подруг или родственниц, а также находя бесчисленные советы на просторах Интернета.
Вместе с тем, вагинальные инфекции являются одной из самых распространенных гинекологических проблем. Наиболее распространенными заболеваниями, ассоциированными с вагинальными инфекциями, являются бактериальный вагиноз, вульвовагинальный кандидоз и трихомониаз, во многих случаях выявляется микст-инфекция.
Как правило, бактериальный вагиноз ассоциируется с повышенным риском воспалительных заболеваний органов малого таза, послеабортных эндометритов, абсцессов в молочной железе, развития цервикальных неоплазий и постгистеректомичних инфекций.
Кандидоз характеризуется симптомами вульвовагинального воспаления в присутствии видов Candida. Это вторая по распространенности причина симптомов вагинита (после бактериального вагиноза) и составляет примерно одну треть случаев вагинитов, не считается оппортунистической инфекцией, и, в отличие от трихомонадного вагинита, он не рассматривается как заболевание, передающееся половым путем.
Различные виды Candida могут быть идентифицированы в нижнем отделе половых путей у 10–20% здоровых женщин в репродуктивной возрастной группе, в 6–7% женщин в менопаузе и у 3–6% девочек в препубертатном периоде, при этом частота заболеваемости кандидозным вульвовагинитом с каждым годом растет.
Трихомониаз является наиболее распространенной невирусной инфекцией половых путей, в мире регистрируется примерно 170 000 000 случаев заболевания ежегодно.
Следует отметить, что наличие инфекций половых путей несет в себе риски развития таких осложнений беременности как преждевременные роды, повышение вероятности преждевременной отслойки нормально расположенной плаценты, рождения маловесных детей и новорожденных с инфекциями глаз и легких.
Хронические рецидивирующие инфекции половых путей играют ведущую роль в развитии преждевременных родов. Ранняя гестация – период наибольшей уязвимости для воспалительных процессов. Микроорганизмы, обнаруженные в половых путях, при преждевременном излитии околоплодных вод, как правило, характеризуются низкой вирулентностью, что, вероятно, связано как с хроническим течением инфекционного процесса, так и с частым отсутствием явных клинических признаков инфекции.
Беременность увеличивает частоту вагинальной колонизации Candida, что является следствием повышенного уровня циркулирующих эстрогенов и отложения гликогена во влагалище во время беременности, при этом колонизация Candida может нарушить функционирование нормальной флоры влагалища, вследствие чего наблюдается уменьшение количества лактобактерий и увеличение роста провоспалительных микроорганизмов.
Исследования, основанные на популяционных данных, полученных венгерскими авторами, показали, что вагинальное лечения кандидоза во время беременности связано с уменьшением распространенности преждевременных родов на 34–64%.
В то же время, в двух когортных исследованиях не выявлено достоверной связи между преждевременными родами и умеренным и тяжелым ростом Candida у женщин в сроке беременности 22–30 недель.
Таким образом, лечение инфекций половых путей в преконцепционном периоде является важным механизмом снижения акушерских осложнений, перинатальной заболеваемости и смертности новорожденных.
Необходимо пропагандировать важность планирования семьи, целесообразность преконцепционной диагностики, адекватной прегравидарной подготовки. Так как самолечение приводит не только к отсутствию или недлительному клиническому эффекту, рецидиву воспалительного процесса, но и к формированию резистентности флоры к антибиотикам, антимикотикам, необходимости проводить лечение уже воспалительного заболевания, вызванного уже смешанной флорой, устойчивой к действию многих препаратов.
Мы считаем, что одним из успехов преконцепционного консультирования является выявление воспалительных заболеваний влагалища, точная диагностика патогенной флоры и эффективная этиотропная терапия.
Необходимо отметить факторы риска кольпита:
- Повреждение целостности слизистой оболочки влагалища – механическое (плотное нижнее белье, джинсы), химическое, термическое или их сочетание.
- Нарушение функциональной защитной способности флоры влагалища из-за продолжительной антибактериальной терапии или приверженности к спринцеванию в качестве гигиенической процедуры.
- Беспорядочная сексуальная жизнь.
- Сенсибилизация к интимной гигиене или внутривагинальным лекарствам.
- Пренебрежение правилами интимной гигиены.
- Заболевания эндокринной системы, аутоиммунные заболевания.
- Дистрофические изменения слизистой оболочки влагалища.
- Анатомические аномалии.
- Распространенность в рационе пряных продуктов, быстрых углеводов (мучное, сладости);
- Перенесенные заболевания (онкологическое, длительное обострение хронического заболевания) и необходимость длительного агрессивного лечения (полихимиотерапия, радиотерапия, применение высоких доз кортикостероидов).
Материалы и методы
Для преконцепционного консультирования обратились 164 женщины в возрасте 22–32 года, у 134 из них выявлен кольпит смешанной этиологии. При этом у 68 женщин отмечен первый эпизод кольпита (1 группа), а у 66 – рецидив (2 группа). Основными жалобами были: выделения из половых путей, зуд, раздражение в области вульвы.
Пациенткам предлагалось оценить значимость симптомов по шкале 0–3 во время 1 визита, после проведенного курса лечения, через 2 недели после окончания курса лечения. Всем женщинам проведено бактериоскопическое и бактериологическое обследование, с обязательной оценкой чувствительности флоры к антибиотикам и антимикотикам.
В качестве лечебного средства предложен неотризол, лекарственное средство местного применения для лечения ряда вагинальных инфекций.
Так, препарат неотризол оказывает не только противогрибковое действие, но и активен в отношении грамотрицательных и грамположительных бактерий, за счет оптимального состава. Антибиотик неомицин, относящийся к группе аминогликозидов, способен проникать в структуру бактериальной клетки и блокировать синтез белков. Антимикотик миконазол предназначен для местного лечения вульвовагинального кандидоза, эффективен по отношению Сandida vulvovaginalis. В составе препарата орнидазол, активный в отношении T. vaginalis, E. histolytica, G. Lamblia, многих анаэробных бактерий (Bacteroides, Clostridium spp., Fusobacterium spp) и анаэробных кокков. Комплексное противовоспалительное действие усилено преднизолоном, синтетическим глюкокортикоидом, применяемым для уменьшения выраженности симптомов воспаления, торможения секреции и высвобождения медиаторов воспаления. Эффективность воздействия местной терапии оценивалась бактериоскопически после окончания лечения, через две недели после окончания лечения.
Стоит отметить, что в второй группе пациентки ранее применяли изолированно и комплексно свечи, содержащие полимиксин, метронидазол, нистатин, флуконазол. За время лечения все участницы проявили приверженность лечению, не было аллергических реакций или непереносимости компонентов препарата.
Результаты
Выраженность симптомов в обеих группах пациенток представлена в табл. 1.
Как видно из представленных данных, имеет место значительная убывающая динамика симптомов кольпита, особенно такая тенденция отмечается в первой группе пациенток. Это объясняется тем, что при первом эпизоде кольпита, вызванного смешанной флорой, этиотропное лечение воспалительного процесса, назначенное с учетом данных бактериоскопии, бактериологии и чувствительности возбудителя к действующим веществам препарата неотризол, позволило добиться значительного улучшения самочувствия за счет минимизации симптоматики, что способствует улучшению качества жизни.
В группе женщин с явлениями зуда через две недели после лечения необходимо назначить мультиштаммовый синбиотик «Пробиз Фемина» с целью ускорения восстановления лактофлоры в кишечнике и влагалище. Подобная тактика позволяет усилить защитные свойства собственной микрофлоры и осуществить блокирование грибков лактобациллами, использующими в борьбе с ними феномен «клещи» и выработку веществ, имеющих более совершенные свойства, чем самый современный антимикотик.
Стоит обратить особое внимание на показатели во 2 группе, так как у женщин с рецидивирующими кольпитами более сложно подобрать эффективное лечение, тем более, что пациентки данной группы ранее получали от 1 до 5 различных вариантов суппозиториев и вагинальных таблеток, моно- и комплексного состава. При этом 39,3% пациенток отмечали, что самостоятельно принимали решение об используемом препарате, а 36,4% препараты назначались без полноценного микробиологического обследования, а 24,3% получали лечение только на основании анализа выделений, без определения чувствительности флоры к антибиотикам и антимикотикам.
Данные об эффективности лечения, подтвержденные результатами микробиологического лечения, представлены в табл. 2. Учитывая данные микробиологической излеченности, имеется лабораторное обоснование назначения курса «Пробиз Фемина» на 15 дней в дозе 1 капсула два раза в день.
Обсуждение результатов
В клинической практике большое значение имеет правильный подбор комплексного препарата для лечения кольпита смешанной этиологии. Очень важно при назначении лечения таких кольпитов назначить препарат, содержащий современный антимикотик с высокой чувствительностью флоры и низкой резистентностью грибов к агенту. Мы выбрали комплексный препарат, содержащий миконазол с адекватным соотношением чувствительность/резистентность (табл. 3).
При этом необходимо учитывать проблемы, связанные с резистентностью к противогрибковым препаратам: как часто это происходит, как это связано с ненадлежащим использованием препарата, как часто это приводит к неудачам при лечении. Так, в ряде комплексных препаратов, которыми ранее лечились пациентки 2 группы, содержится антимикотик нистатин в дозе 100 000 ЕД, в то время, как ингибирующая концентрация нистатина в разы выше, то есть имеется высокая дозозависимость.
Увеличить кратность приема комплексного препарата, содержащего необходимую дозу нистатина (500 000 ЕД), невозможно, а применение препарата в дозе, меньше минимальной ингибирующей концентрации, приводит к формированию резистентности к антимикотикам и отсутствию клинического эффекта.
Устойчивость к противомикробным агентам на сегодня представляет большую клиническую проблему, при этом наблюдается увеличение распространенности устойчивости в изолятах вида, обычно восприимчивого к известному агенту или когда увеличивается частота ранее редких видов грибка с низкой восприимчивостью к агенту (табл. 3).
Как следует из представленных данных, неотризол оказывает выраженный положительный клинический эффект, при оценке качества лечения через две недели, сохраненность эффекта высокая, разница между группами статистически незначимая. Все это свидетельствует в пользу эффективности применения препарата неотризол в группе пациенток как с впервые диагностированным кольпитом смешанного генеза, так и у пациенток с рецидивирующим кольпитом.
Детальніше
НАШ ОПЫТ ДИАГНОСТИКИ И ЛЕЧЕНИЯ АРИТМИИ У ПЛОДА
Нарушения сердечного ритма плода вызывают большой практический интерес у перинатологов и детских кардиологов, так как могут быть проявлением врожденных структурных аномалий и (или) внутриутробного страдания плода. Проводящая система сердца созревает к 16 неделям беременности и функционирует в соответствии с регулирующим влиянием вегетативной нервной системы. Чаще всего аритмии у плода (АП) проходят спонтанно еще во время внутриутробного периода жизни или после родов, но могут приводить и к фатальным осложениям [3, 10]
АП – это изменения частоты сердечных сокращений регулярного или нерегулярного характера, выходящие за пределы от 100 до 200 ударов в минуту. Частота АП составляет всего 1%, но около 10% из них имеют риск перинатальной смертности [12, 13]. Хотя большинство вариантов АП имеют доброкачественный характер, некоторые сопровождаются развитием водянки плода и приводят к его антенатальной гибели [3, 16, 19]. Приведенные данные демонстрируют, что 1 плод из 100 может нуждаться в проведении мониторинга сердечной деятельности и антиаритмической терапии.
Известны определенные ограничения диагностических возможностей существующих методов выявления АП. Наибольшей популярностью пользуются ультразвуковые методы изучения сердечного ритма плода. Они позволяют оценить сокращения предсердий и желудочков и внутрисердечную гемодинамику (М-режим, тканевой Доплер, гемодинамический Доплер и цветное Доплеровское картирование) [9, 17, 20]. К недостаткам следует отнести кратковременность исследования (всего несколько секунд), необходимость наличия квалифицированного специалиста и возможность проведения только в клинических условиях.
Ультразвуковая кардиотокография (КТГ) является широко доступным и очень популярным методом оценки частоты сердечных сокращений плода. Однако этот метод основан на отражении ультразвуковой волны от сокращающегося сердца, то есть способен лишь регистрировать механические кардиоинтервалы. Помимо этого, в технологии обработки сигналов испльзуется методика временного усреднения за период 2,6 с, что не позволяет рассматривать КТГ как информативный метод диагностики АП [8, 18 ].
Наилучшими диагностическими возможностями, основанными на регистрации первичных электрофизиологических процессов в сердце плода, обладает магнитокардиография. Однако в виду чрезвычайной договизны этот метод не может быть использован в практическом здравоохранении [7]. Возможно изучение морфологии комплексов PQRST с помощью фетального монитора STAN (STAN, Neoventa Medical, Molndal, Швеция). В этом оборудовании используется технология инвазивной ЭКГ плода, которую регистрируют с предлежащей части плода. Поэтому может быть применено для получения зубцов и интервалов фетальной ЭКГ только в родах после разрыва плодных оболочек. В ряде исследований было установлено некоторое улучшение перинатальных исходов в случае использования монитора STAN в родах [15].
В качестве перспективы неинвазивного мониторинга ЭКГ плода может рассматриваться регистрация биоэлектрической активности сердечной деятельности плода с передней брюшной стенки матери. Неинвазивная ЭКГ плода является недорогим и высокоинформативным, но до настоящего времени недостаточно изученным методом. Портативные приборы для осуществления неинвазивной ЭКГ плода совместимы с компьютерными системами обработки данных и беспроводными передающими устройствами, что обеспечивает возможность длительного непрерывного мониторинга [1–6]. Данные некоторых исследований демонстрируют, что этот метод позволяет изучать характеристики сердечного ритма плода. Хотя возможности клинической интерпретации полученных данных пока только на начальной стадии изучения [3, 11].
Ряд работ, проведенных совместно с иностранными коллегами на базе Харьковского городского перинатального центра, позволил установить целый ряд достоинств неинвазивной ЭКГ плода. Некоторые результаты были включены в международную базу данных АП PhysioNet [3, 13].
Основным выводом, который можно сделать на основании этих исследований, является положение о том, что неинвазивная ЭКГ плода позволяет диагонстировать нарушения сердечного ритма плода.
Прежде всего, неинвазивная ЭКГ плода дает возможность более длительной регистрации по сравнению с ультразвуковыми методами исследования. Это позволяет получить дополнительную информацию, что способствует лучшему пониманию природы АП.
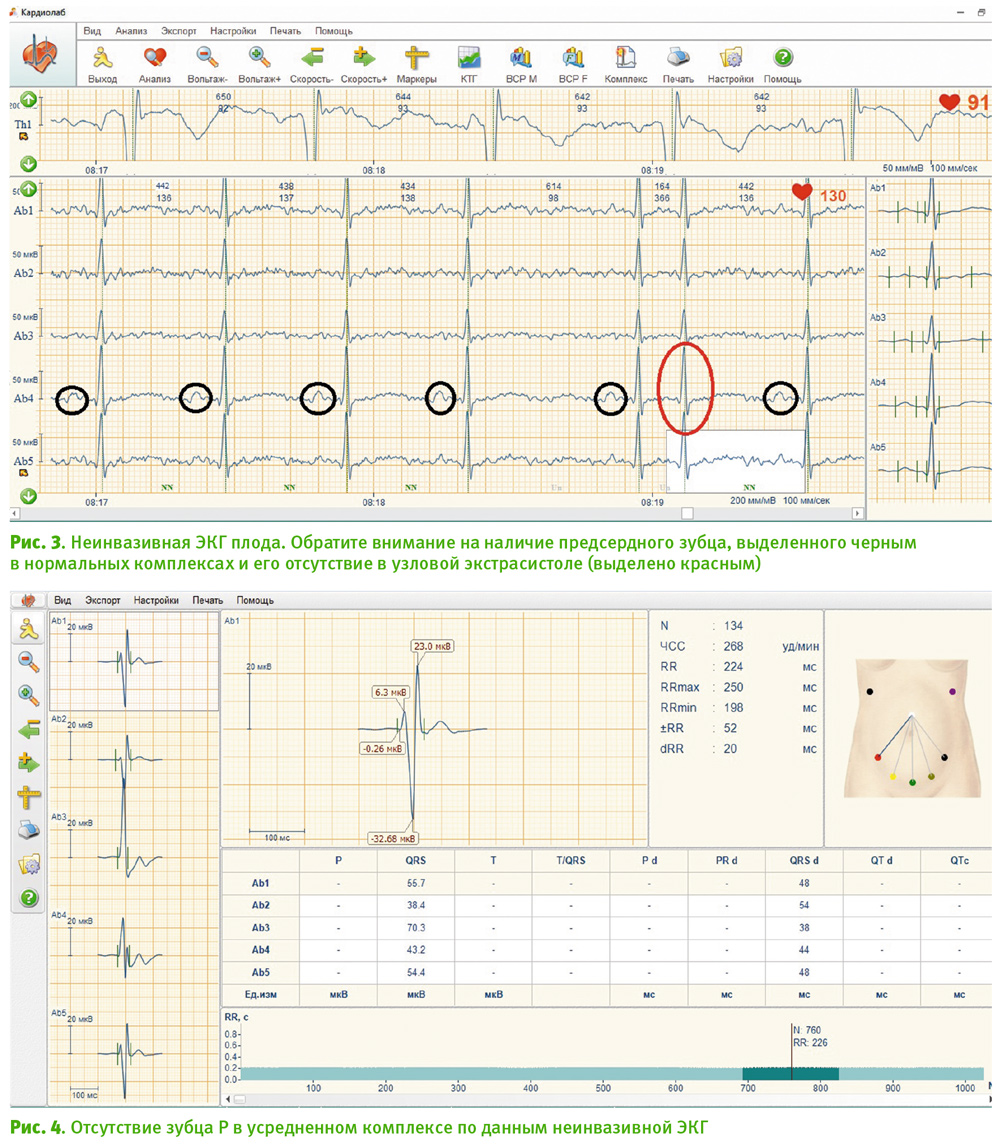
Использование алгоритмов выявления АП, разработанных J. Behar (Tecnion, Israel), обеспечивает автоматизированную диагностику АП. Это было подтверждено проверкой двумя независимыми перинатальными кардиологами. В дальнейшем подобное программное обеспечение может быть использовано для проведения Холтеровского мониторирования ЭКГ плода в домашних условиях. Это дает возможность регистрировать эпизоды АП – пароксизмальной тахикардии. Неинвазивная ЭКГ плода позволяет диагностировать нарушения проводимости в виде АВ-блока и блокады ножки пучка Гиса. Последнее недоступно в случае использования УЗД. К сожалению, только в 69% случаев текущая технология неинвазивной ЭКГ плода может обеспечить достоверную идентификацию зубца P на записи [3]. Проблема кроется в низком соотношении сигнал/шум. Хотя кардиологи очень часто заинтересованы в качественной регистрации предсердного зубца. Действительно, в случае необходимости подтверждения АВ-блока II степени (проведение сигнала от предсердий к желудочкам составляет 2:1) наличие или отсутствие зубца P является одним из ключевых моментов.
Полный АВ блок у плода является необратимым без лечения. Его возникновение связывают с аутоиммунным механизмом. АВ-блок I или II степени может сопровождаться спонтанным восстановлением сердечного ритма [14]. Брадикардия является спутником АВ-блока. АВ-блок II степени может быть результатом нарушенного проведения импульса к желудочкам ввиду трепетания предсердий. При этом варианте АП частота сокращений предсердий составляет от 300 до 600 в минуту, а желудочков – в два раза меньше. Трепетание предсердий встречается в 1/3–1/4 случаев тахиаритмии у плода [10, 12].
Лечение АП начинают in utero с учетом трансплацентарного проникновения антиаритмических препаратов к плоду. Терапия АВ блока зависит от природы и степени этого расстройства. Наличие водянки плода является неблагоприятным фактором, ухудшающим прогноз. При этом незрелость плода снижает его чувствительность к антиаритмическим препаратам [16]. Также неблагоприятными прогностическими факторами являются трикуспидальная регургитация и конгестивная сердечная недостаточность [19].
Возможно использование инвазивных методик введения лекарственных средств плоду. Среди них выделяют: интраамниальное, интраперитонеальное, внутрипуповинное и внутрисердечное введение. При полном АВ-блоке возможно использование кортикостероидов, несмотря на противоречивые результаты их применения [10]. Накоплен опыт применения дигоксина, флекаинида, соталола и амиодарона в лечении АП. Наилучшей биодоступностью ввиду полного перехода через плаценту обладает соталол. Иногда введение антиаритмиков продолжают после рождения [12, 14].
Экстрасистолия часто встречается в сочетании с АВ-блоком I и II степени и удлиненном интервале QT [16, 19]. Иногда злокачественная желудочковая экстрасистолия (torsade de pointes) может повышать риск фибрилляции и асистолии. Предсердные экстрасистолы могут приводит к тахикардии и нерегулярному ритму. Желудочковые экстрасистолы при отсутствии врожденных пороков развития плода, миокардита, АВ-блока или удлиненного интервала QT обычно являются доброкачественными [7, 16]. Поэтому наличие экстрасистол у плода требует дальнейшего наблюдения и дообследования. В данной статье мы приводим 3 собственных наблюдения АП. Во всех этих случаях неинвазивная ЭКГ плода была использована для диагностики АП. Неинвазивную ЭКГ плода получали путем методики абдоминального отведения с помощью оборудования Кардиолаб Бебикард.

Случай 1
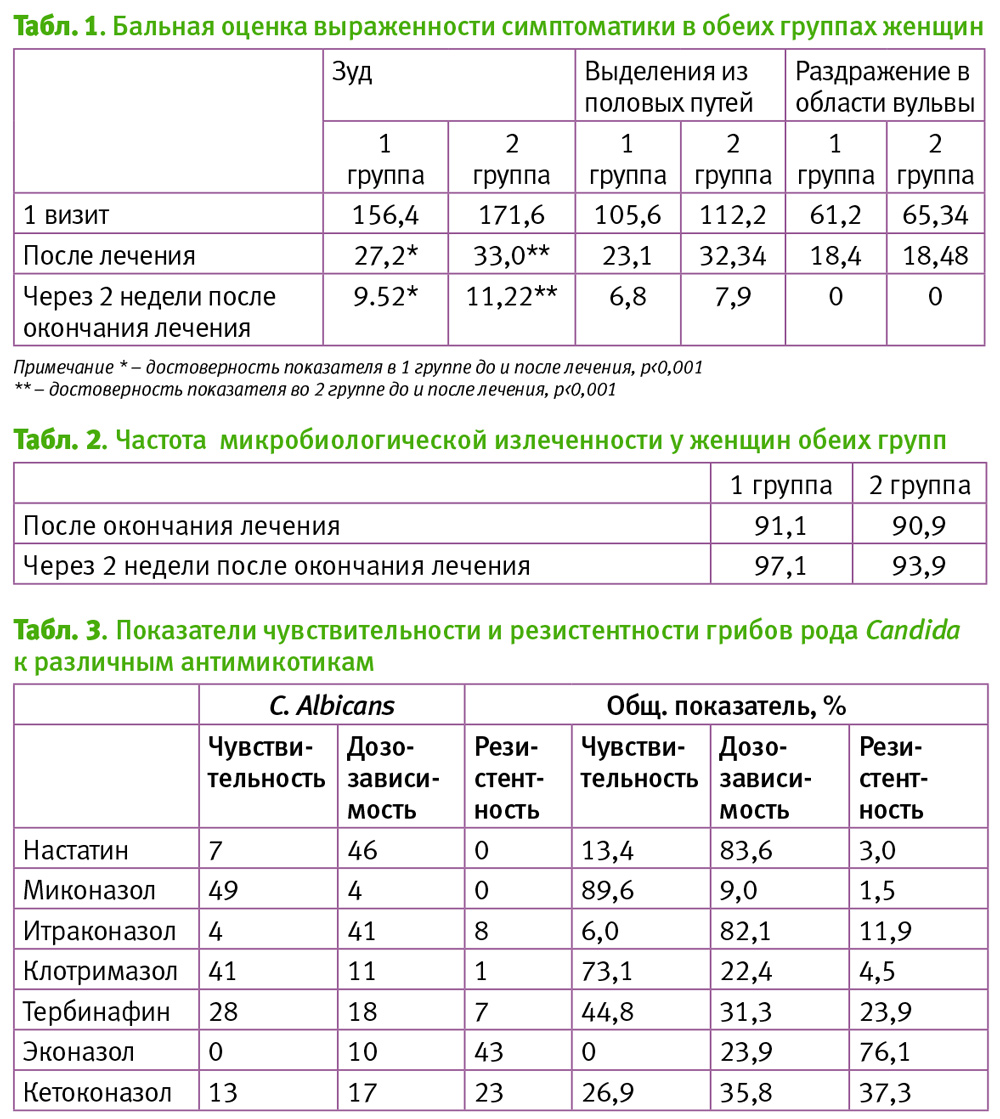
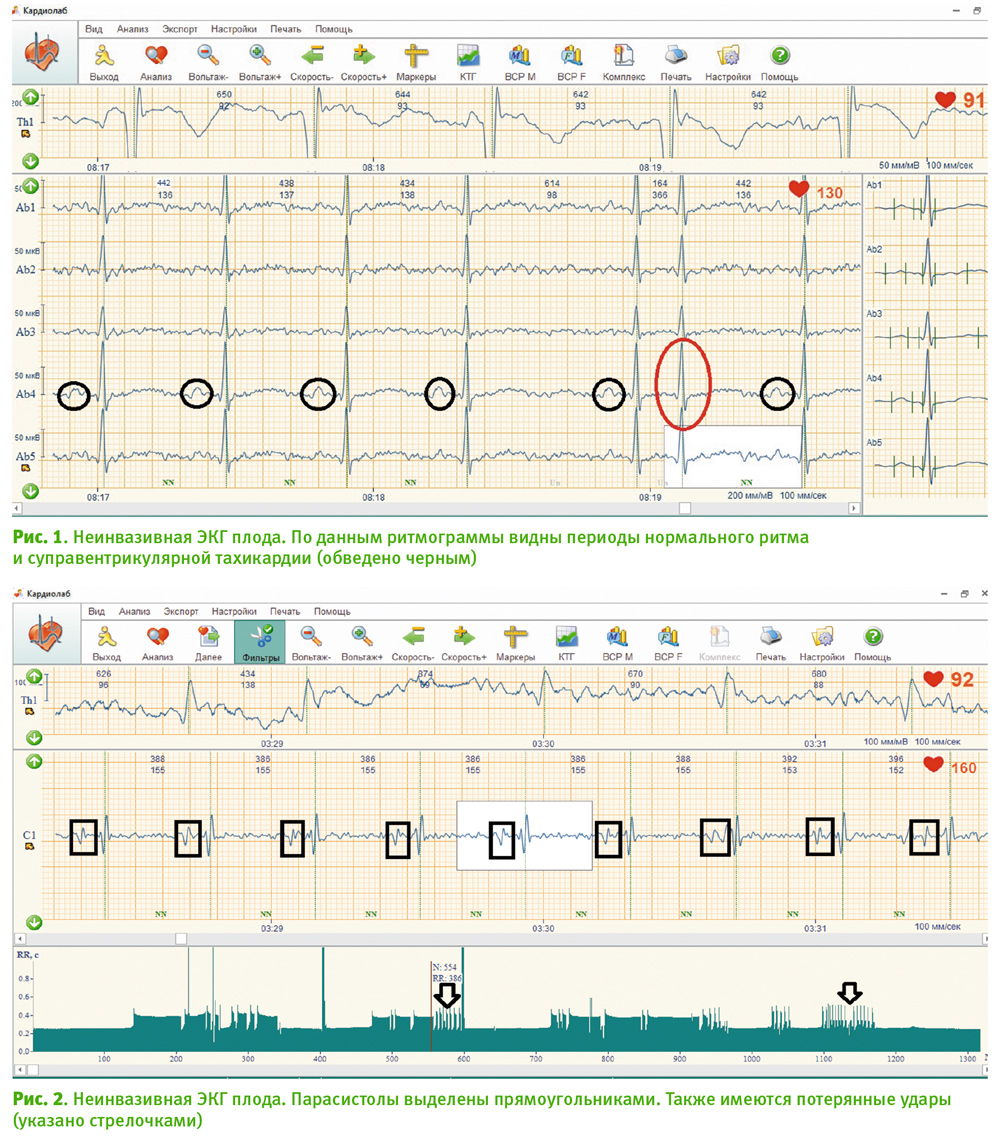
Беременная 29 лет находилась на лечении в связи с угрожающими преждевременными родами в сроке беременности 23 недели. Получала токолитическую терапию. Ввиду «короткой» шейки было проведено введение разгружающего пессария. По данным УЗИ, была диагностирована суправентрикулярная тахикардия плода. Данные о наличии структурных аномалий у плода отсутствовали. Была проведена неинвазивная ЭКГ плода (рис. 1). Установлено наличие суправентрикулярной тахикардии (ЧСС около 230 уд./мин.) и парасистолии (рис. 2). В процессе наблюдения произошло спонтанное восстановление синусового ритма. Пациентка выписана домой через 10 дней. По данным УЗИ и неинвазивной ЭКГ плода в 26 и 32 недели беременности, АП обнаружено не было. Родила в сроке беременности 37 нед. живого доношенного мальчика массой 3100 г, длиной тела 50 см в состоянии по Апгар 8/9 баллов.
Случай 2
Беременная 30 лет была госпитализирована для подготовки к родам в сроке 37 нед. Данная беременность первая, наступила вследствие ЭКО. По данным КТГ и УЗИ, был диагностирован дистресс плода (ареактивный нестрессовый тест и нулевой кровоток в артерии пуповины). Проведена неинвазивная ЭКГ плода. Обнаружено наличие узловых экстрасистол (рис. 3).
Было проведено экстренное кесарево сечение. Извлечена живая доношенная девочка массой 2900 г, длиной тела 48 см в состоянии по Апгар 6/7 баллов с двухкратным тугим обвитием вокруг шеи плода. У новорожденной сохранялась экстрасистолия. Выписана под наблюдение детского кардиолога.
Случай 3
У первобеременной 25 лет была диагностирована суправентрикулярная тахикардия у плода в сроке 25 нед. Анамнез без особенностей. Течение беременности гладкое. По данным УЗИ структурных аномалий у плода не выявлено, показатели маточно-плацентарной и плодово-пуповинной гемодинамики нормативные. По данным неинвазивной ЭКГ плода, было обнаружено отсутствие зубца Р (рис. 1). Это можно объяснить тем, что на фоне значительной тахикардии зубец Т наслаивается на зубец Р [1, 16, 19]. Частота сердечных сокращений была около 270 ударов в минуту. После консультации кардиолога была начата трансплацентарная «атака» соталола (по 80 мг 3 раза в сутки). В течение 2 суток синусовый ритм восстановился.
В дальнейшем беременность протекала гладко. Родила в сроке 40 недель живую доношенную девочку массой 3600 г, длиной тела 55 см в состоянии по Апгар 8/9 баллов. Новорожденная выписана домой в удовлетворительном состоянии.
Проведенная работа демонстрирует хорошие предпосылки для разработки междисциплинарного консенсуса совместно с детскими кардиологами в связи с появлением новых данных о возможностях использования неинвазивной ЭКГ плода в перинатологии.
Детальніше

ІНФЕКЦІЇ В ФОКУСІ

20 квітня відбувся Профі-Лаб «ЗУСТРІЧІ ПРОФЕСІОНАЛІВ: інфекції в акушерстві та гінекології». Понад 150 учасників у залі, українські спікери, які ділилися власним досвідом і знаннями та відповідали на питання учасників, дружня атмосфера та відкритість до спілкування – все це про Профі-Лаб 20 квітня!
One Day Focus – досить новий формат для нас. Безперечно, «ЗУСТРІЧІ ПРОФЕСІОНАЛІВ» завжди були вузькоспеціалізованими заходами, однак акцент на одній темі ми робили вперше. Із доповідями на конференції виступили відомі українські експерти в області акушерства, гінекології, інфекційних захворювань і мікробіології.
Надзвичайний інтерес викликала доповідь директора міжнародного науково-дослідного Центру молекулярної мікробіології та імунології слизових оболонок (НДНЦ ММІСО) проф. Надії Бойко про нові тенденції у галузі вивчення мікробіома і його впливу на життедіяльність жінки. Учасники дізнались про мікробні спільноти людського організму і їх зміни при хворобах, а також про те, як знання про мікробіом змінили існуючі підходи до лікування інфекційних захворювань.
Як завжди у блискучій манері Віктор Ошовський, к. мед. н., науковий консультант МЦ «Уніклініка», розповів про особливості діагностики та лікування внутрішньоутробних інфекцій. Про те, на що необхідно звернути увагу під час спостереження на різних етапах вагітності. А головне – про схеми та алгоритми лікування, які засновані на даних доказової медицини.
Доповідь Артема Чернова, к. мед. н., лікаря пологового будінку №3 м. Києва, була присвячена одному з провідних факторів розвитку акушерського сепсису – хоріоамніоніту, зокрема передумовам та ризикам його розвитку, шляхам зараження та алгоритмам дії лікаря.
Світлана Шиянова, к. мед. н., головний лікар Центру лікування неплідності клініки ISIDA, представила увазі учасників конференції доповідь на тему «Хронічний ендометрит». У доповіді була розкрита проблема запального процесу порожнини матки – найважливішого чинника під час порушень імплантації ембріона як у випадку природного запліднення, так і при проведенні запліднення in vitro (ЕКЗ).
Дуже цікава і нова за своїми підходами доповідь, присвячена гіпертермії, була представлена представниками вінницького симуляційного центру. К. мед. н. Наталя Титаренко та к. мед. н. Інна Кукуруза запропонували учасникам огляд сучасних досліджень щодо пірексії та антипіретичної терапії в акушерстві, адже підвищення температури тіла часто є першою зміною, що підвищує настороженість при акушерському сепсисі. За мотивами доповіді автори підготували публікацію, яку ми надрукували в цьому номері журналу.
Приємно було бачити серед учасників інтернів. Можливість вчитися на науково доказових даних від самого початку своєї кар’єри є запорукою майбутніх досягнень в професійній діяльності!
Дякуємо всім – учасникам, спікерам, партнерам! Без кожного з вас ці «ЗУСТРІЧІ ПРОФЕСІОНАЛІВ» не були би такими яскравими!

