 Клиническая интерпретация
Клиническая интерпретация
Лейкоцитоз – одно из наиболее часто встречающихся отклонений в показателях общего анализа крови, оценка которого является неотъемлемой частью рутинной работы врача любой специальности
При этом важно не только уметь выявить лейкоцитоз и охарактеризовать его, но и объяснить причину таких изменений у данного конкретного больного. С учетом многообразия причин повышения уровня лейкоцитов в крови, такая задача не всегда может оказаться простой. А в педиатрической практике необходимо также учитывать и физиологические колебания содержания лейкоцитов в различные возрастные периоды. Так, нужно помнить, что абсолютное число лейкоцитов и нейтрофилов у новорождённых младше 1 недели жизни в норме существенно выше, чем у детей старшего возраста и взрослых, а после пятидневного возраста и до шести лет относительное и абсолютное содержание лимфоцитов в периферической крови значительно выше такового у взрослых. Игнорирование возрастных особенностей лейкоцитарной формулы у детей может приводить к назначению ненужных диагностических, а иногда и лечебных мероприятий.
Патофизиология
Лейкоцитоз может быть реакцией на различные инфекционные, воспалительные, аллергические, метаболические, неопластические и, в некоторых случаях, физиологические процессы (например, стресс, физические нагрузки). Эта реакция опосредуется рядом молекул, которые высвобождаются или активируются в ответ на стимуляцию. К таким молекулам относятся факторы роста (гранулоцитарный колониестимулирующий фактор, гранулоцитарно-макрофагальный колониестимулирующий фактор, c-kit-лиганд), молекулы адгезии (например, CD11b/CD18) и различные цитокины (интерлeйкины 1, 3, 5, 6, 8, фактор некроза опухоли).
Количество лейкоцитов в периферической крови определяется несколькими механизмами, в том числе:
1) количеством клеток-предшественников и депонированных в костном мозге миелоидных и лимфоидных клеток;
2) количеством высвобождаемых из костного мозга клеток;
3) количеством клеток, находящихся в состоянии маргинации (краевое стояние) и мигрировавших в ткани;
4) количеством клеток, которые разрушаются в тканях (т. е. клеточными потерями).
Факторы роста, молекулы адгезии и цитокины управляют всеми этими четырьмя механизмами. Нарушение любого из указанных механизмов может приводить к изменению уровня лейкоцитов в крови.
Классификация
В зависимости от степени повышения количества лейкоцитов, различают (1) собственно, лейкоцитоз – повышение уровня лейкоцитов выше верхней границы референтных значений для данного возраста; (2) лейкемоидную реакцию – повышение количества лейкоцитов в периферической крови более 30 Г/л (30 000 кл в 1 мкл) в ответ на внешние факторы, например инфекцию; и (3) гиперлейкоцитоз – содержание лейкоцитов в периферической крови, превышающее 100 Г/л или 100 000 кл в 1 мкл.
Гиперлейкоцитоз отмечается при лейкозах и миелопролиферативных заболеваниях и обусловлен автономной способностью к неконтролируемому росту злокачественных клеток. Гиперлейкоцитоз нередко вызывает сосудистую окклюзию, приводя к ишемии, кровоизлияниям и отеку в пораженных органах. Наиболее часто эта проблема наблюдается при остром миелобластном лейкозе, т. к. миелоидных клеток обычно больше, чем лимфобластов, и они обладают большей адгезивностью. Гиперлейкоцитоз может стать причиной изменений ментального статуса, инсульта, почечной или легочной недостаточности.
С практической точки зрения удобно классифицировать лейкоцитоз в зависимости от тех клеток белой крови, которые вносят свой вклад в увеличение общего количества лейкоцитов. Т. е. лейкоцитоз может быть вызван увеличением количества (1) нейтрофилов (нейтрофилез), (2) лимфоцитов (лимфоцитоз), (3) моноцитов (моноцитоз), (4) эозинофилов (эозинофилия), (5) базофилов (базофилия) или (6) бластов. Кроме того, возможны комбинации любых из вышеупомянутых нарушений. Далее мы рассмотрим причины каждого из них.
Нейтрофилез – состояние, когда количество нейтрофилов в периферической крови превышает верхнюю границу возрастного диапазона (табл. 1). Основные причины нейтрофилеза следующие:
- Инфекция – наиболее частая причина. Нейтрофилез характерен для инфекций, вызванных кокковой флорой, бациллами, некоторыми грибками (Coccidioides immitis, Candida albicans), спирохетами, вирусами (например, вирусом бешенства, полиомиелита, varicella-zoster) и риккетсиями. Уровень лейкоцитов при острых бактериальных инфекциях – обычно в пределах 15–25 Г/л, нейтрофилез сопровождается сдвигом формулы влево. Токсическая зернистость нейтрофилов – обычная находка при инфекциях.
- Совсем немного бактериальных инфекций не сопровождается нейтрофилезом. Так, при брюшном тифе отмечается лейкопения и/или нейтропения. Кроме того, нейтропения может иметь место при инфекциях, вызванных золотистым стафилококком, бруцеллезе, туляремии, риккетсиозах, туберкулезе, эрлихиозе и лейшманиозе. У недоношенных детей, а также у детей раннего возраста (особенно до 3 мес.) количество депонированных в костном мозге нейтрофилов относительно небольшое. Поэтому при серьезных инфекциях, когда потребность в нейтрофилах существенно повышается, а возможности их высвобождения весьма ограничены, в периферической крови может наблюдаться нейтропения.
- Нейтрофилез (изолированный или в сочетании с палочкоядерным сдвигом) имел вариабельную чувствительность и специфичность в многочисленных исследованиях, которые изучали этот показатель как предиктор бактериемии у детей раннего возраста с лихорадкой. Исследование Lee и Harper (1998) отличалось от других тем, что в него были отобраны дети в возрасте 3–36 месяцев с лихорадкой (³39°C), которые после осмотра в приемном отделении были отправлены домой, т. к. их состояние было оценено как удовлетворительное [2]. Целью такого отбора было выделение группы детей со скрытой бактериемией, которая так и не реализовалась в какой-то воспалительный очаг. Исследование показало значительную положительную корреляцию между частотой выделения Streptococcus pneumoniae из крови этих детей и абсолютным количеством лейкоцитов и нейтрофилов в периферической крови.
- Инфекции мочевых путей и пневмония, вызванная не пневмококком, а другими микроорганизмами, обычно сопровождаются менее выраженным лейкоцитозом, чем пневмококковая инфекция [3]. Это нужно учитывать при обследовании детей раннего возраста с лихорадкой.
- В целом, большинство исследователей сходятся во мнении, что лейкоцитоз и нейтрофилез недостаточно чувствительные и специфичные предикторы бактериальной инфекции. Т. е. повышение числа нейтрофилов не всегда связано с бактериальной инфекцией, так же, как и нормальные показатели лейкоцитарной формулы не исключают наличия бактериальной инфекции у ребенка с лихорадкой.
- Вирусные инфекции обычно не вызывают повышения уровня нейтрофилов в крови, но, тем не менее, на ранних стадиях заболевания возможно появление кратковременного нейтрофилеза (обычно, относительного).
- Воспаление, не связанное с инфекцией. К таким состояниям относятся воспалительные заболевания кишечника (НЯК, болезнь Крона), ревматоидный артрит, системные васкулиты (например, синдром Кавасаки), острая ревматическая лихорадка, гломерулонефриты, ожоги, а также состояния после операции.
- Метаболические причины нейтрофилеза включают кетоацидоз и уремию (особенно уремический перикардит).
- Экстремально низкая масса тела при рождении. Сообщалось о более высокой частоте лейкемоидных реакций (более 30 000 нейтрофилов в 1 мкл) у детей, рожденных с массой тела £1000 г, как не имевших очевидных причин лейкоцитоза, так и получавших длительную вентиляционную поддержку с высокой частотой развития бронхолегочной дисплазии [4]. Другое проспективное исследование недоношенных младенцев продемонстрировало существенную корреляцию между лейкемоидной реакцией у ребенка (более 40 000 нейтрофилов в 1 мкл) и наличием гистологически подтвержденного хорионамнионита [5]. В этом исследовании частота развития бронхолегочной дисплазии была значительно выше у детей с лейкемоидными реакциями по сравнению с детьми без лейкемоидных реакций.
- Простагландин Е1 (PGE1). У новорожденных с дуктус-зависимыми врожденными пороками сердца назначение PGE1 вызывало обратимое повышение количества нейтрофилов в крови, в среднем до 6000 клеток в 1 мкл [6].
- Литий. Применение карбоната лития (с целью лечения депрессии или биполярного расстройства) вызывает умеренный нейтрофильный лейкоцитоз (обычно не выше, чем в 2 раза выше нормы) за счет увеличения выработки нейтрофилов [7].
- Гепарин. Обычно применение гепарина вызывает лимфоцитарный лейкоцитоз, но иногда также отмечается и нейтрофилез.
- Другие лекарственные препараты. Нейтрофилез может сопровождать реакции гиперчувствительности на некоторые лекарственные препараты, которые также характеризуются появлением сыпи, эозинофилии и системными проявлениями (DRESS-синдром). К таким препаратам относятся противосудорожные средства (карбамазепин, фенобарбитал, фенитоин) и миноциклин, который обычно используется для лечения акне. В такой ситуации нейтрофилез и лейкоцитоз вторичны по отношению к реакции гиперчувствительности на препарат, поэтому отмечаются не всегда: у некоторых пациентов регистрировался лимфоцитоз, у других – лейкопения. Антипсихотический препарат клозапин, как известно, может вызывать агранулоцитоз, но также при его применении описывали случаи дозозависимого повышения уровня нейтрофилов в крови.
- Отравления. Нейтрофилез может наблюдаться при отравлениях свинцом, ртутью, сердечными гликозидами, камфорой, антипирином, фенацетином, хинидином, ядами насекомых. Сообщалось также о нейтрофилезе, связанном с воздействием табачного дыма.
- Острое кровотечение. Кровоизлияния в полости тела (брюшную, плевральную), в суставы, под мозговые оболочки обычно сопровождаются нейтрофильным лейкоцитозом, что связано как с активацией симпато-адреналовой системы в ответ на боль, так и с развитием местного воспаления вследствие сдавления и некроза тканей. Ранний (первые 1–3 часа) нейтрофилез при острой кровопотере обусловлен перемещением пристеночных нейтрофилов в просвет сосудов, а в последующие 3–6 часов повышается выход нейтрофилов из костного мозга. Наконец, нейтрофилез нередко наблюдается при остром гемолизе.
- Семейный холодовой аутовоспалительный синдром (семейная холодовая крапивница) характеризуется появлением уртикариаподобной сыпи (обильные, зудящие, возвышающиеся над поверхностью кожи эритематозные пятна) через несколько часов после воздействия холода, сопровождающейся лихорадкой, ознобом, артралгиями с последующим повышением уровня лейкоцитов и нейтрофилов. Заболевание наследуется по аутосомно-доминантному типу.
- Злокачественные опухоли и миелопролиферативные заболевания– редкие причины нейтрофилеза у детей:
- При лимфоме Ходжкина обычно отмечается умеренный нейтрофилез.
- Для пациентов с хронической фазой хронического миелолейкоза взрослого типа, позитивных по Филадельфийской хромосоме, характерен нейтрофилез со сдвигом влево, а также эозинофилия, базофилия и тромбоцитоз.
- Ювенильный миеломоноцитарный лейкоз проявляется лейкоцитозом с нейтрофилезом и моноцитозом, при этом моноциты могут иметь причудливую форму.
- У детей с синдромом Дауна нередко отмечается нейтрофильный лейкоцитоз со сдвигом влево и появлением незрелых форм (бластов) в крови в постнатальном периоде. В большинстве случаев, эти изменения являются транзиторными (транзиторный миелопролиферативный синдром), однако, у некоторых детей развивается острый лейкоз.
- При некоторых солидных опухолях (чаще всего карциноме легкого, недифференцированной карциноме) опухолевые клетки вызывают нейтрофилез – паранеопластическую лейкемоидную реакцию. Это редко встречается у детей, но хорошо описано у взрослых. Предполагаемый механизм – продукция цитокинов, таких как гранулоцитарный колониестимулирующий фактор и макрофагально-гранулоцитарный колониестимулирующий фактор, клетками самой опухоли или метастатическими клетками. Однако, у некоторых пациентов, повышения уровня данных цитокинов обнаружено не было.
- Уменьшенный выход нейтрофилов из кровотока. Как уже упоминалось, уровень нейтрофилов в крови определяется балансом между уровнем их продукции, выходом в кровоток из костного мозга и скоростью разрушения в сосудистом русле и миграции в ткани. Состояния, при которых нарушается процесс перемещения нейтрофилов в ткани, обычно сопровождаются нейтрофилезом. К ним относятся:
- назначение кортикостероидов;
- состояние после спленэктомии – обычно отмечается постоянный лейкоцитоз и тромбоцитоз;
- дефицит молекул адгезии лейкоцитов (Leukocyte adhesion molecule deficiency – LAD). Данное врожденное иммунодефицитное заболевание имеет 3 подтипа (LAD1, LAD2, LAD3) и характеризуется задержкой отделения пупочного остатка с развитием омфалита, рецидивирующими затяжными бактериальными инфекционными поражениями кожи, периодонтитом и нейтрофилезом. Характерной особенностью поражений кожи и слизистых оболочек при LAD является отсутствие гноя и длительно незаживающие раны. Уровень нейтрофилов в крови в интеркуррентном периоде повышен до 15 000 клеток в 1 мкл, а в период инфекций может достигать 50 000 – 100 000 клеток в 1 мкл. В основе заболевания – аномалии рецепторов необратимой адгезии CD11/CD18 (интегринов). В отсутствие молекул адгезии лейкоциты не могут покинуть кровеносное русло и мигрировать в очаг воспаления. LAD1 вызван мутацией в гене ITGB2, кодирующем b2 (CD18) субъединицу, ответственную за мембранную экспрессию лейкоцитарных интегринов. Диагностически значимым является отсутствие CD11b/CD18 на лейкоцитах пациента в проточной цитометрии. Пациенты с LAD3 помимо повышенной склонности к инфекциям, имеют также аномальную кровоточивость.
- Снижение количества нейтрофилов, находящихся в состоянии маргинации – своеобразное перераспределение нейтрофилов внутри сосудистого русла – отмечается при назначении кортикостероидов, адреналина, при физических упражнениях и других стрессовых ситуациях.
- Нейтрофилез, обусловленный этим механизмом (перераспределением) – кратковременный – от нескольких минут до нескольких часов.
- Преходящее, но существенное повышение уровня нейтрофилов было описано после безлихорадочных судорог, включая эпилептический статус, и умеренной травмы головы с оценкой по шкале Глазго – 15.
- Транзиторный нейтрофильный лейкоцитоз также может наблюдаться в период абдоминальной атаки у пациентов с наследственным ангионевротическим отёком, при этом при отеках других локализаций лейкоцитоза не регистрируют.
- Повышенный выход нейтрофилов из костного мозга в кровоток происходит при инфекциях, стрессе и гипоксии, а также при назначении стероидов и стимуляции эндотоксинами.
- Мутация в гене CSF3R – семейный нейтрофилез (£22 900/мкл) вследствие мутации в трансмембранной части рецептора (T617N).
- Повторные инъекции (с лечебной целью) пегилированного гранулоцитарного колониестимулирующего фактора (ГКСФ) или ГКСФ-индуцированный гиперлейкоцитоз.
- Лимфоцитозом традиционно считают уровень лимфоцитов в крови, превышающий 4 Г/л (4000 клеток в 1 мкл). Однако, у детей младше 5 лет такое, и даже большее, количество лимфоцитов считается нормальным (табл. 1). Верхняя граница нормы содержания лимфоцитов в периферической крови у здоровых детей этой возрастной все еще окончательно не определена. Далее мы рассмотрим наиболее частые причины лимфоцитоза у детей.
- Выраженный лимфоцитоз отмечается у больных коклюшем (абсолютное число лейкоцитов может повышаться до 40–50 Г/л и более).
- Лимфоцитоз характерен для вирусной инфекции. Он может быть абсолютным или относительным, сочетаться или не сочетаться с нейтропенией. Наиболее типичные примеры таких инфекций: инфекционный мононуклеоз, ЦМВ, респираторно-синцитиальная инфекция, вирусный гепатит. С другой стороны, на ранних стадиях вирусной инфекции может наблюдаться нейтрофилез (обычно – относительный), нередко со сдвигом влево.
- Лимфолейкоз. Хронический лимфолейкоз, который обычно характеризуется высоким лимфоцитозом, чрезвычайно редок в детском возрасте и при дифференциальной диагностике лимфоцитоза, как правило, не рассматривается. При остром лимфобластном лейкозе даже в случаях выраженного лейкоцитоза количество зрелых лимфоцитов в крови может быть нормальным или умеренно повышенным, а преобладающим форменным элементом становятся бластные клетки.
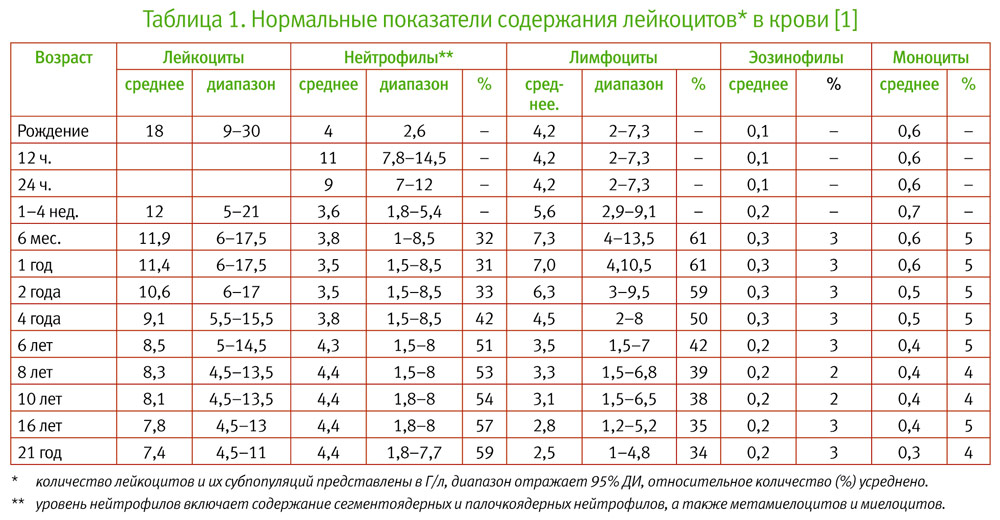
Эозинофилия – содержание эозинофилов в периферической крови более 0,45 Г/л (450 клеток в 1 мкл). Далее рассмотрим основные причины эозинофилии.
- Аллергия и медикаментозная гиперчувствительность. Эти состояния включают бронхиальную астму, аллергический ринит, поллинозы, крапивницу и отек Квинке, атопический дерматит и экзему, DRESS-синдром (лекарственно-индуцированную сыпь с эозинофилией и системными проявлениями), обычно развивающийся на 3–8-й неделе приема антиконвульсантов, другие системные аллергические реакции на лекарственные вещества, эозинофильный эзофагит, эозинофильный энтерит и др.
- Паразитарные инвазии. Выраженная эозинофилия характерна для висцеральной формы larva migrans. Larva migrans – гельминтоз, обусловленный мигрирующими в коже и (или) во внутренних органах личинками не свойственных человеку гельминтов животных, как правило, не достигающих в нем половой зрелости.
Висцеральную форму larva migrans у нас наиболее часто вызывает Toxocara canis. Кроме того, более или менее выраженная эозинофилия может наблюдаться при аскаридозе, шистосомозе, трихинеллезе, стронгилоидозе, фасциолезе, парагонимозе и других инвазиях, особенностью которых является внедрение паразитов или их личинок в ткани.
- Другие инфекции. Эозинофилия может наблюдаться в периоде реконвалесценции при скарлатине, вирусных инфекциях, а также при хламидийной инфекции.
- Кожные заболевания: герпетиформный дерматит, пемфигус, многоформная эритема, чесотка, токсическая эритема новорожденных.
- Хроническая надпочечниковая недостаточность. Дефицит глюкокортикоидов приводит к повышению уровня эозинофилов в крови (обычно, без лейкоцитоза).
- Неопластические процессы:
- Эозинофилия нередко бывает связана с болезнью Ходжкина, особенно при нодулярно-склерозирующем и смешанно-клеточном субтипах заболевания, которые чаще всего встречаются в педиатрической практике.
- Эозинофилия может быть неспецифической реакцией на солидные злокачественные опухоли, например, карциному легких, желудка, кишечника, но эти опухоли в детском возрасте встречаются крайне редко.
- Сочетание лейкоцитоза, эозинофилиии и гепатоспленомегалии характерно для эозинофильного лейкоза – очень редкого заболевания, при котором персистирующая торпидная эозинофилия сопровождается наличием умеренного количества бластных клеток в периферической крови и костном мозге.
- Сочетание эозинофилии с легочной инфильтрацией и/или легочными симптомами может иметь место при синдроме Леффлера, аллергическом бронхопульмональном аспергиллезе, васкулите Churg-Strauss.
- Гиперэозинофильный синдром – состояние, характеризующееся повышением количества эозинофилов в периферической крови более 1500/мкл в течение более чем 6 месяцев с поражением различных органов (вследствие инфильтрации эозинофилами и повреждения их энзимами) и отсутствием других причин эозинофилии, а также отсутствием бластных клеток в костном мозге. По сути это – диагноз исключения. У детей встречается крайне редко.
О мoноцитозе говорят при уровне моноцитов в крови, превышающем 0,95 Г/л (950 клеток в 1 мкл). Основные состояния, которые могут сопровождаться моноцитозом, представлены ниже.
- Бактериальные инфекции, такие как туберкулез, подострый бактериальный эндокардит и бруцеллез.
- Другие инфекции: сифилис, вирусные инфекции (например, инфекционный мононуклеоз), протозойные и риккетсиозные инфекции.
- Злокачественные неоплазии: хронический миеломоноцитарный лейкоз, моноцитарный лейкоз, болезнь Ходжкина, миелопролиферативный синдром. У взрослых моноцитоз также может быть проявлением паранеопластических лейкемоидных реакций при метастатической карциноме, раке легкого и других злокачественных опухолях.
- Моноцитоз может наблюдаться в фазе восстановления нейтропении или острой инфекции.
- Аутоиммунные заболевания и васкулиты: системная красная волчанка, ревматоидный артрит, неспецифический язвенный колит, болезнь Крона.
- К редким причинам моноцитоза относят саркоидоз и болезни накопления липидов.
Базофилия – уровень базофилов в крови, превышающий 0,10–0,15 Г/л (100–150 клеток в 1 мкл), редко приводит к повышению количества лейкоцитов. Сочетание лейкоцитоза и базофилии встречается лишь при хроническом миелолейкозе (взрослый тип) – см. выше.
Таким образом, при выявлении лейкоцитоза необходим взвешенный и дифференцированный подход к оценке общего анализа крови с учетом возможных физиологических колебаний его параметров, а также исходя из имеющейся клинической ситуации. Такой подход поможет выбрать оптимальную дальнейшую тактику обследования и избежать ошибок в лечении пациента.
Список литературы
находится в редакции.


коментарів