Вступ
Нормальна мікрофлора людини – сукупність мікробіоценозів, що займають численні екологічні ніші на шкірі та слизових оболонках у місцях контакту організму людини з навколишнім середовищем.
Мікробіоценоз є досить чутливим індикатором, що реагує кількісними та якісними змінами на будь-які зрушення зовнішнього та внутрішнього середовища [1]. Зміна чисельності того чи іншого виду мікроорганізмів у біотопі або поява невластивих для даного місця проживання бактерій є сигналом про адаптивні або незворотні зміни у відповідній ланці мікроекологічної системи [2].
Вчення про вагінальний біоценоз у даний час перебуває у центрі уваги багатьох науковців та лікарів. Функціонування та злагоджена взаємодія усіх ланок мікроекосистеми забезпечується діяльністю імунної та ендокринної систем, відображає їх функціональний стан і залежить від чинників як внутрішньго, так і зовнішнього середовища. Порушення в одній з цих ланок незмінно викликає порушення мікроекології піхви, які у подальшому можуть призвести до розвитку запальних процесів генітального тракту [1, 3].
За даними авторів, у 83% пацієнток, які страждають на порушення мікробіоценозу урогенітального тракту, є харчові, медикаментозні та змішані алергічні реакції, що свідчать про ослаблення деяких адаптивних механізмів і напруженість в імунній системі [2, 3].
У 50–55% жінок, що страждають на бактеріальний вагіноз, діагностують дисбактеріоз кишечника, що говорить про єдиний дисбіотичний процес в організмі з домінуючим проявом у генітальній або травній системі [4].
На сьогодні встановлено, що бактеріальний вагіноз є не лише причиною неприємних виділень, а й фактором ризику, а іноді однією з причин виникнення важкої патології жіночих статевих органів і ускладнень вагітності та пологів [3, 5].
Біоценоз піхви становить собою мікроекосистему, особливості якої визначаються не лише вагінальною мікрофлорою, а й анатомічною будовою, гістологічною структурою слизової оболонки, біологічними властивостями вагінальної рідини. Відомо, що слизова піхви вкрита багатошаровим пласким незроговілим епітелієм без залоз, що складається з декількох шарів клітин: базальних, парабазальних, проміжних і поверхневих. При цитолізі поверхневих клітин з цитоплазми вивільняється глікоген, який стає живильним субстратом для забезпечення енергетичних і пластичних процесів нормальної мікрофлори піхви [5].
У разі порушення захисних механізмів патогенні або умовно-патогенні мікроорганізми транзиторної або факультативної флори прикріплюються до клітин вагінального епітелію (адгезія) з подальшим розмноженням і пошкодженням тканин, наслідком чого є розвиток запального процесу [4].
Основними представниками облігатної мікрофлори піхви жінок репродуктивного віку є лактобактерії, що відіграють провідну роль у підтримці нормального біоценозу піхви за рахунок високої конкуренції та антагонізму до більшості патогенних і умовно-патогенних бактерій. Лактобактерії метаболізують глікоген у глюкозу, а зрештою – у молочну кислоту, яка підтримує кислу реакцію вагінального вмісту (pH 3,8–4,4), необхідну для зростання самих лактобактерій. [1]. Таким чином, ацидофільна мікрофлора є природним мікроекологічним бар'єром на шляху проникнення екзогенних мікроорганізмів до внутрішніх статевих органів.
Захисні властивості ендогенної мікрофлори піхви реалізуються за допомогою наступних механізмів:
- блокування рецепторів адгезії для сторонніх мікроорганізмів;
- конкуренція з екзогенною інфекцією за харчові субстанції;
- стимуляція рухливості епітелію інтравагінального слизового шару і процесу його поновлення на поверхні клітин;
- продукція коротколанцюгових жирних кислот, перекисів і бактеріоцидів;
- індукція імунної відповіді на патогенні мікроорганізми;
- продукція стимуляторів імуногенезу і активаторів фагоцитарної і ферментативної активності.
Супутня мікрофлора представлена, в основному, аеробними, факультативно-анаеробними і суворо-анаеробними мікроорганізмами. При культуральному дослідженні у піхві здорової жінки репродуктивного віку можна виявити понад 30 видів мікроорганізмів [6].
Дослідження показали, що до складу нормальної мікрофлори піхви також можуть входити стафілококи, мікоплазми, коринебактерії, стрептококи, пептострептококи, гарднерела, бактероїди, ентерококи, ентеробактерії, вейлонелли і біфідобактерії, а також дріжджові гриби роду Candida. Сумарна питома вага цих мікроорганізмів не повинна перевищувати 5–8% [4, 5].
Протягом усього життя в епітелії статевих шляхів відбуваються зміни, зумовлені особливостями ендокринної активності яєчників, матковими циклами, а також вагітністю. Найбільша товщина вагінального епітелію відзначається при максимальному рівні естрогенів – у жінок репродуктивного періоду в середині менструального циклу. При цьому в цитоплазмі клітин міститься велика кількість глікогену [7].
Для оцінки стану мікрофлори піхви Е. Ф. Кіра [7] розробив класифікацію вагінального біоценозу, у якій представлена мікроскопічна характеристика 4 типів біоценозу піхви відповідно до основних нозологічних форм:
- Нормоценоз, що характеризується домінуванням лактобактерій, відсутністю грамнегативної мікрофлори, спор і міцелію дріжджоподібних грибів, наявністю одиничних лейкоцитів і «чистих» епітеліальних клітин. Подібна картина відображає типовий стан нормального біотопу піхви.
- Проміжний тип – помірна або знижена кількість лактобактерій, наявність грампозитивних коків, грамнегативних паличок. Виявляються лейкоцити, моноцити, макрофаги, епітеліальні клітини. Є пороговим типом, часто спостерігається у здорових жінок, рідко супроводжується скаргами та клінічними проявами.
- Дисбіоз піхви, що виражається у незначній кількості або повній відсутності лактобактерій, рясній поліморфній грамнегативній і грампозитивній паличковій та коковій мікрофлорі, наявності «ключових клітин». Кількість лейкоцитів варіабельна, відзначається відсутність або незавершеність фагоцитозу. Відповідає мікробіологічній картині бактеріального вагінозу.
- Вагініт (запальний тип мазка) – полімікробна картина мазка з великою кількістю лейкоцитів, макрофагів, епітеліальних клітин, відзначається виражений фагоцитоз.
Зниження концентрації лактобацил відбувається при використанні внутрішньоматкових контрацептивів, антибіотиків, антисептиків, при неадекватному харчуванні, після хірургічних втручань, при «гормональному стресі», пов'язаному з абортом, за наявності пухлинних процесів та ін. [8]. Необхідність застосування загальної чи місцевої антибактеріальної терапії для елімінації одного інфекту призводить до поглиблення дисбіозу і зростання кількості інших збудників.
Встановлено, що у ході вагітності збільшується частота виявлення умовно-патогенних мікроорганізмів – за даними авторів, патогенна та умовно-патогенна флора до кінця вагітності складають до 51,4%, а частота порушень мікробіоценозу пологових шляхів у жінок групи ризику акушерської патології під час вагітності становить у середньому 40–65%, – отже, максимально високий ризик розвитку інфекційно-запальних ускладнень у жінок під час пологів і у післяпологовому періоді спостерігається у вагітних з порушеннями вагінального мікробіоценозу [9].
У даний час пропонується багато методів для корекції вагінальної мікрофлори. Незважаючи на численні схеми і підходи, пошуки ефективного методу лікування ведуться і до цього дня.
Лікування бактеріальних вагінозів антибактеріальними препаратами дозволяє швидко усунути симптоми. Однак дисмікробіоценоз піхви посилюється, антибактеріальна терапія веде до зниження колонізаційної резистентності вагінального біотопу та чутливості до антибіотиків, одночасно відбувається пригнічення пулу лактобацил, що веде до потенціювання загальних процесів дисбактеріозу (рецидиву) та підтримує лужне середовищє. Лужне середовище пригнічує ріст лактобактерій, у результаті формується накопичення штамів, що не продукують пероксиди. При застосуванні антимікробних препаратів відсутнє відновлення кислого середовища піхви – найбільш важливого фактора протиінфекційного захисту.
Відновлення адекватного стану мікроекології статевих шляхів базується на створенні оптимального рН для домінуючого впливу нормальних представників даного біотопу. Тому патогенетичний спосіб терапії запальних станів статевих органів повинен базуватися на забезпеченні нормального росту лактобацил. Переважання природних бактеріальних протекторних агентів не лише призведе до відновлення колонізаційної резистентності вагінального біотопу, але і дозволить знизити частоту рецидивів порушень мікроценозу піхви.
Ми задавали собі питання, чи логічно застосовувати пробіотики при бактеріальному вагінозі без створення оптимального середовища у піхві? Чи може лактофлора піхви відновитися сама при сприятливих умовах?
Мета дослідження
Вивчення ефективності нової схеми лікування, яка спрямована на відновлення нормального вагінального біоценозу у порівнянні з традиційною антибактеріальною монотерапією у пацієнток із бактеріальним вагінозом.
Матеріали і методи
Проведено клінічно-лабораторне обстеження 60 невагітних жінок репродуктивного віку, які перебували у гінекологічному стаціонарі, у яких в процесі обстеження було виявлено бактеріальний вагіноз (БВ).
Серед усіх хворих переважав рецидивуючий перебіг захворювання. Мінімальна частота рецидивів — 3–4 рази на рік.
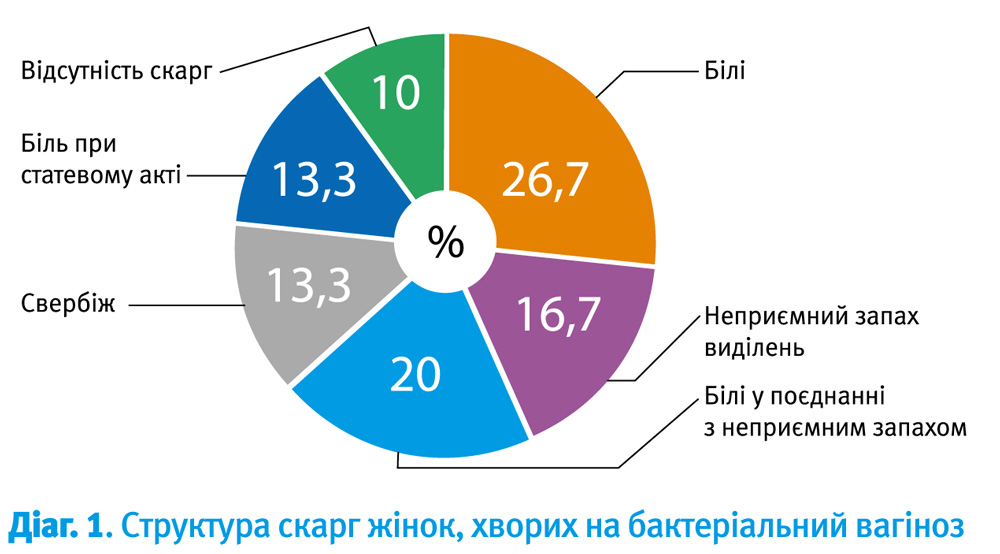 При БВ зустрічались наступні скарги (Діаграма 1): виділення (16 жінок), неприємний запах виділень (10 жінок), білі у поєднанні із неприємним запахом (12 жінок), рідше хворі відмічали наявність свербіжу (8 жінок), больові відчуття при статевому акті (8 жінок). Відсутність будь-яких скарг при наявності достовірних критеріїв БВ поза вагітністю спостерігалася у 6 жінок.
При БВ зустрічались наступні скарги (Діаграма 1): виділення (16 жінок), неприємний запах виділень (10 жінок), білі у поєднанні із неприємним запахом (12 жінок), рідше хворі відмічали наявність свербіжу (8 жінок), больові відчуття при статевому акті (8 жінок). Відсутність будь-яких скарг при наявності достовірних критеріїв БВ поза вагітністю спостерігалася у 6 жінок.
В залежності від обраної терапії пацієнток було розділено на 3 групи:
До першої групи увійшло 20 жінок, для яких ми обрали двокомпонентне лікування, яке включало інтравагінальне застосування антибіотиків із наступним інтравагінальним використанням іноваційного препарату Фемінум Інтима.
Друга група, із 20 жінок, приймала комбіновану терапію, яка, окрім антибактеріальних препаратів, включала інтравагінальний препарат Фемінум Інтима та системний пробіотик Лактостар Плюс.
Третя порівняльна група включала 20 жінок, яким проводилася стандартна антибактеріальна терапія БВ.
В ході проведення дослідження у всіх жінок було виключено генітальні інфекції з екстравагінальною локалізацією первинного вогнища запалення. Контингент обстежених жінок за віком, даними загального та акуршерсько-гінекологічного анамнезу сильно не відрізнявся. Порівняння проводили, керуючись принципами відбору пацієнток з однаковими нозологіями та соматичним фоном.
 У якості діагностичних критеріїв БВ враховувалися характер виділень, оцінка рівня pH вагінального вмісту, амінотест із 10% розчином KOH і мікроскопія нативного та зафарбованого за Грамом мазка із піхви. Відповідно до сучасних уявлень про клінічну діагностику БВ, першочергове значення мала мікроскопія піхвових виділень, інші тести розглядалися як орієнтовні.
У якості діагностичних критеріїв БВ враховувалися характер виділень, оцінка рівня pH вагінального вмісту, амінотест із 10% розчином KOH і мікроскопія нативного та зафарбованого за Грамом мазка із піхви. Відповідно до сучасних уявлень про клінічну діагностику БВ, першочергове значення мала мікроскопія піхвових виділень, інші тести розглядалися як орієнтовні.
У якості антибактеріальної терапії застосовували локальні форми кліндаміцину у вигляді 2% вагінального крему. Одночасно із проведенням антибактеріальної терапії проводилася профілактика вагінального кандидозу. При підтвердженні ефективності дії антибактеріального препарату, у якості другого етапу терапії всім пацієнткам першої групи призначали Фемінум Інтима (по 1 вагінальній таблетці, яка містить 25 мг L-аскорбінової кислоти, 80 мг інуліну, 10 мг токоферолу та 5 мг гіалуронової кислоти, 1 раз на ніч, протягом 7 діб). Аскорбінова кислота у невисокій дозі (25 мг) комфортно, без дратування слизової відновлює рН піхви, цим створює умови для росту своєї лактофлори або готує середовище для насадження лактофлори ззовні. Інулін виконує роль пребіотика, сприяє росту лактобактерій.
Жінки із другої групи на другому етапі отримували комбінацію із інтравагінального препарату Фемінум Інтима та перорального пробіотику Лактостар Плюс (1 капсула, яка містить Lactobacillus rhamnosus 2,0x109 КУО та Bifidobacterium lactis 2,0х109 КУО, ввечері перед їжею, протягом 7 діб).
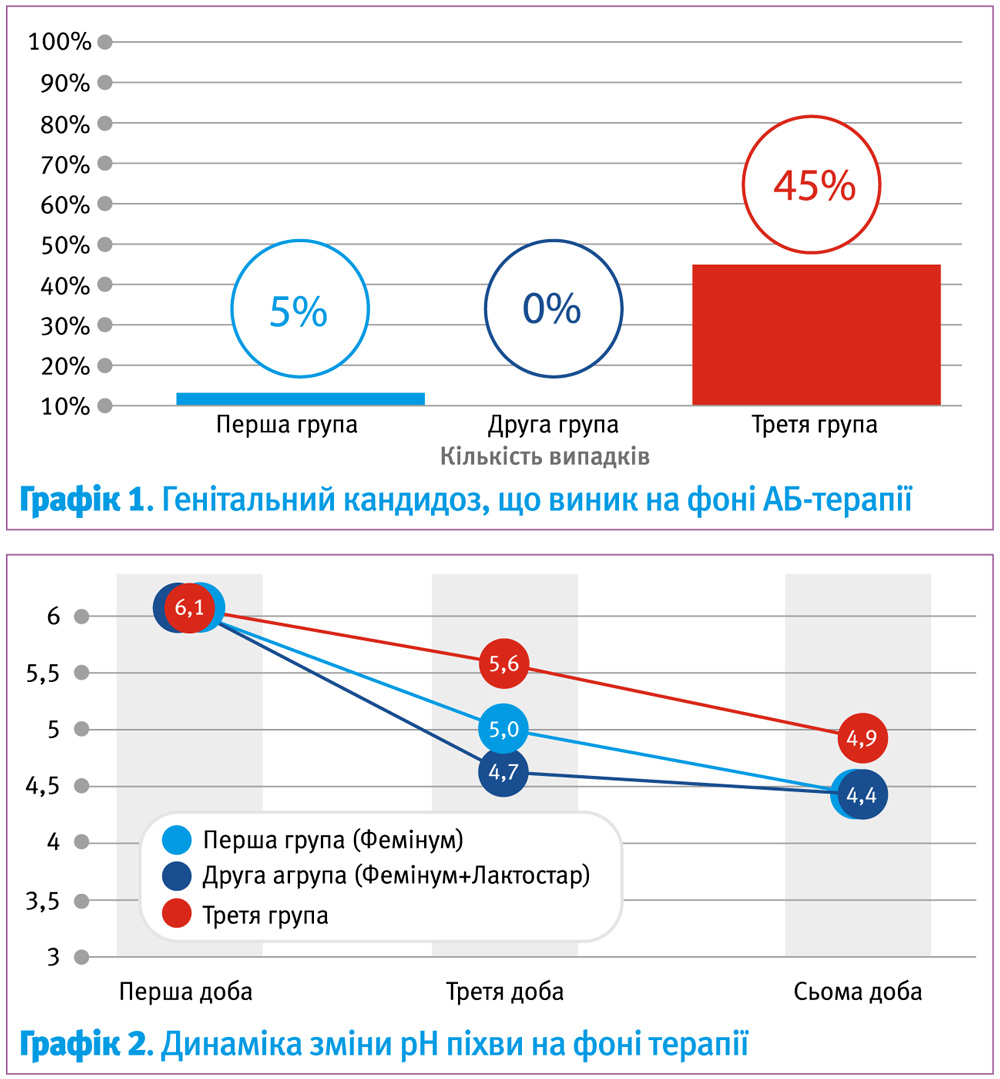
Відмічено, що у ряді спостережень після антибактеріальної терапії БВ розвивався генітальний кандидоз, що меншою мірою було відмічено у першій групі (із застосуванням Фімінум Інтима) та зовсім не встановлено в групі, яка додатково отримувала пробіотик Лактостар плюс (графік 1).
Фемінум Інтима ефективно відновлює кисле середовище у піхві впродовж першої доби застосування (Графік 2).
Фемінум Інтима швидко нормалізує pH піхви та сприяє знищенню патогенних бактерій, які не можуть розмножуватися при низькому pH. Це призводить до потенціювання росту пулу лактобацил, які складають нормальний вагінальний біоценоз. Швидкому відновленню природної флори піхви сприяє пробіотик Лактостар Плюс, що містить лактобацили та біфідобактерії.
Клінічна та мікробіологічна ефективність лікування БВ у першій групі була зареєстрована у 95% пацієнток, у другій групі – у 100%, в третій групі – у 85% жінок. При цьому клінічна ефективність (регресія скарг та нормалізація об’єктивних даних) у середньому відповідала 3,4 доби в першій групі, 2,8 доби – у другій групі, та 4,1 доби – у третій групі.
Пацієнтки знаходяться під спостереженням для контролю можливих рецидивів та змін стану мікроценозу піхви.
Отже, результати дослідження дозволяють відзначити, що Фемінум Інтима ефективно та швидко відновлює вагінальне середовище, а пробіотик Лактостар Плюс сприяє усуненню системного дисбіозу і швидкому поверненню нормальної інтравагінальної флори.
На сьогодні Фемінум Інтима є базовим препаратом для терапії порушень мікробіоценозу статевих шляхів, що може бути використане як у монотерапії, так у якості місцевої бази разом із засобами системного впливу.
Лікарська форма препарату має пролонгований механізм вивільнення активного агента, що забезпечує пролонговану дію препарату впродовж доби. Застосування Фемінум Інтима сприяє швидкому відновленню колонізації і підтримує життєдіяльність лактобактерій піхви, супутні компоненти препарату сприяють усуненню сухості та дискомфорту у пацієнток при запальних станах піхви.
Системний пробіотик Лактостар Плюс створює додатковий ефект у відновленні нормального біоценозу та імунного механізму забезпечення колонізаційної резистентності слизових організму.
У результаті застосування Фемінум Інтима для корекції порушень мікроценозу піхви значно знижується частота асоційованих із дисбіотичними порушеннями гінекологічних захворювань.
Використання Фемінум Інтима для лікування БВ у якості другого етапу терапії дозволяє досягти високої клінічної та мікробіологічної ефективності лікування, забезпечує гарний комплаєнс та усунення рецидивів.![]()

коментарів