 Основная цель прегравидарной подготовки, которая необходима абсолютно всем женщинам репродуктивного возраста, – это планирование беременности в период наилучшей готовности к зачатию и вынашиванию беременности [1]. Преконцепционная оценка факторов риска и их своевременная коррекция является основным условием предотвращения акушерских и перинатальных осложнений [2, 3].
Основная цель прегравидарной подготовки, которая необходима абсолютно всем женщинам репродуктивного возраста, – это планирование беременности в период наилучшей готовности к зачатию и вынашиванию беременности [1]. Преконцепционная оценка факторов риска и их своевременная коррекция является основным условием предотвращения акушерских и перинатальных осложнений [2, 3].
Первостепенную роль в развитии беременности играет прогестерон. Он обеспечивает рост и васкуляризацию матки, обладает токолитическим действием, поддерживая матку в расслабленном состоянии на протяжении всего периода беременности за счет снижения чувствительности миометрия к окситоцину, блокирования адренергических рецепторов и подавления синтеза простагландинов [5].
Кроме того, прогестерон стимулирует лимфоциты к синтезу прогестерон-индуцированного блокирующего фактора (PIBF). PIBF обеспечивает иммунную толерантность к беременности за счет подавления активности цитотоксических NK-клеток и поддержания цитокинового баланса.
Снижение уровня прогестерона снижает выработку PIBF и стимулирует иммунный ответ со стороны матери. В результате увеличивается количество провоспалительных цитокинов, активизируются клеточные фосфолипазы и каскад реакций синтеза простагландинов, являющихся триггерами созревания шейки матки и прерывания беременности [1].
Недостаток прогестерона оказывает негативное воздействие на внутриутробное развитие ребенка, что характеризуется нарушением синтеза фетальных стероидов (эстрогенов, андрогенов, глюкокортикоидов) и, как следствие, процессов половой дифференцировки мозга плода, а также повышением риска аутизма и аллергических заболеваний у новорожденного [1, 5].
Несмотря на то, что патогенетические эффекты прогестерона хорошо изучены, и определена его роль в качестве основного «гормона беременности», потребовалось около 20 лет для доказательства клинической эффективности его терапевтических аналогов – прогестагенов в улучшении женского репродуктивного здоровья [1].
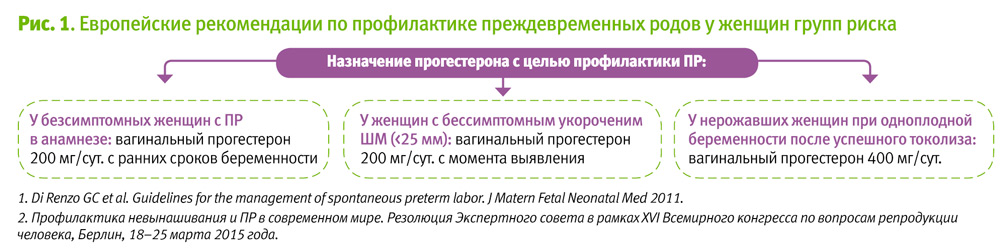
На сегодняшний день для применения во время беременности официально разрешены только два из них – натуральный микронизированный прогестерон и дидрогестерон.
При угрожающем аборте показаниями для применения прогестагенов являются: привычное невынашивание беременности, недостаточность лютеиновой фазы, вылеченное бесплодие и беременность, наступившая в результате вспомогательных репродуктивных технологий [16].
Дисскуссии относительно того, какой из препаратов (микронизированный прогестерон или дидрогестерон) более эффективен, активно ведутся в течение последних нескольких лет, однако на сегодня в крупнейшей базе данных MedLine не найдено ни одного прямого сравнительного исследования, однозначно указывающего на преимущество одного из них над другим в лечении угрожающего или привычного выкидыша.
С практической точки зрения важно отметить, что в Украине полный спектр зарегистрированных в показаний для сохранения беременности на ранних и поздних сроках имеет Утрожестан®. В соответствии с официально утвержденной инструкцией, это единственный препарат в группе прогестагенов, разрешенный к применению с целью профилактики преждевременных родов у женщин с короткой шейкой матки или с наличием преждевременных спонтанных родов в анамнезе [12].
В отличие от дидрогестерона, натуральный микронизированный прогестерон обладает всем спектром эффектов эндогенного гормона благодаря аналогичному метаболизму.
В организме он превращается в функционально активные восстановленные 5a и 5b метаболиты, благодаря чему, кроме гестагенного действия, общего для всех представителей этого класса, имеет ряд дополнительных эффектов, необходимых для физиологического течения и сохранения беременности.
Так, метаболит 5a-прегнандион физиологически регулирует преобразование тестостерона в его активную форму – дигидротестостерон, препятствуя его связыванию с рецепторами. Этот механизм чрезвычайно важен для половой дифференциации с 12-й до 28-й недели беременности [14]. Благодаря этому свойству микронизированный прогестерон, такой как Утрожестан®, обладает способностью осуществлять контроль над уровнем адрогенов, снижая их активность при гиперандрогении, и сохранять беременность, а также, что имеет принципиальное значение, не оказывает отрицательного действия на половую дифференцировку мозга плода [17]. Это исключительно важно для дальнейшего правильного развития половой системы ребенка и его репродуктивного и психического здоровья во взрослом периоде жизни [17].
Не менее важным является анксиолитическое действие прогестерона, опосредованное его метаболитом 5a-прегнанолоном и обеспечивающее гестационную адаптацию организма матери. Этот метаболит принимает участие в регуляции сна и формировании доминанты беременности, а также, по видимости, оказывает нейропротективное действие на мозг ребенка [15]. У женщин с угрожающим выкидышем применение микронизированного прогестерона снижает уровень стресса.
Важным свойством микронизированного прогестерона является также наличие умеренного антиальдостеронового эффекта, благодаря чему он обладает легким гипотензивным действием [17]. Именно поэтому назначение натурального (=биоидентичного) прогестерона во многом решает вопросы, связанные с назначением антидиуретических препаратов во время беременности. Прием 200 мг Утрожестана® аналогичен приему 25–50 мг спиронолактона, назначаемого пациенткам с отечным синдромом, – регулирует водно-электролитный баланс и способствует выведению избытка жидкости и натрия из организма [13].
Прогестерон поддерживает матку в расслабленном состоянии на всем протяжении беременности за счет снижения чувствительности миометрия к эндогенному окситоцину, блокирования адренергических рецепторов и подавления синтеза простагландинов.
Токолитическое действие прогестерона обусловлено b-метаболитами (5b прегнандион и прегнанолон) и важно для сохранения беременности, начиная с этапа имплантации.
Дефицит прогестерона сказывается на децидуализации эпителия и повышает сократимость матки. Из клинического опыта нам извсетно, что до 75% выкидышей связано с дефектами имплантации. В I триместре от 23 до 60% спонтанных выкидышей происходит, вероятно, из-за недостаточности лютеиновой фазы [13].
Эффективной терапией у женщин с невынашиванием беременности является периконцепционное вагинальное применение микронизированного прогестерона. В результате быстрой абсорбции прогестерона слизистой оболочкой влагалища и шейки матки уже через 1 ч после введения создается максимальная концентрация в тканях репродуктивных органов, значительно превышающая таковую в сыворотке крови, что вызывает преимущественно локальные эффекты в эндо- и миометрии как на прегравидарном этапе, так и во время беременности [1].
Следует отметить, что кровотечение из половых путей, так же, как и воспалительная реакция слизистой влагалища и шейки матки, не нарушает всасывание микронизированного прогестерона и не является противопоказанием для его применения.
Зарубежные «Акушерские рекомендации, основанные на доказательной медицине» [6], дают ответ на вопрос, кому из пациенток показано прегравидарное назначение прогестерона: «рутинное применение прогестерона во вторую фазу менструального цикла до наступления беременности и на протяжении первых 8–10 недель после зачатия рекомендовано всем женщинам с привычным невынашиванием в анамнезе. Количество менструальных циклов, требующих поддержки второй фазы с применением прогестерона, не ограничено и индивидуально». Кроме того, при подозрении на недостаточность лютеиновой фазы у других категорий пациенток и при идиопатическом невынашивании показана эмпирическая терапия прогестероном, направленная на достижение синхронности трансформации эндометрия, восстановление его рецептивности и обеспечение оптимальной имплантации и благополучного течения ранних сроков беременности [7, 8].
Полноценная секреторная трансформация эндометрия, обеспечиваемая применением вагинального прогестерона, и инвазия трофобласта с последующим формированием адекватно функционирующей плаценты является основным предиктором благоприятного течения и исхода беременности.
Систематический обзор 14 исследований с участием 2 158 женщин с привычным невынашиванием в анамнезе показал достоверное снижение риска повторной потери беременности после периконцепционного применения прогестерона при отсутствии различий в частоте побочных явлений со стороны матери и плода в сравнении с плацебо или отсутствием лечения [19, 20, 21, 22, 23].
С точки зрения клинициста, главным критерием эффективности прогестагена является его способность изменять характеристики эндометрия – степень зрелости и синхронность его созревания, поскольку эти параметры напрямую коррелируют с успешностью и правильностью имплантации плодного яйца. Эмпирическая терапия НЛФ должна быть направлена на достижение синхронной трансформации эндометрия, восстановление его восприимчивости (рецептивности) с целью обеспечения оптимальной имплантации и благополучного течения ранних сроков беременности [1, 11]. С этой задачей может справиться микронизированный прогестерон.
В исследовании Fatemi H., 2007, синхронная трансформация эндометрия в «окно имплантации» (к 21–24 дням цикла) на фоне применения микронизированного прогестерона была достигнута в 83% случаев, в отличие от группы дидрогестерона, где у большинства пациенток созревание эндометрия отставало [9].
Данные этого исследования имеют высокую достоверность в силу ряда особенностей его дизайна. Это было слепое рандомизированное перекрестное исследование, которое касалось лишь пациенток с преждевременной недостаточностью яичников, что, в частности, исключает влияние эндогенных гормонов на результаты. Все изменения в эндометрии были индуцированы только вводимыми препаратами. Перекрестный дизайн позволил оценить действие обоих препаратов (вагинального микронизированного прогестерона и дидрогестерона) у каждой пациентки, то есть, было исключено влияние индивидуальных реакций на результаты исследования.
Значимость проблемы ПР определяется не только потерей желанной беременности, но и неблагоприятными перинатальными исходами [1, 10]. Отмечается выраженная зависимость между преждевременными родами в анамнезе и преждевременными родами при последующей беременности. Поэтому основная цель прегравидарной подготовки – профилактика повторных преждевременных родов.
Исходя из постулата «одна беременность – один прогестерон», пациенткам группы риска по ПР при наличии симптомов невынашивания на ранних сроках целесообразно сразу назначать препарат прогестерона, официально разрешенный и подтвердивший свою эффективность на ранних и поздних сроках, что полностью согласуется с рекомендациями ведущих европейских ассоциаций (рис. 1).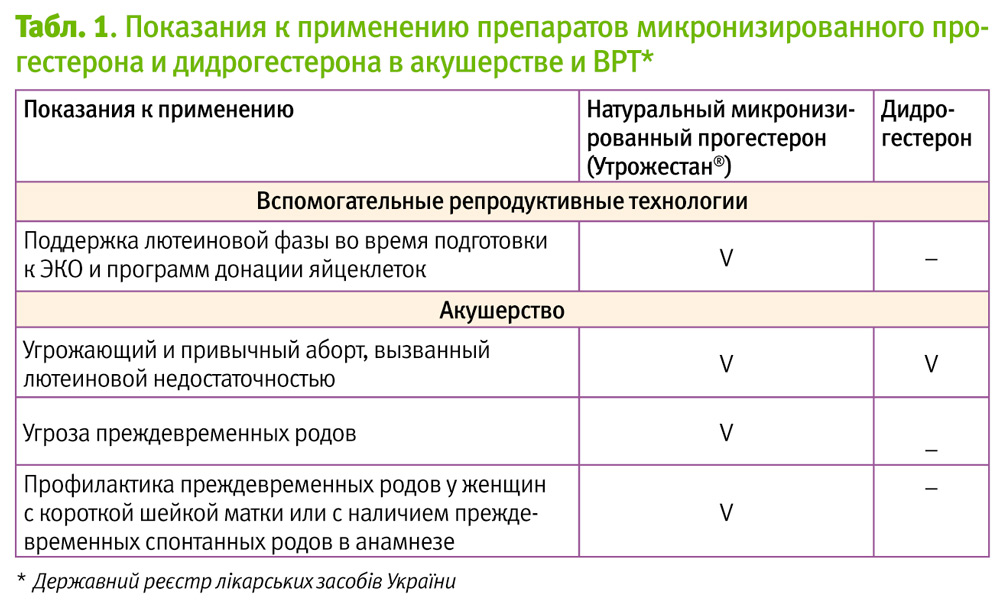
Было показано, что назначение Утрожестана® на ранних сроках гестации снижает риск угрозы прерывания беременности во второй половине в 1,5 раза, а также снижает потребность в терапии b-адреномиметиками в 2 раза (Пустотина О. А., 2006). При возникновении у пациенток с самостоятельной беременностью боли внизу живота и кровянистых выделений Утрожестан® назначают в дозе 200–400 мг. У женщин с индуцированной беременностью (контролируемая индукция овуляции, экстракорпоральное оплодотворение, сочетание последнего с интрацитоплазматической инъекцией сперматозоида) рекомендуемая суточная доза составляет 600 мг (по 200 мг 3 раза в сутки) [18].
В зависимости от клинической ситуации препарат может применяться вагинально, перорально или комбинированно. Утрожестан® имеет уникальную, не имеющую аналогов лекарственную форму – капсулы для перорального и вагинального применения, что позволяет при необходимости легко перейти на альтернативный путь введения препарата, не докупая новую упаковку, что является существенным моментом в условиях экономической нестабильности.
Применение нескольких прогестагенов в режиме сохраняющей терапии не приводит к повышению эффективности лечения, поскольку при связывании с рецептором прогестерона молекула гестагена модифицирует его пространственную структуру, изменяя восприимчивость к другим прогестагенам. По мнению ряда авторов, требуется около 2 недель на восстановление функции рецепторов, что означает, что после завершения терапии одним гестагеном переключить пациентку на другой является крайне проблематичным.
В качестве заключения
Учитывая полиэтиологичность невынашивания беременности и отсутствие универсальных алгоритмов по предотвращению повторных неблагоприятных исходов, важным этапом снижения акушерских и перинатальных осложнений у таких женщин является прегравидарная подготовка. Только преконцепционное выявление и коррекция всех возможных факторов риска, использование гормональной терапии обеспечивают наступление беременности в период максимального здоровья и значительно улучшают ее прогноз. В период гестации лечение женщин с невынашиванием должно проводится с учетом патогенеза преждевременного прерывания беременности.
Терапия с применением микронизированного прогестерона, имеющего полный спектр эффектов эндогенного прогестерона благодаря аналогичному метаболизму, представляется патогенетически обоснованной как на ранних, так и на поздних сроках беременности.
Преемственность сохраняющей терапии предусматривает назначение препарата, доказавшего эффективность и безопасность на всех сроках гестации, такого как Утрожестан®, что достоверно снижает риск повторных потерь беременности.
Перечень литературы находится в редакции.


коментарів