Попри сумні демографічні показники, існуюча система гінекологічних профілактичних оглядів лишається орієнтованою переважно на виявлення онкозахворювань. Про репродуктивний потенціал прийнято згадувати радше ретроспективно, у контексті його погіршення зі збільшенням віку породіль та втручанням у цей процес допоміжних репродуктивних технологій із їхніми суперечливими висновками щодо наслідків вагітностей. Змінити принаймні цей напрям можна, якщо не розподіляти пацієнтів жіночих консультацій лише на категорії «вагітні–невагітні» та «планує–не планує вагітність». Будь-яка жінка репродуктивного віку має бути розглянута з позицій можливої подальшої вагітності, навіть якщо вона не замислюється про неї або вже мала пологи.
Для цього оцінка індивідуального репродуктивного потенціалу має бути зрозумілою будь-якому лікарю жіночої консультації.
На жаль, певні соціальні та економічні важелі призводять до відкладення реалізації бажання мати дитину, інколи на невизначений термін. Тож певний час жінка відвідує гінеколога з абсолютно інших міркувань, не цікавлячись можливими фертильними ризиками, особливо коли висновком профогляду є «здорова». На щастя, більшість пацієнтів ніколи не дізнається про ті ризики. Проте та частка, яка є меншістю в жіночій консультації, стає левовою на прийомі репродуктолога, коли питання планування вагітності не вдається вирішити самостійно або одразу. І вже на цьому етапі і гінеколог, і репродуктолог, і пацієнт починають розмовляти однією мовою, використовуючи термін «оваріальний резерв».
Одразу хочу визначитись, що термін «оваріальний резерв» (ОР) є штучним і вигаданий репродуктологами не стільки для прогнозу фертильності, як для оцінки можливої відповіді яєчників на оваріальну стимуляцію. Якщо мета будь-якого просівного тестування – виявити збільшений індивідуальний ризик певного стану або захворювання, то, відповідно, мета тестування оваріального резерву – виявлення пацієнток групи ризику передчасної яєчникової недостатності, які більш імовірно матимуть знижену відповідь на оваріальну стимуляцію у програмах IVF та, відповідно, зменшений шанс на вагітність та живонародження.
Маркерами оваріального резерву є певні біохімічні та ультразвукові показники, котрі мають різну прогностичну цінність та інколи різне значення у спробі призвести їх до одного знаменника.
Для правильного тлумачення маркерів варто розуміти механізм рекрутингу фолікулів. Відомо, що для забезпечення домінування одного, в подальшому овуляторного, ооцита щомісяця рекрутується та надалі атрезується близько 1000 фолікулів. Темп атрезії пришвидшується при досягненні «критичної маси» у вигляді 25 000 примордиальних фолікулів, що припадає в середньому на 37 років. Проте у середньому 10% жінок відхиляються від вік-специфічних стандартів, тож саме вони страждатимуть від передчасної недостатності яєчників до досягнення віку природної менопаузи.
На жаль, переважна більшість пацієнток звертається у стадії клінічної маніфестації зі скаргами на порушення менструального циклу, коли критично зменшеною або нульовою є не лише фертильність, але й ефективність використання ДРТ. Відповідне визначення групи ризику можливе і доцільне задовго до проявів дисфункції. Для того достатньо звертати увагу на анамнестичні дані (випадки ранньої менопаузи в родині, гонадотоксична терапія, ендометріоми яєчників, видалення маткових труб) та ультразвукові ознаки невідповідності.
Кумулятивний гіпотетичний шанс настання вагітності математично відображається в її загальному фолікулярному пулі (total ovarian reserve, TOR), тоді як справжній потенціал можливості овуляціі та запліднення відображає так званий функціональний оваріальний резерв (FOR), що складається з рекрутованих зріючих фолікулів.
Високу практичну значущість для загального використання має не стільки резерв як такий, як його зменшення, невідповідне до віку (diminished ovarian reserve, DOR), клінічною маніфестацією якого зі зниженням фертильності та порушеннями менструального циклу є передчасна або рання недостатність яєчників.
Попри те, що з віком відбувається зменшення кількості ооцитів, варіабельність фертильності в межах жінок-одноліток може бути суттєвою. Тож, говорячи про відповідність оваріального резерву певному віку, маємо усвідомлювати, що вікових норм кількості антральних фолікулів або інших маркерів оваріального резерву просто не може бути, адже їхня самостійна кореляція з плідністю надто складна та неоднозначна. Натомість існує статистичний розподіл притаманних для цієї групи пацієнтів показників, який зазвичай хибно вважають віковими нормами.
Тому більш коректним є не стільки визначення кількості антральних фолікулів (КАФ) відповідною або невідповідною до віку, скільки адекватною до «норми резерву».
Функціональний ОР визначається розміром пулу преантральних фолікулів, що починають зріти з періоду менархе. Підрахунок КАФ є одним з найважливіших маркерів оваріального резерву.
Значення КАФ є сумою їхньої загальної кількості в обох яєчниках (ASRM, 2015, критерії Bologna ESHRE, 2011), хоча деякі поважні джерела (наприклад, Rotterdam критерії згоди ESHRE/ASRM, 2003) визначають КАФ на кожен з яєчників.
Антральні фолікули розподіляються на дрібні (2–5 мм) та великі (6–10 мм). Перші вибірково чутливі до гонадотропінів, але мають найбільшу гранульозоклітинну активність, саме тому вони значно перспективніші у відповіді на оваріальну стимуляцію в програмі IVF. Саме кількість дрібних антральних фолікулів корелює з ендокринними тестами оцінки ОР. Другі виключно гонадотропінзалежні, проте значна частина їх атрезується при визначенні домінантного фолікула, тож при попередньому оцінюванні крупні фолікули мають гірший потенціал. Кількість великих антральних фолікулів більшою мірою корелює з оваріальним об’ємом та рівнем інгібіну, які самі по собі є менш точними предикторами оваріальної відповіді та наслідків програм ДРТ. Таким чином, до загальної кількості антральних фолікулів (КАФ) при УЗД відносять всі фолікули розміром 2–10 мм. Численні дослідження демонструють переконливу кореляцію КАФ із наслідками програм ДРТ. Визначення норми оваріального резерву ґрунтується насамперед на цьому показнику, адже саме КАФ понад 10 асоціюється з більшою частотою живонародження та меншою – самовільних викиднів (Maseelall P., 2009).
З іншого боку, КАФ менше 5 корелює з високою частотою відміни циклів та більшими дозами гонадотропінів для стимуляції (Gibreel A., 2009). З активним впровадженням в клінічну практику передімплантаційної генетичної діагностики ембріонів завдяки численним повногеномним дослідженням стало достеменно відомо, що кількість ооцитів, отриманих у програмах IVF, зворотньо корелює з рівнем ембріональних анеуплоїдій. Тобто зниження оваріального резерву є предиктором отримання не лише меншої кількості ооцитів при проведенні стимуляції, а і серед отриманої кількості – меншої частки еуплоїдних ембріонів, ніж при нормальному резерві у такому самому віці.
І якщо вік >35 років традиційно асоціюється зі зрозумілим та передбачуваним збільшенням частоти хромосомної патології, то варто розуміти, що нормальний резерв у старшому віці збільшуватиме шанс на вагітність у програмах ДРТ у порівнянні із середньовіковим, так саме як низький у молодому – зменшуватиме. Це і пояснює потенційно меншу частоту живонародження при отриманні невеликої кількості ооцитів, незалежно від віку (рис. 1).
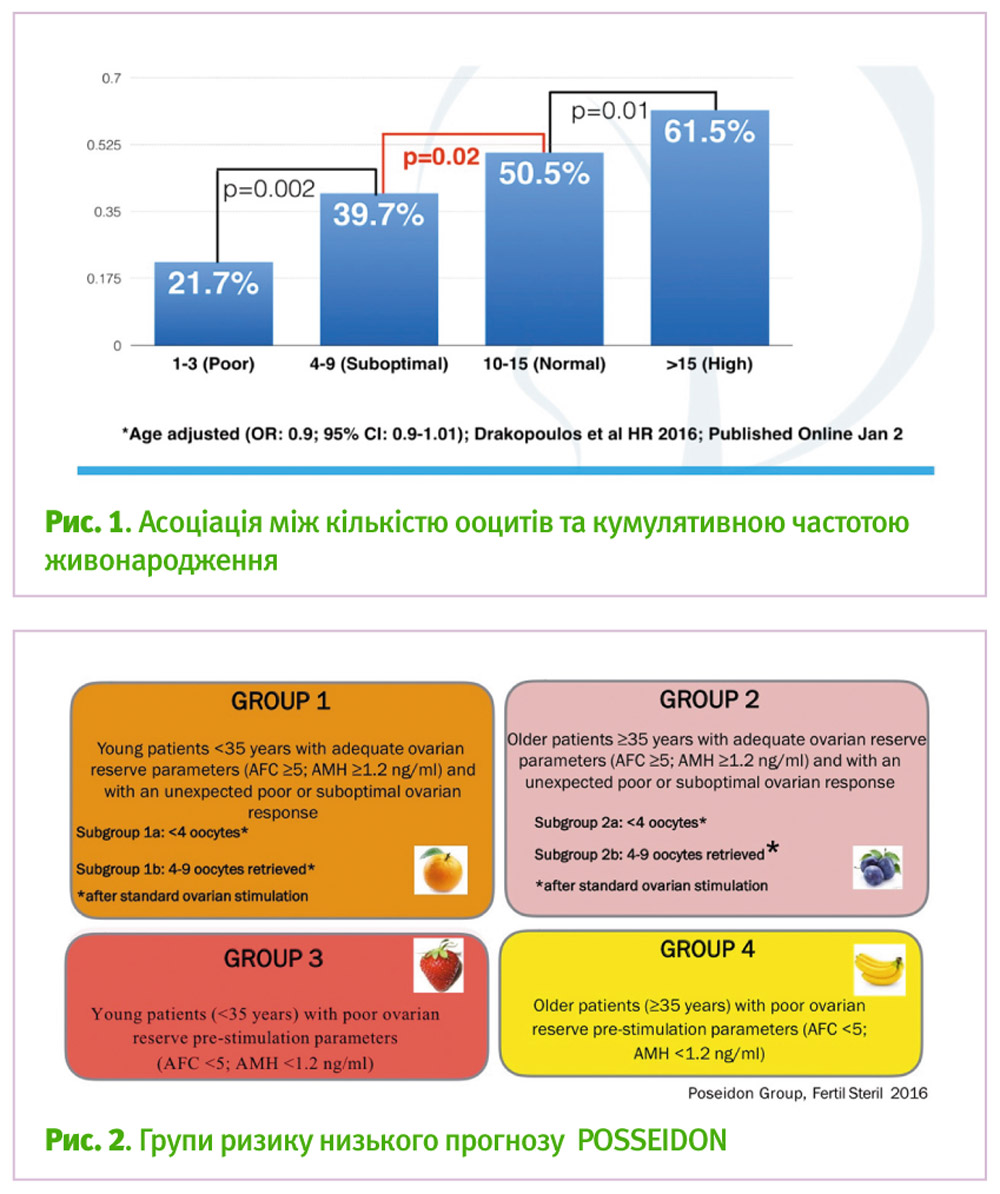
Таким чином, оваріальний резерв відображає три пов’язані між собою, проте різні наслідки: кількість ооцитів, їхню якість або репродуктивний потенціал.
Підрахунок КАФ рекомендовано проводити при ТВУЗД на початку проліферативної фази, за відсутності ознак фолікуло- або лютеогенезу, проте для досвідченого лікаря УЗД або репродуктолога це не має великого значення. Переваги будь-якого з існуючих методів – рівнопланового 2D, мультипланового 3D або інверсійного методу, а також додаткових програмних розрахунків (Sono AVC, VOCAL) – є несуттєвими для кінцевого результату та визначаються насамперед досвідом дослідника, хоча найбільшу міждослідницьку кореляцію демонструють автоматизовані методи.
Визначення оваріального об’єму є додатковим УЗ-маркером. Окремі дослідження демонструють, що зменшений нижче 3 мл об’єм асоціюється з високою частотою відміни циклів та низькою – настання вагітності (Jayaprakasan K., 2007). З іншого боку, відсутня достовірна різниця в оваріальному об’ємі між пацієнтками з нормальною та низькою відповіддю на КОС (Hendrіks D., 2009) Тож окремо цей показник має значно меншу, ніж КАФ, прогностичну цінність.
Додатковим УЗ-маркером оваріального резерву є вимірювання стромального кровоплину. Існує певна негативна кореляція між віком та перифолікулярним кровоплином, оцінювання якого може бути корисним. Окремі дослідження демонструють відповідність між активною перифолікулярною васкуляризацією в ранню фолікулярну фазу та частотою настання вагітності в програмах ДРТ (Hendriks D., 2007). Проте клінічне значення оцінки оваріального кровоплину як предиктора наслідків IVF незрозуміле.
Важливо усвідомлювати, що при УЗ-оцінюванні оваріального резерву точність підрахунку фолікулів при їхній зниженій кількості може бути хибною через певні діагностичні помилки, адже зменшений яєчник інколи важко помітити, сприймаючи за нього не лише саму тканину яєчника, а й структури та/чи артефакти довкола. Слід пам’ятати, що імітувати тканину яєчника з невеликою кількістю фолікулів можуть зрізи розширених вен або судин параметрію – і тут стане в нагоді кольоровий доплер. Помилково фолікулами можна вважати зрізи покрученої маткової труби з рідиною та дрібні так звані гідатиди, коли невеличкий за розміром яєчник «ховається» між ними. В останньому випадку доплер теж може допомогти, але хіба що для виключення судин – можливу думку про згадані структури слід підтверджувати чи спростовувати шляхом зміни кутів та рухів датчиком.
Цікавий також оманливий вплив ендометріом на визначення оваріального резерву. Попри те, що КАФ в яєчниках з ендометріомою зменшена у порівнянні із контрлатеральним здоровим, кількість ооцитів, отриманих при пункції у програмі IVF, є приблизно однаковою (Lima M., 2015). Враховуючи збільшений ендометріомою оваріальний об’єм, підрахунок антральних фолікулів може бути ускладненим, і в результаті КАФ – недооцінена.
Антимюллерів гормон (АМГ) виробляється переважно гранульозними клітинами преантральних і дрібних (2–5 мм) антральних фолікулів, тому значення його не завжди корелює із загальною КАФ, до якої відносяться і великі антральні (6–10 мм). АМГ є гонадотропін-незалежним, і саме тому лишається відносно стабільним протягом менструальних циклів та між ними на будь-якому етапі репродуктивного віку. Загалом, популяційні дослідження демонструють, що низький рівень АМГ асоціюється, проте не завжди віщує погану відповідь на стимуляцію, якість ембріонів і наслідки вагітності у програмах ДРТ. Якщо порівнювати чутливість тесту для різних груп, то для пацієнток із високим ризиком зниженого оваріального резерву вона буде більшою, ніж для тих, у кого він низький.
Норму резерву відповідно до рівня АМГ більшість досліджень визначають у діапазоні від 1 нг/мл до 4 нг/мл (DSL ELISA). Відповідно, менше значення показника можна вважати критерієм знижено резерву. Проте значення cutoff варіює в різних дослідженнях від 0,2 до 1,26 нг/мл із різним рівнем чутливості та специфічності для прогнозу низької оваріальної відповіді та відміни циклів.
Сучасна концепція прогнозу відповіді на оваріальну стимуляцію була нещодавно змінена робочою групою POSSEIDON із категорії «поганий відповідач» на групи низького прогнозу. Згідно з цією класифікацією, до груп 3 та 4 низького прогнозу належать пацієнти до та після 35 років із низьким резервом, критеріями якого є АМГ <1,2 нг/мл та КАФ <5.
Порівнянню чутливості та специфічності різних маркерів оваріального резерву присвячено чимало досліджень, але найцікавіші з них – ті, що вивчали надійність «лідерів рейтингу», КАФ та рівня АМГ. Два мультицентрових РКД, розподіливши пацієнтів у довгому (MERIT trial) та короткому (MEGASET trial) протоколах IVF, незалежно дійшли висновку, що рівень АМГ має більшу прогностичну цінність у визначенні оваріальної відповіді (Scott M., Fertil Steril 2015).
Окремо варто згадати протилежну групу пацієнтів, адже оваріальний резерв не розподіляється лише на низький та нормальний. Безумовно, по відношенню до пацієнтів з КАФ >15, та рівнем АМГ >4 нг/мл використовують термін «високий оваріальний резерв». Визначення таких пацієнтів вкрай важливе перед плануванням програм IVF через збільшений ризик синдрому гіперстимуляції. Тож, визначення такої категорії оваріального резерву вимагає від репродуктолога використання запобіжних заходів у вигляді вибору певних протоколів стимуляції, призначення тригеру овуляції тощо. Варто наголосити, що високий оваріальний резерв не є синонімом полікістозних яєчників як УЗ-феномену та СПКЯ як нозологічної одиниці, адже за критеріями Rotterdam полікістозними є яєчники з КАФ більше 12 на кожен. З іншого боку, діагноз СПКЯ обов’язково вміщує в себе критерії високого оваріального резерву та відповідних ризиків.
Отже, тестування оваріального резерву має сенс у двох напрямах: планування оваріальної стимуляції у програмі IVF та визначення категорії ризику передчасної недостатності яєчників. Пацієнтам останньої групи доцільно провести більш ретельну оцінку анамнезу та можливих фертильних ризиків, і за їх наявності – обговорити питання планування родини із залученням репродуктолога.


коментарів