
Вже понад сто років захворювання органів черевної порожнини, головним симптомом яких є гострий біль у животі, які мають бурхливий перебіг та супроводжуються тяжким станом хворого, об’єднуються збірним терміном «гострий живіт».
Хоча у більшості випадків своєчасно виконана операція — єдиний шлях до одужання, не всі пацієнтки з симптомами гострого живота потребують оперативного лікування, проте втрата часу може тільки ускладнити стан таких хворих, позначитися на якості фізичного, репродуктивного, психічного здоров’я, а іноді поставити під загрозу їхнє життя. Тому диференційна діагностика гострого живота залишається дуже актуальною та складною проблемою
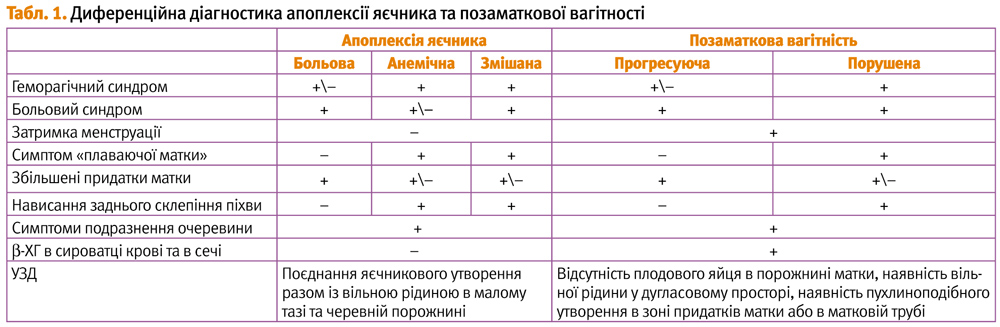
Гінекологічні кровотечі
Основні клінічні симптоми геморагічного синдрому загальновідомі (запаморочення, холодний піт, блідість шкірних покривів, холодні на дотик кінцівки, слабкий пульс на периферичних артеріях, тахікардія, зниження артеріального тиску) і є проявом макро- і мікроциркуляторних розладів, пов’язаних із диспропорцією між зменшеним ОЦК і ємністю судинного русла. Крайнім проявом геморагічного синдрому є геморагічний шок, до розвитку якого зазвичай призводить втрата понад 20% ОЦК. Цей стан є невідкладним, тому його лікування має починатися ще на догоспітальному етапі.
Позаматкова вагітність
Клінічний перебіг.
Перше місце серед причин гемоперитонеуму генітального походження займає позаматкова, а саме трубна вагітність. Особливості клінічного перебігу позаматкової вагітності тісно пов’язані з локалізацією плодового яйця. На етапі прогресування трубної вагітності майже не відбувається пошкодження залучених у зону інвазії судин, що зумовлює відносно безсимптомний перебіг патологічного процесу.
Порушення ПВ перебігає гостро, з вираженою клінікою гострої внутрішньої кровотечі. Проте бувають випадки, коли симптоматика настільки мізерна, що виявити захворювання досить важко. Хвора не завжди може вказати на затримку менструації, суб’єктивні ознаки вагітності також інколи відсутні, мізерні кров’янисті виділення зі статевих шляхів можуть пояснюватися іншими патологічними станами, зокрема загрозою викидня маткової вагітності, яку теж доводиться виключати.
Больовий напад при ПВ триває від кількох хвилин до кількох годин, здебільшого іррадіює в пряму кишку. У випадках триваючої внутрішньої кровотечі інтенсивність болю наростає, з’являються ознаки гострої крововтрати і геморагічного шоку. Частіше напади болю припиняються, жінка відчуває себе цілком здоровою до виникнення наступного нападу.
Об’єктивне обстеження
Дані об’єктивного обстеження різноманітні й залежать від часу його проведення. У момент нападу болю або відразу слідом за ним у пацієнтки відзначаються болісна пальпація живота й позитивні симптоми подразнення очеревини у нижніх відділах на стороні ураженої маткової труби. При піхвовому дослідженні пальпація придатків на стороні ураження різко болісна. Збільшення крововтрати супроводжується сплощенням бічного та заднього склепінь. Зазвичай через кілька годин після нападу з’являються незначні темні кров’янисті виділення зі статевих шляхів. Якщо після нападу минуло більше доби, пальпація живота безболісна, симптоми подразнення очеревини відсутні. Чим пізніше від моменту нападу проводиться піхвове дослідження, тим менш воно болісне. При трубному аборті, що супроводжується помірною кровотечею, піхвові склепіння можуть залишатися вільними, високими і безболісними.
Лабораторні та інструментальні методи дослідження
Найбільш інформативними неінвазивними сучасними методами діагностики ПВ є трансвагінальне ультразвукове дослідження органів малого тазу в поєднанні з визначенням у сироватці крові або в сечі хоріонічного гонадотропіну (ХГ) або його b-субодиниці (b-ХГ).
Класичною тріадою ультразвукових ознак ектопічної вагітності є: відсутність плодового яйця в порожнині матки, наявність вільної рідини у дугласовому просторі, наявність пухлиноподібного утворення у зоні придатків матки або у матковій трубі. Ультразвукові ознаки, що виявляються додатково, — помірне збільшення розмірів матки (менше передбачуваного терміну вагітності) і гравідарна гіперплазія ендометрія. Абсолютна ехографічна ознака позаматкової вагітності — виявлення ектопічно розташованого плодового яйця з ембріоном — виявляється не більш ніж в 5–10,5% від усіх випадків позаматкової вагітності (рис. 2). Для непорушеної ПВ не характерна наявність вільної рідини в дугласовому просторі.
При однократному використанні УЗД точність діагнозу позаматкової вагітності не перевищує 60%. У свою чергу, необхідно мати на увазі, що майже у 2% досліджень імуноферментні «сечові» тести на b-ХГ є хибно позитивними через перехресні реакції з лютеїнізуючим гормоном.
Лікування
Однак питання організації невідкладної допомоги при масивних внутрішньочеревних кровотечах у жінок залишаються досить гострими й суперечливими. Існує думка, що зі збільшенням об’єму гемоперитонеуму можливість виконання операції лапароскопічно різко знижується, і при перевищенні об’єму гемоперитонеуму понад 1000 мл оперативне втручання слід виконувати відкритим доступом.
Особливості оперативного втручання при позаматковій вагітності
|
Взяття рідкої частини крові з підпечінкового простору за запропонованим способом (Деклараційний патент України на винахід, №22716, UА, МПК6: А61У17/00. Спосіб реінфузії аутокрові з черевної порожнини при лапароскопічній гінекологічній операції / Гладчук І. З., Каштальян М. А., Назаренко О. Я., Якименко О. В. Заявник та патентовласник – Одеський державний медичний університет. — Заявл. 18.12.2006; опубл. 25.04.2007, Бюл. № 5). |
|
Через голку у мезосальпінкс вводять від 10 до 20 мл гемостатичного розчину у складі 1 мл 0,18% адреналіну та 4 мл 12,5% етамзилату на 100 мл 5,0%-амінокапронової кислоти. |
При відкритих оперативних втручаннях з приводу внутрішньочеревних кровотеч з метою автогемореінфузії рідку кров із черевної порожнини збирають у медичну ємкість та фільтрують через 8 шарів стерильної медичної марлі.
Частота тубектомій при відкритих оперативних втручаннях наближається до 100%. Разом із тим, 70–80% хворих, що піддавалися однобічній сальпінгектомії, страждають на вторинну безплідність. Тому при проведенні хірургічного лікування ектопічної вагітності у жінок, які бажають зберегти генеративну функцію, необхідно, якщо не має незворотніх змін маткової труби, виконувати органозберігаючі операції на маткових трубах: лінійне розсічення маткової труби і видалення плодового яйця шляхом аспірації з ампулярного відділу. За статистикою, лише у 3–12% спостерігається повторна трубна вагітність. Такі операції як резекція ампулярного відділу труби з наступною сальпінгостомією, резекція істмічного відділу маткової труби, пересадження ампулярного відділу в матку, видалення маткової труби та пересадження яєчника в матку, через незадовільні віддалені результати нині проводити не рекомендується.
Паралельно хірургічному втручанню має проводитись відновлення ОЦК та профілактика або лікування геморагічного шоку.
Абдомінальна та яєчникова вагітність
Рідкісними видами позаматкової вагітності, які можуть привести до гемоперитонеуму, є абдомінальна та яєчникова вагітність, симптоматика яких дуже схожа на перебіг трубної вагітності. Підтвердження діагнозу також здійснюється за допомогою визначення ХГ та УЗД. Сучасні відеоендоскопічні технології є не лише надійним методом диференціальної діагностики, але й дозволяють виконати адекватне оперативне втручання будь-якого ступеня складності практично при будь-якій ургентній патології органів черевної порожнини.
Лікування абдомінальної та яєчникової форм позаматкової вагітності – лише оперативне. При яєчниковій вагітності найчастіше виконується оваріоектомія. Об’єм втручання при абдомінальній вагітності залежить від місця та глибини інвазії хоріона. Іноді доводиться звертатись до об’ємних втручань, зокрема, резекції кишки.
Апоплексія яєчника
Під апоплексією яєчника (АЯ) розуміють раптовий крововилив у яєчник, який супроводжується порушенням цілісності його тканини і кровотечею у черевну порожнину.
Клінічний перебіг
Клінічні форми захворювання, супроводжувані значним гемоперитонеумом, посідають друге місце у структурі внутрішньочеревних кровотеч у жінок. У сучасній гінекологічній практиці прийнято розрізняти три клінічні форми апоплексії яєчника: анемічну, больову й змішану (В. М. Запорожан, 2001). У випадку маніфестації симптомів внутрішньочеревної кровотечі встановлюють анемічну форму АЯ, а за наявності вираженого больового синдрому та при незначній кровотечі — больову форму АЯ. Змішана форма характеризується поєднанням перерахованих груп симптомів. З метою оптимізації існуючих підходів до ведення хворих з АЯ й обґрунтування їх лікування деякі автори вважають за доцільне розділяти хворих залежно від об’єму внутрішньочеревної кровотечі: до 150 мл; 150–500 мл і понад 500 мл (О. Ю. Панкова, 2003). Сучасна діагностика апоплексії яєчника (АЯ), як і позаматкової вагітності, базується на комплексному аналізі даних анамнезу, клінічних симптомів захворювання, результатів променевих і лабораторних методів дослідження. При аналізі клінічної картини гострий початок захворювання спостерігається у 30% випадків, відносно стертий — у 70%.
Кровотеча, що розвивається первинно, формує внутрішньоорганну гематому, яка спричинює різкі болі через наростання внутрішньояєчникового тиску. Але не в усіх випадках відбувається розрив гематоми з подальшою інтраабдомінальною кровотечею. Часто трапляється зупинка кровотечі без порушення цілісності зовнішньої оболонки яєчника, а іноді, незважаючи на розрив зовнішньої оболонки, виявляють незначний гемоперитонеум. Як правило, раптово виниклий больовий напад одразу супроводжується іррадіацією у пряму кишку, навіть при незначній кількості крові у малому тазі.
Об’єктивне обстеження
Симптоми подразнення очеревини і френікус-симптом спочатку відсутні, а потім розвиваються по мірі наростання гемоперитонеуму і при перевищенні ним об’єму більше 500 мл. У випадках гемоперитонеуму понад 1000 мл практично у половини хворих спостерігається симптом Куленкампфа — різка болісність при пальпації на фоні відсутності напруження м’язів передньої черевної стінки. Досить довго при масивних кровотечах внаслідок компенсації показники центральної гемодинаміки і червоної крові залишаються непорушеними.
Лабораторні та інструментальні методи дослідження
Дані імуноферментного «сечового» експрес-тесту на наявність хоріонічного гонадотропіну (ХГ) у сечі і кількісне визначення вмісту його b-субодиниці (b-ХГ) у плазмі крові служать для виключення порушеної позаматкової вагітності.
Патогномонічною ультразвуковою картиною при АЯ є поєднання яєчникового утворення разом із вільною рідиною в малому тазі і черевній порожнині. Ехографічне зображення джерела апоплексії вирізняється вираженим поліморфізмом. Воно може бути як моноехогенним — ан-, гіпо- або гіперехогенним, так і гетерогенним з різним ступенем ехогенності, у різних ділянках кістозного геморагічного утворення яєчника (КГУЯ). Різноманітна ультразвукова картина пов’язана як з різною морфологічною структурою джерела кровотечі, так і з поєднанням неоднорідних ділянок, виниклих внаслідок формування кров’яних згустків і їхнього лізису. Згустки крові візуалізуються як утворення неправильної форми і підвищеної ехогенності.
Лікування
Лікування пацієнток з АЯ залежить, у першу чергу, від стану гемостазу в місці крововиливу і ступеня внутрішньочеревної кровотечі. Незважаючи на те, що більшість клінічних випадків «больових» форм АЯ лікуються консервативно, основний лікувально-діагностичний метод при внутрішніх кровотечах яєчникової етіології — операція.
Необхідними умовами для консервативного лікування є: задовільний стан хворої, відсутність гемодинамічних порушень, первинний больовий синдром або слабо виражений, або частково купується — як самостійно, так і за допомогою медикаментозної терапії протягом кількох годин. Але основним критерієм є рівень вільної рідини в черевній порожнині не більше 150 мл.
Консервативне лікування необхідно розпочинати у стаціонарних умовах, оскільки тільки в процесі динамічного спостереження можна проконтролювати відсутність ознак триваючої внутрішньої кровотечі.
Первинна ціль консервативного лікування АЯ полягає у формуванні стабільного гемостазу в ділянці апоплексії, запобіганні розвитку інтраперитонеальної кровотечі та у зниженні інтенсивності больового синдрому. В основі медикаментозного лікування АЯ лежить призначення препаратів, які мають гемостатичні властивості: етамзилату (дицинону), адроксону, розчину кальцію хлориду, транексамової та амінокапронової кислоти. Хворій призначають ліжковий режим. З метою зниження інтенсивності тазових болів можливе призначення нестероїдних протизапальних препаратів — як в ін’єкціях, так і у вигляді ректальних супозиторіїв. Після перших 2–3 діб стаціонарного лікування за наявності стійкого гемостазу, відсутності ультразвукових ознак збільшення об’єму вільної рідини в черевній порожнині і при можливості продовження спостереження, подальше лікування хвора може одержувати в амбулаторних умовах. Подальші лікувальні заходи спрямовані на розсмоктування сформованого КГУЯ, запобігання рецидивам. Незважаючи на вірогідність самостійного регресу КГУЯ, ми рекомендуємо проведення патогенетично обгрунтованої терапії з обов’язковим динамічним ультразвуковим контролем і визначенням в плазмі крові онкомаркерів СА-125, РЕА, СА-19-9.
Враховуючи неабияку важливу роль інфекційних запальних процесів органів малого тазу в розвитку пухлиноподібних процесів яєчників як одного з вірогідних джерел АЯ, рекомендуємо проводити з моменту формування КГУЯ комплексну протизапальну терапію з урахуванням виявлених патогенних збудників та їхньої чутливості до антибактеріальних препаратів.
З метою блокування патологічної секреції гонадотропних гормонів, що підтримують персистенцію КГУЯ, призначають гормональні препарати (найчастіше комбіновані оральні контрацептиви (КОК) або синтетичні прогестини). Враховуючи, що розвиток захворювання практично у 80% випадків відбувається в другу фазу МЦ, гормональні препарати слід призначати до 10–14 днів.
Критерієм ефективності проведеного консервативного лікування є повне розсмоктування виниклого внаслідок крововиливу геморагічного кістозного утворення яєчника. За нашими даними, до 90% КУЯК регресує після перших місячних, що контролюється трансвагінальним УЗД. У випадку відсутності регресу КУЯК більш ніж на 50% хворій необхідно рекомендувати лапароскопічне оперативне втручання, оскільки діагноз функціональної (фолікулярної, жовтого тіла) кісти як джерела АЯ може виявитися помилковим. Не виключена можливість первинної маніфестації неопластичного процесу з формуванням КГУЯ, особливо у жінок пізнього репродуктивного і пременопаузального віку.
Найбільш типовою операцією при АЯ, виконуваною як відкритим доступом, так і лапароскопічно, є резекція яєчника. Терапія у віддаленому після АЯ періоді спрямована на нормалізацію менструальної і репродуктивної функцій, запобігання формуванню ретенційних утворень яєчників і рецидивів захворювання. У переважній більшості схем протирецидивної терапії використовують комбіновані естроген-гестагенні оральні контрацептиви, які надійно пригнічують овуляцію, фолікуло- і лютеогенез.
Пункція заднього склепіння піхви при гінекологічних кровотечах
Сьогодні, при наявності лапароскопічної техніки, пункція заднього склепіння піхви не є доцільною. Правильним можна вважати наступний алгоритм дій: вільна рідина в черевній порожнині – лапароскопічна операція.
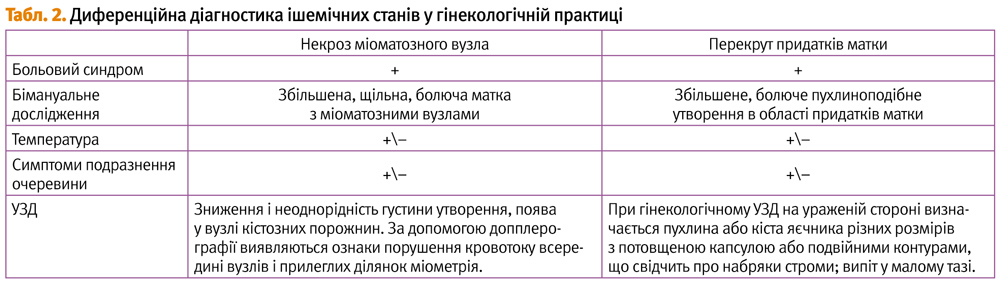
Ішемічні стани в гінекології
Перекрут ніжки пухлини яєчника
Перекруту ніжки можуть бути піддані пухлини різної гістологічної структури, які не спаяні із сусідніми органами і мають виражену ніжку. Як правило, це доброякісні і пограничні новотвори, але можуть зустрічатися і злоякісні.
Клінічний перебіг
Захворювання, як правило, починається із сильного болю унизу живота, що супроводжується нудотою і блюванням. Температура тіла у перші години захворювання залишається нормальною, проте при розвитку захворювання може значно підвищуватись. Хвора приймає змушене положення в ліжку через різко виниклий біль.
Перекрути ніжки пухлини може бути пов'язаний зі зміною положення тіла, фізичним напруженням, посиленою перистальтикою кишечника, переповненням сечового міхура, довгою рухливою ніжкою кісти.
Перекрут ніжки може відбутися раптово чи поступово, буває повним і частковим. При частковому та поступовому перекруті симптоматика наростає повільно, та може на деякий час зникати зовсім. Патологоанатомічні зміни в пухлині при перекручуванні її ніжки залежать від швидкості, з якою відбувається поворот пухлини по осі, і ступеня перекруту.
Пацієнтка може вказати на наявність в неї кісти яєчника протягом певного часу.
Об’єктивне обстеження
При пальпації – напруга передньої черевної стінки, позитивний симптом Щоткіна–Блюмберга, парез кишечника, затримка стільця, рідше – діарея, частий пульс, блідість шкіри, холодний піт. При внутрішньому гінекологічному дослідженні виявляють пухлину в ділянці придатків матки, спроба її зсуву викликає різкий біль.
Лабораторні та інструментальні методи дослідження
При гінекологічному УЗД на ураженій стороні визначається пухлина або кіста яєчника різних розмірів з потовщеною капсулою або подвійними контурами, що свідчить про набряки строми; випіт в малому тазу.
Більш точну інформацію про характер патології вдається отримати у процесі діагностичної лапароскопії, яка одразу стає оперативним лікуванням.
Лікування
Ендоскопічний огляд виявляє у порожнині малого тазу пухлинний вузол багряно-ціанотичного кольору з перекрученою ніжкою, наявність серозної або серозно-геморагічної рідини.
При перекруті ніжки пухлини яєчника застосовується тільки хірургічна тактика; зволікання з проведенням операції може ускладнитися приєднанням вторинної інфекції, кровотечею, перитонітом, зрощеннями пухлинного вузла з сусідніми органами.
У відношенні обсягу і методів лікування перекрута ніжки пухлини яєчника в оперативній гінекології єдиної думки немає. Багато в чому характер операції, доступ та обсяг резекції визначається типом пухлини, часом, що пройшов з моменту перекрута, ступенем стискання судин, змінами у малому тазу і т. д.
Загальноприйнятим оперативним підходом і обсягом втручання при перекруті ніжки пухлини яєчника до недавнього часу служили лапаротомія та аднексектомія. З широким впровадженням лапароскопії стало можливим проведення органозберігаючого втручання, тобто розкручування перекрученої ніжки пухлини з відновленням топографії яєчника. Якщо протягом 10–20 хвилин з'являються ознаки відновлення кровопостачання в придатках (зникнення синюшності, відновлення фізіологічного забарвлення мезоварія), можливе виконання органозберігаючого втручання – видалення кісти (пухлини) яєчника або резекції яєчника.
Показанням до видалення придатків при перекруті ніжки пухлини яєчника на даний час служать незворотні некротичні зміни в органі, підозри на злоякісні пухлини. В останньому випадку показане проведення інтраопераційного гістологічного дослідження та цитологічного аналізу мазків-відбитків.
Порушення живлення вузла міоми матки
Порушення кровопостачання в міоматозних вузлах пояснюється, в основному, механічним фактором (перекрут, перегин, здавлення пухлини). Необхідно враховувати і особливості гемодінамики у період вагітності, коли відзначається значне зниження кровотоку в матці, особливо виражене в ділянці міжм’язового вузла, підвищення судинного тонусу в судинах малого калібру, утруднення венозного відтоку, зниження швидкості кровонаповнення артеріального і венозного русла. Причиною порушення харчування вузла можуть бути різні дистрофічні процеси в міоматозних вузлах (набряк, вогнища некрозу, крововилив, гіалінове переродження, дегенерація), що розвиваються в результаті ішемії, венозного застою, множинного тромбоутворення в міжм’язових вузлах пухлини.
Клінічний перебіг
Клініка порушення харчування вузла залежить від ступеня порушення кровопостачання вузла. Некроз міоми матки супроводжується гострим болем в животі, можливе підвищення температури. Якщо кровопостачання знижене, можлива наявність переймоподібних періодичних болів без підвищення температури. При зборі анамнезу виявляється наявність симптомів міоми матки протягом певного часу (значні менструальні кровотечі, міжменструальні кровотечі).
Об’єктивне обстеження
При бімануальному дослідженні визначають наявність у матці міоматозних вузлів, один із яких, чи всі різко хворобливі при пальпації. При абдомінальній пальпації визначається болючість у нижніх ділянках живота, ознаки подразнення очеревини.
Лабораторні та інструментальні методи дослідження.
УЗД полегшує виявлення важкодоступних вузлів. УЗД малого тазу при некрозі міоматозного вузла характеризується наступними акустичними ознаками: зниженням і неоднорідністю густини утворення, появою у вузлі кістозних порожнин. За допомогою допплерографії виявляються ознаки порушення кровотоку всередині вузлів і прилеглих ділянок міометрія.
Діагностична лапароскопія при некрозі міоматозного вузла дозволяє візуально оглянути органи малого тазу і, при необхідності, забезпечити доступ для хірургічного втручання. При огляді визначається збільшена міоматозна матка з ознаками некрозу – набряком, крововиливами, синюшно-червоним кольором вузла.
Лікування
При підозрі на некроз міоматозного вузла потрібна екстрена госпіталізація та надання хірургічної допомоги.
При некрозі, обумовленому перекрутом ніжки міоматозного вузла, вибір обсягу втручання залежить від віку жінки, ступеня некротичних змін, наявності перитоніту. У жінок репродуктивної фази і у вагітних за відсутності явищ перитоніту, по можливості, обмежуються проведенням консервативної міомектомії. Пацієнткам у пре- та постменопаузальному періоді показані радикальні втручання – надпіхвова ампутація матки, екстирпація матки без придатків або пангістеректомія.
При ішемії міоматозного вузла хірургічне втручання може бути відстрочене на 24–48 годин, у цей час проводиться інфузійна терапія, спрямована на зменшення інтоксикації, нормалізації водно-електролітного балансу. Обсяг операції в подальшому визначається тими ж критеріями.
У деяких випадках припустиме консервативне лікування: реологічні активні засоби (реополіглюкін, трентал), спазмолітики (папаверин, но-шпа) у поєданні з антибактеріальними і десенсибілізуючими засобами.
ЗЗОМТ
Піосальпінгс – наявність гнійного вмісту в матковій трубі. При прогресуванні піосальпінгсу запальний процес поширюється на сусідні органи, що спричиняє розвиток тубооваріального абсцесу та/або пельвіоперитоніту.
Тубооваріальний абсцес – важке ускладнення запального процесу придатків матки, що призводить до гнійного розплавлення тканин маткових труб і яєчників. Стінками утвореного абсцесу є матка, маткова труба, яєчник і петля кишечника, причому часто тканини важко піддаються диференціюванню. ТОА ускладнюють перебіг гострих і хронічних гнійно-запальних захворювань придатків матки в 15% випадків і за умови неадекватної терапії можуть призвести до генералізації процесу з розвитком перитоніту – у 5% випадків, сепсису – у 3,8% з високим ризиком летального результату (2%). В даний час збудників гнійних запальних захворювань придатків матки (ГВЗПМ) відносять до змішаних полімікробних інфекцій, найважливішими збудниками яких є анаеробно-аеробні мікроорганізми (25–60%), Neisseria gonorhoeae (25–50%), Chlamydia trachomatis (25–30%), Genital mycoplasmas (до 15%).
Клінічний перебіг
Основними клінічними ознаками піосальпінгсу та тубооваріального утворення є біль у нижніх відділах живота та підвищення температури. У випадках розвитку пельвіоперитониту або перитоніту приєднуються симптоми інфекційного ендотоксикозу – тахікардія, запаморочення, блідність шкіряних покровів та інші.
Пацієнтка може вказувати на наявність в анамнезі хронічних запальних гінекологічних захворювань.
Об’єктивне обстеження
При бімануальному дослідженні при піосальпінгсі та ТОА визначають болюче утворення в області додатків матки.
Пальпація живота в нижніх відділах – болюча. Симптоми подразнення очеревини приєднуються при наявності локального або поширеного перитоніту.
Лабораторні та інструментальні методи дослідження
При гінекологічному УЗД у випадку піосальпінгса на ураженій стороні визначається збільшена маткова труба з гнійним вмістом. У випадку наявності абсцесу визначається декілька «камер» з гнійним вмістом. Для більш точної анатомічної діагностики та визначення об’єму втручання використовують КТ та МРТ.
Лікування
ТОА – оперативне. Передопераційна підготовка є, по суті, консервативною терапією. Вона спрямована на купіювання гострих проявів запального процесу, дезінтоксикацію, придушення агресії мікробного збудника, корекцію метаболічних порушень. Основним компонентом в консервативному лікуванні є адекватний підбір антибактеріальних препаратів. Тривалість передопераційної підготовки повинна бути суто індивідуальною. Оптимальною для операції вважається стадія ремісії гнійного процесу. У випадку прояву екстрених показань до операції (тазовий або розлитий перитоніт), передопераційна підготовка проводиться протягом 1,5–2 годин.
Гострі ГВЗПМ протягом довгого часу вважалися абсолютним протипоказанням до лапароскопії. Зараз, завдяки сучасному технічному оснащенню і відпрацьованій методиці, лапароскопія посідає провідне місце у хірургічному лікуванні гнійних тубооваріальних процесів. У пацієнток з ТОА фертильного віку з репродуктивними намірами, проведення лапароскопічного оперативного лікування рекомендується вже при відсутності ефекту консервативної терапії протягом 12–24 годин. Це обумовлено тим, що ендохірургічне втручання при ТОА, проведене на ранньому етапі, сприяє підвищенню ефективності лікування та поліпшенню віддалених результатів.
Обсяг оперативного втручання при ТОА визначають індивідуально. При цьому необхідно враховувати наступні моменти:
- вік жінки;
- наявність дітей;
- бажання пацієнтки зберегти дітородну функцію;
- ступінь ураження (зміни) органів малого тазу під впливом запального процесу;
- досвід хірурга;
- технічна оснащеність операційної.
Існують два варіанти оперативної лапароскопічної тактики: перший – органозберігаючі і другий – радикальний, спрямований на видалення змінених органів. При органозберігаючому оперативному втручанні, після аспірації вмісту абсцесу аквадіссектор використовується для повного відділення кишок і сальника від репродуктивних органів і роз'єднання тубооваріальних спайок (аквадисекція). Тубектомія, оваріоектомія, аднексектомія проводяться у випадках, коли неможливе проведення органозберігаючої операції.
Література
- Суслікова Л. В. Особливості ехографічної діагностики перерваної позаматкової вагітності з помірною та масивною крововтратою / Л. В. Суслікова, В. К. Чайка, О. М. Носенко // Здоровье женщины. — 2005. — №3 (23) — С. 214—217.
- Гладчук І. З. Апоплексія яєчника в сучасній гінекології / І. З. Гладчук, В. Л. Кожаков, О. В. Якименко // Репродуктивное здоровье женщины. — 2005. — №4 (24) — С. 56—58.
- Management of patients with ectopic pregnancy with massive hemoperitoneumby laparoscopic surgerywith intraoperative autologous blood transfusion / A. Takeda, S. Manabe, T. Mitsui, H. Nakamura // J. Minim. Invasive Gynaecol. — 2006. — Jan-Feb. — Vol. 13 (1). — P. 43 48.
- Б.М. Венцківський, А.Я. Сенчук, О.О. Зелінський. Невідкладні стани в акушерстві: Навч. посібник. – Одеса: ТЕС, 2011. – 260 с.
- Kathe Gallagher, MSW, Tubo-ovarian abscess and pelvic, inflammatory disease, Family Medicine, January 30, 2007.
- Halperin, R, Svirsky, R, Vaknin, Z, et al. Predictors of tuboovarian abscess in acute pelvic inflammatory disease. J Reprod. Med 2008; 53:40.
- Jonathan Ross, Pelvic inflammatory disease, BMJ ClinEvid 2006; 09: 1606.
- Pontus Molander, Diagnosis and management of patients with clinically suspected acute pelvic inflammatory disease, Helsinki, 2003.
- Wiesenfeld, HC, Sweet, RL. Progress in the management of tuboovarian abscesses. ClinObstetGynecol 1993; 36:433.
- Запорожан В. М., Гладчук І. З., Товштейн Л. А. Мінімально інвазивна ендоскопічна хірургія в комплексному лікуванні тубооваріальних абсцесів // Український журнал малоінвазивної та ендоскопічноїхірургії. – 2000. – Т.4, №1. – с. 23-25
- O. Buchweitz, E. Malik, P. Kressin, A. Meyhoefer-Malik, K. Diedrich, Laparoscopic management of tubo-ovarian abscesses, Retrospective analysis of 60 cases, University of Luebeck, RatzeburgerAllee 160, 23538 Luebeck, German Received, 2000
- Role of laparoscopy in the management of pelvic inflamation disease / tubo-ovarian abscess compare to other modalities dr. samsonchandra, spog. d. mas http://www.laparoscopyhospital.com
13. Tubo-ovarian abscess management options for women who desire fertility. Rosen M, Breitkopf D, Waud K. Obstet. GynecolSurv. 2009 Oct;64(10):68


коментарів