ГЕНЕТИЧНІ ПОЛІМОРФІЗМИ ТА СИСТЕМА ГЕМОСТАЗУ У ЖІНОК ІЗ ЗАГРОЗОЮ НЕВИНОШУВАННЯ ЗАЛЕЖНО ВІД МАСИ ТІЛА(частина 1)
Актуальність теми
Ожиріння – складне нейроендокринне та метаболічне захворювання, яке спричиняє значну кількість розладів у репродуктивній системі. Здобутки фундаментальних наук останнього десятиліття дозволили інакше оцінити жирову тканину, яка відіграє важливу комплексну роль в організмі. Велике значення мали відкриття, присвячені вивченню функції адипоцитів і фібробластів жирової тканини, в яких синтезуються гормони, пептиди й інші біологічно активні речовини, що чинять ауто-, пара- та ендокринні дії [1, 2, 3, 4, 8, 9]. Встановлено, що у пацієнтів з абдомінальним ожирінням жирова тканина сальника є основним джерелом підвищеного рівня в плазмі крові інгібітора активатора плазміногену-1 (PAI-1). При нормальній масі тіла синтез PAI-1 відбувається в основному в гепатоцитах і ендотеліальних клітинах, меншою мірою – у клітинах гладкої мускулатури і тромбоцитах [8, 9].
Дослідження, присвячені ролі тромбофілії, які проводилися від початку 90-х р. ХХ ст., засвідчили вкрай високу частоту їх не лише у пацієнток із різними тромбоемболічними ускладненнями, але й типово акушерськими ускладненнями, такими як звичні викидні, важкі гестози, передчасне відшарування нормально розташованої плаценти, синдром затримки внутрішньоутробного розвитку, антенатальна загибель плода [1, 3, 4, 8, 9].
Незважаючи на доведену роль ожиріння у патогенезі акушерських ускладнень, жінок із надмірною масою тіла не відокремлюють із когорти вагітних, а також не також не індивідуалізують підхід до їх ведення під час вагітності [8, 9]. Саме тому не викликає сумнівів робота, метою якої було визначення ролі генних поліморфізмів у перебігу гестаційного процесу та їх вплив на систему гемостазу вагітних жінок з ожирінням, а також оцінка впливу міжгенної взаємодії генів-кандидатів тромбофілії та порушення обміну фолатів на виникнення акушерських ускладнень та перинатальних втрат у вагітних жінок залежно від їх фенотипу.
Матеріали та методи дослідження
Для досягнення поставленої мети на базі відділення медицини плода та патології ранніх термінів вагітності комунального закладу «Дніпропетровський обласний перинатальний центр зі стаціонаром «ДОР« (КЗ «ДОПЦС «ДОР») м. Дніпро проводили відбір жінок із загрозою невиношування вагітності та різною масою тіла, гестаційний термін яких не перевищував 12 тижнів. Для досягнення поставленої мети було відібрано 175 жінок із загрозою невиношування вагітності віком від 20 до 41 років, які були залучені та надалі розподілені по групах дослідження: І клінічна група – 120 (68,6%) жінок із загрозою невиношування вагітності на фоні надлишкової ваги, ІІ клінічна група – 55 (31,4%) вагітних жінок із нормальної вагою (ІМТ 20–24,9 кг/м2) та із загрозливими для виношування вагітності симптомами, у яких було проведено поглиблене вивчення стану здоров’я.
Окрім загальноклінічних методів дослідження, які рекомендовані Наказами МОЗ №417 та №624, у розширеному обсязі, за індивідуальною згодою жінки, було проведено дослідження 8 генетичних варіантів поліморфізму генів тромбофілії та поліморфізму 4 генів, що відповідають за обмін фолатів методом ПЛР у режимі реального часу на базі мережі лабораторій «Synevo» (сертифікована згідно з вимогами ISO 9001:2001 та 9001:2000; ліцензія МОЗ України АГ №599651 від 26.12.2011; свідоцтво про атестацію №ПТ-021/12 від 06.04.2012 р.).
Статистичну обробку матеріалів дослідження проводили з використанням методів біостатистики [11], реалізованих у пакетах програм STATISTICA v.6.1 (Statsoft Inc., США) (ліцензійний № AJAR909E415822FA) та MedCalс (MedCalc Software, Belgium) v.9.6.4.0.
Надмірну масу тіла мали 50 (41,6%) жінок І клінічної групи, ожиріння І ступеня – 59 (49,2%), ІІ–ІІІ ступеня – 11 (9,2%) вагітних, середній ІМТ – 30,6±0,3 (95% ДІ: 30,1–31,2) кг/м2. У жінок ІІ клінічної групи ІМТ у середньому складав 21,3±0,2 (95% ДІ: 20,8–21,8) кг/м2 (р<0,001 між групами за t-критерієм).
Середній вік вагітних у І групі склав 30,9±0,4 (95% ДІ: 30,0–31,8) років, у ІІ групі – 30,3±0,6 (95% ДІ: 29,1–31,5) років (р=0,460 між групами по t-критерію). Середній гестаційний вік на момент узяття на облік дорівнював 9,39±0,59 (95% ДІ: 8,22–10,56) тижнів і 8,42±0,69 (95% ДІ: 7,03–9,81) тижнів, відповідно до груп (р=0,327 за t-критерієм). Таким чином, за цими показниками виділені клінічні групи були статистично порівнянними (p>0,05).
Результати та їхнє обговорення
Нами не було виявлено достовірних відмінностей між групами як за паритетом вагітності: 2,5 [1,0; 4,0] вагітностей в основній групі проти 2,0 [1,0; 3,0] вагітностей у групі порівняння (р=0,232 за U-критерієм), так і за паритетом майбутніх пологів – 1,0 [1,0; 2,0] проти 1,0 [1,0; 1,0] відповідно (р=0,086 за U). Водночас у жінок із надмірною вагою ці показники мали значніші коливання: коефіцієнти варіації (С) дорівнювали 72,5 і 46,8% відповідно, а при нормальному ІМТ варіація складала 55,9 % і 40,6% (р<0,001 і р=0,037 за критерієм F).
Вагітні обох тематичних груп під час госпіталізації до стаціонару скаржилися на ниючі болі внизу живота – 108 (90,0%) жінок основної групи та 53 (96,4%) групи порівняння (р=0,462 за критерієм c2); кров’янисті виділення зі статевих шляхів у 39 (32,5%) та 24 (43,6%) жінок відповідно (р=0,154 за c2); сполучення обох клінічних симпт омів спостерігалося у 27 (22,5%) та 22 (40,0%) пацієнток обох клінічних груп (р=0,017 за c2).
Вагітність настала самостійно у термін у середньому від 1 до 4 самостійних фертильних циклів без контрацепції у 97 (80,8%) жінок І групи та 48 (87,3%) – ІІ групи (р = 0,294 за c2). У 23 (19,2%) жінок основної і в 7 (12,7%) пацієнток групи порівняння вагітність настала за допомогою допоміжних репродуктивних технологій (ДРТ). Проте лише в одному випадку в першій клінічній групі і у двох – у другій групі використання ДРТ, пояснювалося відсутністю прохідності маткових труб. Невдачі екстракорпорального запліднення (ЕКЗ) в анамнезі (напередодні вагітності, яку ми спостерігали) мали місце у 7 (5,8 %) та 3 (5,5%) жінок обох клінічних груп, відповідно (р=0,920 за c2) [10,11].
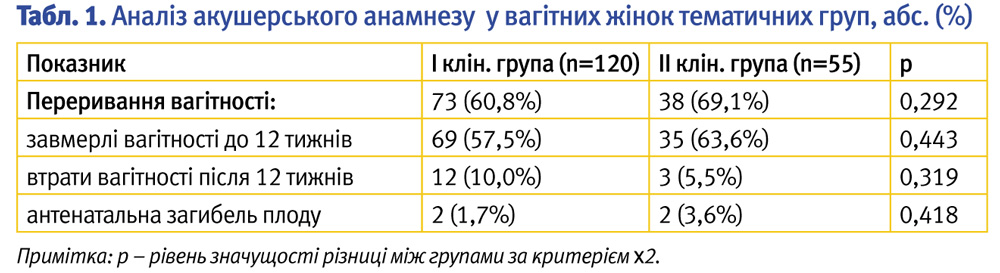
Привертав увагу той факт, що у 111 (63,4%) жінок в анамнезі відзначалися випадки переривання вагітності (табл. 1).
В однієї жінки ІІ клінічної групи констатовано в анамнезі народження дитини із недіагностованим напередодні пологів синдромом Дауна.
Результати дослідження поліморфізму генів тромбофілії виявили поліморфізм генів у різній комбінації в 100% випадків, однак було виявлено ряд особливостей для кожної групи жінок.
У жінок ІІ клінічної групи не виявлено жодного випадку поліморфізму гена F2: 20210 G>A, в той час як у жінок І клінічної групи було виявлено 6 (5,0%) гетерозиготних поліморфізмів (r=0,128, р=0,092). Крім того, з мутацією в гені F2-протромбін асоціювались невдачі ЕКЗ (r=0,296, р=0,010), випадки втрати вагітності після 12 тижнів в анамнезі (r=0,234, р=0,038), підвищення рівня ГЦ в ІІ триместрі вагітності (r=0,178, р=0,023).
При аналізі частот поліморфізму F5-Лейден: 1691 G>A в І групі виявлено 7 (5,8 %) випадків гомозиготного поліморфізму за патологічним алелем, що робить цих жінок групою вкрай високого ризику щодо виникнення в них тромбогеморагічних ускладнень, в той час як в ІІ клінічній групі таких випадків не відзначено [1,2,3,9]. Виявлений статистично значущий взаємозв’язок між наявністю надмірної ваги у жінок і мутацією чинника згортання крові F5-Лейден (r= 0,260, р=0,001). З мутацією в гені F5-Лейден асоціювалися невдачі ЕКЗ (r=0,287, р=0,013) – 4 з 10 випадків (40,0%) проти 7 з 64 (10,9%) випадків у жінок, серед яких не було імплантаційних втрат вагітності, а також порушення рівня плацентації (r=0,157, р=0,038).
Зміни в гені F7 мають протективний ефект відносно ризику розвитку тромбоемболії. Заміна гуаніну (G) на аденін (А) у позиції 10976 (генетичний маркер G10976A) призводить до зниження активності F7 та сприяє зменшенню тромбоутворення. Для клінічної практики важливим було виявлення сполучення патологічних та гетерозиготних форм F5 і F7 у цих жінок, що пояснювало факт виживання в позаутробному житті патологічних гомозигот гена F5-Лейден. У 10 випадках спостерігалося сполучення мутацій F5-Лейден: 1691 G→А та F7: 10976 G→A, а в 7 випадках сполучення F5-Лейден: 1691 G→G та F7: 10976 G→A. Тобто усі випадки патологічної гомозиготи за алелем F5-Лейден сполучались із гетерозиготним поліморфізмом гена F7. Був виявлений статистично значущий взаємозв’язок між наявністю надмірної ваги в жінок і мутацією чинника згортання крові F7 (r=0,155, р=0,040).
Частота виявлення різних поліморфізмів гена Серпін-1 (PAI-1) відрізнялася у вагітних обох клінічних груп (r=0,18, р=0,017). Патологічна гомозигота гена Серпін-1 у жінок із надмірною вагою відзначалася частіше в 1,7 разу (40,8 % проти 23,6%, р=0,027 за c2), а гетерозиготний поліморфізм виявлений у 53 (44,2%) та 27 (49,1 %) пацієнток І та ІІ клінічної групи, що було статистично незначущим (р=0,544 за c2). Виявлена вірогідна асоціація носійства поліморфізму цього гена з підвищенням рівня фібриногену (r=0,158, р=0,037), який є додатковим маркером метаболічних порушень при ожирінні.
Аналіз поліморфізму гена F13A1: 9 G>T у жінок по групах не виявив статистично значущої кореляції з ІМТ (r=0,134, р=0,077). Водночас, встановлена вірогідна кореляція носійства поліморфізму цього гена зі зниженням агрегації тромбоцитів r=-0,194 (р=0,010) і ступеня ретракції r=-0,162 (р=0,032), з результатами патогістологічного дослідження плаценти (ПГД) r=0,214 (р=0,005), які свідчили про хронічну недостатність фето-плацентарного комплексу в стадії компенсації. Цей поліморфізм зумовлював підвищену кровоточивість у цих жінок. Їм були притаманні носові та ясневі кровотечі, а також при виникненні відшарування оболонок утворювалась більш об’ємна гематома, ніж за відсутності поліморфізму в цьому гені.
Наявність поліморфізму гена ITGA2-a2 інтегрин: 807 C>T , який був виявлений, в жінок обох тематичних груп не була статистично достовірною, однак патологічна гомозигота спостерігалася вдвічі частіше у жінок із нормальною вагою: 11 (20,0 %) випадків проти 13 (10,8 %) у жінок з надмірною вагою (р=0,102 за c2). Виявлені поліморфізми корелювали із підвищенням активованого часткового тромбопластинового часу (АЧТЧ) (r=0,158, р=0,037), тромбінового часу (r=0,156, р=0,039) й агрегації тромбоцитів (r=0,166, р=0,028), що пояснювалося присутністю на поверхні тромбоцитів рецепторів, що є комплексом білків інтегринів. Зміни властивостей рецепторів призводять до збільшення швидкості адгезії тромбоцитів. Саме тому при визначенні подібного поліморфізму у жінок спостерігалося зниження кількості тромбоцитів у венозній крові, що свідчило про активацію судинно-тромбоцитарної ланки згортальної системи.
Результати дослідження поліморфізму генів, що кодують фолатний цикл, виявили високий відсоток спостережень з боку поліморфізму МТНFR: 677 С>Т – 77 (64,2%) та 34 (61,8%) випадки в обох клінічних групах відповідно (р=0,765 за c2), з яких: у І групі 68 (56,7%) випадків гетерозиготних поліморфізмів та 9 (7,5%) – гомозиготних за алелем 2, а в ІІ клінічній групі – 26 (47,3%) та 8 (14,5%) випадків відповідно.
Водночас частота виявлення поліморфізму з боку МТНFR:1298 А>С була нижчою та складала 65 (54,2%) випадків проти 22 (40,0%) у жінок І та ІІ клінічної групи (r=0,127, р=0,093), із яких: у І групі 53 (44,2%) випадків гетерозиготних поліморфізмів та 12 (10,0%) – гомозиготних за алелем 2, а в ІІ клінічній групі – 18 (32,7%) та 4 (7,3%) випадків відповідно.
У 89 (74,2%) та 46 (83,6%) жінок виявлено генетичну схильність з боку МТRR:66 А>G: 54 (45,0%) – гетерозиготних мутацій та 35 (29,2%) гомозигот за алелем 2 в І клінічній групі, а в ІІ – 30 (54,5%) та 16 (29,1%) відповідно, що не відрізняло групи між собою (r=-0,058, р=0,446).
За результатами кореляційного аналізу встановлені статистично значущі взаємозв’язки мутації генів, що кодують обмін фолатів, із такими факторами: поліморфізм гена МТR: 2756-В12-залежної метіонін-синтази асоціювався зі спадковою схильністю до надмірної ваги тіла (r=0,188, р=0,013); мутації гена МТНFR: 677 прямо корелювали зі збільшенням ступеня агрегації (r=0,150, р=0,048) і ретракції тромбоцитів (r=0,163, р=0,030); генетичні мутації з боку МТRR:66 асоціювались із загрозою переривання вагітності до 12 тижнів (r=0,154, р=0,042), аномальним передлежанням плаценти (r=0,148, р=0,050), підвищенням рівня фібриногену (r=0,151, р=0,046).
Гіпергомоцистеїнемія (ГГЦ) у списку тромбофілій стоїть дещо окремо [2, 3, 5, 6, 7, 10]. На відміну від інших форм генетичної тромбофілії при гіпергомоцистеїнемії немає початкових порушень у системі гемостазу, вони розвиваються опосередковано, при порушенні в роботі ферментних систем. накопиченні гомоцистеїну в плазмі крові, розвитку оксидантного стресу. Вищезазначений напрямок дослідження, рівень гомоцистеїну та характеристика показників тромбінемії будуть представлені в другій частині статті.
Таким чином:
- Значущість діагностики спадкової схильності до обтяженого акушерсько-гінекологічного анамнезу зростає при оцінці взаємодії генотип-фенотип. Більшість асоціативних генетичних досліджень не враховують таких феноменів генетичної архітектури, як локусна гетерогенність, фенокопії, ген-середовищні й міжгенні взаємодії.
- Дослідження на материнську тромбофілію повинно проводитися на прегравідарному етапі з метою проведення своєчасного патогенетично обгрунтованного лікування з акцентом на лікуванні у фертильному циклі, що дасть змогу покращити перинатальні наслідки у цих жінок.
Перелік літератури знаходиться у редакції.
Детальніше
Вагінальна гістеректомія
Удосконалення методики проведення операції
Вступ
Гістеректомія (ГЕ) – одне з найпоширеніших хірургічних втручань у жінок, що сягає своїм корінням давніх часів. У створенні історії цієї операції взяли участь визначні історичні постаті – творці медицини-сьогодення. Саме їхні іноді героїчні спроби, боротьба із скептицизмом медичної спільноти середньовіччя, прагнення удосконалити існуючі хірургічні методики дозволили відбутися найбільш ефективним методам допомоги гінекологічним пацієнткам. А впровадження основ асептики та антисептики, різноманітних анестезіологічних методик, сучасних антибіотиків, кровозамінників та шовних матеріалів зробили гістеректомію менш травматичною та відносно безпечною операцією.
Незважаючи на наявність альтернативних варіантів лікування гінекологічної патології, гістеректомія залишається найбільш розповсюдженим хірургічним втручанням у гінекологічній практиці. За світовими даними, більш 600000 гістеректомій виконують щороку у США [13].
Основними показаннями до проведення гістеректомії є симптомна лейоміома матки, ендометріоз, пролапс органів малого тазу та рецидивуючі аномальні маткові кровотечі [13]. На сьогодні існують три хірургічні доступи до органів малого тазу: вагінальний, абдомінальний та лапароскопічний.
Нещодавно Blikkendaal M.D. із співавторами порівняли клінічні результати абдомінальної, вагінальної та лапароскопічної ГЕ у 2232 пацієнток з надмірною масою тіла та вираженим ожирінням (ІМТ ³35 кг/м2). Дослідники виявили, що абдомінальна гістеректомія порівняно із іншими операціями асоціювалася з більшою кількістю післяопераційних ускладнень (раньова інфекція, розходження післяопераційних швів, більш тривале перебування пацієнток у лікарні) [4].
Більшість наукових джерел стверджують, що вагінальна гістеректомія – найбільш безпечна, ефективна та економічно обгрунтована хірургічна методика видалення матки [3, 6]. Однак, найбільш часто обирають абдомінальний доступ – 66% всіх гістеректомій виконують трансабдомінально, 22% – вагінально та 12% – лапароскопічно [11, 14].
Для визначення стадії пролапсу тазових органів ми користувалися сучасною міжнародною класифікацією POP-Q (1998) [15], яка була запропонована до застосування у практичній діяльності гінекологів Міжнародним товариством з питань нетримання сечі (International Continence Society, ICS). Дана класифікація дозволяє провести кількісну оцінку опущення стінок піхви за допомогою виміру 9 параметрів у сагітальній площині. Згідно з цією класифікацією, виділяють 4 стадії пролапсу тазових органів, і ми для проведення дослідження відбирали жінок з ІІІ–ІV стадією пролапсу (повне або майже повне випадіння матки).
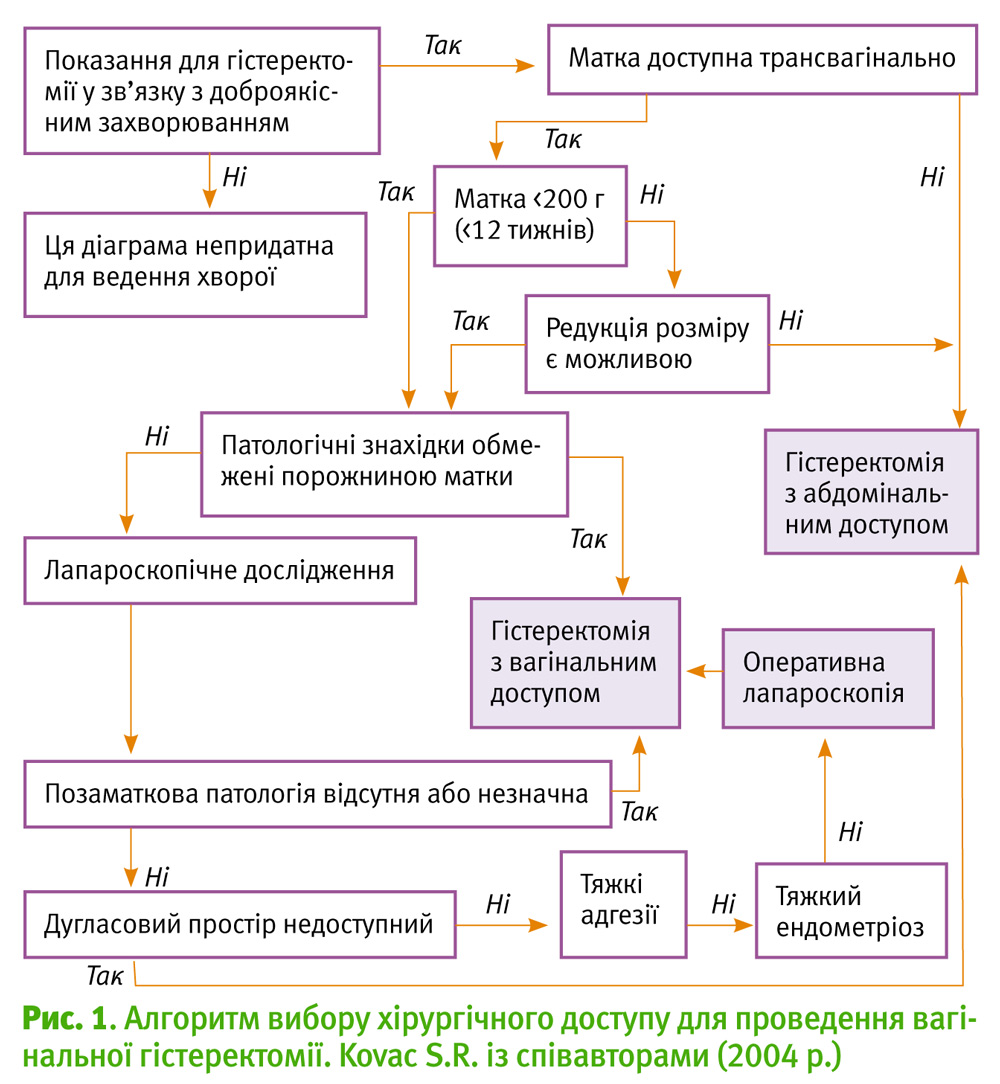
Kovac S.R. із співавторами (2004 р.) наводить дієвий, на нашу думку, алгоритм вибору хірургічного доступу під час проведення гістеректомії. [8]
Згідно результатів порівняльного огляду Кокранівської бібліотеки, вагінальний доступ під час гістеректомії, порівняно з іншими, приводить до кращих результатів та меншої кількості інтра- та післяопераційних ускладнень. [12] Так, вагінальна гістеректомія, порівняно з абдомінальною, асоціювалась з коротшим терміном перебування в лікарні, швидшим поверненням до звичного ритму життя, меншою кількостю епізодів гарячки чи неспецифічних інфекцій. До того ж, тривалість оперативного втручання під час вагінальної гістеректомії нижча, порівняно з лапароскопічним методом.
Частота інтраопераційних кровотеч під час ВГЕ варіює від 1,4% до 2,6%, в той же час частота травмування уретри та сечового міхура становить 0,88–1,76% [12]. Тому доцільним є призначення препаратів транексамової кислоти у групі жінок з високим ризиком геморагічних ускладнень. Частота виникнення гарячкових станів після ВГЕ сягає 15% та може бути знижена профілактичним призначенням антибіотиків. Інфекційно-запальні стани ускладнюють перебіг післяопераційного періоду ВГЕ у близько 4% пацієнток [5].
Ні на хвилину не зупиняється наукова думка, щомиті створюють та впроваджують ефективні удосконалення відомих методик. Останнє десятиріччя стало знаковим з погляду на нові хірургічні методи. Так, спочатку абдомінальні хірурги, а потім і їх колеги – акушери-гінекологи розпочали з успіхом використовувати радіохвильовий скальпель і аргоно-плазмову коагуляцію (АПК) тканин під час хірургічних втручань.
Метою роботи стало визначення клінічної ефективності профілактичних заходів, удосконаленої нами методики вагінальної гістеректомії у разі повного випадіння матки з використанням медикаментозних препаратів і технічного супроводу.
Матеріали та методи
Проспективне дослідження проводили в гінекологічному віділенні Центральної районної лікарні м. Вишгород (Київська область) та на інших клінічних базах кафедри акушерства та гінекології №1 НМАПО ім. П. Л. Шупика.
Основну групу склали 21 жінка з повним випадінням матки, яким було проведено вагінальну гістеректомію без придатків матки за удосконаленою нами методикою (хід операції наведено нижче), а контрольну групу – 17 жінок, яким було виконано вагінальну гістеректомію за стандартною методикою.
У двох групах після вагінальної гістеректомії проводили передньо-задню кольпоперинеорафію з леваторопластикою.
Удосконалена методика проведення вагінальної гістеректомії включала застосування гідропрепаровки тканин перед розрізом стінок піхви радіохвильовим скальпелем із введенням вазоконстрикторів з подальшим використанням аргоно-плазмової коагуляції тканин та біполярного коагулятора з метою мінімізації кровотечі та профілактики гнійно-запальних ускладнень. Модифікована методика проведення вагінальної гістеректомії, запропонована нами, включає наступні кроки її виконання:
- Гідропрепарування тканин на відстані 2–3 см від зовнішнього вічка шийки матки циркулярно і поздовжньо в напрямі до зовнішнього вічка уретри (терліпресин 0,4 мг + дексаметазон 4мг + 20,0 мл фізрозчину).
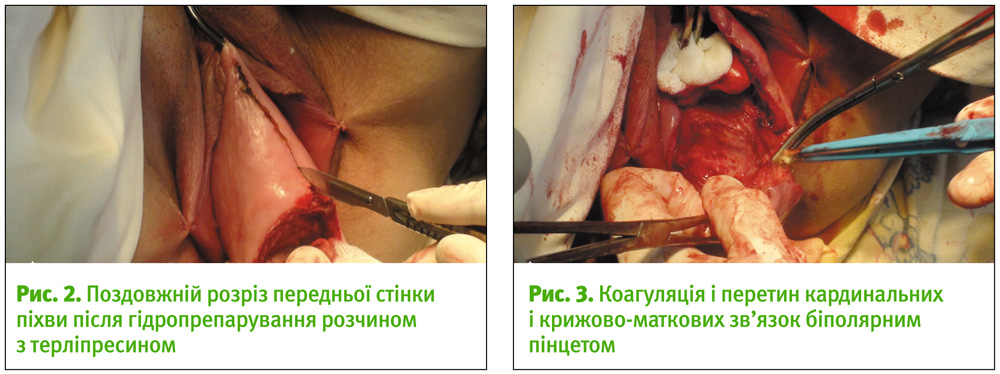
- Циркулярний розріз радіохвильовим скальпелем глибиною 2–3 мм на відстані 3 см від зовнішнього вічка шийки матки. Поздовжній розріз передньої стінки піхви від циркулярного розрізу до зовнішнього сфінктера уретри (на 2 см нижче).
- Відсепаровування сечового міхура до очеревини переднього склепіння – міхурово-маткова складка. Розріз очеревини, прошивання лігатурою.
- Відсепаровування заднього склепіння. Накладання затискачів та перетин кардинальних та крижово-маткових зв’язок (білатерально) після коагуляції їх біполярним пінцетом. Накладання вікрилових лігатур на ці зв’язки.
- Задня кольпотомія. Обробка тканин у ділянці судин аргоновою плазмою (АПК тканин).
- Матку виводять через переднє склепіння. Накладання вікрилових лігатур на маткові судини, власні зв’язки яєчника, круглі маткові зв’язки.
- Видалення матки. Коагуляція культей зв’язок та гемостаз АПК. Ушивання очеревини. Зв’язування культей зв’язок екстраперитонеально.
- Фіксація крижово-маткових зв’язок до розрізу задньої стінки піхви. Занурення сечового міхура окремими вікриловими лігатурами. Передня кольпорафія.
- Задня кольпоперинеорафія, леваторопластика з попередньою гідропрепаровкою (терліпресин 0,2 мг + дексаметазон 4 мг + 20,0 мл фізіологічного розчину). Ушивання промежини безперервним косметичним вікриловим швом (№3).
Аргоно-плазмова коагуляція (АПК) – метод монополярної високочастотної хірургії, основні переваги якого [2, 7]:
- безконтактна коагуляція тканин;
- об’єктивно контрольована глибина прогріву тканин (максимально до 3 мм);
- висока ефективність гемостазу;
- виражена бактерицидна дія;
- активація репаративних процесів;
- зниження частоти злукових ускладнень;
- зниження тривалості оперативного втручання;
- зниження вираженості післяопераційного больового синдрому.
З метою зниження обсягу крововтрати та підвищення ефективності гемостазу ми пропонуємо використовувати під час гідропрепарування розчин терліпресину, розведеного у фізіологічному розчині.
Терліпресин – синтетичний аналог вазопресину, природного гормона задньої частки гіпофіза. Фармакологічна дія терліпресину полягає у сумуванні специфічного ефекту речовин, утворених у результаті його ферментативного розщеплення.
Власне, терліпресин є неактивним щодо гладкої мускулатури, але він слугує хімічним депо для фармакологічно активних речовин, які утворюються у результаті ферментативного розщеплення. Цей ефект розвивається повільніше, ніж ефект лізин-вазопресину, але триває значно довше.
Помітними ефектами терліпресину є виражений вазоконстриктивний та антигеморагічний.
Активні метаболіти терліпресину викликають спазм артеріол та венул, що під час місцевого введення (під час ВГЕ) забезпечує швидкий (протягом 10 хв.) та тривалий судиннозвужувальний ефект [1].
У групі жінок з високим ризиком геморагічних ускладнень, підвищеням фібринолітичної активності крові доцільно перед хірургічним втручанням вводити препарати транексамової кислоти. Ми з цією метою використовували Гемотран із розрахунку 15 мг/кг в/венно струминно за 10–15 хв. до початку операції.
Особливостями ведення післяопераційного періоду в обох групах дослідження була рання активація – на ІІ добу, вилучення сечового катетеру на ІІІ добу після промивання сечового міхура розчином фурациліну (1:5000,0). Призначали дієтичне харчування, починаючи з ІІ доби післяопераційного періоду: в основному рідка їжа без клітковини.
Також в основній групі у перед- та післяопераційному періоді призначали свічки у піхву, що профілактують інфекційно-запальні ускладнення після хірургічного втручання та покращують репаративні процеси (Гінодек – вагінальний гель, що містить декаметоксин – 1,0 мг; гіалуронат натрію – 25 мг і лактатний буфер до 5,0 мл). Антибактеріальну терапію цефалоспоринами І–ІІ покоління проводили у профілактичному режимі (3,0 г) за відсутності інтраопераційних ускладнень та низького прогностичного ризику інфекційних ускладнень.
З метою протизапальної дії та зменшення ризику тромбоемболічних ускладнень в основній групі ректально призначали препарат мелоксикаму у дозі 15 мг (№7).
У разі середнього ризику тромбоемболічних ускладнень призначали препарати низькомолекулярних гепаринів в обох групах дослідження.
З метою покращення репаративних процесів після операції та зменшення набряку тканин призначали фізіотерапевтичні процедури – магнітотерапія на ділянку промежини – 15 хв. 1 раз на добу з ІІІ доби. Суха обробка швів промежини 1 раз на добу розчином йодонату протягом 5 діб.
Результати дослідження та їх обговорення
Пацієнтки обох груп дослідження були репрезентативними за віком, екстрагенітальною захворюваністю, соціальним статусом. Середній вік жінок у групах був 61,3+2,1 роки, пенсіонерки, з екстрагенітальних захворювань переважала хронічна артеріальна гіпертензія.
Проведення вагінальної гістеректомії у випадках повного випадіння матки за стандартною методикою без гідропрепаровки тканин передньої і задньої стінок піхви з розчинами, що містять препарати вазоконстриктивної дії, доволі часто супроводжується підвищеною крововтратою, ушкодженням суміжних органів, погіршенням репарації тканин.
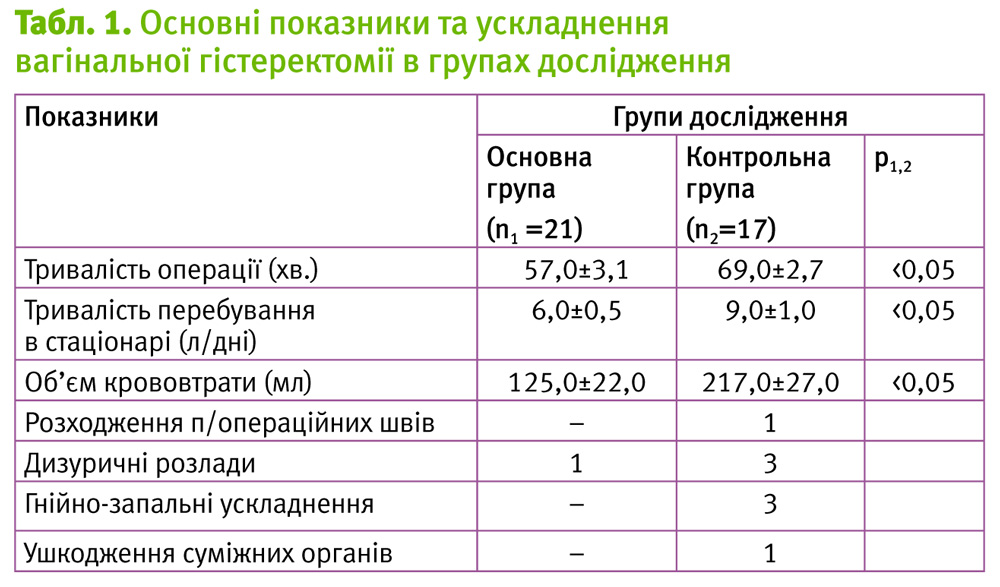
Удосконалена методика проведення вагінальної гістеректомії з використанням медикаментозних препаратів (гідропрепаровка розчину з 0,4 мг терліпресину) і технічного супроводу (використання радіохвильового скальпеля та аргоно-плазмової коагуляції тканин), за даними нашого дослідження, суттєво зменшує вірогідність інтраопераційних ускладнень та покращує перебіг післяопераційного періоду з погляду на поліпшення репаративних процесів і зменшення частоти геморагічних та гнійно-запальних захворювань після хірургічного втручання. Основні дані проведеного дослідження представлені в табл. 1.
Як видно із табл. 1, достовірно меншою в основній групі дослідження були тривалість проведення вагінальної гістеректомії, тривалість перебування жінок після хірургічного втручання в гінекологічному стаціонарі та об'єм крововтрати за цієї операції (р <0,05). Крім того, в основній групі ми практично не спостерігали ускладнень післяопераційного періоду, за винятком 1 випадку дизуричних розладів у жінки з хронічним циститом та вираженим cystocele. За даними табл. 1, у контрольній групі кількість післяопераційних ускладнень була вища, ніж в основній групі.
Достовірно кращі показники в основній групі щодо тривалості вагінальної гістеректомії, тривалості перебування жінок в стаціонарі, об’єму крововтрати, а також меншу кількість післяопераційних ускладнень ми, в першу чергу, пов’язуємо з удосконаленою методикою проведення вагінальної гістеректомії з використанням радіохвильового скальпеля, аргоно-плазмової коагуляції тканин, гідропрепарування тканин розчином з терліпресином, а також особливостями ведення жінок основної групи в післяопераційному періоді: інтравагінально гель Гінодек; ректально – свічки з мелоксикамом – 15 мг; магнітотерапія на ділянку промежини.
Використання радіохвильового монополярного різання спільно з біполярною коагуляцією та подальшою аргоно-плазмовою обробкою розсічених тканин, дозволяє отримати розріз з мінімальною перифокальною деструкцією тканин та якісним гемостазом.
Оскільки за АПК відбувається поверхневе висушування тканини, то її електричний опір зростає, а факел аргонової плазми автоматично відхиляється на тканини з найменшим опором, в результаті чого відбувається рівномірна коагуляція всієї зони впливу з глибиною від 0,5 до 3,0 мм в залежності від тривалості впливу та обраного режиму. Перегріву та обвуглювання тканин (карбонізації) не відбувається, оскільки аргон, будучи інертним газом, перешкоджає горінню.
У результаті глибокого прогрівання тканин в ділянці шва відбувається активізація репаративних процесів за рахунок посилення неоангіогенезу. Крім того, факел аргонової плазми при впливі на тканину, викликає її поверхневий нагрів, що чинить прямий термічний вплив на мікробний агент, знищуючи його. Саме такі переваги клінічного використання АПК, насамперед, зважаючи на підсушування та зменшення набряку тканин, ми спостерігали в основній групі дослідження. Це значно зменшувало больові відчуття в післяопераційному періоді у жінок цієї групи, створювало умови до ранньої активації, зменшувало тривалість перебування в стаціонарі, а отже загалом, покращувало якість життя пацієнток у післяопераційному періоді.
Висновки
Проведене дослідження показало високу клінічну ефективність профілактичних заходів, удосконаленої нами методики вагінальної гістеректомії у разі повного випадіння матки з використанням медикаментозних препаратів і технічного супроводу.
Використання радіохвильового скальпеля, аргоно-плазмової коагуляції тканин, гідропрепарування розчином вазоконстріктора (терліпресин 0,4 мг) під час виконання вагінальної гістеректомії достовірно зменшує тривалість хірургічного втручання, об’єм інтраопераційної крововтрати, тривалість перебування у стаціонарі, кількість ускладнень і больові відчуття у жінок в післяопераційному періоді.
У групі жінок з високим ризиком геморагічних ускладнень, підвищеням фібринолітичної активності крові доцільно перед хірургічним втручанням вводити препарати транексамової кислоти (Гемотран із розрахунку 15 мг/кг в/венно струминно за 10–15 хв. до початку операції).
З метою профілактики гнійно-запальних ускладнень і покращення репаративних процесів у післяопераційному періоді показано інтравагінальне призначення комбінованого гелю Гінодек, ректальних нестероїдних протизапальних свічок мелоксикаму 15 мг та магнітотерапії на ділянку промежини.
Перелік літератури знаходиться у редакції
Детальніше
Основні принципи оцінювання болю у дітей
Одним з найважливіших завдань педіатричної допомоги є оцінювання й управління болем. У 2012 році ВООЗ запропонувала настанови щодо фармакологічного лікування хронічного болю у дітей з медичними захворюваннями. Метою настанов є надання науково обґрунтованих рекомендацій щодо лікування болю, у тому числі рекомендацій щодо використання опіоїдних, неопіоїдних анальгетиків та ад’ювантних лікарських засобів для вдосконалення ведення болю в дітей (від 0 до 18 років), котрі відчувають стійкий біль, пов’язаний з медичними захворюваннями
Метою даного огляду є синтез сучасних знань в області оцінювання болю, оскільки це питання не знайшло широкого віддзеркалення у практичній педіатрії в Україні. Оцінювання болю в дітей є важким завданням, особливо у новонароджених та дітей раннього віку і включає в себе визначення основного типу болю (ноцицептивного, невропатичного), його джерела і розташування, тривалість і виразність больового синдрому [2]. Біль класифікується за МКХ-10 в рубриці R00-R99 Клас XVIII, але досить рідко можна побачити її в діагнозі [3].
Отже, оптимальне тамування болю починається з точної та ретельної оцінки, яка має проводитися через регулярні проміжки часу, тому що перебіг хвороби та фактори, що на нього впливають, можуть змінюватися з часом, а регулярна оцінка дозволяє виміряти дієвість різних стратегій лікування болю. До процесу оцінки болю залучаються не лише медичні працівники, а й діти, батьки, вихователі.
Первинна оцінка болю через розповідь дитини або поведінкові ознаки включає детальну історію болю, фізичне обстеження, діагноз та вимірювання тяжкості болю з використанням відповідного до віку інструменту вимірювання болю. Перш за все, медичний працівник має спробувати дослідити будь-які пов’язані чинники, що можуть бути поштовхом до болю, а також запитати про чинники, що погіршують або полегшують стан, також має запитати про засоби лікування болю, що використовувалися раніше, а також про дієвість якихось із засобів. Вимірювання болю має проводитися через регулярні проміжки часу протягом реалізації плану тамування болю. Це забезпечить дієвість обраного лікування і водночас надасть можливість його коригування.
Під час визначення болю слід проводити оцінку когнітивного рівня розвитку дитини та інформації про звичайну поведінку дитини, коли вона не відчуває болю. Оцінка може бути проблематичною для дітей, котрі ще не вміють говорити, або дітей, котрі фізично недорозвинені через порушення харчування та хвороби.
Під час клінічного обстеження дитини найбільш частими питаннями з боку педіатра або сімейного лікаря мають бути наступні:
Які слова дитина або родина вживають для позначення болю?
Які вербальні та поведінкові сигнали використовує дитина для вираження болю?
Що роблять батьки та/або доглядальники, коли в дитини є біль?
Чого не роблять батьки та/або доглядальники, коли у дитини є біль?
Що краще за все полегшує біль?
Де наявний біль і які його характеристики (місце, тяжкість, характер болю в описі дитини/батьків, наприклад, різкий, пекучий, ниючий, колючий, стріляючий, пульсуючий)?
Як почався біль, що дошкуляє зараз (чи був він раптовим/поступовим)?
Як довго відчувається біль (тривалість з початку виникнення)?
Де відчувається біль (одне/кілька розташувань)?
Чи впливає біль на сон/емоційний стан дитини?
Чи обмежує біль здатність дитини виконувати нормальні фізичні дії (сидіти, стояти, ходити, бігати)?
Чи обмежує біль здатність/готовність дитини взаємодіяти з іншими та здатність гратися?
Під час обстеження лікар повинен уважно стежити за будь-якими проявами реакції дитини, а дані історії хвороби та фізикального обстеження допоможуть визначити диференціальний діагноз причин болю, а також зможуть визначити вибір лабораторних та радіологічних досліджень для підтвердження діагнозу у разі, якщо його ще не встановлено.

Вираження болю дітьми залежить від віку дитини, когнітивного розвитку та соціокультурного контексту. Маленькі діти зазвичай використовують прості слова для вираження болю (наприклад, «ай»), яких вони навчаються у своїх батьків, і можуть показати на ту частину свого тіла, в якій вони відчувають біль.
Здатність вказувати на наявність болю вербально з’являється в період з двох до чотирьох років. Поступово діти вчаться розрізняти три рівні болю, такі як «трішечки», «трохи» і «сильно». У п’ять років діти вже можуть описати біль та визначити його інтенсивність. У шість років вони можуть легко розрізняти рівні інтенсивності болю. Діти від семи до десяти років можуть пояснити, чому болить [4]. Оцінювання болю у невербальних дітей залежить від батьків або доглядальників [5, 6]. Батьки, як правило, знають типову поведінкову реакцію своєї дитини на біль, і це можна долучити до оцінки болю. Спостереження за поведінкою, пов’язаною з болем, є прийнятним підходом до оцінки болю у дітей віком до трьох років і у дітей із обмеженими вербальними здібностями та когнітивною здатністю.
Поведінкові реакції можуть різнитися залежно від того, гострим є біль чи стійким. При діагностиці поведінкових ознак гострого болю варто звертати увагу на вираз обличчя, рухи і пози тіла, нездатність до заспокоєння, плач, стогін.
При діагностиці поведінкових ознак хронічного болю звертаємо увагу на аномальні пози, страхи дитини, відсутність міміки, відсутність інтересу до того, що відбувається довкола, неналежну сумирність, підвищену дратівливість, поганий настрій, порушення сну, гнів, зміни в апетиті, низьку успішність у школі [7].
Втім, діти можуть не виявляти жодного з цих очікуваних сигналів. Вони можуть заперечувати свій біль через страх більш болючого лікування, наприклад, боятися уколів (!). Відсутність цих ознак не означає відсутності болю, і слід подбати про те, щоб уникнути недооцінювання болю.
При спостереженні тривожної поведінки необхідно брати до уваги підходи, що застосовуються батьками та доглядальниками для втішання дитини, такі як заколисування, доторк і вербальне заспокоєння.
Вираження болю може помітно відрізнятися у дітей з тяжким порушенням харчування, котрі недостатньо подразнюються та відстають у розвитку через порушення харчування та/або супутні хронічні стани, такі діти часто відповідають на біль інакше, ніж діти, котрі мають повноцінне харчування.
Діти, які недоїдають, можуть не проявляти болю через вирази обличчя і плач, натомість можуть скиглити або слабко стогнати і мати обмежені фізичні реакції через недостатній розвиток або апатію [8].
Невербальні діти з неврологічними порушеннями мають проблеми в оцінці наявності та тяжкості болю, оскільки вони не можуть самостійно повідомляти про свій біль. Для багатьох таких дітей біль може залишатися частою проблемою, яка залишається недолікованою та без відповідної оцінки.
У цій групі дітей оцінювання болю має відбуватися на основі визначення моделей поведінки дитини, включаючи оцінювання вокалізації (плач, стогін), вираз обличчя (гримаси), неможливість заспокоїтися, збільшення руху, м’язовий тон і позу (вигинання, спастика) і фізіологічні реакції. Крім того, деякі діти демонструють нетипові моделі поведінки, такі як сміх, нетипові рухи, а також відсутність виразу обличчя [9].
Вимірювання болю має проводитися через регулярні проміжки. Діти молодшого віку (від 3 до 8 років) здатні до кількісної оцінки їх власного болю і в змозі перевести його на візуальне уявлення. У цій віковій групі біль вимірюється за допомогою візуальної аналогової шкали болю, заснованої на серії граней, що показують збільшення занепокоєності або болю [10, 11].
Надійність оцінки болю збільшується з віком і розвитком когнітивної здатності дитини. У дітей старшого віку (від 8 до 11 років) оцінка болю виконується з використанням візуальних аналогових інструментів, що дозволяють оцінити рівень інтенсивності болю за горизонтальною або за вертикальною цифровою шкалою (наприклад, масштаб від 0 до 10).
Підлітки можуть оцінити свій біль, використовуючи числову шкалу оцінок болю. У цій віковій групі може бути отримано опис таких компонентів болю. Чи є біль гострий, ріжучий, за характером ниючий, нагадує печіння або поколювання? Де біль починається і поширився? Як би ви оцінили свій біль за шкалою від 1 до 10? Чи є біль стійким або ж він з’являється і минає? Як часто буває біль? Є що-небудь, що біль зменшує або збільшує? [10, 11]
У новонароджених дітей хронічний біль спостерігається внаслідок локалізованих запальних станів (тромбофлебіти, абсцеси), при некротизуючому ентероколіті, менінгіті, епідермолізі, бульозному дерматиті та інших станах [11–13]. Більшість інструментів оцінки у новонароджених призначені для оцінювання гострого болю, а деякі – для оцінки післяопераційного болю, але не оцінюють стійкий або тривалий біль [14, 15]:
PIPP – Premature Infant Pain Profile [16]
N-PASS – Neonatal Pain Agitation and Sedation Scale [17]
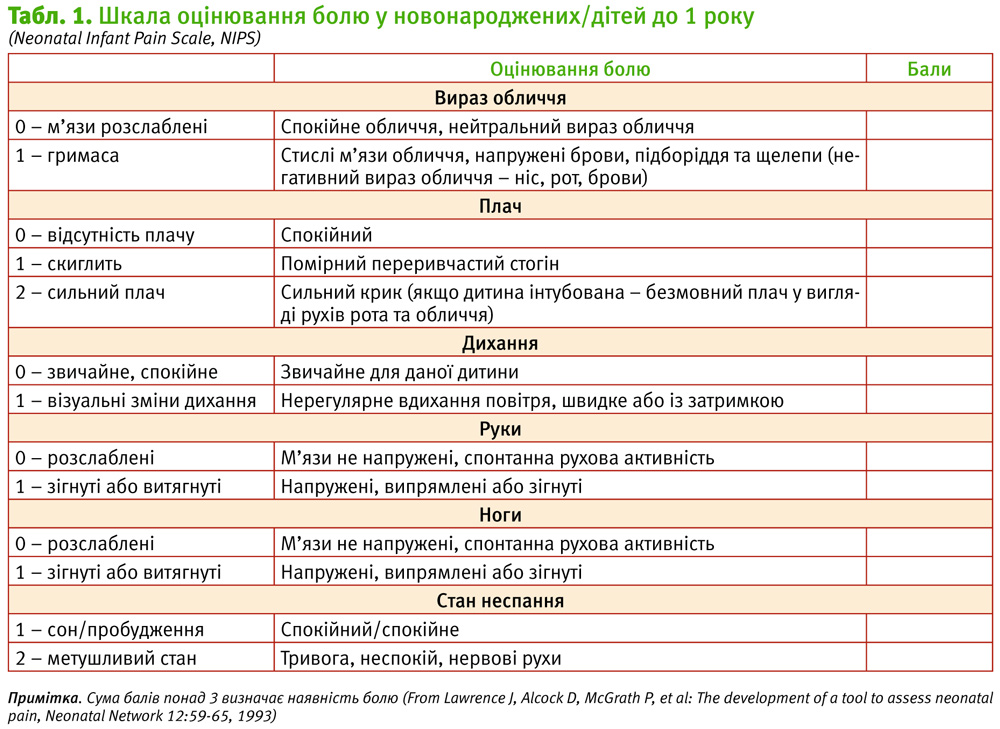
NIPS – Neonatal Infant Pain Scale [18]
CRIES – Crying, Requires Oxygen Saturation, Increased Vital Signs, Expression, Sleeplessness [19]
NFCS – Neonatal Facial
Coding System [20]
DAN – Douleur Aigue
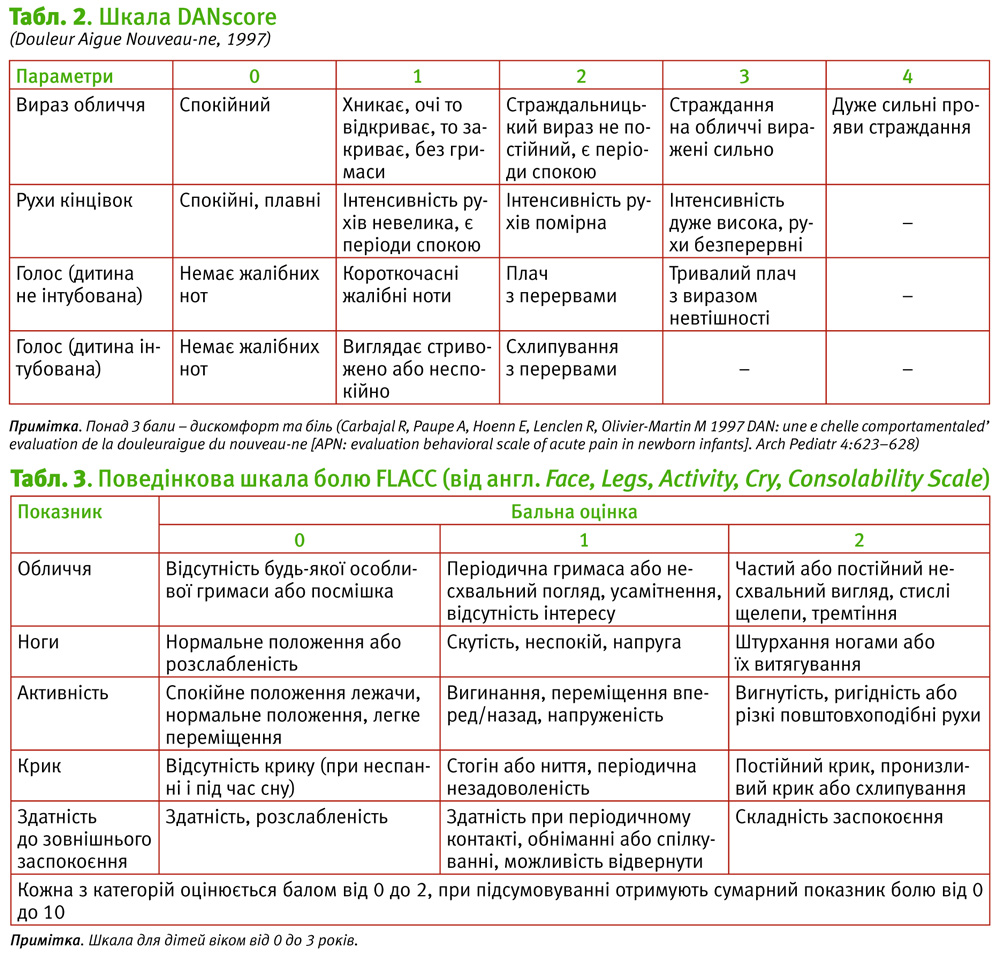
Nouveau-ne scale [21, 22]
BIPP – Behavioral Infant
Pain Profile [23]
COMFORT neo – Comfort neo scale [24]
Визначення тривалого або хронічного болю у новонароджених залишається неясним, що призвело до проблем при проведенні досліджень в цій галузі [25].
У результаті інструменти для оцінки постійного або тривалого болю у новонароджених (через серйозну операцію, остеомієліт, або некротизуючий ентероколіт) були розроблені або повністю підтверджені [26].
Під час епізодів постійного болю новонароджений може увійти в пасивний стан, з обмеженням чи ні рухів тіла, що виражається зниженням варіабельності частоти серцевих скорочень і частоти дихання, а також зниженням споживання кисню [14].
Для оцінки тривалого неонатального болю були розроблені шкали EDIN (Echelle de Douleur et d’Inconfort du Nouveau-ne) і COMFORT neo. Незважаючи на те, що вони широко використовуються, ці інструменти не були ретельно перевірені [27].
Шкали для оцінювання болю у новонароджених NIPS та DAN наведені в табл. 1 та 2.
Кілька графічних інструментів на основі визначення місця розташування болю були створені для дітей та підлітків. Ці інструменти, як правило, використовують графічний контур тіла. Дитину просять змінити «колір» в тих ділянках, де він/вона відчуває біль.
Систематичний огляд літератури показав, що хоча ефективність досліджень невисока, в цілому були певні докази того, що ці інструменти надійно демонструють локалізацію болю у дітей старшого віку (середній вік хворих: 10 років) [28]. Прикладом може слугувати шкала кольору Еланда/Eland colortool (1989).
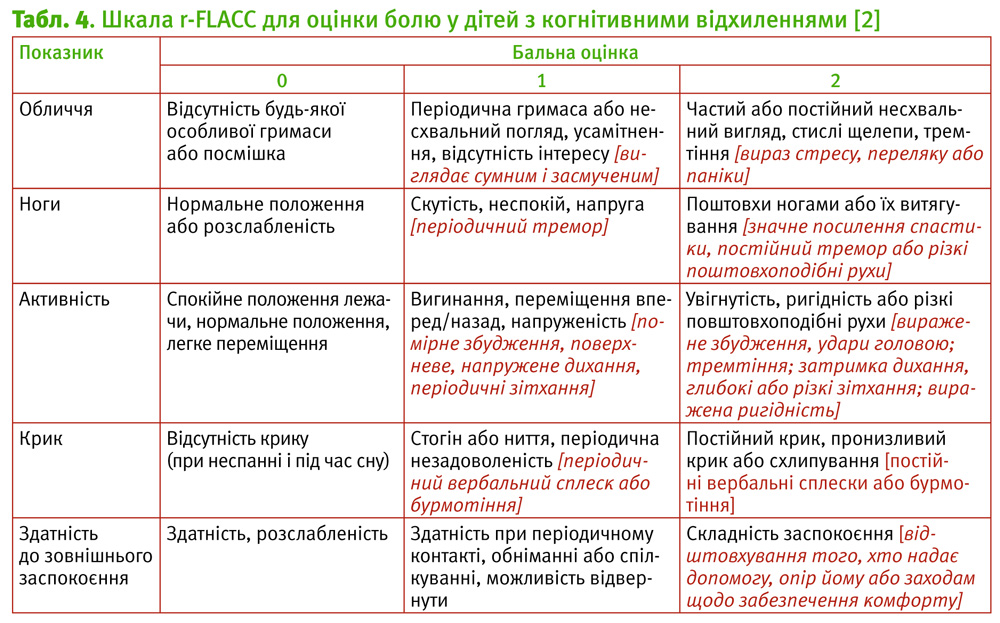
Інструменти обсерваційно-поведінкового контролю болю у дітей використовують у немовлят та дітей, які не можуть здійснити самооцінку. Ці шкали болю засновані на оцінюванні виразу обличчя, здатності втішатися, рівня взаємодії кінцівок і тулуба, рухових і мовних реакцій [20, 26, 27]. Ефективність шкал обсерваційно-поведінкового контролю підвищується у дітей маленького віку і з наявністю когнітивних розладів. Запропонована ціла серія подібних інструментів: шкала CHEOPS (від англ. Children’s Hospital of Eastern Ontario Pain Scale), FLACC (від англ. Face, Legs, Activity, Cry, Consolability Scale), шкала комфорту, болю Вісконсинського університету для дітей, які не говорять, NCCPC-PV (від англ. Non-communicating Children’s Pain Checkist-Postoperative Version), індикатор болю у дітей з порушенням комунікативних здібностей.
У табл. 3 наведена шкала FLACC (1) та її модифікація (2) для дітей з порушеними комунікативними здібностями, у табл. 4 – для невербальних дітей [27, 28].
Окрім шкали FLACC, для невербальних дітей застосовують шкали (NAPI) від періоду новонародженості до 16 років, індивідуалізовану цифрову рейтингову шкалу [27, 29, 30, 31]. Ці шкали можуть бути індивідуалізовані шляхом зазначення поведінки, яка специфічна для кожної дитини, з наведеними прикладами, що надає можливість додавати певну поведінку дітей з атиповим больовим синдромом, які відсутні в інших інструментах.
Не існує жодного інструмента оцінки інтенсивності болю, який підходив би до будь-якого віку й водночас до всіх типів болю. Наразі всі інструменти для вимірювання поведінки були розроблені для гострого болю, пов’язаного з діагностичними процедурами, такими як аспірація кісткового мозку, люмбальна пункція та післяопераційний біль.
Підтвердженням цього є систематичні огляди Педіатричної ініціативи з методів вимірювання та оцінки болю в клінічних дослідженнях (Paediatric Initiative on Methods, Measurement, and Pain Assessment in Clinical Tials, Ped-IMMPACT) та Оперативної робочої групи товариства педіатричної психології (Society of Pediatric Psychology Pain Assessment Task Forse, SPP-ATF) [32–36].
Кількісні шкали самооцінки та оцінювання медичним персоналом: Шкала оцінки болю за виразом обличчя – доповнена (Faces Pain Scale – Revised), Інструмент оцінки болю за гральними фішками (Poker Chip Tool), візуальна аналогова шкала (ВАШ), а також Цифрова рейтингова шкала (Numerical Rating Scale, NRS), – рекомендовані для вимірювання інтенсивності болю в дітей із гострим та стійким болем за обома оглядами Ped-IMMPACT та SPP-ATF.
У клінічних умовах вибір шкали болю має відбуватися за наступними критеріями:
- підходить для вікової групи, рівня розвитку та соціально-культурного контексту і охоплює всі аспекти болю у дітей;
- легко зрозуміла для дитини, батьків та медичних працівників;
- процес підрахунку легкий, короткий і швидкий;
- отримані дані можна записати та легко інтерпретувати;
- легкодоступний та недорогий;
- не вимагає обладнання;
- базується на фактичних даних (достовірність, надійність, чутливість до змін, є можливість інтерпретації та доцільність, встановлені дослідженнями);
- випробуване на багатьох мовах і культурах і широко використовується [37].
Покрокова інструкція для проведення оцінювання та інтерпретації рівня болю за самооцінкою дитини:
1) якщо це можливо, ознайомте дитину зі шкалою болю, коли вона не відчуває болю, тому що біль завадить концентрації дитини;
2) поясніть дитині, що вимірюється тяжкість болю, а не хвилювання чи страх болю, надайте дитині можливість попрактикуватися зі шкалою, оцінюючи гіпотетичні ситуації, за яких не виникає болю, або виникає біль на низькому та високому рівнях;
3) за можливості збирайте регулярні оцінки болю та спостерігайте за ефектом втручань, які супроводжуються посиленням болю (наприклад, ін’єкції);
4) враховуйте записані результати оцінки болю, коли плануєте лікування;
5) використовуйте заходи спостереження з дуже маленькими дітьми або дітьми з когнітивними порушеннями;
6) утримуйтесь від розпитування дитини про біль, який вона відчувала давно, оскільки оцінка згаданого болю навряд чи буде точною;
7) набуття оцінки болю не має замінювати розмов з дітьми, їх висловлення завжди має відбуватися;
8) невідповідності, що виникають між оцінками болю, наданими дитиною, батьками та лікарем, часто можна з’ясувати шляхом обговорення [37].
Медичні працівники можуть сприймати оцінку стійкого болю як процес, що забирає багато часу. Тому для забезпечення якісного лікування необхідно розповідати медичних працівникам про важливість оцінки болю. Оцінка болю є обов’язковою частиною ведення болю, подібно до оцінки показників життєдіяльності. Фахівці в галузі охорони здоров’я та сім’я дитини несуть спільну відповідальність за досягнення найкращого тамування болю у дітей.
Повний перелік літератури знаходиться у редакції
Детальніше
Синдром мальабсорбции у детей (часть 3)
Лактазная недостаточность является одним из вариантов недостаточности дисахаридаз, т. е. нарушений всасывания углеводов. Мальабсорбция углеводов проявляется диареей с обильным водянистым калом, повышенным газообразованием, вздутием живота и абдоминальной болью. Степень выраженности клинических симптомов зависит от количества потребляемого углевода, степени дефицита фермента, расщепляющего данный углевод, а также формы, в которой углевод поступает в организм. Дисахаридазы локализованы в щеточной кайме энтероцитов в тонкой кишке. Дефицит дисахаридаз может быть вызван генетическим дефектом или же быть вторичным, связанным с повреждением эпителия тонкой кишки.
Невсосавшиеся углеводы попадают в толстую кишку, где ферментируются кишечными бактериями, в результате чего выделяются органические кислоты и газы, такие как метан и водород. Газы могут вызывать дискомфорт, а неабсорбированные углеводы и органические кислоты – осмотическую диарею, характеризующуюся кислым рН и присутствием редуцирующих или нередуцирующих сахаров в кале. Обнаружение повышенного содержания водорода в выдыхаемом воздухе является признаком толстокишечной ферментации невсасываемых углеводов и составляет основу диагностических тестов, которые применяются в настоящее время для диагностики недостаточности дисахаридаз [1].
Лактазная недостаточность (ЛН) – достаточно широко распространенная проблема у взрослых, но у детей она встречается гораздо реже [2]. За последние десятилетия представления о механизмах развития, подходах к диагностике и лечению ЛН претерпели существенные изменения, но тем не менее количество мифов и спекуляций вокруг этой проблемы не уменьшается, а растет. У нас наблюдается просто чудовищная гипердиагностика лактазной недостаточности, особенно у детей раннего возраста, что связано как с активным маркетингом безлактозных смесей и препаратов лактазы, так и с использованием для диагностики ЛН абсолютно непригодных для этого тестов (за неимением иных). Гипердиагностика ЛН приводит к необоснованным отказам от грудного вскармливания, ограничению количества молочных продуктов в рационе ребенка, а это, в свою очередь, не только серьезно «бьет» по бюджету семьи, но также может негативно сказаться на развитии и состоянии здоровья ребенка в будущем. А та кишечная проблема (если она вообще была у ребенка), которую связали с ЛН, остается нерешенной и ребенок продолжает страдать от нее.
Различают несколько видов ЛН [3]:
1) Первичная ЛН:
- врожденная лактазная недостаточность (congenital lactase deficiency) или врожденная алактазия;
- гиполактазия взрослого типа (primary adult type-hypolactasia);
- транзиторная гиполактазия недоношенных;
2) вторичная непереносимость лактозы (secondary lactose intolerance) или вторичная ЛН.
Лактоза – дисахарид, содержащийся только в молоке млекопитающих, расщепляется на моносахариды глюкозу и галактозу в щеточной кайме энтероцитов под действием фермента лактазы (бета-D-галактозидаза, известная также как лактазафлоризингидролаза). Считается, что лактоза усиливает всасывание некоторых минералов, включая кальций, магний и цинк. Основным местом абсорбции является тонкая кишка. Та часть лактозы, которая в неизмененном виде поступает в толстую кишку, способствует росту кишечных бифидобактерий. Продукт гидролиза лактозы – галактоза является важным нутриентом, необходимым для образования мозговых галактолипидов [2].
В щеточной кайме энтероцитов плода уровень лактазы низок, ее активность повышается в последние недели беременности, достигает пика в первые месяцы жизни и остается высокой в течение первых 3 лет, пока ребенок вскармливается молоком. В дальнейшем, по мере перехода на твердую пищу, уровень лактазы в щеточной кайме постепенно снижается.
Ген лактазы (LCT) локализован на 2-й хромосоме. Мутации в этом гене приводят к врожденной ЛН, т. е. полной неспособности продуцировать лактазу (алактазии) в любом возрасте. Это очень редкое аутосомно-рецессивное заболевание. Всего в мире описано около 50 случаев. У пациентов с врожденной лактазной недостаточностью было выявлено 5 различных мутаций в кодирующей области гена LCT. Большинство из них (84%) были гомозиготными по нонсенс-мутации 4170TA (Y1390X, OMIM 223000), названной Fin (major).
В той же 2-й хромосоме расположен ген, влияющий на экспрессию гена LCT и отвечающий за физиологическое угасание активности фермента. Мутации в этом гене могут приводить к тому, что активность лактазы остается высокой на протяжении всей жизни (персистенция лактазы), что обеспечивает удовлетворительную переносимость молока в любом возрасте. Считается, что такая мутация у человека произошла в периоде неолита. В европейской популяции обнаруживают полиморфизм C/T (-13910). Это означает, что в 13910-м положении нуклеотидной последовательности может находиться цитизиновый нуклеотид (С) или тимидиновый (Т).
У индивидуумов, имеющих генотип С/Т или Т/Т, отмечается персистенция лактазы. Нормальным же является генотип С/С, при котором происходит уменьшение экспрессии гена LCT с возрастом. Это и называют первичной гиполактазией взрослого типа. Снижение экспрессии гена LCT начинается не раньше 2 лет, симптомы, связанные с гиполактазией, очень редко появляются ранее шестилетнего возраста. Более того, среди людей с низкой активностью фермента, лишь половина отмечает какие-либо симптомы. На наличие симптомов влияет как скорость снижения активности лактазы, так и количество лактозы в пище. Существует сильная корреляция между активностью лактазы и возрастом, но не с наличием симптомов.
Среди жителей Европы частота выявления С/С генотипа увеличивается в направлении с севера на юг. Так, первичная гиполактазия встречается у 1–7% популяции в Швеции, 10–18% – в Германии, 20–25% – в Австрии, 20–40% – в Швейцарии, 50–60% – у Греции, Испании и Италии, более 75% – в Турции [4]. Среди русского населения России у 30–40% выявляется С/С вариант полиморфизма [5]. У жителей Африки персистенция лактазы обусловлена другими мутациями. В частности, у танзанийцев, кенийцев и суданцев выявлены однонуклеотидные полиморфизмы G/C (-14010), T/G (-13915) и C/G (-13907)[1].
Помимо генетических факторов, на экспрессию лактазы в детском возрасте могут влиять и другие модуляторы. Так, тироксин может способствовать снижению экспрессии фермента, а гидрокортизон – увеличивать.
У недоношенных детей, имеющих транзиторную недостаточность лактазы вследствие незрелости кишечника, экспрессия этого фермента может быть индуцирована приемом лактозы. Это единственный вариант ЛН, при котором активность фермента увеличивается по мере увеличения количества лактозы в пище. Во всех остальных случаях улучшение переваривания лактозы у ранее непереносившего ее ребенка или взрослого может быть вызвано ростом бактерий, ферментирующих лактозу, но не увеличением синтеза лактазы, так как лактаза – неиндуцируемый фермент [2].
Вторичная или приобретенная ЛН обусловлена повреждением слизистой оболочки кишечника вследствие инфекционного, аллергического или другого воспалительного процесса. При этом клинические проявления непереносимости лактозы зависят от степени поражения кишечника и уменьшаются или проходят по мере восстановления слизистой оболочки. Дети раннего возраста более склонны к развитию вторичной ЛН, чем старшие, но чаще всего самостоятельного клинического значения она не имеет.
Клинически для ЛН характерно появление вздутия живота, дискомфорта или боли в животе, метеоризма, жидкого стула через один или несколько часов после приема молока или лактозосодержащего продукта [3]. Однако эти симптомы неспецифичны и могут возникать и при других нарушениях, таких как аллергия на белок коровьего молока, аллергические реакции на другие вещества в пище, непереносимость других углеводов.
При врожденной лактазной недостаточности симптомы появляются с первых дней жизни, если ребенок вскармливается грудным молоком или лактозосодержащими смесями. Профузная водянистая диарея и рвота быстро приводят к обезвоживанию и потере электролитов, ребенок в принципе не способен набрать вес, и без экстренного вмешательства шансов на выживание у него нет. Экстремально низкая частота врожденной ЛН в популяции, скорее всего, и обусловлена тем, что до 20-го века ни один ребенок с этой патологией не выживал.
При первичной гиполактазии взрослого типа возраст начала появления симптомов и степень их выраженности сильно варьируют в зависимости от этнической принадлежности, количества потребляемых лактозосодержащих продуктов, их вида, а также субъективного восприятия. Поскольку первичная гиполактазия – это генетически запрограммированное возрастное снижение активности лактазы, ее симптомы НИКОГДА не появляются раньше 2–3 лет жизни, т. е. того периода, когда ребенок должен получать грудное молоко. Это касается всех этнических групп. У белых детей признаки непереносимости молока не отмечаются раньше 5 лет, да и в более старшем возрасте они могут отсутствовать – недавние исследования показали, что у лиц с С/С вариантом С/Т полиморфизма (–13910) активность лактазы в тонкой кишке может оставаться высокой и в возрасте 10–20 лет [6].
Жалобы пациентов на дискомфорт и вздутие живота после употребления молока не считаются надежным диагностическим критерием. В одном слепом исследовании одним пациентам с гиполактазией взрослого типа давали выпить 2 стакана цельного молока, а другим – 2 стакана безлактозного молока. Разницы в частоте жалоб выявлено не было [7]. Точно так же отмечено, что и люди с нормальной активностью лактазы могут испытывать какие-то неприятные ощущения, если употребят лишний стакан молока.
В целом взрослые и подростки, у которых диагностирована мальабсорбция лактозы, могут переносить до 12 г лактозы в разовой дозе (что эквивалентно содержанию лактозы в 1 стакане молока). Если же молоко употребляется с другой пищей и несколько раз в день, то и большие количества лактозы переносятся без каких-либо симптомов. Характер пищи тоже имеет значение. Чем дольше принятая с молоком пища будет находиться в желудке, тем менее вероятно появление симптомов. Жиры уменьшают скорость опорожнения желудка, тогда как углеводы, особенно простые – увеличивают. Тем не менее, если взрослый с гиполактазией примет 50 г лактозы (почти 1 литр молока) за один раз вне приемов пищи, то признаки мальабсорбции лактозы будут налицо [4]. Лактоза, содержащаяся в пероральных лекарственных средствах, не вызывает симптомов у пациентов с гиполактазией [8].
Симптомы непереносимости лактозы не коррелируют с уровнем активности лактазы в кишечнике. У детей с функциональной рецидивирующей абдоминальной болью, также как и с другими функциональными гастро-интестинальными расстройствами, роль непереносимости лактозы (а также фруктозы) в развитии симптомов убедительно не доказана [9, 10].
Вторичная непереносимость лактозы развивается при различных заболеваниях, сопровождающихся повреждением слизистой оболочки тонкой кишки. Например, при остром гастроэнтерите происходит потеря эпителиальных клеток, содержащих лактазу в щеточной кайме, а заменяющие их незрелые эпителиоциты продуцируют этот фермент в меньшем количестве. Тем не менее, исследования показывают, что у подавляющего большинства детей с острым гастроэнтеритом мальабсорбция лактозы не является клинически значимой. Доказано, что в отсутствие обезвоживания или при умеренном обезвоживании дети с инфекционной диареей могут безопасно продолжать вскармливаться грудью или стандартной (лактозосодержащей) смесью без какого-либо значительного влияния на статус гидратации, статус питания, продолжительность симптомов или эффективность лечения [11].
Во всех современных рекомендациях (включая отечественные) указывается, что при остром гастроэнтерите у детей нет необходимости ограничивать грудное вскармливание или прием лактозосодержащих продуктов. Исключение могут составлять лишь дети с тяжелой дегидратацией, находящиеся в отделениях интенсивной терапии, и дети с белково-энергетической недостаточностью. Им при инфекционной диарее может понадобиться кратковременная (на несколько дней) безлактозная диета.
Вторичный дефицит лактазы с клиническими признаками непереносимости лактозы можно наблюдать при целиакии, болезни Крона и других иммуноопосредованных энтеропатиях. Эти заболевания стоит исключить в ситуациях, когда подозревается вторичная ЛН, а данных за кишечную инфекцию нет.
Кроме того, вторичная гиполактазия может наблюдаться у младенцев с тяжелыми формами недоедания вследствие атрофии слизистой оболочки тонкой кишки. Тем не менее, временное исключение лактозы из рациона таких детей ВОЗ рекомендует лишь при наличии длительной (более 14 дней) постинфекционной диареи, когда дети явно плохо переносят молоко или йогурт [12].
Транзиторная ЛН может отмечаться у недоношенных детей. До 34-й недели гестации активность кишечной лактазы снижена. Коррекция этого вида дефицита лактазы все еще является предметом активного изучения. Поскольку у недоношенных детей экспрессия лактазы увеличивается в зависимости от количества потребляемой лактозы, изучается, с какой скоростью можно увеличивать нагрузку лактозой, чтобы это не сопровождалось симптомами мальабсорбции. При этом необходимо учитывать, что у детей первых месяцев жизни, по меньшей мере, 20% лактозы должно попадать в толстую кишку в нерасщепленном виде, чтобы стимулировать там развитие нормальной микрофлоры и обеспечивать рН в пределах 5,5–5,0. В любом случае, было показано, что вскармливание недоношенных детей молоком их матерей не имеет каких-либо непосредственных или долгосрочных неблагоприятных эффектов [13].
Для диагностики лактазной недостаточности используются следующие тесты:
- Определение рН кала и уровня редуцирующих веществ в кале. Снижение рН менее 5,5 в сочетании с повышением количества редуцирующих веществ, к которым относят глюкозу, галактозу, лактозу, фруктозу, мальтозу (но не сахарозу и крахмал), указывает на нарушение расщепления или всасывания углеводов. При этом рН кала является более чувствительным методом. Распространенной ошибкой при использовании этого метода у маленьких детей является сбор кала с поверхности впитывающего подгузника (т. е. сбор только плотной части кала, но не жидкой). Этот тест – неспецифический, он используется исключительно как скрининг на мальабсорбцию углеводов. И нужно помнить, что у детей первых месяцев жизни на грудном вскармливании рН кала в пределах 5,0–5,5 считается нормальным.
- Дыхательные тесты с нагрузкой лактозой. Наиболее распространенной разновидностью таких тестов является водородный тест. Этот тест проводятся после ночного восьмичасового голодания путем измерения уровня водорода в выдыхаемом воздухе натощак и в течение 2–3 часов после нагрузки лактозой (2 г/кг, максимум 25 г).
Повышение концентрации водорода больше, чем на 20 ppm (1 ppm – 1 миллионная часть), регистрируемое обычно приблизительно через 60 минут после нагрузки, указывает на мальабсорбцию лактозы. Однако тест может давать как ложноотрицательные результаты – при недавнем приеме антибиотиков, отсутствии в кишечнике водородообразующих бактерий, недавней колоноскопии, так и ложноположительные – при приеме перед исследованием пищи, содержащей большое количество клетчатки, синдроме избыточного бактериального роста в тонком кишечнике, расстройствах моторики в виде ускорения пассажа пищи по кишечнику. У части людей в кишечнике присутствуют бактерии, которые вырабатывают не водород, а метан (до 30% населения). Поэтому с целью повышения специфичности нагрузочных дыхательных тестов в последнее время измеряют концентрацию не только водорода, но и метана. Диагностически значимым приростом для метана считают 12 ppm и более, а для суммы концентраций водорода и метана – 15 ppm и более [14, 15].
- Сывороточные тесты с нагрузкой лактозой основаны на измерении уровня глюкозы в крови натощак и после введения лактозы (2 г/кг, но не более 25 г). После употребления лактозы уровень гликемии определяют через 15, 30, 60 и 90 минут. Отсутствие прироста гликемии или прирост менее 1,1 ммоль/л свидетельствует в пользу мальабсорбции лактозы. Однако этот тест тоже не является достаточно чувствительным и специфичным – уровень гликемии сильно зависит от активности инсулина.
- Определение полиморфизма С/Т (–13910) гена LCT позволяет исключить первичную гиполактазию взрослого типа как причину симптомов мальабсорбции углеводов.
Т. е., если пациент имеет генотипы С/Т или Т/Т, то кишечные симптомы у него не связаны с гиполактазией взрослого типа (но это не исключает наличия вторичной ЛН). Если же пациент имеет генотип С/С, то это означает, что в определенный период жизни у него может развиться непереносимость лактозы, но не означает, что она имеет место в данный момент. Этот тест абсолютно бесполезен для диагностики лактазной недостаточности у детей раннего возраста.
- Биопсия тонкой кишки. Гистологическое исследование биоптатов слизистой оболочки тонкой кишки может понадобиться для выявления заболевания, которое могло привести к развитию вторичной ЛН, например, целиакии или болезни Крона. Кроме того, в биоптатах можно непосредственно измерить активность лактазы или других дисахаридаз. Но поскольку активность лактазы плохо коррелирует с симптомами непереносимости лактозы, для диагностики именно этого состояния биопсию не применяют.
- Элиминационная диета. При подозрении на непереносимость лактозы может быть полезным полное исключение продуктов, содержащих лактозу, на 2 недели. Если на безлактозной диете симптомы проходят, а при возврате к употреблению лактозы – возобновляются, это свидетельствует в пользу ЛН, но для окончательного диагноза требуется ее лабораторное подтверждение. Как самостоятельный метод диагностики элиминационная диета не рекомендуется в связи с низкой чувствительностью и низкой специфичностью.
Таким образом, основной методологической проблемой диагностики лактазной недостаточности является отсутствие «золотого стандарта». Тонкокишечная биопсия является ненадежным методом для оценки активности лактазы из-за неравномерного распространения последней в кишечнике и плохой корреляции активности лактазы с клиникой; довольно доступный генетический тест не обнаруживает всех вариантов полиморфизма, связанных с гиполактазией, не позволяет выявлять вторичную ЛН, и более-менее ценен, в основном, для взрослых; дыхательные тесты сильно зависят от кишечной микрофлоры, а динамика гликемии зависит от активности инсулина и метаболизма. Поэтому, основным направлением улучшения диагностики ЛН сегодня является изучение чувствительности и специфичности комбинированных нагрузочных дыхательных тестов с одновременным определением концентраций водорода, метана и углекислого газа, меченого 13С.
Диагностическая тактика при подозрении на ЛН зависит от возраста ребенка. У детей старше 3 лет с кишечными симптомами, связанными с употреблением лактозосодержащих продуктов, начать обследование стоит с определения рН кала. При низких его значениях следующим шагом может быть двухнедельная элиминационная диета. При исключении лактозы из рациона следует учитывать, что она содержится не только в молочных продуктах, но и в хлебе, выпечке, кондитерских изделиях, хлопьях для быстрых завтраков, маргарине, растворимых смесях, соусах, конфетах, снеках, что обычно указывается на их упаковках. При улучшении состояния на безлактозной диете нужно дифференцировать первичную гиполактазию взрослого типа и вторичную ЛН (водородные дыхательные тесты, генетическое обследование). Чем старше ребенок, тем больше вероятность первичной гиполактазии.
Если кишечные симптомы появляются после употребления молока (грудного, коровьего, смесей) у ребенка раннего возраста, то в первую очередь следует подумать об аллергии на белок коровьего молока.
Лактазная недостаточность и непереносимость белка коровьего молока – это совершенно разные состояния.
ЛН – сугубо кишечная проблема, которая для пациента ничем, кроме дискомфорта, не опасна, тогда как аллергия на белок коровьего молока – иммуноопосредованное расстройство, при котором могут затрагиваться и другие органы (в первую очередь, – кожа).
Аллергия на белок коровьего молока встречается у 2–5% детей первого года жизни (в последующем толерантность к молочным белкам восстанавливается). Для диагностики этого состояния рекомендуется тест с исключением на 2 недели из рациона кормящей матери продуктов, содержащих белок коровьего молока, или с переводом ребенка, находящегося на искусственном вскармливании, на гипоаллергенные смеси. Следует также помнить о возможности аллергии на сою, пшеницу, яйца и др. пищевые ингредиенты.
Даже если у ребенка есть явные признаки ЛН, подтвержденные лабораторно, то в раннем возрасте она может быть только вторичной. Поэтому необходимо выявить ее возможные причины – недавно перенесенный гастроэнтерит, лямблиоз, криптоспоридиаз, целиакию, аллергию, иммунодефициты, тяжелое недоедание и др.
Кроме того, нужно помнить, что симптомы, характерные для ЛН, встречаются также и при первичной недостаточности других дисахаридаз, по сравнению с врожденной алактазией в раннем возрасте они встречаются гораздо чаще.
Мальабсорбция фруктозы наблюдается у 5% населения и проявляется диареей, вздутием живота, замедленными прибавками веса, связанными с употреблением фруктов, фруктовых соков и прочих продуктов, содержащих фруктозу.
Недостаточность сахаразы-изомальтазы является редким аутосомно-рецессивным расстройством с полным отсутствием сахаразы и снижением активности мальтазы. Около 2% европейцев и американцев являются мутантными гетерозиготами. Симптомы обычно появляются, когда ребенку начинают давать подслащенную и/или крахмалистую пищу. Иногда пациенты начинают жаловаться в позднем детстве или даже в пожилом возрасте, но тщательный анамнез выявляет, что проблемы существовали и раньше.
Мальабсорбция глюкозы-галактозы – редкое аутосомно-рецессивное расстройство, связанное с нарушениями кишечной ко-транспортной системы глюкозы-галактозы/Na+, приводящими к осмотической диарее после употребления глюкозы, грудного молока или обычных лактозосодержащих смесей. Обезвоживание и ацидоз могут быть очень серьезными.
Характерны низкие значения рН кала, присутствие сахаров в кале и периодическая или постоянная глюкозурия при нормальном или низком уровне глюкозы в крови (транспортный дефект имеется и в почках). Пациенты способны усваивать только фруктозу.
Дифференциальная диагностика недостаточности дисахаридаз, так же, как и при ЛН, строится на оценке элиминационных диет и нагрузочных водородных тестах. Иногда проводится биопсия тонкой кишки.
И еще: вопреки устойчивому мнению, младенческие колики никак не связаны с лактазной недостаточностью [16]!
Лечение ЛН зависит от ее вида. При первичной гиполактазии взрослого типа рекомендуют употреблять такое количество лактозосодержащих продуктов, которое не вызывает дискомфорта. Молочные продукты являются ценным источником кальция и витамина D. В твердых сырах и кисломолочных продуктах лактозы меньше, чем в цельном молоке. Доступными являются низколактозное и безлактозное молоко. Наконец, можно использовать соевое и миндальное молоко.
Постепенное увеличение количества лактозы способствует стимулированию роста лактобактерий в толстой кишке, которые, ферментируя лактозу, улучшают ее переносимость. С этой же целью предлагается применение высокоочищенного короткоцепочечного галактоолигосахарида (GOS/RP-G28)[17].
Можно использовать добавки лактазы, полученной из дрожжей, но исследования показывают различный успех этого вмешательства. Переваривающая способность добавок лактазы, по-видимому, ограничена.
При вторичной ЛН, как указывалось выше, лишь в редких случаях требуется ограничение количества лактозы, принципиальным является лечение основного заболевания. Несмотря на бытующее мнение, даже дети с неспецифическим язвенным колитом и болезнью Крона способны переносить лактозу [18].
Все современные руководства по диагностике и лечению ЛН подчеркивают недопустимость полного отказа от молочных продуктов и важность сохранения их в рационе пациентов с целью профилактики дефицита кальция, остеопороза, артериальной гипертензии и диабета [19].
Полный перечень литературы находится в редакции.
Детальніше
Вчимося говорити, аби почути один одного
5 липня 2017 року в Києві відбувся Перший семінар з комунікацій між медичним персоналом і батьками, націлений на покращення співпраці медичного персоналу та батьків в умовах стаціонару, зокрема, коли діти народжуються передчасно та/або мають проходити тривале лікування. На семінарі було представлено досвід Іспанії у цій сфері. Організаторами виступила ГО «Українська Асоціація батьків передчасно народжених дітей «Ранні пташки» – перше подібне об'єднання України, що має на меті підвищення стандартів виходжування передчасно народжених дітей шляхом поєднання зусиль лікарів, суміжних фахівців, батьків та небайдужих громадян

У рамках форуму піднімалися також такі теми, як: міждисциплінарний підхід у діагностиці та лікуванні вад здоров’я недоношених новонароджених; катамнестичне спостереження; тактика раннього втручання; участь батьків у лікуванні та доступ до відділень інтенсивної терапії; юридичні та психологічні аспекти комунікації між медичним персоналом та батьками тощо.
Захід розпочався брифінгом, в якому взяли участь організатори семінару та його головні спікери: д. мед. н., проф., президент Асоціації неонатологів України, заступник директора з перинатології ДУ «ІПАГ НАМНУ» Тетяна Знаменська; член-кор. НАМН України, зав. кафедрою неонатології НМАПО ім. Шупика Єлизавета Шунько; співініціатор Громадської ініціативи «Бути поруч» – руху за відкриті реанімації по всій Україні Анна Карашівська; Олександра Балясна – голова асоціації батьків передчасно народжених дітей «Ранні пташки», а також Мерсе Леонхардт, координатор програм з раннього втручання, що діють в Іспанії, Індії, Латинській Америці та інших країнах світу. М. Леонхардт також є автором шкали оцінювання «Шкала Леонхардт» для дітей із вадами зору.
Робоча програма семінару складалася з трьох сесій: спільної для лікарів і батьків та двох окремих – для медичних працівників та для батьків.
Зокрема, Тетяна Знаменська зазначила, що, завдяки спільним зусиллям спеціалістів та громадських об’єднань, є чимало позитивних зрушень: «За останні роки число сімей, що відмовляються від своїх передчасно народжених дітей із вадами здоров’я, зменшилося втричі. Об’єднання батьків істотно допомагають у впровадженні необхідних законодавчих ініціатив («відкриті» реанімації, законопроект щодо катамнестичного спостереження дітей після виписки з лікувальної установи тощо). Крім того, батьки, які знають, як складно виходжувати таких діток, ніколи не залишать без допомоги тих, хто опинився у такій же ситуації. Отже, на мій погляд, такі громадські об’єднання приносять відчутну користь і це потрібно популяризувати».
Єлизавета Шунько додала, що неонатологія – напрямок медичної допомоги дітям, який безумовно, передбачає спілкування лікаря, сім’ї і маленької дитини. Для крихітної дитини, яка народилася передчасно, або має проблеми зі здоров’ям, дуже важливо, аби поруч була мама, близькі: «Насправді, це є гарантією успіху лікування і виходжування. Тому саме неонатологічні відділення інтенсивної терапії і виходжування новонароджених недоношених дітей першими відкрили двері для батьків. Практика спільного перебування матері та дитини, яка в Україні, на щастя, існує вже з 1996 року, в якій ми бачимо тільки позитивні моменти, виправдовує себе. Але раніше це стосувалася новонароджених дітей.
У 2016 році сталася дуже важлива подія – було прийнято новий наказ, яким було відкрито двері інтенсивної терапії новонароджених. У неонатологічному відділенні лікарні ОХМАТДИТ» наразі впроваджено практику виходжування передчасно народжених дітей «Мати-кенгуру».
Ця методика передбачає залучення до виходжування не тільки матері та батька, а й (якщо є бажання) будь-якого іншого члена родини. Це чудовий приклад сімейно орієнтованої медицини. Ми добре розуміємо, що лікар або професійна медична сестра – це дуже добре, але дитині передусім, потрібна мама, тато, бабусі і дідусі. Одним словом, їй потрібна любов і турбота рідних», – переконана лікар.
Мерсе Леонхардт повідомила присутнім, що в Іспанії донедавна батьки теж не допускалися у відділення інтенсивної терапії. Потім був запроваджений графік відвідування, розрахований на дуже короткий час: «І от, 10 років тому все ж-таки було дозволено відвідування відділень інтенсивної терапії для батьків цілодобово.
Передусім, оскільки діти не мали доступу до своїх батьків, до цього моменту, ми спостерігали деякі складності у спілкуванні між ними. Цим дітям було складно сприймати щось нове, вони гірше набирали вагу тощо. Наразі ми бачимо, що завдяки постійному контакту з батьками поліпшується стан дітей, вони краще набирають вагу, збільшується окружність голови, краще відбувається процес лактації, вони можуть раніше виписуватися з лікарні додому. Крім того, лікарня економить ресурси, завдяки участі батьків у виходжуванні своїх дітей. Адже те, що раніше робили медичні сестри (заміна підгузків, купання тощо), тепер роблять батьки.

Ось такі зміни відбулися наразі, але важливо, що вони мають вплив і на майбутнє дитини. Згідно досліджень, проведених в Канаді, серед 700 таких дітей, ці зміни також були відзначені. Серед дітей, народжених недоношеними (а зараз це вже молодь) було відзначено покращення пізнавальної здібності, вони краще навчаються тощо. Цікаво, що недоношені діти, у виходжуванні яких брали участь батьки, краще вміють постояти за себе у школі. Тобто такий підхід дає кращу здібність до соціалізації. Завдяки всім цим дослідженням, що відбуваються у світі, ми отримуємо знання, які дуже важливі, а також підтвердження тому, що участь батьків у виходжуванні своїх недоношених дітей дуже важлива і всі ми маємо цьому сприяти», – вважає М. Леонхардт.
Анна Карашівська повідомила, що проекту «Пустіть в реанімацію» напередодні було присуджено нагороду Європейської асоціації директорів з комунікацій. Цю нагороду отримала група волонтерів, до якої входять батьки, лікарі, юристи, представники МОЗ України: «Отже, це була велика волонтерська кампанія. Думаю, що це, передусім, нагорода батькам, які не побоялися заявити про те, що хочуть бути поруч зі своїми дітьми в реанімаціях. Фантастика, що нам вдалося «відкрити» двері реанімації не лише для дітей. Адже, завдяки Наказу МОЗ України № 592, відкрито доступ до всіх реанімаційних відділень в Україні. Відтоді пройшов рік і ми в лікарнях вже поруч з пацієнтами, лікарями, тож нам потрібно навчитися ефективної комунікації. Батьки готові допомогти, готові докладати зусиль для налагодження цього процесу – розробляти інформаційні матеріали, зокрема, з грудного вигодовування, бо це один з основних елементів, на які потрібно звертати увагу, будь-які інші матеріали, що можуть бути корисними. Але потрібно вчитися спілкуватися і визначати пріоритетні напрямки», – вважає А. Карашівська.
Вона також торкнулася кількох принципів сімейно орієнтованої медицини, про яку багато наразі говорять, але мало хто знає, що це означає. Один з цих принципів полягає в тому, що головний ресурс дитини, що знаходиться в лікарні – це її родина: «Дитині, як повітря, необхідна фізична присутність і емоційна підтримка батьків. Нам необхідно налагодити постійну комунікацію батьків з лікарями на щоденній основі: вони мають знати інформацію про стан дитини, про прогнози тощо. Лікарі також надають інформацію про те, як доглядати дитину, що робити з дитиною після виписки з лікарні. Ми, батьки, зі свого боку, готові вислухати лікарів про їхні потреби, про те, чим ми можемо допомогти. Тож, цей захід – це потужний рух вперед», – переконана Анна Крашівська.
Докладніше про те, як діяти, у разі, якщо все ж-таки, батькам відмовляють бути присутніми у реанімації, можна дізнатися на сайті ГО «Бути поруч», або на сторінці у соцмережах «Пустіть до реанімації».
Олександра Балясна додала до вищесказаного, що: «Наразі ми багато говоримо про участь батьків у виходжуванні недоношених дітей в умовах лікарні, про доступ в реанімації тощо. Це нормальна практика для розвинених країн, тому мине якийсь час і ми не будемо про це говорити, бо це стане нормою і для нас» – упевнена О. Балясна.
Відкриваючи спільну для батьків і медичних працівників сесію, Тетяна Знаменська, перш за все, зауважила, що семінар, який наразі проводить громадська організація «Ранні пташки», свідчить про те, що громадськість не стоїть в стороні від проблем передчасно народжених дітей: «Той, хто не пройшов реанімацію у якості пацієнта або лікаря, навряд чи усвідомлює, яка кількість проблем може виникати на цьому шляху», – зауважує професор Знаменська. Вона також наголосила на тому, що боротися потрібно за кожну народжену дитину, причому не тільки за її життя, а й за якість цього життя. Іншими словами, необхідно вчасно вжити всіх заходів для лікування і корекції вад здоров’я новонародженого, аби уникнути їх розвитку і подальшої інвалідизації: «В Україні на сьогодні зареєстровано 150 000 людей з інвалідністю і чверть з них – це діти, що пройшли крізь етапи інтенсивної терапії і реанімації. Минулого року в нашій країні народилося 22 000 дітей, з них 3500 – недоношеними (у тому числі, вагою менше 1,5 кг). Отже, всі ми хочемо, щоби ці дітки росли здоровими і сильними. І батьки у цьому відношенні – перші і кращі помічники лікарів, адже сучасні батьки багато читають, багато знають і, зрештою, краще відчувають свою дитину», – підкреслила Т. Знаменська.
Важливість цього заходу підкреслював в своїй вітальній промові до учасників і голова представництва «AbbVie» в Україні Віталій Гордієнко. Зокрема, він підкреслив, що компанія, яку він представляє, створює інноваційні рішення у багатьох галузях медицини, і, зокрема, у неонатології. Дуже важливо, на думку В. Гордієнка, щоб вітчизняні лікарі мали усе необхідне для надання належної медичної допомоги населенню, у тому числі, мали можливість розширювати свою ерудицію, мали доступ до кращих світових освітніх практик, тому такі ініціативи, як цей семінар, який має безпосереднє відношення до післядипломної освіти лікаря, компанія не могла не підтримати.
Тим більше, що тема семінару, питання, які було включено для обговорення під час заходу, є наочним прикладом того, як втілюється у практику пацієнторієнтований підхід, який спікер вважає запорукою успіх у вирішенні багатьох медико-соціальних проблем сучасності: «Неонатологія у цьому відношенні – особлива сфера, адже маленькі пацієнти поки не можуть говорити про свої проблеми, натомість дуже важливо, аби їх голос був почутий, а отже, був почутий голос їх батьків. Тож, міцний зв’язок між пацієнтом і лікарем, взаєморозуміння цих двох сторін, безумовно, сприятиме кращій якості лікування. Тому такі ініціативи варті всебічної підтримки», – переконаний В. Гордієнко.
Далі учасникам був запропонований для перегляду відеофільм, в якому батьки передчасно народжених дітей розповіли свої історії про той шлях, який їм довелося пройти із своїми крихітками, а також про те, чому так важливо, аби батьки брали активну участь у виходжуванні передчасно народжених немовлят. Батьки говорили і про те, як, завдяки підтримці лікарів, вони вчилися долати свої страхи, розгубленість, вгамовувати свої емоції і налаштовуватися на позитивний результат: «Лікарі, медичні сестрички, власне, стали моєю опорою. Вони допомогли мені усвідомити, що я не одна, у нас є шанс на успіх і, що я маю робити, аби досягти цього успіху» – розповідає одна з мам, що стала героїнею цього зворушливого і, водночас, життєстверджуючого фільму.
Від співорганізаторів заходу – громадської ініціативи «Бути поруч» – руху за відкриті реанімації по всій Україні – учасників вітала Анна Карашівська, директор проектів агенції «Be-it Health & Social Impact».
Вона, зокрема, нагадала, що в Україні понад 400 лікарень мають статус «Лікарня доброзичлива до дитини» (ініціатива ВООЗ/ЮНІСЕФ), а також повідомила, що саме передбачає цей статус. На думку А. Карашівської, лікарень, що, насправді дотримуються принципів сімейно орієнтованої медицини, у нас набагато менше.
Отже, вважає спікер, завдання небайдужих батьків – допомогти налагодженню комунікації між батьками і медичними працівниками: «Лікареві складно знайти час, аби розтлумачити кожному пацієнту про правила догляду за дитиною, грудне вигодовування, про те, чому і як саме потрібно готуватися до грудного вигодовування, як правильно зціджувати та зберігати молоко, коли дитина знаходиться в реанімаційному відділенні тощо. Тому ми розпитали про все це лікарів і виготовили такі пам’ятки для батьків, а лікарів просимо допомогти їх розповсюдити серед пацієнтів. Іншими словами – ми партнери, бо у нас є спільна мета – здорові діти», – сказала А. Карашівська.
Завершила урочисту частину форуму Олександра Балясна – голова асоціації батьків передчасно народжених дітей «Ранні пташки». Вона розповіла про мету створення асоціації – побудувати діалог між державними структурами, лікарями, пацієнтами (батьками), фармацевтичними компаніями тощо: «Ми всі учасники цього діалогу, а отже, наша мета – донести думку, зокрема, батьків до решти учасників діалогу. Асоціація входить до міжнародної структури EFCNI (Європейський фонд по догляду за новонародженими дітьми) – це перша загальноєвропейська організація, що представляє інтереси недоношених і новонароджених дітей та їх сімей.
EFCNI об'єднує батьків, медичних фахівців з різних дисциплін і вчених із загальною метою довгострокового поліпшення здоров'я недоношених і новонароджених дітей. В ній представлено 72 країни світу, відтепер і Україна.
Присутність у такій великій міжнародній структурі дає нам можливість обмінюватися інформацією, ділитися власним досвідом і вивчати досвід тих, хто вже багато років поспіль займається цією тематикою. Наприклад, у Бельгії така організація існує вже понад 30 років. Тож, вчитися є у кого. І варто радіти щасливі з того, що у нас з’являються послідовники. Наприклад, за цей рік у Львові, Івано-Франківську та Чернівцях волонтери організували і провели зустрічі пацієнтської спільноти з медичними працівниками, під час яких обговорювали актуальні проблеми, спільно шукали їх вирішення. Адже нам не обов’язково чекати на глобальні зміни в системі охорони здоров’я країни, ми можемо рухатися вперед вже зараз і спільними зусиллями можемо зробити набагато більше. Саме тому ми і організовуємо подібні заходи», – сказала О. Балясна.
Комунікацію між медиками та батьками, а також досвід раннього втручання та катамнестичного спостереження від 0 до 2 років висвітлила в своїй доповіді Мерсе Леонхардт. Вона також проілюструвала свою розповідь відеофільмом про те, як діти реагують на присутність мами, тата, інших близьких; як змінюється їх настрій і поведінка, коли вони лишаються на самоті. Цей фільм наочно продемонстрував думку про те, як необхідна дитині емоційна підтримка батьків.
Безумовно цікавою і корисною з практичної точки зору була доповідь Вікторії Березіної, бізнес-тренера, консультанта з управління персоналом, засновниці професійної спільноти «BUSINESS & PEOPLE».
Зокрема, спікер висвітлила ефективні механізми налагодження спілкування між лікарем та пацієнтом, а також деякі аспекти побудови командної роботи з погляду професійного тренера. Так, В. Березіна зупинилася на таких важливих аспектах, як налагодження довірливих відносин між пацієнтом і лікарем. Цей момент є дуже важливим фактором успіху, адже безпосередньо впливає на прихильність до лікування. Отже, на етапі побудови партнерських стосунків пацієнта та лікаря важливі всі аспекти: візуальний контакт (бажано дивитися на пацієнта, а не у медкартку та результати лабораторних досліджень); вміння лікаря довести до пацієнта важливу інформацію (у якомога повному обсязі – недостатність інформації пацієнт може поповнити з некомпетентних джерел, що часто спонукає його до негативного прогнозу на майбутнє); вміння лікаря уважно вислухати пацієнта (можна навіть застосувати «принцип луни», повторючи за пацієнтом деякі слова, аби він був упевнений, що лікар чує кожне його слово); вміння лікаря виражати співчуття, проявляти емоції (наприклад, подив). Щодо повідомлення негативних новин, тренер радить використовувати принцип «2+1» – на кожну негативну інформацію має бути дві позитивні. Іншими словами, повідомляючи погані новини, не варто давати марних сподівань, але потрібно продемонструвати свою віру в успіх, підтвердивши, що у лікаря і пацієнта спільна мета – здоров’я, а на цьому шляху можуть виникати і деякі проблеми, які лікар готовий долати разом з пацієнтом. Закінчувати розмову з пацієнтом, вважає тренер, необхідно на позитивній ноті.
Про юридичні аспекти комунікації, права медичного персоналу та батьків говорив у своєму виступі Заслужений юрист України Юрій Кризський, голова адвокатського об’єднання «Національна адвокатська компанія». Зокрема, він презентував учасникам досить великий обсяг інформації з теми, що об’єднує присутніх на форумі лікарів та пацієнтів. Спікер також висловив своє переконання у тому, що тема форуму є наразі дуже актуальною, а сам захід – унікальним, адже зазвичай, проблеми медичних працівників або пацієнтів обговорюються окремо. Таких заходів, де б об’єднали інформацію для цих сторін, в Україні дотепер не проводилося.
Так, враховуючи право пацієнта на вільний вибір лікаря, корисно знати, що лікар так само, з тих чи інших причин, має право відмовитися від конкретного пацієнта. Наприклад, у випадку, коли останній не виконує призначень лікаря.
Подібний інцидент може легко вирішити головний лікар закладу, призначивши пацієнтові іншого лікаря. Зрештою, причина може бути і іншою, але, у будь- якому випадку, її вирішення повинне мати позитивний вплив на процес і результат лікування пацієнта. Зони конфлікту, як правило, виникають там, де немає порозуміння між лікарем і пацієнтом. Тож важливо йти назустріч один одному, вчитися спілкуванню, яке сприятиме одужанню, а не навпаки.
Зупинився спікер також на питаннях щодо захисту персональних даних. На жаль, нерідко виникають ситуації, коли конфіденційність порушується за прикрої помилки, коли лікар повідомляє інформацію про стан здоров’я пацієнта стороннім особам, які представилися родичами. Тому, не завадить звернути увагу на те, які контактні особи вказані у медичній картці, а за необхідності, краще перевірити документи.
У рамках сесії для лікарів було представлено також досвід роботи відділень, відкритих для батьків. Зокрема, Сергій Лапоног, к. мед. н., завідувач відділенням інтенсивної терапії новонароджених Житомирського обласного перинатального центру, в своєму виступі зауважував, що важливо, окрім матері та батька, в умовах відділення виходжування дітей після реанімації, залучати і інших родичів, наприклад, старших дітей – братів та сестер. Ще краще, коли у відділенні є візочки, аби можна було гуляти з дітками на свіжому повітрі.
Лікар також поділився своїми враженнями від відвідування (в рамках програми «Відкритий світ») відділень інтенсивної терапії у медичних закладах США, де створено умови, максимально наближені до домашнього затишку. Це, безумовно, позитивно впливає на емоційний стан батьків, що, своєю чергою, має позитивний вплив на дитину.
С. Лапоног підняв також ще одне важливе питання – психологічної підтримки лікарів та медичних сестер, що працюють у відділеннях інтенсивної терапії новонароджених. Адже неонатологам доводиться працювати в стресових умовах: з одного боку – непрості пацієнти, величезна відповідальність за них, а з іншого – їх батьки, які теж знаходяться у важкому стані, відчувають постійну тривогу, занепокоєння тощо. Крім того, неонатологи, на відміну від лікарів, що працюють з дорослими людьми, не отримують певної позитивної відповіді у спілкуванні з пацієнтом. Адже неонатологу доводиться змиритися з тим, що він ніколи не почує від свого пацієнта: «Лікарю, дякую! Мені вже краще». Хіба що колись, коли маленький пацієнт підросте…
Тему продовжила Анастасія Сидоренко, к. мед. н., доц. кафедри загальної і медичної психології НМУ ім. О. О. Богомольця, психолог ДУ «Науково-практичний медичний центр дитячої кардіології та кардіохірургії МОЗ України», сімейний психотерапевт, психоаналітик. Вона присвятила свою доповідь темі «Посттравматичний стресовий розлад у батьків дітей з вродженими вадами серця».
А. Сидоренко, зокрема, зауважила, що наразі і у відділенні інтенсивної терапії новонароджених Центру спеціалісти намагаються максимально долучати батьків до виходжування дітей з вродженими вадами серця після складних операцій. Але перед тим з батьками працює психолог. Психологічна підготовка батьків є дуже важливою, адже їх емоційний стан не може не впливати на стан дитини, що доведено численними науковими дослідженнями. Крім того, батьки знаходяться під дією стресу вже протягом певного часу, адже, як правило, ще під час вагітності дізналися про вади здоров’я малюка. Тож, психологічна підтримка їм вкрай необхідна, при чому, невідкладна. У цьому відношенні не можна забувати і про медичний персонал, який також відчуває шалений тиск відповідальності, який з роками виснажує людину, адже до багатьох подій звикнути неможливо.
Юлія Гончарова в своїй доповіді «Ефективні інструменти комунікації в системі катамнестичного спостереження передчасно народжених дітей», зосередила увагу колег на ще одному важливому аспекті – комунікації у медичному середовищі.
Власне, мова про наступність між спеціалістами в процесі передачі інформації про пацієнта, причому, як в межах одного медичного закладу, між спеціалістами різних відділень – внутрішня комунікація, так і зовнішня комунікація, потреба в якій виникає, якщо пацієнта неможливо виходжувати в межах одного медичного закладу. Головним інструментом для такої комунікації є медична документація – виписний епікриз. Отже, він має містити достовірну, максимально розлогу динамічну інформацію про стан здоров’я, медичні втручання, які застосовувалися в процесі лікування, особливості маленького пацієнта.
У цьому відношенні, лікар вважає доцільним створення стандартизованого письмового і електронного комунікаційного протоколу або розробку та затвердження спеціальної форми виписного епікризу в системі катамнестичного спостереження, а також національного паспорта передчасно народженої дитини, який би завжди знаходився при ній і поетапно заповнювався міждисциплінарною командою лікарів різних лікувально-профілактичних установ.
Програма семінару була б неповною без теми, яка завершувала форум – «Покрокові рекомендації щодо міждисциплінарного підходу у прийнятті рішень фахівцями» – доповідь Ірини Гордієнко, дитячого невролога, спеціаліста з бобат-терапії Харківського спеціалізованого будинку дитини №1.
Зокрема, мова йшла про індивідуальну програму реабілітації, розроблену на засадах Міжнародної класифікації функціонування, обмеження життєдіяльності та здоров’я (МКФ). На думку спікера, ця класифікація – універсальна мова для опису здоров’я, функціонування, а також порушень у різні вікові періоди. Головним чином, вона має допомогти визначити індивідуальні потреби дитини в сферах охорони здоров’я та освіти, а лікарям – отримати динамічну, максимально повну і достовірну інформацію про пацієнта.
Основою МКФ є біопсихосоціальна модель обмеження життєдіяльності, яка відповідає на питання:
- до якої межі можна відновити постраждалу функцію людини та коли треба її компенсувати;
- як забезпечити доступність навколишнього середовища для пацієнта та надати йому можливість розвиватися, навчатися, займатися улюбленою справою тощо;
- як підібрати зручний та ефективний спосіб відновлення;
- які фахівці з реабілітації потрібні для найкращого відновлення функцій організму.
Отже, резюмуючи вищенаведене, найточніша характеристика семінару, який відбувся, міститься у самому визначенні терміну «Комунікація» – це процес створення та передачі значимих повідомлень у неформальній бесіді, груповій взаємодії або публічному виступі. Цей процес охоплює учасників, контекст, повідомлення, канали, присутність або відсутність шумів і зворотний зв'язок. А ефективна комунікація будується на: повазі до співрозмовника, на вмінні слухати його і почути. На умінні відчувати настрій співрозмовника. На здатності правильно визначити його потреби, прагнення та емоції. Умінні співчувати й висловити співчуття та підтримку.
Детальніше
Фарингит в детском возрасте
Диагностические и тактические подходы
Боль и воспаление в горле – одна из самых частых причин обращения за медицинской помощью во всем мире. И в то же время, у нас эта ситуация – одна из лидирующих по количеству некорректных диагнозов и некорректных назначений антибиотиков. Это связано с отсутствием должного стандартизированного диагностического алгоритма, нечеткостью терминологии, ограниченным и неэффективным использованием лабораторных методов диагностики, а также с бесконтрольным применением всевозможных местных противомикробных средств
В этой статье мы еще раз обратимся к основным вопросам диагностики и лечения фарингитов в детском возрасте.
Но вначале о терминологии: почему фарингит, а не ангина? Исторически сложилось так, что у нас более распространен термин «ангина». Определения этого заболевания несколько отличаются, но суть сводится к тому, что ангина – это острое инфекционное заболевание органов лимфоэпителиального глоточного кольца, чаще всего небных миндалин. При этом в понимании большинства врачей ангина – это бактериальная инфекция, обязательно требующая назначения антибиотиков. Конечно, в учебниках написано, что ангины бывают разные, приводятся сложные классификации (первичные, вторичные, специфические, лакунарные, фолликулярные, катаральные и т. д.), но на практике классифицирование ангины не влечет за собой каких-то дифференциально-диагностических действий. Поэтому ребенку любого возраста с диагнозом «ангина» (любая), скорее всего, назначат антибиотик (возможно, еще возьмут мазок с миндалин для анализа на дифтерию).
В западной медицине употребляется термин «фарингит». Под фарингитом подразумевают заболевание с воспалением слизистой оболочки и подлежащих тканей глотки [1]. Как клиническое понятие фарингит включает в себя тонзиллит (собственно «ангину»), тонзиллофарингит, назофарингит, а также случаи, когда воспаление распространяется на мягкое небо и язычок. Диагноз фарингита устанавливается на основании объективных признаков воспаления в глотке (гиперемия, экссудат и/или изъязвления). Субъективные признаки, а именно боль или дискомфорт в горле, першение, ощущение сухости отмечаются не всегда, выражены вариабельно и в качестве единственного диагностического критерия не рассматриваются. Принципиальным диагностическим и тактическим моментом является вычленение группы пациентов, у которых фарингит может быть вызван b-гемолитическим стрептококком группы А (БГСА-фарингит) и лабораторном подтверждении этого этиологического агента, так как в основном только эти дети нуждаются в антибактериальной терапии. Далее, если это возможно или принципиально, идентифицируются другие опознаваемые причины, такие как инфекционный мононуклеоз, энтеровирусная инфекция и др. И только в случае нетипичной симптоматики, нетипичного течения или отсутствия эффекта от лечения рассматриваются редкие причины фарингитов.
Таким образом, «фарингит» – это более широкое клиническое понятие, чем «ангина». Это логично, потому что сложно представить себе изолированное воспаление только небных миндалин без вовлечения соседних тканей. Оперируя этим понятием, клиницист нацелен на дифференциальную диагностику всего спектра инфекционных и неинфекционных причин воспаления в горле.
Ключевым вопросом в ведении детей с фарингитом является вопрос о необходимости антибактериальной терапии. Отсюда первоочередная задача – на основании клинических и минимума лабораторных данных определить, насколько вероятна у данного пациента бактериальная этиология заболевания. Несмотря на то, что список причин фарингита довольно внушительный (табл. 1), четкий диагностический алгоритм позволяет минимизировать риск ошибки.
Для начала, стоит обратить внимание, сочетаются ли симптомы фарингита с признаками ринита. Назофарингит в подавляющем большинстве случаев – вирусная инфекция. Повышение температуры при назофарингитах в детском возрасте бывает почти всегда. При аденовирусной инфекции и гриппе симптомы фарингита могут выходить на первый план, тогда как при других вирусных инфекциях фарингеальные проявления будут меньше беспокоить пациентов. Аденовирусная инфекция, как правило, вызывает фолликулярный фарингит, довольно часто также отмечаются налеты на миндалинах (экссудат).
При назофарингитах другой этиологии, наоборот, изменения в горле ограничиваются гиперемией слизистой оболочки. В зависимости от этиологического агента при назофарингитах могут отмечаться и другие симптомы: например, ларинготрахеобронхит при парагриппе, бронхиолит при РСВ, рвота и диарея при ротавирусной инфекции и т. д. Симптомы назофарингита разрешаются самостоятельно в течение 4–10 дней, лишь при аденовирусной инфекции этот период может быть более длительным.
Таким образом, если у ребенка с лихорадкой, болью в горле и наличием объективных признаков воспаления слизистой оболочки ротоглотки, т. е. фарингитом, также отмечается насморк, кашель и/или осиплость голоса, бронхообструктивный синдром, конъюнктивит, водянистая диарея, то вероятность бактериальной инфекции практически отсутствует. В антибактериальной терапии такой пациент не нуждается (даже если у него обильный экссудат на миндалинах и лихорадка 5-е сутки).
Лишь в очень редких случаях бактерии могут быть причиной назофарингита, как видно из табл. 1. В частности, у детей с системными инфекциями, вызванными Haemophilus influenzaе и Neisseria meningitidis (септицемия, менингит), могут отмечаться симптомы насморка и воспаления в ротоглотке за несколько дней до появления системных признаков. Признаки ринита могут встречаться и у пациентов с дифтерией, в этих случаях наблюдаются серозно-геморрагические или слизисто-гнойные выделения из носа, белые налеты на носовой перегородке при умеренно выраженных общих симптомах.
В тех ситуациях, когда воспаление в ротоглотке протекает без симптомов ринита, т. е. при собственно фарингите, тонзиллофарингите и тонзиллите, предположение о возможном этиологическом факторе определяется возрастом ребенка, временем года, эпидемиологическим окружением, иммунным статусом пациента, а также типом поражения. Несмотря на большое разнообразие причинно значимых патогенов, у ранее здоровых детей около 90% всех случаев фарингита обусловлены всего несколькими из них: БГСА, аденовирусами, вирусами гриппа А и В, вирусами парагриппа 1, 2, 3, вирусом Эпштейна–Барр, энтеровирусами и Mycoplasma рneumoniae.
Бактериальные патогены определяются примерно в 30% случаев фарингита у детей. При этом 95% из них составляют фарингиты, вызванные бета-гемолитическим стрептококком группы А (БГСА-фарингиты). В детском возрасте антибактериальная терапия показана практически только при БГСА-фарингите, и проводится она не столько с целью купирования симптомов заболевания, сколько для профилактики осложнений. Осложнения БГСА-фарингита могут быть местными (перитонзиллярные абсцессы, средний отит, мастоидит, синусит, пневмония) или системными (ревматическая лихорадка, острый постстрептококковый гломерулонефрит, сепсис, септицемия или синдром токсического шока). По М-протеину различают более 80 типов БГСА. Серотипы 1, 3, 5, 6, 18, 19 и 24 связаны с ревматической лихорадкой (их называют ревматогенными), а серотипы 49, 55 и 57 могут вызывать пиодермию и острый постстрептококковый гломерулонефрит [2].
БГСА распространяется воздушно-капельным путем от человека к человеку при тесном контакте. БГСА-фарингитом болеют преимущественно дети и молодые люди, пик заболеваемости приходится на возраст 5–10 лет. У детей младше 2 лет стрептококковый фарингит встречаетсякрайне редко.
Инкубационный период при БГСА-фарингите короткий – от 12 часов до 4 дней. Заболевание характеризуется внезапным началом с болью в горле, недомоганием, лихорадкой и головной болью. У детей могут отмечаться тошнота, рвота и боль в животе. Тяжесть заболевания может значительно варьировать. При осмотре выявляют яркую отграниченную гиперемию слизистой ротоглотки, отечность и зернистость задней стенки глотки, увеличение и гиперемию миндалин, экссудат на глоточной и тонзиллярных поверхностях, петехии на мягком небе, а также увеличение и/или болезненность шейных лимфоузлов (рис. 1).
Без лечения и в отсутствие гнойных осложнений симптомы фарингита спонтанно купируются через 3–5 дней. Ранняя антибактериальная терапия сокращает период лихорадки, токсикоза и заразности. После острой стрептококковой инфекции верхних дыхательных путей средний латентный период для развития гломерулонефрита составляет 10 дней, а латентный период для острой ревматической лихорадки – 18 дней [3].
Поскольку в детском возрасте антибиотикотерапия при фарингите оправдана, в основном, лишь в случае БГСА-инфекции, весьма желательно быть твердо уверенным в диагнозе. В то же время, БГСА-фарингит не имеет каких-либо характерных или патогномоничных клинических особенностей. Безусловно, сочетание симптомов фарингита со скарлатиноподобной сыпью, «клубничным» языком, наличием экскориаций ноздрей (особенно у детей младшего возраста), а также указанием на недавний тесный контакт с больным БГСА-инфекцией, повышает вероятность стрептококковой этиологии заболевания, но такие сочетания встречаются далеко не всегда. Поэтому при подозрении на БГСА-тонзиллит обязательным является лабораторное подтверждение этиологической роли стрептококка. Такой подход позволяет избежать необоснованной антибиотикотерапии.
«Золотым стандартом» диагностики является получение культуры БГСА из глоточных мазков. В идеале мазки должны быть взяты с поверхностей обеих миндалин и задней стенки глотки, при этом тампон не должен касаться слизистой оболочки полости рта. Метод отличается высокой чувствительностью и специфичностью, но требует времени (минимум 48 часов). С появлением быстрых тестов на антиген стрептококка стала возможной немедленная верификация возбудителя непосредственно во время осмотра. Тем не менее, при достаточно высокой специфичности (95–100%), быстрые тесты обладают умеренной чувствительностью (около 70%). То есть, если тест положительный, то с вероятностью 95–100% можно утверждать, что у пациента стрептококковая инфекция, а если тест отрицательный, то лишь в 70% случаев можно быть уверенным, что БГСА-инфекция отсутствует. Поэтому оптимальным вариантом диагностики на сегодняшний день является использование быстрых тестов на стрептококк в сочетании с бактериологическим исследованием мазков. Если быстрый тест положительный, антибактериальная терапия назначается немедленно. Раннее назначение антибиотика способствует быстрому купированию симптомов, уменьшению распространения стрептококков (уже через 24 часа ребенок практически не заразен), но снижает иммунный ответ организма на инфекцию. Если тест отрицательный, можно подождать с лечением до получения результатов посева. При таком подходе можно быть уверенным, что ребенок получит антибиотик не зря (как это бывает при вирусных инфекциях), к тому же для профилактики ревматической лихорадки антибиотик может быть назначен и на 9-й день от начала заболевания.
Определение титра антистрептококковых антител для диагностики текущей БГСА-инфекции не проводится, так как они начинают нарастать после первой недели заболевания.
В настоящее время у нас быстрые тесты на антиген стрептококка становятся все более доступными, но все же использование их пока ограничено.
Поэтому для определения тактики ведения пациентов с фарингитами в клинической практике рекомендуется использовать шкалу МакАйзека (табл. 2), позволяющую условно оценить степень вероятности БГСА-инфекции по клиническим данным [4].
Если же лечебные учреждения имеют возможность проводить быстрый скрининг на БГСА, то более удобным может быть руководство Общества инфекционных болезней Америки (IDSA) [5]. Согласно классификации IDSA (2012), пациенты с фарингитом могут быть разделены на 2 категории:
категория 1 (вероятный вирусный фарингит) – пациенты с конъюнктивитом, насморком, кашлем, диареей, осиплостью голоса, вирусоподобными экантемами;
категория 2 (предположительно бактериальный фарингит) – пациенты с лихорадкой более 38,5°C, болезненными шейными лимфоузлами, головной болью, петехиями на мягком небе, болью в животе или внезапным началом (<12 ч.).
Пациентов категории 2 обследуют на БГСА с использованием быстрого теста. Если он положителен, посев мазков из глотки не требуется. Если же быстрый тест отрицательный, то проводится бактериологическое исследование мазков из зева, и на основании его результатов решается вопрос о необходимости антибактериальной терапии.
Согласно тем же рекомендациям IDSA 2012 года, в обследовании на БГСА не нуждаются: дети младше 3 лет, так как вероятность развития у них ревматической лихорадки крайне низка, дети с симптомами, указывающими на явно вирусную этиологию фарингита (категория 1), а также бессимптомные дети, тесно контактировавшие с больным БГСА-инфекцией. Ограничения в показаниях к выявлению БГСА продиктованы не только экономическими соображениями, но также и тем, что среди детей с очень низкой вероятностью БГСА-инфекции можно обнаружить лиц, являющихся бессимптомными носителями стрептококка.
Около 20% детей являются хроническими носителями БГСА. Носительство отличается от активной инфекции отсутствием системного иммунного ответа (например, не образуются антистрептококковые антитела). Носительство не является показанием к назначению антибиотиков, так как у носителей низкий риск развития инфекции и ее осложнений, и для окружающих они не опасны.
БГСА-фарингит чаще всего приходится дифференцировать с вирусными инфекциями и иногда – с фарингитами, вызванными другими микроорганизмами. Так, среди бактериальных патогенов, изредка причиной фарингита становятся b-гемолитические стрептококки других групп (В, С и G). Клинически такие фарингиты протекают так же, как и БГСА-фарингит, но не сопровождаются системными осложнениями.
При осмотре ребенка с фарингитом, особенно тонзиллофарингитом, обязательно следует помнить о возможной дифтерии. Эта проблема вновь приобретает актуальность и значимость в связи с очень низким уровнем охвата вакцинацией против дифтерии в нашей стране. Классическими симптомами дифтерии ротоглотки являются наличие плотных белых или серых налетов на миндалинах, нередко распространяющихся за их пределы, трудно снимающихся, оставляющих кровоточащую поверхность, а также синюшность слизистой оболочки ротоглотки и возможно – отек шеи.
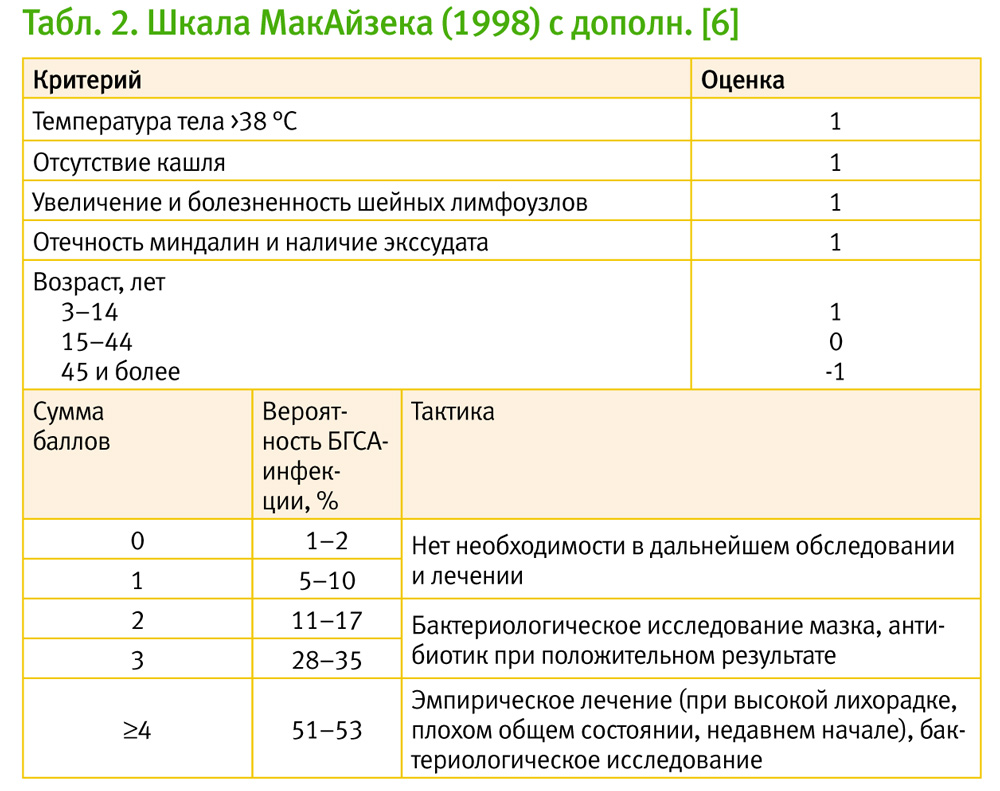
Arcanobacterium haemolyticum и Corynebacterium ulcerans иногда могут вызвать заболевание, клинически похожее на дифтерию. Кроме того, A. haemolyticum, на долю которой приходится до 7% фарингитов у подростков и взрослых, может также иметь проявления, сходные со скарлатиной.
Четко определить роль анаэробных микроорганизмов, являющихся компонентами нормальной микрофлоры ротоглотки, в развитии фарингитов сложно, но считается, что стоматит и ангина Венсана вызываются смешанными анаэробными инфекциями, например, Bacteroides fragilis, Bacteroides oralis, Bacteroides melaninogenicus.
У подростков и молодых людей фарингит, вызванный Fusobacterium necrophorum, встречается чаще, чем БГСА-фарингит, по европейским данным – не менее 10% случаев фарингита у пациентов в возрасте от 15 до 30 лет [7]. Fusobacterium necrophorum является основной причиной синдрома Лемьера в этой возрастной группе.
Также следует помнить, что у сексуально активных или подвергавшихся сексуальному насилию подростков и детей возможны фарингиты, вызванные гонококками или трепонемой.
Среди вирусных инфекций поражение ротоглотки без симптомов ринита чаще всего обусловлены энтеровирусами и вирусом Эпштейна-Барр. Энтеровирусный фарингит (рис. 3) можно идентифицировать по наличию везикул на мягком небе, а также язычке и задней стенке глотки, вскрывающихся с образованием мелких эрозий (герпангина), сочетанию поражения полости рта с везикулезной сыпью на конечностях (болезнь «рука-нога-рот») или менингитом.
Вирус Эпштейна-Барр (ВЭБ) вызывает инфекционный мононуклеоз с фарингитом, внешне похожим на стрептококковый. Фарингит при ВЭБ-инфекции характеризуется значительным увеличением миндалин, выраженной болью в горле, наличием рыхлых пленчатых налетов, петехий на мягком небе и сочетается с лихорадкой, лимфаденопатией и гепатоспленомегалией. В случае назначения амоксициллина пациентам с ВЭБ-инфекцией (например, при ошибочном диагнозе БГСА-тонзиллита) в 80% случаев к концу первой недели лечения появляется распространенная макулопапулезная (кореподобная) сыпь. Клинические проявления при инфекционном мононуклеозе зависят от возраста. У грудных детей проявления фарингита выражены слабо.
Приобретенная цитомегаловирусная инфекция вызывает синдром инфекционного мононуклеоза, но фарингит встречается реже, чем при ВЭБ-инфекции. Первичное инфицирование вирусом простого герпеса и рецидивы этой инфекции иногда протекают с поражением глотки, но при этом всегда имеется поражение слизистой оболочки десен и преддверия ротовой полости, губ, т.е. гингивостоматит. Первичная ВИЧ-инфекция может вызывать острый ретровирусный синдром с лихорадкой, неэкссудативным фарингитом, лимфаденопатией, экзантемой, артралгией, миалгией и летаргией.
Явления фарингита также были описаны у детей с инфекциями, вызванными Mycoplasma pneumoniae и Chlamydophila pneumoniae. Описан длительно протекающий, рецидивирующий тонзиллит, связанный с передающейся половым путем Chlamydia trachomatis. Для кандидозной инфекции ротоглотки характерно наличие экссудата. Кандидозная инфекция чаще всего встречается у детей с нарушениями нормальной микрофлоры полости рта или у иммунокомпрометированных.
В редких случаях фарингит может иметь неинфекционную природу. Например, при синдроме PFAPA (periodic fever, aphthous stomatitis, pharyngitis, adenitis), описанном в 1987 году Маршаллом, у детей отмечаются периодические эпизоды высокой лихорадки с ознобами, сопровождающейся симптомами фарингита, афтозным стоматитом и увеличением шейных лимфоузлов. Болеют дети от раннего до младшего школьного возраста. Синдром PFAPA относят к аутовоспалительным заболеваниям, его обострения длятся несколько дней (от 2 до 7), а интервалы между эпизодами составляют в среднем 1 месяц (от 14 до 50 дней). Диагностика синдрома PFAPA строится главным образом на тщательном сборе анамнеза: повторяющиеся стереотипные эпизоды лихорадки с описанными сопутствующими симптомами, несмотря на высокую лихорадку нет симптомов токсикоза, посевы на БГСА отрицательны, нет эффекта от лечения антибиотиками. В интервалах между эпизодами дети чувствуют себя удовлетворительно, нет никакой симптоматики, титры антистрептококковых антител не повышаются.
При рецидивирующем афтозном стоматите чаще страдают передние отделы полости рта, но иногда, при обширных поражениях могут вовлекаться мягкое небо и глотка. При болезни Бехчета язвы в полости рта характеризуются подострым или хроническим течением и, как правило, не сопровождаются воспалением в глотке. Выраженная эритема глотки характерна для болезни Кавасаки. У пациентов с приобретенным или врожденным иммунодефицитом нередко отмечаются язвенно-некротические изменения слизистой ротоглотки, вторичное бактериальное или грибковое инфицирование которой приводит к появлению гиперемии, отека и экссудации.
Лечение фарингитов любой этиологии в первую очередь предусматривает восстановление и/или обеспечение адекватного баланса жидкости. Из-за боли в горле дети могут отказываться от еды и питья, что в условиях гипертермии может быстро приводить к обезвоживанию. Оральная регидратация предпочтительна, но если это невозможно, назначается внутривенная инфузия. Поить ребенка можно любыми приемлемыми для данного возраста жидкостями, но часто дети предпочитают те напитки и продукты, которые не раздражают слизистую оболочку – молочные коктейли, мороженое, жидкие однородные каши, суфле. Нет никаких противопоказаний для употребления холодных напитков при фарингите, если ребенку этого хочется.
Антибиотикотерапия назначается при доказанной стрептококковой этиологии фарингита. Препаратами выбора являются феноксиметилпенициллин и амоксициллин (50 мг/кг в сутки в 1 или 2 приема). Для детей с аллергическими реакциями на пенициллин препаратами выбора могут быть цефалоспорины (цефалексин 20 мг/кг 2 раза в сутки, цефадроксил 30 мг/кг 1 раз в сутки), азитромицин (12 мг/кг 1 раз в сутки), кларитромицин (7,5 мг/кг 2 раза в сутки) и клиндамицин (7 мг/кг 3 раза в сутки). Эти же антибиотики назначаются при отсутствии эффекта от препаратов первой линии или при рецидивах БГСА-фарингита (когда есть вероятность наличия ко-патогенов, вырабатывающих бета-лактамазы). Длительность приема любого из антибиотиков (кроме азитромицина) – 10 дней, азитромицина – 5 дней.
С целью уменьшения болевых ощущений в горле и снижения температуры тела применяются НПВС: парацетамол (15 мг/кг на прием) или ибупрофен (10 мг/кг на прием).
Что касается местных антисептических и противовоспалительных средств (спреи, таблетки для рассасывания, полоскания), то польза от их применения весьма сомнительна (питье комфортных для ребенка жидкостей оказывает такой же «успокаивающий» эффект), а нежелательных эффектов много. Антисептики никак не действуют на вирусы, но нарушают нормальную микрофлору полости рта и способствуют селекции антибиотикорезистентных штаммов. При БГСА-инфекции применение местных антисептиков приведет к ложноотрицательным результатам тестов, и ребенок может не получить должной терапии. Йод-содержащие растворы могут спровоцировать развитие аутоиммунного тиреоидита, вызывать аллергические реакции и ожоги. Сама процедура полосканий, впрыскиваний и тому подобного нередко неприятна для детей. После использования местных средств нельзя есть и пить какое-то время, ребенок может недополучать жидкости и пищу, если средства применяют часто. Поэтому во всем мире использование местной терапии при фарингитах не рекомендуется.
Перечень литературы находится в редакции.
Детальніше