Диагностика, оценка и ведение
Определение
Темпы роста плодов и их размеры при многоплодной беременности, как правило, не отличаются друг от друга примерно до 30–32 нед. После этого срока в большинстве случаев удается увидеть, как один из плодов начинает опережать другого в скорости прироста биометрических показателей. На момент рождения одинаковая масса тела у близнецов определяется довольно редко. В подавляющем большинстве случаев, один из них больше, а второй – меньше.
Дискордантный рост плодов (ДРП) — это разница в предполагаемых (фактических) массах тела плодов (новорожденных), выраженная в процентах.
Формула подсчета дискордантного роста:
ПМ БП – ПМ МП
ДРП = ----------------------------------- Х 100%
ПМ БП
ПМ БП — предполагаемая масса большего плода; ПМ МП — предполагаемая масса меньшего плода. В данной формуле вместо показателя ПМ могут использоваться и другие биометрические показатели (например ОЖ или КТР). По данным ряда авторов, чувствительность выявления ДРП выше при использовании именно ОЖ, а не ПМ (см. текст).
ДРП встречается как при монохориальной, так и при дихориальной двойне. Один из ключевых вопросов: всегда ли ДРП — это патология? Ответ: нет, не всегда. Близнецы считаются конкордантными, если значение ДРП, полученное по формуле, <10%. ДРП от 10 до 20% называют физиологической дискордантностью.
Патологической дискордантностью или такой, которая имеет клиническое значение и влияет на перинатальные исходы, большинство специалистов называют показатель >20%. Однако в литературе можно встретить пороговые значения нормы от 15 до 40%.
Дело в том, что дискордантность сама по себе является неспецифическим признаком, и в ряде случаев при ДРП 25% или 30% оба плода могут чувствовать себя хорошо и иметь нормальные показатели биофизических тестов (доплерометрия, биофизический профиль).
Распространенность и диагностика
Анализ 31 публикации с 1,1 млн близнецов показал, что вероятность дискордантности на уровне 20% составляет 16% (180302/1130505 двоен; разброс 14–41%)[3–33]. В 8 публикациях были предоставлены данные о дискордантности по меньшей мере на уровне 30%; дискордантность встречалась у 5% близнецов (42373/854331 двуплодных беременностей; разброс 3–10%) [9, 11, 12, 15, 21, 22, 34, 35].
В 15 зарубежных публикациях дискордантность на уровне по меньшей мере 20% была несколько выше (17%; 11369/65997 двоен) [5–7, 16, 19, 22–26, 29–31, 33, 35, чем в 16 сообщениях из США (16%; 168933/1064790 двоен; ОШ 1,10; 95% ДИ 1,08–1,12) [3, 4, 9–15, 18, 20, 21, 27, 28, 32].
Даже в публикациях с группами в 1000 человек дискордантность на уровне 20% в других странах встречалась достоверно чаще (19%; 520/2712 двоен) [5, 7, 16, 19, 25, 26, 29, 31, 33, 35], чем в США (16%; 225/1445 двоен; ОШ 1,28; 95% ДИ 1,08–1,52) [3, 4, 10, 11, 18, 27, 28]. В 2006 году в США родилось 137 085 пар близнецов. Если 16% из них были дискордантными, то приблизительное количество дискордантных пар составляет 22 000.
Чувствительность определения разницы в весе в 20% колеблется в пределах 31–93%, для разницы в 25% может составлять 23–61%. Необходимо отметить, что, согласно данным Общества акушеров-гинекологов Канады [2], чувствительность выявления дискордантного роста только по ОЖ (окружность живота) составляет 80%, а по ПМП (предполагаемая масса плода) — 25–55%.
Причины того, что не 100% ДРП могут быть выявлены, следующие: возможная необъективность публикаций, тот факт, что большинство данных получены из центров ІІІ уровня; погрешности сонографического определения ПМП [43]; а также то, что большинство сообщений не приводят показатель «отношения правдоподобия». Наибольшее отношение правдоподобия в доступных публикациях равнялось 6; согласно рекомендациям рабочей группы научно-доказательной медицины [45], диагностический тест является однозначно полезным при значении отношения правдоподобия >10 или <0,1.
Таким образом, можно сделать вывод, что дискордантность на уровне по меньшей мере 20% встречается приблизительно у 16% пар близнецов, а дискордантность на уровне 30% — у 5% пар близнецов. Хотя сонографическое исследование не является идеальным диагностическим тестом для выявления дискордантности, в первом триместре ее можно выявить путем измерения копчиково-теменного размера (КТР), а во втором и третьем семестрах — сравнением ОЖ или ПМП.
Факторы риска
Имеется несколько известных факторов, влияющих на вероятность дискордантности близнецов, их можно разделить на материнские, фетальные или плацентарные [15, 20, 24, 28, 40, 46–60]. Некоторые публикации содержат противоречивые данные. Например, мнения расходятся по поводу того, являются ли факторами риска дискордантного развития возраст матери, количество родов в анамнезе, использование вспомогательных репродуктивных технологий и хориальность двойни. Возможными объяснениями противоречивости результатов являются различие в количестве исследуемых популяций, малый объем выборки, экологические и генетические кофакторы, определяющие замедленное или ускоренное развитие плодов [61, 62]. Указанные факторы могут по-разному влиять на каждого из плодов, что приводит к различным кривым роста каждого близнеца.
Внутриутробные факторы риска дискордантного развития включают монохориальность (по сравнению с дихориальностью), разнополость близнецов и, в редких случаях, трансплацентарную вирусную инфекцию, например ЦМВ-инфекцию одного плода [53]. Клиницисты должны подумать об инфекции одного плода, если сонографическое исследование отмечает задержку внутриутробного развития с аномальной интракраниальной или интраабдоминальной кальцификацией или выпотом. Необычное сочетание обнаруженных данных при монохориальной двойне (например разный пол плодов, размеры плодов или кистозная гигрома одного близнеца) может означать дискордантную фенотипическую мозаичность; для уточнения диагноза следует выполнить амниоцентез обоих плодов [56, 63].
Для плодов одноплодной беременности фактором риска задержки внутриутробного роста считается предлежащая плацента. Однако о близнецах не удалось обнаружить публикаций, в которых предлежащая плацента коррелировала бы с дискордантностью. Аналогично частичная отслойка плаценты увеличивает вероятность недостаточного роста плода при одноплодной беременности, но о близнецах сообщений очень мало. Оболочечное прикрепление пуповины связано с замедленным ростом плода при одноплодной беременности [54] и дискордантным ростом близнецов.
При беременности двойней частота встречаемости оболочечного прикрепления пуповины может зависеть от хориальности.
Так, Hanley с соавторами [55] отметили высокую частоту оболочечного прикрепления пуповины у близнецов (13–21%) и сообщили, что у монохориальных близнецов она достоверно выше, чем у дихориальных (18% против 6%; P<0,001). Кроме того, влияние оболочечного прикрепления пуповины на дискордантность массы тела при рождении в 13,5 раз больше для монохориальных диамниотических близнецов, чем для дихориальных [55]. Схожие результаты были получены и в двух других публикациях [56, 57].
Структура и размер сосудистых анастомозов, присутствующих в монохориальных плацентах, также связаны с дискордантностью роста, которая проявляется в ранний или поздний период беременности. В исследовании 178 пар близнецов с дискордантным ростом на 20-й неделе беременности плаценты имели более неравномерное распределение сосудов и повышенное количество артерио-артериальных анастомозов с большими диаметрами по сравнению с плацентами с более поздним началом дискордантного роста. Клинически такие беременности выявляли более высокие уровни аномалий при доплерометрии, в основном — прерывистый или отсутствующий конечный диастолический кровоток в пупочной артерии, гибель плода, а также и более раннее родоразрешение по показаниям со стороны плода (33±2 недели гестации), по сравнению с такими же беременностями с поздним появлением дискордантного роста или с конкордантным развитием (35±2 недели; P<0,001) [60].
Первый триместр
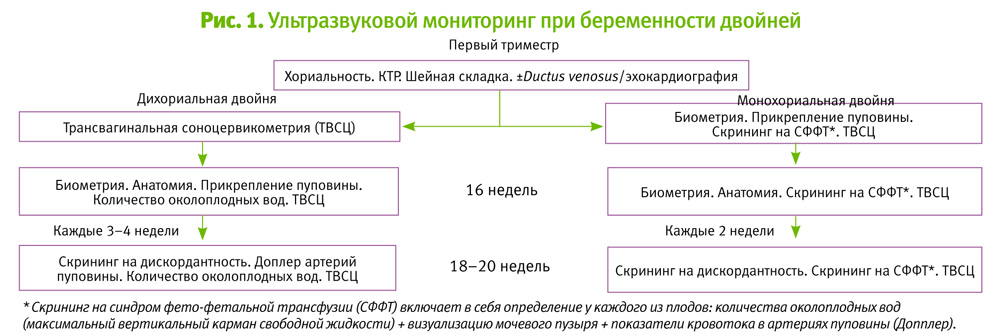
При ведении двойни важно провести раннее ультразвуковое обследование для определения хориальности (10–13 недель). Знание хориальности позволяет определить программу дальнейшего антенатального наблюдения, установить частоту проведения УЗИ (в зависимости от хориальности!) и облегчает дифференциальную диагностику при выяснении причины ДРП.
Монохориальный тип двойни может быть определен в 99% беременности в первом триместре при выявлении [64–68]:
- Единой плацентарной массы с тонкой межамниотической мембраной
- Отсутствия лямбда-признака
- Наличия Т-признака
Различие в размере плодов в первом триместре определяется путем деления разницы между КТР пары близнецов, на КТР большего плода (см. формулу на стр. 26).
Различия КТР могут отражать разный генетический потенциал каждого плода в дизиготной беременности и неравномерное раннее деление клеточной массы в монозиготной беременности [66]. В исследовании 159 дихориальных двоен при разнице КТР в 10% риск фетальных структурных и хромосомных аномалий был достоверно выше (22% против 3%; P<0,01) [68]. Базовое руководство Королевской коллегии акушеров-гинекологов Великобритании по ведению монохориальной двойни утверждает, что дискордантность КТР на уровне 10% представляет собой фактор риска перинатальной смерти [69].
Как было сказано ранее, разница КТР не является надежным прогностическим фактором дискордантности веса ребенка при рождении. Bhide с соавторами [67] обнаружили корреляцию между расхождением в КТР и дискордантностью веса у дихориальных близнецов, но не у монохориальных. Авторы предположили, что причиной отсутствия такой зависимости у монохориальных близнецов являются меньший объем и низкая мощность выборки, поскольку монохориальные беременности составляли только 25% исследуемой популяции (n=125).
Полученные данные позволяют предположить, что потенциал роста не определяется полностью в первом триместре и что выявление дискордантности между КТР близнецов не может подменять периодическую оценку параметров роста и анатомии в ходе дальнейшего антенатального наблюдения.
Второй триместр
Руководство Королевской коллегии акушеров-гинекологов Великобритании рекомендует сонографическое обследование монохориальных двоен каждые 2–3 недели после 16-й недели беременности69.
Данное руководство рекомендует специальное протоколирование ОЖ, максимального вертикального кармана амниотической жидкости, а также выявление разделяющей мембраны и доплеровское исследование кровотока в пупочной артерии после 24-х недель гестации (рис. 1). Увеличение частоты УЗ-исследования у монохориальных двоен необходимо по той причине, что такие пары близнецов подвержены значительно большему риску развития осложнений (синдром фето-фетальной трансфузии, СФФТ), задержки внутриутробного развития, гибели плода/плодов, преждевременных родов и перинатальной смерти, чем дихориальные близнецы [70].
Регулярное сонографическое исследование в первом и втором триместрах может выявить монохориальных близнецов, подверженных повышенному риску развития осложнений и гибели.
Так, Lewi с соавторами [60] в 2008 году оценивали двухэтапную стратегию скрининга, которая сочетала информацию ультразвукового обследования шейной складки в первом триместре и ультразвукового обследования на 16-й неделе гестации для определения риска синдрома фето-фетальной трансфузии, дискордантности, на уровне по меньшей мере 25%, или внутриутробной гибели плода у монохориальных двоен.
Хотя данная схема и нуждается в дальнейшей верификации, она может оказаться полезной для определения периодичности наблюдения или консультирования таких пациентов.
Таким образом, УЗ-исследование во ІІ триместре (при достаточной частоте его выполнения (каждые 2–3 недели) и отслеживании конкретных показателей) позволяет классифицировать монохориальные двойни на группы высокого и низкого риска, а также выявить беременности с подозрением на ДРП.
Третий триместр
После 24 недель гестации цель ультразвуковых исследований состоит в выявлении дискордантного роста плодов и МГВП/ЗВУР одного или обоих плодов.
При подозрении на дискордантность последующее наблюдение должно фокусироваться на выявлении и предотвращении осложнений со стороны меньшего плода, особенно если данный плод имеет ЗВУР.
В случае когда при наличии ДРП один из плодов имеет еще и ЗВУР, достоверно возрастает риск госпитализации в отделение интенсивной терапии новорожденных (ОШ 5,69; 95% ДИ 3,24–10,00), а также частота неонатальных осложнений (ОШ 3,13; 95% ДИ 1,39–7,01) и неонатальная смертность (ОШ 2,97; 95% ДИ 1,30–5,70) [11, 29].
Четких высококачественных доказательств по оптимальной периодичности УЗИ в третьем триместре не имеется. Приводимые рекомендации часто основаны на принятых локальных практиках [71–73], однако отсутствие доказательств высокого уровня вовсе не означает, что данными практиками можно пренебречь. Их следует внимательно изучать, находить рациональные зерна и внедрять, адаптируя к местным условиям и действующей системе здравоохранения.
Например, при наблюдении за монохориальной двойней (раз в две недели вплоть до самых родов) рекомендуют проводить ультразвуковой мониторинг роста плодов, объема амниотической жидкости и показателей кровотока в пупочной артерии [71, 73].
Как и во втором триместре, в последние три месяца беременности монохориальную двойню следует наблюдать чаще, чем дихориальную, поскольку:
- Более высокий риск внутриутробной гибели (3,6% для монохориальных против 1,1% для дихориальных двоен [72] на фоне стандартного мониторинга [71, 74]).
- Значительный риск смерти или неврологического повреждения у выжившего монохориального близнеца в случае гибели одного плода, который возрастает до 20% для более позднего гестационного возраста [75, 76].
УЗИ при дихориальной двойне проводят реже, чем при монохориальной, однако оптимальную частоту и сроки проведения исследований еще предстоит уточнить. В настоящий момент рекомендации по частоте УЗИ для дихориальных двоен ограничены положениями клинического руководства Королевской коллегии акушеров-гинекологов Великобритании — 26, 30, 33, 36 недель [69]. Под этими рекомендациями также нет высококачественных доказательств — это консенсусное решение группы экспертов.
Уточняющие УЗИ при дихориальной двойне могут указывать на исходные нарушения фетоплацентарной перфузии, приводящей к дискордантному росту [77]. Например, разница в количестве амниотической жидкости и разница в 15% систоло-диастолическом соотношении в пупочной артерии двух плодов могут предшествовать сонографическому выявлению аномального роста одного из плодов [78, 79–83].
При выявлении патологического ДРП и ЗВУР следует проводить регулярный мониторинг состояния обоих плодов и темпов их роста. Частота проведения исследований должна определяться индивидуально и соответствовать степени тяжести состояния плода со ЗВУР и риску его внутриутробной гибели. Обычно рекомендуют проводить биометрию не чаще чем 1 раз в две недели. Частота проведения биофизических тестов может колебаться от 1 раза в неделю до 1 раза в 2 дня или даже ежедневно.
Срок родоразрешения
При отсутствии осложнений беременности, требующих более ранних родов, Королевская коллегия акушеров-гинекологов рекомендует родоразрешение в сроке 37 недель гестации для монохориальной двойни и 38 недель — для дихориальной [69]. Оптимальные сроки родоразрешения для дихориальных близнецов с дискордантным ростом отсутствуют. Если на основании результатов антенатального обследования одного близнеца (ЗВУР, терминальный кровоток в артерии пуповины) показано досрочное родоразрешение, то необходимо, чтобы неонатологи были готовы к оказанию помощи плоду без ЗВУР, у которого есть риск возникновения проблем, связанных с недоношенностью (РДС, ВЖК, НЭК).
Ведение родов
Рекомендации по способу родоразрешения двойни основаны на предлежании плода A (первого плода), степени ДРП и состоянии обоих плодов [1, 85].
Если предлежащий близнец в головном предлежании, то возможными способами родоразрешения являются вагинальные роды, плановое кесарево сечение или комбинированные роды (вагинальные роды для плода А и КС для плода Б) в случае возникновения таких осложнений у плода Б, как выпадение пуповины, отслойка плаценты, дистресс-синдром или неправильное положение. Комбинированные роды происходят приблизительно в 4% случаев, и дискордантность на уровне 25% не является для них фактором риска.
В случае неголовного предлежания второго плода мнения относительно оптимального способа родоразрешения расходятся. В пяти исследованиях сравнивалось извлечение плода за тазовый конец с наружным поворотом на головку для 342 случаев родов плода Б [87–91]. Сводные данные показывают, что родоразрешение путем кесарева сечения происходит значительно чаще в том случае, когда предпринимается наружный поворот плода на головку вместо извлечения плода за тазовый конец (42% против 2%; ОШ 28,5; 95% ДИ 11–73,7). Дистресс-синдром плода (18% против 5%; ОШ 36,9; 95% ДИ 4,9–278,3) и осложнения (15% против 2%; ОР 7,24; 95% ДИ 2,66–19,72) происходили значительно чаще при наружном повороте плода на головку, чем при извлечении плода за тазовый конец [92]. И Американская и Королевская коллегии акушеров-гинекологов рекомендуют извлечение плода за тазовый конец для родоразрешения плода Б при неголовном его предлежании [1, 69]. В случае неголовного предлежания плода А Американская коллегия акушеров-гинекологов рекомендует кесарево сечение в связи с риском обвития пуповиной и возможной смерти [1, 85].
Для близнецов с ДРП в трех исследованиях с суммарным количеством 6008 беременностей был сделан вывод о дискордантности как факторе неблагоприятного перинатального исхода [23, 93, 94]. В исследовании 1542 пар близнецов после рождения первого плода через естественные родовые пути комбинированный неблагоприятный перинатальный исход для второго плода (перинатальная смерть, родовая асфиксия, респираторный дистресс-синдром, неонатальная инфекция и родовая травма) был наивысшим, когда вес второго плода при рождении был на 20% больше первого (ОР 3,75; 95% ДИ 1,62–8,68).
Armson с соавторами и Stein с соавторами отметили, что увеличение продолжительности времени между рождением двух плодов также вносили вклад в неблагоприятный исход. При длительности межродового интервала в 15 минут риск комбинированного неблагоприятного исхода был в 1,3 раза больше (95% ДИ 1,02–177; P<0,03), но когда межродовой интервал возрастал до 15–30 минут, риск был в 2,3 раза больше (95% ДИ 1,43–3,67; P<0,001).
Активное ведение второго периода родов и надлежащий отбор пациенток на влагалищное родоразрешение могут снизить частоту осложнений [95–97]. Leung с соавторами [95] показали, что длительность межродового промежутка обратно пропорциональна ухудшению pH пуповинной артерии, увеличению pCO2 и избытка оснований. Более того, если роды второго плода занимали не более 15 минут, то отсутствовал неонатальный ацидоз (артериальный pH <7,00). Однако при увеличении длительности межродового промежутка до 30 минут риск ацидоза составлял 27%. В двух исследованиях с суммарным количеством 1045 пар близнецов изучалось активное ведение второго периода родов и его влияние на немедленный неонатальный исход [96, 97]. Активное ведение включало организацию потуг, амниотомию и введение окситоцина при вставленной головке второго плода или же немедленное извлечение за тазовый конец, или акушерский поворот плода на ножку при невставленной головке второго плода. Если планируется влагалищное родоразрешение, необходимо обеспечить внутривенный доступ, непрерывное КТГ на протяжении всех родов, аналгезию и неонатальную помощь, доступность препаратов крови, использование ультразвука в родзале и возможность быстрого родоразрешения путем КС при появлении соответствующих показаний [97–99].
В одном популяционном исследовании неонатальная смертность при влагалищных родах по сравнению с родами путем кесарева сечения была выше, когда дискордантность веса при рождении составляла 40% [100].
Выводы
Ведение двойни должно начинаться с определения хориальности (моно- или дихориальная). Знание хориальности позволяет сформировать программу антенатального наблюдения и определить частоту УЗИ во втором и третьем триместрах, а также вероятность возникновения специфических осложнений многоплодной беременности. Дискордантный рост плодов должен насторожить специалистов в первую очередь потому, что является предвестником ЗВУР. В свою очередь ЗВУР одного или обоих плодов ассоциируется с неблагоприятными перинатальными исходами. Выявление дискордантности помогает также при определении способа родоразрешения двойни.
Список литературы находится в редакции.


коментариев