Оценка переносимости при введении интравагинально, во время первого триместра беременности
1. Главный исследователь
Проф. Томаш Пашковски (Tomasz Paszkowski, M. D., Ph. D).
2. Исследовательский центр
3-я кафедра и отделение гинекологии, Медицинский Университет Люблина, Польша. Руководитель: проф. Томаш Пашковски.
3. Цели исследования
Целью исследования являлся мониторинг всех возможных нежелательных явлений и оценка переносимости природного микронизированного прогестерона, вводимого интравагинально, у пациенток с симптомами угрозы выкидыша во время первого триместра беременности.
4. Материалы и методы
Сорок девять пациенток были включены в исследование на основании соответствия следующим критериям включения:
- Подписание формы письменного информированного согласия на участие в исследовании.
- Возраст 18–40 лет.
- Внутриматочная беременность, 1-й триместр.
- Симптомы угрозы выкидыша.
- Терапевтические показания для приема прогестерона.
Критерии исключения:
- Несостоявшийся выкидыш, угрожающий или полный аборт.
- Внематочная беременность.
- Повышенная чувствительность к любому из компонентов изучаемых лекарственных препаратов.
- Наличие в анамнезе алкогольной и наркотической зависимости или других типов зависимости.
- Одновременное участие пациента в другом клиническом исследовании.
Внутриутробный возраст на момент включения пациенток в исследование варьировал в диапазоне 5–12 недель (среднее значение – 7 недель). Все пациентки, отобранные для исследования, были госпитализированы из-за развития симптомов угрозы выкидыша (маточное кровотечение слабой/умеренной степени тяжести, связанное с болью в нижней части живота или спине). Критерием приема прогестерона являлся, по крайней мере, один из следующих критериев:
- Клинически подтвержденная недостаточность лютеиновой фазы до беременности.
- Концентрация прогестерона ниже 45 нмоль/л, измеренная во время Визита 1.
- По крайней мере, 2 самопроизвольных аборта (до 12 недели беременности) в анамнезе.
- Беременность путем экстракорпорального оплодотворения с переносом эмбрионов (IVF – ET).
В 47 случаях была выявлена одноплодная внутриутробная беременность, у 2 пациенток (4,1%) была обнаружена двухплодная беременность во время ультразвукового исследования на Визите 1.
Среди включенных пациенток у 4 женщин беременность наступила в результате вспомогательных репродуктивных методов (IVF – ET).
В Таблице I представлены характеристики пациенток.
Пять пациенток (10,2%) из общего числа женщин, включенных в исследование, регулярно курили сигареты.
В таблицах II и III представлен репродуктивный анамнез пациентов.
Четыре визита были включены в протокол исследования: скрининговый визит – отбор пациенток для включения в исследование, Визит 2 – через 7 дней после стационарного лечения, Визит 3 – во время выписки пациенток из больницы, (Визит 2 и 3 были объединены в соответствующих случаях) и Визит 4 – через 4 недели после Визита 3. Оценка протекания беременности участников проводилась на основании следующего:
- данные истории болезни;
- бимануальное исследование и исследование с помощью зеркал;
- трансвагинальное ультразвуковое исследование;
- мониторинг уровней бета-ХГЧ и прогестерона в сыворотке крови.
Кроме того, проводился мониторинг негормональных параметров в сыворотке крови: электролиты, измерения функций почек и печени, параметры свертываемости крови, уровень общего белка.
Одну вагинальную таблетку исследуемого препарата (интравагинальный прогестерон, таблетки 50 мг, ЛЮТЕИНА, производства компании «Адамед») вводили два раза в день каждые 12 часов.
Всем беременным женщинам, участвующим в исследовании, было предложено акушерское наблюдение до родов. Проспективное последующее наблюдение за развитием беременности проводилось вплоть до родов, была собрана подробная информация о ходе беременности и исходе.
Было получено одобрение комитета по биоэтике в медицинском университете Люблина, также в Люблине было подписано соглашение о проведении исследования в соответствии с Административным приказом Независимой общественной клинической больницы 4 (SPSK-4) (Университетская больница № 4).
5. Результаты
У всех пациенток, включенных в исследование, были нормальные результаты лабораторных анализов негормональных параметров, проводимых на Визите 1.
Через, по крайней мере, 7 дней периода лечения интравагинальным прогестероном, только у 13 (27,7%) из 47 пациентов все еще наблюдались симптомы угрозы выкидыша (боли в нижней части живота или спине) во время Визита 3, в том числе у шести пациенток с вагинальными кровянистыми выделениями и у семи женщин без маточного кровотечения. На Визите 4 наблюдалось дальнейшее снижение симптомов угрозы выкидыша для беременности, где жалобы были отмечены только у 8 пациенток (17,8%), из которых у семи была боль/спазмы в подчревной области без маточных кровотечений и у одной пациентки – выделения и боль.
Во время ультразвукового исследования, проведенного на Визите 1, у 8 пациенток (16,3%) была выявлена патология плаценты в виде разрушения трофобластов (субтрофобластическая гематома). На визите 2 полное рассасывание субтрофобластической гематомы было обнаружено у 5 из выше указанных пациенток. На визите 3 трофобластические патологии сохранялись только у 2 из 45 женщин.
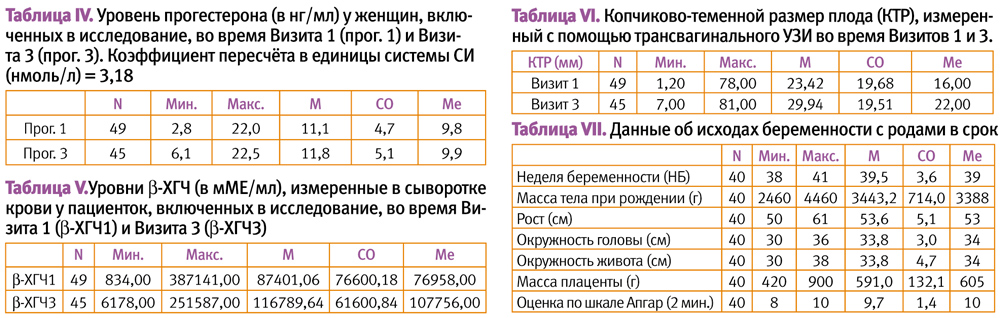
В Таблице IV представлена информация о концентрации прогестерона в сыворотке крови у пациенток, измеренной во ремя Визита 1 и 3. Концентрация прогестерона, измеренная в крови пациенток, включенных в исследование, во время визита 1, значительно отличалась от уровня прогестеронемии, измеренного во время Визита 3 (Р<0,001). Концентрация прогестерона, измеренная в крови во время Визита 3, была значительно выше, чем концентрация, измеренная во время Визита 1 (Р = 0,014).
В Таблице V представлена концентрация бета-субъединицы хорионического гонадотропина человека (b-ХГЧ), измеренная во время Визита 1 и 3. Концентрация b-ХГЧ, измеренная во время Визита 1 и 3, значительно отличалась (Р<0,01), повышаясь существенным образом (Р<0,001) в течение беременности.
Значимое и соответствующее срокам задержки менструации увеличение КТР наблюдалось в период лечения интравагинальным прогестероном.
Проспективное последующее наблюдение за течением беременности и исходом в исследуемой популяции.
У 6 (12,2%) женщин исходом был самопроизвольный выкидыш. В 2-х случаях это был поздний выкидыш (на 17 и 21 нед. беременности), а в остальных 4-х случаях выкидыш произошел между 6 и 11-й нед. беременности – у двух из вышеуказанных пациенток выкидыш произошел в период между Визитами 1 и 3, а две другие женщины были выписаны без симптомов угрожающего аборта. Самопроизвольный выкидыш произошел через 7 и 20 дней после выписки из больницы, соответственно.
В одном случае (2,0%) внутриутробная гибель плода была диагностирована на 30 неделе беременности. Исходом беременности было мертворождение, с массой тела плода 760 г – макроскопическое исследование и аутопсия не выявили точную причину внутриутробный гибели.
Наиболее частыми зарегистрированными осложнениями беременности у женщин, включенных в исследование, после 22 недели беременности были:
- Угрожающие преждевременные роды – 8 пациенток (18,6%).
- Цервикальная недостаточность, требующая цервикального серкляжа – 4 пациентки (9,3%).
- Преэклампсия – 3 пациентки (7,0%).
- Инфекции мочевых путей – 3 пациентки (7,0%).
Живорождение после 22 недели наблюдалось в 42 случаях (85,7%). В этой группе женщин у двух (4,8%) роды состоялись до завершения 37 нед. (роды на 26 и 33 нед., соответственно; плоды с массой тела при рождении 800 и 1470, соответственно). Оба недоношенных ребенка женщин, включенных в исследование, умерли (на 1 и 12 день жизни). В обоих случаях причиной смерти младенцев стал респираторный дистресс-синдром в связи с недоношенностью. В Таблице VII содержатся сводные данные об исходах беременности у этих пациенток.
Кесарево сечение было проведено в 18 (41,9%) из 43 случаев родов в группе исследования. Наиболее частым зарегистрированным показанием для оперативного родоразрешения в этой группе была внутриутробная асфиксия плода (4 случая – 22,2%) и отсутствие прогресса в родах (в 3 случаях – 16,7%). В группе исследования не было каких-либо осложнений после кесарева сечения.
Среди младенцев, рожденных в срок, семь (17,5%) имели вес при рождении ниже 3000 г. У пяти из семи этих случаев матери курили во время беременности. Все эти младенцы имели оценку 8 и выше по шкале Апгар через 2 минуты.
У всех младенцев, рожденных в срок, не было врожденных патологий или других клинически значимых неонатальных осложнений во время пребывания в больнице после родов. Все матери, включенные в исследование, и рожденные доношенные младенцы, начали грудное вскармливание.
Полученные результаты клинического исследования показывают очень хорошую переносимость лечения прогестероном, вводимым в виде интравагинальных таблеток (ЛЮТЕИНА, 50 мг, «Адамед»). Ни у одной из пациенток не наблюдалось местных или системных побочных реакций. Отсутствовали местные реакции, такие как ощущение жжения, зуд влагалища/вульвы или патологические выделения, появившиеся у пациенток, включенных в исследование, во время госпитализации, и зарегистрированные в дневниках пациенток во время лечения на дому. Не наблюдалось признаков местного раздражения влагалища/вульвы или инфекции этой области во время исследования с помощью зеркал. Во время лечения ни одной из пациенток не было зарегистрировано системных побочных эффектов с возможной причинной связью с прогестагенотерапией.
У четырех пациенток (8,2%) интравагинальное введение микронизированного прогестерона было временно изменено на пероральный прием прогестерона в связи с интенсификацией маточного кровотечения, так что интравагинальное введение может быть продолжено после снижения интенсивности кровотечения.
6. Обсуждение и выводы
Полученные результаты подтверждают, что беременность, осложненная симптомами угрозы выкидыша, является беременностью высокого риска, требующей специального гинекологического наблюдения до родов. У тех пациентов, которые прошли курс лечения интравагинальным прогестероном во время первого триместра беременности, не наблюдалось каких-либо осложнений в перинатальном периоде, а их дети не имели врожденных дефектов. Все осложнения беременности и родов, наблюдаемые в группе исследования, не имели какой-либо возможной причинной связи с приемом прогестерона. 81,6% пациенток, включенных в исследование, родили здоровых младенцев в срок. Исследование показало очень хорошую местную и системную переносимость прогестерона, вводимого в виде интравагинальных таблеток, на ранних стадиях беременности.
Список литературы находится в редакции.

коментарів