
Упорядник рубрики Дмитро Коньков
Статистика
- 25% вагітних жінок мають скарги на кров’яні виділення та/або біль внизу живота в ранні терміни вагітності;
- 50% з тих, хто має скарги на кров’яні виділення у ранні терміни вагітності, буде мати викидень;
- 17% жінок з кров’янистими виділеннями у ранні терміни вагітності мають перинатальну патологію (мальформацію плаценти, прееклампсію, передчасні пологи, ЗВУР, антенатальну загибель плода);
- 1,3–2% вагітностей – позаматкові;
- 1 з 750 вагітностей – гестаційна трофобластична хвороба.
Точна причина кровотечі у першому триместрі часто не може бути визначена.
Акушерські причини кров’яних виділень
у І триместрі
Життездатний ембріон
- Загрозливий викидень.
- Імплантаційна кровотеча (до 3 тиж. після запліднення).
- Децидуальна кровотеча (з судин decidua basalis).
- Субхоріальна кровотеча.
- Низька імплантація плідного яйця.
- Багатоплодова вагітність
(vanishing twin). - Неповний міхуровий занесок.
- Прогресуюча позаматкова вагітність.
Нежиттездатний ембріон
Анембріонія (плодове яйце >18 мм без ознак ембріональних тканин)
- Викидень, що не відбувся;
- Позаматкова вагітність;
- Повний міхуровий занесок;
- Vasa previa.
Неакушерські причини кров’яних виділень
у ІІ триместрі
- Шийка матки (поліпи, ЦІН, карцинома, інфекція, ектропіон).
- Вагіна (вагініти, варикоз, травма, пухлини, інородне тіло).
- Коагулопатії.
- Прийом препаратів (гепарин, НМГ, варфарин).
- Гемангіома вульви.
Якщо жінка гемодинамічно стабільна
Мінімальна інформація:
- Перший день останньої менструації.
- Тривалість менструального циклу і регулярність.
- Дата першого позитивного тесту на вагітність.
- Симптоми цієї вагітності
(біль/кровотеча, початок). - Методи контрацепції, якими користувалася жінка.
- Акушерський анамнез (особливо історії попередніх викиднів/ПВ, які ліки використовували).
- Гінекологічний анамнез (історія неплідності, ЗЗСО, трубна/тазова хірургія).
По-перше, лікар має визначити час, що минув після останніх нормальних місячних для оцінки терміну ґестації, по-друге, час початку кровотечі та/або болю та ступінь крововтрати. Потрібно інформувати жінок про те, що дата їх останньої менструації не може дати точного уявлення про гестаційний вік через мінливість менструального циклу.
Якщо жінка гемодинамічно нестабільна – негайна госпіталізація!
Медичний огляд
Загальний огляд з оцінкою гемодинамічного статусу. Гінекологічне обстеження (дзеркальний огляд) – допомагає оцінити характер кровотечі, причину виникнення кровотечі, візуальний стан шийки матки та наявність або відсутність фетальної тканини у цервікальному каналі.
Ультразвукова сонографія
Трансвагінальне УЗД є основним методом дослідження, для визначення наявності, локалізації, плідності та життєздатності вагітності. Інформувати жінок, що діагноз викидня за допомогою одного УЗД не може гарантувати 100% точності. Є імовірність того, що діагноз може бути неправильним, особливо у дуже ранньому гестаційному віці.
Якщо трансвагінальне ультразвукове сканування (ТВУЗС) неприйнятне для жінки, пропонують трансабдомінальне ультразвукове сканування (ТАУЗС) та пояснюють обмеження вказаного методу сканування.
Якщо КТР плода 6,0 мм або менше за допомогою ТВУЗС (або 10,0 мм та менше з ТАУЗС) і немає фетальної серцевої діяльності, провести ультразвукове сканування щонайменше через 7 діб після попереднього, перш ніж запропонувати діагноз.
Якщо КТР плода більше 6,0 мм за допомогою ТВУЗС (або 10,0 мм з ТАУЗС), і немає фетальної серцевої діяльності, провести пошук інших ознак життєздатності вагітності та/або виконати сканування щонайменше через 7 днів після попереднього, перш ніж ставити діагноз.
Потрібно виміряти середній діаметр плодового міхура (ПМ), якщо фетальний полюс непомітний.
Якщо середній діаметр ПМ становить 25,0 мм або менше, при відсутності ембріонального полюса, пропонувати жінці наступне сканування, яке необхідно виконати щонайменше через 14 діб після попереднього.
Якщо середній діаметр ПМ >25,0 мм, при відсутності ембріонального полюса, проводять пошук інших ознак життєздатності вагітності та/або виконати сканування щонайменше через 7 днів після попереднього, перш ніж поставити діагноз.
Інформувати жінок, що повторне сканування не має згубного впливу на результат вагітності.
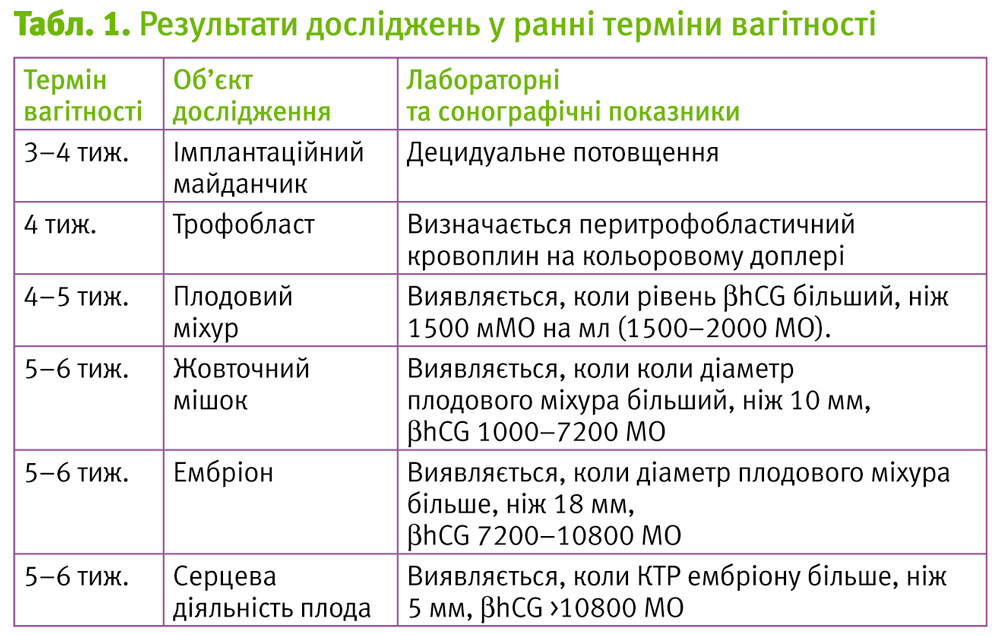
Лабораторні тести
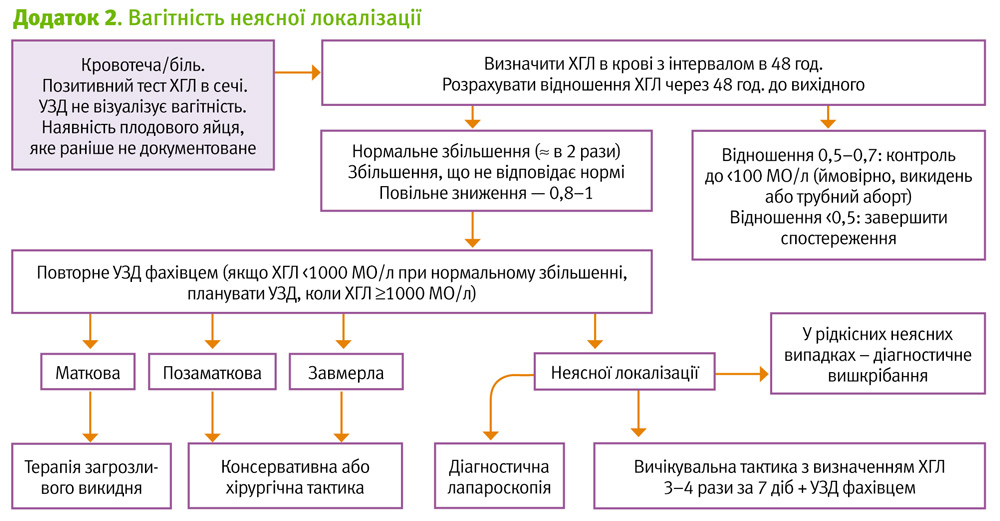
Кількісний моніторинг bhCG. Відсутність наявності внутрішньо-маткової вагітності, з рівнем bhCG >1500 МО/л, може бути ознакою позаматкової вагітності.
Серійні дослідження сироваткового рівня bhCG, що вказують на зниження показників bhCG, підтверджують нежиттєздатність маткової вагітності або інволюцію позаматкової вагітності.
Належне підвищення рівня bhCG узгоджуються з життєздатньою внутрішньоматковою вагітністю (зростання bhCG більше, ніж на 66% за 48 год.),, хоча деякі локалізації позаматкової вагітності також вписуються у приведені показники (табл. 1).
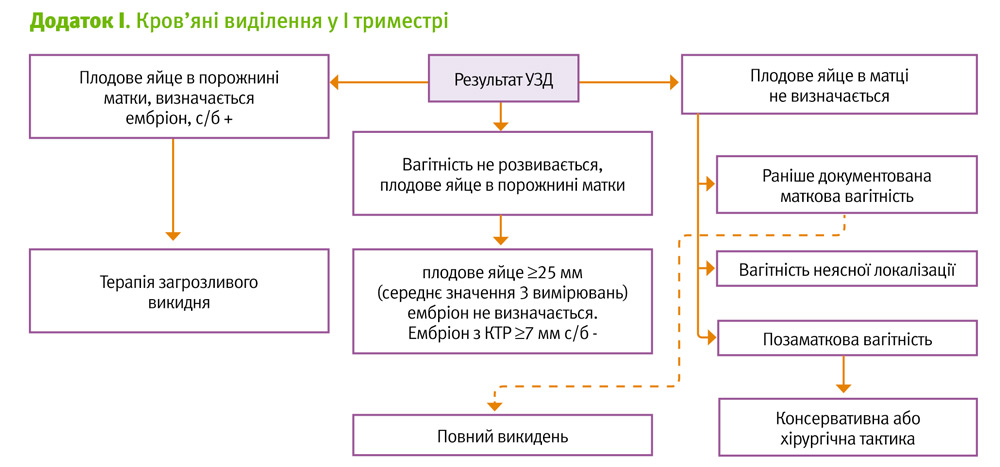
Життєздатна маткова вагітність
- чітко візуалізується плодовий міхур,
- чітко візуалізується плодовий полюс,
- визначається серцева діяльність плоду.
Надійні критерії для постановки діагнозу «викидень, що не відбувся»:
- плодове яйце без наявності структур плода із середнім діаметром ³25 мм (середнє арифметичне 3-х діаметрів) або
- відсутність серцебиття у плода з КТР ³7 мм.
Також для визначення життєздатності вагітності можуть бути використанні наступні тести:
- a-фетопротеїн (АФП) – при загибелі плода його рівень зростає в 1,5–4 рази, досягаючи максимального значення через 3–4 доби.
- Трофобластичний b1 глікопротеїн – рівень зменшується у 6–18 разів.
- Концентрація плацентоспецифічного a1-мікроглобуліну при викидні, що не відбувся, у 2,5 рази вище норми.
- Вміст прогестерону при викидні, що не відбувся, може зберігатися на відносно високому рівні, а рівень естрадіолу різко знижується.
Принципи ефективного менеджменту
- Зупинка кровотечі.
- Резус-негативні пацієнти отримують Rh-імуноглобулін.
- Сприяння адекватній плацентації.
- Відсутність негативного впливу на подальший розвиток вагітності та плода.
- Анти D
- Вагітні жінки, які у першому триместрі мають вагінальні кровотечі, повинні мати визначену групу крові, резус-фактор та аналіз на антитіла.
- Потенційний ризик сенсибілізації при вагітності менше 12 тиж.
- Анти-D Ig не використовується при самовільному викидні, у 12+0 тиж., до інструментальної або медичної евакуації матки.
- При вагітності <12 тижнів, анти-D Ig профілактика показана тільки після ПВ, МЗ, аборту, а також у випадках кров’яних виділень, які повторюються або пов'язані з болем у животі.
- 250 МО анти-D Ig зазвичай призначається протягом 72 год. після події.
- Анти-D Ig слід призначати всім жінкам, які мають позаматкову вагітність або переривання вагітності, незалежно від способу.
Менеджмент загрозливого викидня
Персонал, який надає медичну допомогу жінкам з ранніми ускладненнями вагітності в будь-яких умовах, повинен знати, що ранні ускладнення вагітності може викликати сильний стрес для деяких жінок та їх партнерів, тому слід приділяти увагу ефективній комунікації.
Майте на увазі, що жінки будуть реагувати на ускладнення або втрату вагітності по-різному. Слід забезпечити всім жінкам інформацію і підтримку у ввічливій манері, з урахуванням їх індивідуальних особливостей і емоційного стану.
Маткові кровотечі у сполученні із закритою шийкою матки та сонографічно візуалізованою внутрішньоматковою вагітністю з виявленою серцевою діяльністю плода, ймовірно, будуть пов'язані з порушенням децидуальної трансформації судин (децидуальна васкулопатія) та/або порушенням процесів імплантації. Наявність фетальної серцевої діяльності, як правило, асоціюється з успішним результатом вагітності (85,0%).
Вичікувальна тактика
Цільова група
- Вагітні жінки з терміном гестації менше 6 тижнів, які мають незначні кров’яні виділення, але без болю;
- Вагітні жінки з терміном гестації 6 тижнів або більше, які мають мінімальні втрати крові (кровомазання), і в яких немає болю.
- Існує недостатньо доказів щодо ефективності рекомендувати ліжковий режим.
- Порадьте жінці з загрозою викидня, що якщо її кровотеча стає більшою, або зберігається на протязі 14 діб, вона повинна звернутися за подальшою консультацією; якщо кровотеча зупинилася, слід звернутися до лікаря для розробки стратегії подальшого антенатального нагляду.

Медикаментозний менеджмент
Якщо пацієнтка наполягає на проведенні терапії, спрямованої на збереження вагітності, вона повинна бути відповідним чином проінформована про:
- високу питому вагу хромосомних аномалій у ранньому терміні вагітності, які є найбільш вірогідною причиною загрози її переривання;
- ефективність терапії;
- побічну дію препаратів.
Рішення вагітної фіксується підписанням інформованої згоди.
Не доведений клінічний вплив на результат вагітності спазмолітиків, седативних препаратів, вітамінів та їхніх комплексів, препаратів магнію, вагінальних прогестагенів. Щодо прийому інгібіторів фібринолізу немає жодних адекватних і добре контрольованих досліджень у вагітних жінок. Проте, транексамова кислота, як відомо, проходить через плаценту і з'являється в пуповинній крові у концентраціях, приблизно рівних концентрації у матері. Слід інформувати жінок, що, хоча є докази того, що прогестагени можуть запобігти викидню, ці свідчення поки не мають високого рівня доказовості.


коментарів