
Розробка комплексних лікувально-реабілітаційних заходів
Доброякісні проліферативні захворювання жіночої репродуктивної системи займають провідне місце в структурі загальної гінекологічної захворюваності, причому поєднана патологія становить від 30 до 90,1% [3, 8]. У більшості країн світу спостерігається неухильне зростання частоти проліферативних процесів репродуктивних органів поряд зі збільшенням поширеності класичних «хвороб цивілізації»: ожиріння, серцево-судинної патології, цукрового діабету 2-го типу тощо [4, 9]. Значна частота поєднаної проліферативної патології (т. зв. «гінекологічного гіперпластичного синдрому») негативно впливають на якість життя і стан репродуктивного здоров'я жінок, що надає цій медичній проблемі велику соціальну значимість.
Хоча патогенез доброякісних проліферативних захворювань репродуктивних органів досі залишається дискутабельним і до кінця не вивченим, традиційно всі вони вважаються гормон-залежними патологіями, ключовим фактором виникнення яких є гіперестрогенія.
Естрогени, взаємодіючи зі специфічними естрогеновими рецепторами у клітинах-мішенях, ініціюють внутрішньоклітинні регуляторні сигнали, що активують експресію естроген-респонсивних генів, більша частина яких безпосередньо або опосередковано контролює клітинну проліферацію [4]. На сьогодні доведено, що визначальним фактором, який стимулює клітини естроген-залежних органів і тканин до патологічного росту, є не абсолютний або відносний рівень естрадіолу, а, в першу чергу, порушення балансу його метаболітів, що мають різну здатність до активації клітинної проліферації, а саме гідроксипохідних естрону [4, 5].
Обґрунтування визначальної ролі статевих стероїдних гормонів у контролі над циклічними змінами в репродуктивній системі і, як наслідок, у розвитку гіперпластичних захворювань репродуктивних органів, зумовило чільне місце гормональних методів лікування [3, 5].
Паралельно з розумінням обмеженості можливостей гормональної терапії було встановлено, що молекулярну основу патогенезу гіперпластичних захворювань репродуктивних органів становить не тільки естроген-залежна клітинна проліферація, а й проліферативні сигнальні шляхи, стимульовані факторами росту і цитокінами. Крім неконтрольованої клітинної проліферації, трансформовану клітину від нормальної відрізняє відхід від запрограмованої клітинної загибелі (апоптозу), патологічний неоангіогенез, а також здатність до інвазії і метастазування. До цих ознак часто додається наявність запального компоненту та обумовлена ним активація прозапальних сигнальних каскадів у клітинах з аномально високим проліферативним потенціалом [14].
Рядом досліджень останніх років доведено, що стресові ситуації, імунні порушення, інфекційні захворювання, а також структурно-функціональні розлади щитоподібної залози (ЩЗ) можуть ініціювати порушення балансу гіпоталамо-гіпофізарно-яєчникової системи [2, 4, 8, 11, 15].
Дисфункція тієї чи іншої ланки ендокринної системи визначається не тільки гіпер- або гіпопродукцією гормонів, але й зміною біологічної активності на тлі їх нормального вмісту у сироватці крові [4]. Нестача або надлишок тиреоїдних гормонів позначаються практично на всіх процесах життєдіяльності, оскільки їх вплив реалізується на клітинних і навіть молекулярних рівнях всіх органів і систем організму [2, 13, 15]. При зниженні рівня тироксину (Т3) і трийодтироніну (Т4) за механізмом зворотного зв'язку істотно зростає продукція тиротропін-рилізинг-гормону та, відповідно, тиреотропного гормону, що, в свою чергу, стимулює продукцію пролактину, ініціює секрецію інгібіну В в яєчниках, пригнічує вироблення соматотропного гормону (СТГ), сприяє формуванню відносної гіперестрогенії за рахунок зміни активності ароматази яєчників, зниженню утворення глобуліну, що зв'язує статеві стероїди, недостатності лютеїнової фази менструального циклу, розладам овуляції і фертильності. Порушення периферичного метаболізму естрогенів та гіпопрогестеронемія при гіпотиреозі сьогодні розглядаються як один з механізмів зростання частоти проліферативних процесів в органах-мішенях [6, 7].
Значну роль у формуванні відносної гіперестрогенії відіграє пролактин, який сенсибілізує тканини до естрогенів, а також в рази підвищує кількість рецепторів – як власних, пролактинових, так і естрогенових [1]. Навіть транзиторний надлишок пролактину чинить прямий стимулюючий вплив на проліферативні процеси у периферичних органах-мішенях статевої системи, що реалізовується шляхом збільшення вмісту рецепторів до естрадіолу у тканинах молочної залози і підвищення чутливості клітин до дії останнього [1].
Латентна гіперпролактинемія асоціюється з надмірною секрецією пролактину у фазі глибокого сну. У нормі секрецію пролактину контролюють гіпоталамічні дофамінергічні нейрони, однак в умовах стресу або під час глибокого сну «сторожова» секреція дофаміну відповідними ядрами гіпоталамуса знижується, провокуючи транзиторну гіперпролактинемію [1, 4].
Фізіологічний антагонізм пролактину і прогестерону вносить вклад у формування лютеїнової недостатності і відносної гіперестрогенії. У поєднанні з надлишковою експресією естрогенових рецепторів гормончутливих тканин, цей патогенетичний механізм приймає участь у формуванні власне гіперпластичного синдрому репродуктивної системи [5, 7].
Складні гормональні взаємовідносини, що розвиваються у жінок з дисфункцією ЩЗ, створюють передумови для виникнення не лише монотопічних гіперпластичних процесів, але й одночасного ураження більшості гормонзалежних органів репродуктивної системи, тобто розвитку так званого гіперпластичного гінекологічного синдрому [6, 9].
Пацієнтки з гіперпластичним синдромом (поєднані дисгормональні проліферативні процеси) репродуктивних органів і дисфункцією ЩЗ за наявності гормонального дисбалансу, вираженої недостатності лютеїнової фази у поєднанні з метаболічними порушеннями та нерідко соматичною патологією є складною групою пацієнтів, яка вимагає комплексного підходу до тривалого лікування [3, 5, 13, 15].
Значна частота оперативних втручань у пацієнток з поєднаними дисгормональними проліферативними процесами репродуктивних органів обумовлена саме занедбаністю гіперпластичних процесів у репродуктивній системі, що є результатом багатьох факторів, і, в тому числі, неадекватного і несвоєчасного консервативного лікування. Незважаючи на те, що історія лікування доброякісних дисгормональних захворювань репродуктивних органів має чималу історію, на сьогодні не існує єдиних підходів. Досі не створена єдина модель патогенетичної терапії, яка дозволила б напрацювати рекомендації з оптимального вибору раціональних медикаментозних комплексів та часу початку і тривалості терапії.
Сучасний широкий арсенал лікарських засобів, що використовуються при дисгормональній проліферативній патології репродуктивних органів, включає ряд фармакологічних груп препаратів з різними механізмами дії, що не завжди забезпечує ефективність полікомпонентних схем лікування. Крім цього, необхідно враховувати протипоказання до призначення гормональних препаратів і забезпечувати максимальну безпеку і комфортність лікувального процесу для пацієнтки. За даними літератури, ефективність фітопрепаратів при різних варіантах клінічного перебігу поєднаних нозологій може сягати 40–87%. Перевагою таких препаратів є низька токсичність і можливість тривалого застосування без ризику розвитку серйозних побічних ефектів. У зв'язку з цим використання в терапії поєднаних дисгормональних доброякісних захворювань репродуктивних органів у поєднанні з патологією щитоподібної залози препаратів природного походження, що регулюють кровопостачання, трофіку, метаболізм та функціональний стан репродуктивної системи та інших органів, знаходить все більше поширення і вимагає подальшого вивчення.
Особливо цікаві препарати, склад яких представлений унікальною комбінацією селективних фітомолекул.
На відміну від звичайних рослинних продуктів, селективні фітомолекулиТМ містять унікальні запатентовані молекулярні композиції, ефективність і безпека яких доведені численними дослідженнями [5, 7, 10]. Селективні фітомолекулиТМ – сучасна генерація високотехнологічних сполук рослинного походження, результат екологічно сприятливих умов культивації, науково обґрунтованої якісної та кількісної селекції певних молекул, їх стандартизації та клінічно доведеної ефективності. На відміну від хімічних засобів, селективні фітомолекули™ не завдають шкоди навіть при тривалому застосуванні, при цьому вони не поступаються, а іноді перевершують ефективність синтетичних препаратів, тому використовуються як альтернатива або потужне доповнення останнім.
У даному контексті становить інтерес багатокомпонентний рослинний негормональний препарат Тазалок™ (Густав Кляйн, Німеччина).
Хіміко-фармацевтичний аналіз основних діючих речовин у препараті Тазалок™ довів наявність у його складі терпеноїдів, тритерпеноїдів, флавоноїдів, алкалоїдів, які виявляють гормонкоригуючий вплив.
Тазалок™ відносять до phyto-SERM з низькою естрогенпозитивною активністю, тобто до «рослинних антиестрогенів», оскільки його селективні фітомолекулиТМ мають здатність блокувати рецептори естрогенів в яєчниках, молочних залозах, матці, пригнічують активність ароматаз в периферичних органах і тканинах, тобто зменшують вираженість синдрому відносної естрогенної домінанти і перешкоджють його прогресії. Особливої уваги заслуговують такі компоненти препарату як лабазник і підмаренник, що у народній медицині використовуються у рослинних зборах при недостатності функції ЩЗ.
Пошук препаратів для лікування доброякісних дисплазій молочної залози призвів до розробки засобів, які знижують проліферативну активність естроген-залежних клітин і володіють протипухлинною активністю.

Препарат Епігалін® Брест – фітохімічний онкопротектор, активними компонентами якого є 3,3-диіндолілметан (200 мг), екстракт зеленого чаю (82 мг, що містить 45 мг епігаллокатехін-3-галлату) та екстракт прутняка звичайного (100 мг), блокує гормон-залежну проліферацію шляхом нормалізації метаболізму естрогенів через зменшення продукції «агресивного» проканцерогенного 16a-гідроксиестрону.
Компоненти препарату Епігалін Брест доповнюють один одного і чинять антипроліферативний ефект через регуляцію клітинного циклу поділу, клітинної проліферації, апоптозу, транскрипції, клітинної сигнальної трансдукції та відновлення гормонального балансу в органах та тканинах репродуктивної системи.
Таким чином, поряд з абсолютною або відносною гіперестрогенією важливу патогенетичну роль у виникненні доброякісних поєднаних проліферативних захворювань відіграють процеси гормон-незалежної клітинної проліферації, апоптозу, неоангіогенезу, інвазії та хронічного запалення. Отже, для лікування таких захворювань необхідно здійснювати комплексний вплив не тільки на гормональний шлях стимуляції клітинної проліферації, але й впливати одночасно на декілька ланок патогенезу, модулюючи активність максимально великого числа молекулярних мішеней.
Враховуючи вищезазначне, метою нашої роботи було вивчення ефективності лікувально-реабілітаційного комплексу у пацієнток з доброякісними поєднаними проліферативними захворюваннями репродуктивних органів (гіперплазія ендометрію, фіброзно-кістозна хвороба молочних залоз) на тлі дисфункції щитоподібної залози.
Матеріали і методи
Клінічні методи включали анкетування за спеціально розробленою анкетою, консультації терапевта, ендокринолога і мамолога, вимірювання артеріального тиску, антропометричне обстеження (окружність талії, маса тіла, зріст, обчислення індексу маси тіла (ІМТ), загальні клінічні аналізи крові і сечі, біохімічні – визначення концентрації глюкози у крові глюкозооксидазним методом, ліпідограму, коагулограму.
Рівні тропних гормонів гіпофіза (ТТГ, ФСГ, ЛГ, пролактину) і стероїдних гормонів яєчників (естрадіолу і прогестерону) у сироватці крові визначали імунохемілюмінесцентним методом з використанням тест-систем Roche Diagnostics (Швейцарія) на аналізаторі Сobas 6000.
Діагностика дисфункції ЩЗ включала визначення рівня антитіл до тиреоїдної пероксидази (АТ-ТПО) у сироватці крові (норма до 35 од/мл), концентрацію в сироватці крові вільного тироксину (14,3–26,1 пмоль/л) при відхиленнях від норми значень ТТГ (0,27–4,1 мМО/л). Субклінічний гіпотиреоз, частота якого серед жінок репродуктивного віку коливається від 2 до 25%, є не клінічним, а лабораторним феноменом, що визначає необхідність скринінгового обстеження визначених груп пацієнток.
УЗД ЩЗ проводили лінійним датчиком 8 мГц з кольоровим допплерівським картуванням, УЗД органів малого тазу і молочної залози – на апараті Аloka SSD 1400 (Aloka, Японія) з використанням конвексних датчиків з частотою 3,5 і 5 мГц. Обсяг ЩЗ до 18 мл включно розцінювали як відповідний нормі. При виявленні у ЩЗ вузлового утворення, в діаметрі >1 см, пацієнтки у подальше дослідження не включалися.
Верифікація гіперплазії ендометрія базувалась на даних УЗД, гістероскопії та морфологічного дослідження матеріалу, отриманого при пайпель-біопсії.
Оскільки провідна роль у лікуванні гіперпластичних процесів ендометрію належить гестагенам, у даному дослідженні препаратом вибору був Оргаметрил® (10 мг лінестренолу) у другу фазу менструального циклу. Лінестренол має виражений прогестагенний ефект на ендометрій. При внутрішньому застосуванні лінестренол швидко всмоктується у шлунково-кишковому тракті, перетворюється у печінці на фармакологічно активний норетистерон, який і виявляє свою біологічну дію. Максимальний рівень норетистерону в плазмі крові відзначається вже через 2–4 год. після внутрішнього прийому лінестренолу.
У дослідження були включені пацієнтки з підтвердженою простою та комплексною гіперплазією ендометрію і фіброзно-кістозною хворобою молочних залоз та підтвердженим субклінічним гіпотиреозом.
Статистичний аналіз фактичного матеріалу проведений із застосуванням статистичних програм Statistica 6.0. Критичний рівень значимості (р) при перевірці гіпотез дорівнював 0,05 з урахуванням множинних порівнянь.
Результати та їх обговорення
Для вивчення поширеності патології ЩЗ серед жінок репродуктивного віку за наявності доброякісних поєднаних проліферативних захворювань проведено обстеження 310 жінок у віці 20–37 років, обраних випадковим способом серед баз амбулаторних карт з числа проживаючих у м. Львові та Львівській області. Середній вік жінок на момент обстеження – 30,3±3,7 (20,0; 35,0) років. Контрольну групу склали 50 жінок аналогічного віку без гінекологічної та соматичної патології.
Оцінка тиреоїдного статусу пацієнток на основі рівнів ТТГ, прийнятих за норму (0,27–4,1 мМо/л), засвідчила еутиреоїдний стан у 62,6% пацієнток з доброякісними поєднаними проліферативними захворюваннями і 92,0% – контрольної групи (р <0,005). Однак, якщо оцінювати тиреоїдний статус, виходячи з того, що істинний еутиреоїдний стан відображає низьконормальний рівень ТТГ у межах 0,4–2,0 мМо/л, то еутиреоїдний стан мав місце лише у 42,3% жінок з доброякісними поєднаними проліферативними захворюваннями, тоді як у контрольній групі – у 80,0% жінок (р <0,001) [12]. Незважаючи на те, що достатньої доказової бази щодо більшої фізіологічності низьконормального рівня ТТГ (0,4–2,0 мМо/л) на сьогоднішній день не сформовано, у жінок, які планують вагітність, рекомендується «агресивний пошук нових випадків» гіпотиреозу [12].
Таким чином, субклінічний гіпотиреоз був діагностований у 34,2% жінок з доброякісними поєднаними проліферативними захворюваннями, у той час як у контрольній групі субклінічний гіпотиреоз діагностовано у 8,0% пацієнток (р <0,001).
У всіх жінок з субклінічним гіпотиреозом рівні тиреоїдних гормонів були в межах фізіологічної норми (вільний Т4 19,8±4,1 пмоль/л).
Маніфестний гіпотиреоз при рівні ТТГ більше 10 мМо/л і зниженні рівня вільного Т4 (8,3±1,1 пмоль/л) мав місце у 3,2% жінок з доброякісними поєднаними проліферативними захворюваннями при відсутності такого у жінок контрольної групи.
Аутоімунний тиреоїдит і носійство АТ-ТПО слід розглядати як фактор ризику розвитку гіпотиреозу в майбутньому. Вірогідність розвитку гіпотиреозу у жінки з підвищеним рівнем АТ-ТПО і нормальним рівнем ТТГ становить близько 2% на рік, вірогідність розвитку явного гіпотиреозу у жінки з субклінічним гіпотиреозом на тлі аутоімунного тиреоїдиту становить 4, 5% на рік [2].
У контрольній групі частота аутоімунного тиреоїдиту склала 6%, тоді як серед жінок з гіперплазією ендометрію і фіброзно-кістозною мастопатією аутоімунний тиреоідит за наявності діагностично значущих рівнів АТ-ТПО та інших діагностичних критеріїв (дифузне зниження ехогенності тканини та збільшення обсягу ЩЗ більше 18 мл) діагностований у 54,8% випадків.
Для аналізу ефективності комплексу реабілітації репродуктивного здоров’я пацієнтки з гіперплазією ендометрію, фіброзно-кістозною мастопатією і субклінічним гіпотиреозом були розділені на дві групи.
Аналіз результатів гістологічного дослідження проб ендометрію, отриманих при пайпель-біопсії, показав, що у пацієнток з субклінічним гіпотиреозом проста гіперплазія ендометрія виявлялась у 2,1 разів частіше, ніж комплексна гіперплазія ендометрію, в той час як при маніфестному гіпотиреозі мала місце тільки комплексна гіперплазія, в одному випадку – комплексна атипова гіперплазія. За даними клінічного і УЗ-обстеження молочних залоз фіброзно-кістозна мастопатія була діагностована у 88,4% пацієнток з поєднаною проліферативною патологією.
Основну групу склали 54 пацієнтки з доброякісними поєднаними проліферативними захворюваннями і субклінічним гіпотиреозом, які дали інформовану згоду на участь у дослідженні.
Лікувально-реабілітаційний комплекс, розрахований на 6 місяців, передбачав призначення лінестренолу (Оргаметрил®) 10 мг/добу з 14 по 26 дні МЦ, препарату ТазалокТМ в режимі 60 крапель 2 рази/добу, Епігаліну Брест 2 капсули 1 раз/добу. Згідно останніх рекомендацій Європейської асоціації тирологів, особам молодого віку (молодше 65 років, ТТГ <10 мОд/л) з симптомами, ймовірно пов’язаними з гіпотиреозом, може бути призначена пробна терапія L-T4. Пацієнтки отримували впродовж 3-х місяців 50 мкг/добу левотироксину [12].
Пацієнтки групи порівняння – 30 жінок з доброякісними поєднаними проліферативними захворюваннями і субклінічним гіпотиреозом – отримували монотерапію гестагенами (лінестренол (Оргаметрил®) 10 мг/добу) з 14 по 26 дні МЦ протягом 6-ти місяців.
Контрольну групу склали 25 жінок без гінекологічної патології та з еутиреоїдним станом.
Критеріями ефективності терапії були обрані динаміка редукції клінічної симптоматики, нормалізація гормонального гомеостазу та стану ендометрія і молочних залоз.
Серед екстрагенітальної патології в обох клінічних групах звертала на себе увагу надмірна маса тіла (ІМТ в середньому 27,8±1,3 кг/м2) (35,2% жінок основної та 36,7% групи порівняння), гіпохромна залізодефіцитна анемія (22,2 і 23,3% відповідно).
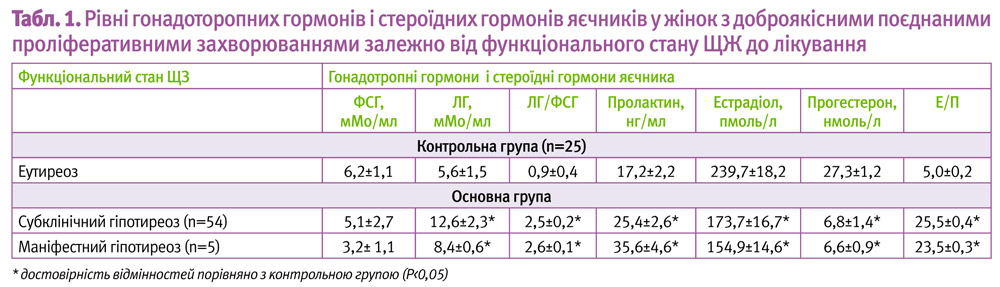
Дослідження рівня гонадотропних гормонів у сироватці крові засвідчило у пацієнток з субклінічним гіпотиреозом та доброякісними поєднаними проліферативними захворюваннями відсутність циклічності гонадотропної активності з підвищенням рівня ЛГ; зниження рівнів ФСГ і ЛГ при маніфестному гіпотиреозі у порівнянні з хворими в стані еутиреозу (таблиця 1).
Показовою виявилась зміна співвідношення Е/П: у жінок з еутиреоїдним станом при відсутності патології репродуктивних органів співвідношення Е/П склало 5,0±0,2, тоді як у пацієнток з дисгормональними проліферативними процесами репродуктивних органів при субклінічному гіпотиреозі при достовірному зниженні рівня прогестерону (р<0,05) співвідношення Е/П становило 25,5±0,4, що свідчить про прогресування гіпопрогестеронемії.
Згідно з даними літератури, при гіпотиреозі змінюється метаболізм естрадіолу: замість нормального 2-гідроксилювання з утворенням активних катехолестрогенів відбувається переважно 16-гідроксилювання з утворенням агресивного індуктора проліферації 16a-гідроксіестрону (16a-ОНЕ1).
Аналіз динаміки рівня пролактину при субклінічному і маніфестному гіпотиреозі у пацієнток з дисгормональними проліферативними процесами репродуктивних органів показав, що при субклінічному гіпотиреозі має місце розкид рівнів пролактину у сироватці крові, складаючи в середньому 25,4±2,6 нг/мл, в той же час у всіх пацієнток з маніфестним гіпотиреозом спостерігалося підвищення рівня пролактину в середньому до 35,6±4,6 нг/мл.
Підвищення рівня пролактину, крім впливу на органи-мішені, призводить до зміни вегетативних реакцій: мігренеподібного головного болю, набряків кінцівок, болю і здуття живота. Виразність проліферативних змін не завжди корелює зі ступенем вираженості порушення функції щитоподібної залози. При цьому у жінок з гіпотиреозом і дисгормональними гіперпроліферативними процесами репродуктивних органів простежується тенденція до наростання вираженості цих змін у зв'язку з залученням в процес більшого числа факторів регуляції, не тільки гормональних, а й метаболічних, неврологічних тощо).
Клінічні прояви дисгормональних гіперпроліферативних процесів репродуктивних органів при патології функції ЩЗ визначаються також наявністю або відсутністю метаболічних порушень.
Динаміка вираженості скарг була позитивною в обох клінічних групах вже після перших 3 місяців терапії, однак кількість пацієнток, що пред'являли скарги, була в основній групі в 2 рази меншою. У той же час практично була відсутньою динаміка загально-соматичних скарг, пов'язаних з субклінічним гіпотиреозом, у групі порівняння, що одержувала лише гестагенотерапію. Після закінчення шестимісячного курсу терапії в основній групі не зафіксовано жодної з попередніх скарг, в той же час у групі порівняння відзначено збереження станів, пов'язаних з тиреоїдною дисфункцією, на вихідному рівні, збереження у 6,7% випадках порушень МЦ, менорагії у 10,0%, масталгії та циклічної мастодинії у 83,3% пацієнток.
Контроль рівня ТТГ у сироватці крові показав негативну динаміку у групі порівняння у 23,3% жінок з вихідним рівнем ТТГ від 5,0 до 7,9 мМо/л (зростання до 11,3±2,6 мМо/л) з паралельною тенденцією до зниження рівня тиреоїдних гормонів (при вихідних рівнях вільного Т4 19,8±4,1 пмоль/л зменшення до 10,4±1,3 пмоль/л), що вимагало початку замісної терапії левотироксином.
У той же час у пацієнток основної групи не було відзначено негативної динаміки як рівнів ТТГ і титру АТПО, так і рівня вільного Т4. Навпаки, констатовано встановлення низьконормального рівня ТТГ (2,1±0,5 мМо/л) у 24,1% та референсного рівня (4,5±1,5 мМо/л) у 44,4% пацієнток.
Аналіз титрів АТТПО показав тенденцію до стабілізації рівня антитіл у більшості пацієнток основної групи після 6 місяців терапії, що можна віднести за рахунок синергічного антипролиферативного та протизапального впливу компонентів препарату ТазалокТМ саме на лімфоїдну тканину ЩЗ. 
Найбільш значні позитивні зміни гормонального балансу спостерігалися у пацієнток основної клінічної групи, що виражалося у відновленні співвідношення ФСГ і ЛГ, оптимізації рівня пролактину, підвищенні рівня прогестерону і зменшенні співвідношення Е/П, що свідчило про редукцію лютеїнової недостатності та закономірно відбилося на стані ендометрію (табл. 2).
Не менш цікавим є поліпшення метаболічних процесів у пацієнток основної групи, що виразилося в нормалізації рівнів загального білка, ліпідного обміну, і що особливо важливо – вуглеводного обміну.
Через 6 місяців після завершення терапії у 5 (17,9 %) пацієнток основної групи з нереалізованими репродуктивними планами (28 пацієнток) підтверджена маткова вагітність.
У основній групі рецидив клінічних проявів дисгормональних проліферативних процесів та прогресування дисфункції ЩЗ зафіксовано у 1,9% спостережень: відновлення скарг на циклічну мастодинію, аномальні маткові кровотечі, що було приводом для продовження терапії, тоді як у групі порівняння через 3 місяці після завершення курсу лікування частота рецидиву склала 33,3%.
Висновки
- Фармакологічні ефекти комплексної терапії (гестагенотерапія у поєднанні з унікальними комбінаціями селективних фітомолекул) дисгормональних поєднаних проліферативних захворювань репродуктивних органів з паралельною корекцією дисфункції ЩЗ дозволили отримати в 90,7% відновлення циклічних змін ендометрію, повний клінічний ефект, що об'єктивно підтверджено рядом досліджень, на відміну від монотерапії гестагенами.
- Позитивний ефект левотироксинтерапії субклінічного гіпотиреозу у жінок репродуктивного віку з рівнем ТТГ <10 мМо/л, та прогресування дисфункції ЩЗ до лабораторно підтвердженого маніфестного гіпотиреозу у 23,3% пацієнток без патогенетичної терапії свідчить про необхідность своєчасної корекції дисфункції ЩЗ.
- Позитивний ефект лікувально-реабілітаційного комплексу при поєднаних дисгормональних проліферативних процесах репродуктивних органів грунтується на мультифокальних впливах полікомпонентної терапії з багатовекторними універсальними антиестрогенними і антипроліферативними ефектами, що ліквідують стан відносної та абсолютної гіперестрогенії, зменшують локальне запалення в органах-мішенях, поліпшують або повністю відновлюють ієрархічні механізми гормональної регуляції менструального циклу, а також трофіку та рецепторний апарат органів-мішеней і ЩЗ.
Перелік літератури знаходиться у редакції.


коментарів