
Современные представления
Инфекции, передаваемые половым путем (ИППП), вызываются большим количеством (более 30) разнообразных возбудителей (вирусных и бактериальных агентов, простейших, грибов и др.) и являются причиной значительной заболеваемости, серьезных нарушений репродуктивной функции человека и, в некоторых случаях, смертности среди населения.
Наряду с классическими ИППП, вызывающими такие венерические заболевания как сифилис и гонорея, во многих популяциях и социальных группах существенно выше распространенность уретритов и цервицитов, вызванных патогенными микроорганизмами «нового поколения» – Chlamydia trachomatis и Trichomonas vaginalis. Кроме того, половые пути и мужчин и женщин часто колонизируются микоплазмами (уреаплазмами). Большинство микоплазм не являются абсолютными патогенами. Передаваясь половым путем, они при определенных условиях вызывают инфекционно-воспалительные процессы в мочеполовых органах, чаще в ассоциации с другими патогенными или условно-патогенными микроорганизмами. Как правило, именно эти бактериальные резиденты создают определенные трудности в интерпретации лабораторных результатов и зачастую, к сожалению, имеют широкую спекулятивную славу среди практикующих врачей.
В настоящее время вопрос о значении некоторых видов микоплазм (M. hominis, U. urealyticum) как моновозбудителя патологических процессов окончательно не решен. Позиции отечественных и зарубежных исследователей по данной проблеме достаточно противоречивы. Точных доказательств этиологической роли M. hominis и U. urealyticum для многих, предположительно связанных с ними воспалительных заболеваний органов малого таза, пока не установлены.
В соответствии с Международной статистической классификацией болезней и проблем, связанных со здоровьем (МКБ-X), заболевания, ассоциированные с генитальными микоплазмами – M. hominis и U. urealyticum – не относятся к числу ИППП. Однако из всех микоплазм в последнее время наиболее патогенную роль отводят Mycoplasma genitalium [1, 2, 3].
Впервые этот новый вид микоплазм был выделен в одной из клиник Лондона в 1981 г. от двух мужчин с негонококковым уретритом и позднее был назван M. genitalium – из-за излюбленной локализации [4].
Новые возможности появились в 1991 г., когда для диагностики M. genitalium был применен метод полимеразной цепной реакции (ПЦР), который до сих пор остается наиболее доступным и единственным для исследователей и практикующих врачей венерологов. Широкое распространение ПЦР, несомненно, – позитивный признак, как внедрение любой современной технологии. Однако следует отметить, что наблюдается ряд отрицательных моментов, отражающихся как на качестве лабораторной диагностики, так и на репутации самого метода. Довольно часто на практике не соблюдаются правила забора и хранения забранного материала, что отражается на полученных результатах. Врачи, не зная об особенностях технического сопровождения ПЦР, сохраняют полученные образцы длительное время (более 2-х часов) при комнатной температуре до конца приема или рабочего дня. В результате этого происходит деградация биологически активных веществ и в дальнейшем трудно судить о наличии микроорганизма в данном образце, поскольку весьма вероятно уменьшаются или полностью элиминируются его маркеры. Возникает справедливый вопрос: «Что же мы выявили у нашего пациента?».
В настоящее время в России проводится статистический учет, и выявляется заболеваемость таких заболеваний как сифилис, гонорея, хламидиоз, трихомониаз, урогенитальный герпес и аногенитальные бородавки. Однако в отношении микоплазменной инфекции (M. genitalium) пока не регламентированы статистические учетные и отчетные формы. В связи с этим остается малоизученной частота выявления этой инфекции среди населения. На рисунке 1 приведены сводные данные результатов обследования пациентов, обратившихся в различные профильные медицинские учреждения Новосибирска (женские консультации, поликлиники, медицинские центры, кожно-венерологические диспансеры) в 2010 г. Диагностика хламидийной (C. trachomatis) и микоплазменной (M. genitalium) инфекций проводилась при помощи методов амплификации нуклеиновых кислот («Литех» и «ДНК-технология», Россия) в соскобном материале из уретры и/или цер-викального канала. Всего было обследовано 9 208 человек на M. genitalium и 13 006 человек на C. trachomatis.
Частота выявления M. genitalium не изменилась и составила 12,6%. Статистика по месяцам показала, что наибольшие показатели отмечены в марте, феврале и июне, а минимальные – в июле, сентябре, октябре. Полученные данные позволяют полагать, что основным временем инфицирования M. genitalium является длительный зимний период (рисунок 1).
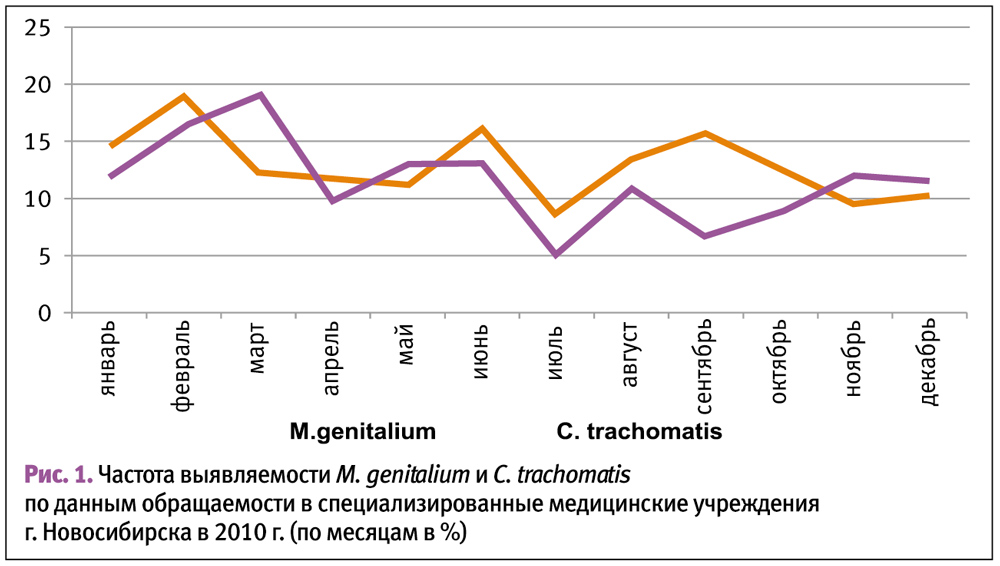
Частота выявления C. trachomatis-инфекции составила 13,0%. Ежемесячный анализ установил примерно равномерное распределение инфицированных хламидиями в течение года. Наименьшая доля была выявлена в июле.
Частота выявления сочетанной инфекции M. genitalium и C. trachomatis отмечалась только лишь у 0,55%, т. е. у 1 из 180 обследованных пациентов.
В течение 2010 года наблюдаются параллельные тенденции в выявляемости этих двух инфекций, однако, в сентябре имеется прямо противоположное расхождение в показателях. Возможно, это связано с особенностями инфицирования разными микроорганизмами и наличием клинических проявлений инфекционного процесса: хламидии могут вызывать негонококковый уретрит, что служит причиной визита к врачу для обследования, а микоплазменная инфекция протекает с меньшей симптоматикой.
Таким образом, частота выявления хламидийной (C. trachomatis) и микоплазменной (M. genitalium) инфекций примерно одинакова и составляет 12,0% среди мужчин и женщин в равной степени. Сочетание этих инфекций встречается крайне редко (0,55%). При этом по сравнению с хламидийной инфекцией, наименьшая выявляемость M. genitalium оказалась в пост-отпускной период (сентябрь–октябрь), что очевидно, зависит от особенностей возбудителя и активности инфекционного процесса [5].
Ряд различных по дизайну исследований позволил доказать патогенную роль M. genitalium для человека. Получены достаточно убедительные доказательства роли M. genitalium при некоторых случаях негонококковых уретритов. У женщин, наряду с уретритом, развиваются кольпит, вульвовагинит, эндоцервицит, аднексит, цистит, а в последнее время накопились данные о роли M. genitalium в развитии воспалительных заболеваний органов малого таза (ВЗОМТ). Исследования, проведенные при помощи ПЦР, продемонстрировали ассоциацию микоплазм с острым эндометритом и аднекситом в отсутствие гонококковой и хламидийной инфекций. Более того, проспективное исследование выявило 13-кратный риск возникновения эндометрита у инфицированных M. genitalium. Насколько микроорганизм влияет на репродуктивную функцию, пока неизвестно, однако установлена его ассоциация с трубным бесплодием [3].
В 2010 г. Европейские стандарты по лечению ИППП включили рекомендации по лечению воспалительных заболеваний, обусловленных М. genitalium. Впервые наличие признаков данной инфекции приравнивается к патогенным возбудителям ИППП [6].
Исходя из твердого заключения о том, что M. genitalium вызывает негонококковый уретрит (НГУ) у мужчин и является причиной ИППП, многие исследования в настоящее время обнаруживают достоверную связь между присутствием данного микроорганизма и наличием патологии нижних и верхних отделов генитального тракта у женщин. В целом, M. genitalium должна рассматриваться в качестве этиологического агента, приводящего к воспалению шейки матки и развитию синдромов поражения верхних отделов репродуктивного тракта у женщин, включающих ВЗОМТ и бесплодие. Важно заметить, что для окончательного понимания связи между инфицированием M. genitalium и развитием цервицита необходимы дальнейшие исследования с использованием четко определенных диагностических критериев. Выполнение систематических обзоров и мета-анализов также может оказаться полезным для определения роли M. genitalium в развитии патологии репродуктивного тракта у женщин. Хотя данный вопрос не рассматривался в данном обзоре, известно, что M. genitalium, вероятно, поддерживает персистирующую инфекцию, выживая внутри эпителиальных клеток слизистой оболочки и приводя к развитию воспаления. Отмеченная связь между инфекциями генитального тракта, обусловленными M. genitalium, и ВИЧ-инфекцией (проанализированная в обзоре литературы) может объясняться способностью M. genitalium вызывать длительное воспаление; наличие подобной связи является особенно значимым, учитывая значение ВИЧ-инфекции для системы общественного здравоохранения во всем мире. Поэтому важно продолжать исследования в данном направлении для изучения динамики персистирующей вагинальной и цервикальной ко-инфекции ВИЧ-1 и M. genitalium, особенно при анализе клинических факторов, коррелирующих с развитием заболевания [3].
Нам все еще предстоит многое узнать об инфекциях репродуктивного тракта, как с клинической точки зрения, так и с позиций фундаментальной науки. В целом, представляется, что M. genitalium является широко распространенным бактериальным патогеном, передаваемым половым путем, который в случае несвоевременного выявления и неадекватного лечения инфицированного пациента может вызывать персистирующее воспаление урогенитального тракта у мужчин и женщин и повышать риск передачи и инфицирования ВИЧ. Продолжение исследований, посвященных изучению роли M. genitalium в развитии заболеваний, передаваемых половым путем, будет служить основой для понимания патогенеза сложных и динамических воспалительных синдромов поражения органов репродуктивного тракта у женщин.
Клинические испытания эффективности антибиотиков в отношении M. genitalium проведены лишь в последнее десятилетие, эти исследования немногочисленны и включают небольшое количество пациентов.
Джозамицин широко используется в отечественной венерологии, причем отмечен его выраженный эффект в эрадикации M. genitalium. Однако, данные о его клинической эффективности получены с использованием небольшого количества пациентов; тем более, эти исследования не являются сравнительными, рандомизированными, плацебо-контролируемыми испытаниями. Современные зарубежные исследователи не рассматривают джозамицин в качестве альтернативы в лечении микоплазменной инфекции.
Кларитромицин теоретически мог бы быть использован в эрадикации M. genitalium, учитывая его высокую антимикробную активность in vitro, однако, пока сведений о его использовании при этой инфекции нет ни в отечественной, ни в зарубежной литературе.
Азитромицин на сегодняшний день остается единственным антибиотиком, эффективность которого в отношении M. genitalium доказана как in vitro, так и в клинических испытаниях. Важным преимуществом азитромицина является возможность назначения однократной курсовой дозы препарата (1,0 г), высокий профиль безопасности, что подтверждается возможностью его применения у беременных и детей. Однако, применение азитромицина (в дозе 1 г однократно) для лечения мужчин и женщин с положительными результатами анализов на наличие M. genitalium обеспечивает частоту клинического вы-здоровления только в 79–87% случаев; в результате чего остается существенная доля пациентов с неизлеченными персистирующими инфекциями урогенитального тракта. Исходя из полученных в последние годы данных, специалисты рекомендуют изменить режим назначения азитромицина при микоплазменной инфекции. Вместо 1 г однократно оптимальнее использовать 1,5 г по следующей схеме: 500 мг в первый день, далее по 250 мг со второго по пятый день. Поскольку микоплазма – медленно растущий организм, при таком продленном режиме приема антибиотик воздействует на все пулы бактериальных клеток [7, 8, 9].
Использование продленного 5-дневного режима терапии азитромицином после установленной неэффективности лечения доксициклином повышает частоту выздоровления до 96% случаев [8, 9]. На сегодняшний день необходимы дальнейшие рандомизированные исследования для определения оптимальной дозы и режима терапии заболеваний, вызванных M. genitalium.
Единственным антибиотиком с доказанной высокой частотой излечения в случаях неэффективности продленной терапии азитромицином является моксифлоксацин, который должен применяться только у пациентов с предшествующей неэффективностью лечения другими препаратами (препарат 2-й или 3-й линии). Эффективное лечение инфекции, обусловленной M. genitalium, у женщин имеет особое значение, так как длительно текущий воспалительный процесс в верхних отделах репродуктивного тракта может приводить к серьезным патологическим изменениям и бесплодию. У женщин терапия должна эффективно излечивать инфекции как нижних, так и верхних отделов репродуктивного тракта [8, 9, 10].
Моксифлоксацин – противомикробное средство из группы фторхинолонов, действует бактерицидно. Проявляет активность в отношении широкого спектра грамположительных и грамотрицательных микроорганизмов, анаэробных, кислотоустойчивых и атипичных бактерий, в том числе: Mycoplasma spp., Chlamydia spp. и др. [11].
Препарат блокирует топоизомеразами (недавно открытым классом ферментов-изомераз) II и IV ферменты инфекта, контролирующие топологические свойства ДНК и участвующие в репликации, репарации и транскрипции ДНК. Действие моксифлоксацина зависит от его концентрации в крови и тканях. Минимальные бактерицидные концентрации почти не отличаются от минимальных подавляющих концентраций [11].
Механизмы развития резистентности, инактивирующие пенициллины, цефалоспорины, аминогликозиды, макролиды и тетрациклины не влияют на антибактериальную активность моксифлоксацина. Перекрестная резистентность между моксифлоксацином и этими препаратами отсутствует. Плазмидно-опосредованный механизм развития резистентности не наблюдался. Общая частота развития резистентности в отношении M. genitalium, вероятно, весьма низкая [11].
В ретроспективном исследовании были проанализированы результаты лечения больных, тестированных на M. genitalium в Осло (Норвегия). Из 10109 пациентов 452 были ПЦР-положительными. Терапия азитромицином была одинаково эффективна как при однократном приеме в дозе 1 г, так и при расширенной 5-дневной схеме, составив 79%. Офлоксацин в дозе 200 мг дважды в день в течение 10 дней был эффективен лишь в 56%. Напротив, моксифлоксацин по 400 мг в течение 7 дней был эффективен в 100% как терапия второй и третьей линии после безуспешности терапии азитромицином и офлоксацином [12].
В другом исследовании, проведенном в Австралии, из 1538 мужчин и 313 женщин, тестированных на M. genitalium, 161 мужчин (11%) и 30 женщин (10%) были инфицирова-ны. Эрадикация после применения 1 г азитромицина составила 84%. И в этом случае пациенты, не излеченные азитромицином, были успешно (в 100%) вылечены моксифлоксацином в дозе по 400 мг в течение 10 дней [7].
В недавнем обзоре Weinstein (2011) рекомендуется у пациентов с M. genitalium, уретритом или цервицитом, с безуспешным лечением любым антибиотиком, использование 10-дневной схемы моксифлоксацина (400 мг в день). Уровень доказательности – С. При этом указывается, что доксициклин, эритромицин, тетрациклин, цефокситим, офлоксацин не являются достаточно эффективными в лечении M. genitalium [9].
В отечественных Протоколах ведения больных (Инфекция, вызванная M. genitalium) также рекомендуется этиотропная терапия моксифлоксацином, в течение 7 дней (400 мг в день). В период беременности применяется азитромицин [13].
В настоящее время ведущими экспертами активно обсуждается длительность терапии моксифлоксацином M. genitalium (7 или 10 дней), однако единого мнения пока не принято. Для окончательного суждения о длительности курса эрадикационной терапии моксифлоксацином M. genitalium необходимы дальнейшие рандомизированные плацебо-контролируемые многоцентровые исследования.
В статье Weinstein (2011) также приводятся данные о распространенности М. genitalium в 28 разных популяциях. В единственном процитированном исследовании, проведенном в России (Московская область), английский ученый Taylor–Robinson (2009) зафиксировал наиболее высокий показатель выявления М. genitalium инфекции у мужчин – (26%) во всем мире. Так, в уретральных образцах, взятых у 172 мужчин, посещавших венерологические клиники, М. genitalium была обнаружена в 45 (26%) случаях, из них у девяти (22%) из 41 мужчин, инфицированных гонореей и у 12 (21%), инфицированных хламидийной инфекцией. М. genitalium была обнаружена у 25 (28%) из 89 мужчин, неинфицированным ни гонококками, ни C. trachomatis-инфекцией. Из этих 25 мужчин 24 (96%) имели симптомы уретрита и признаки воспаления, и их доля была значительно больше, чем у 64 мужчин, не инфицированных любым из данных микроорганизмов; а из 31 мужчин, у которых не было никаких симптомов или признаков уретрита, только три (10%) были инфицированы M. genitalium. Авторы обзора полагают, что это является индикатором высокой распространенности М. genitalium у мужчин Москвы, и, вероятно, всей России [9, 14].
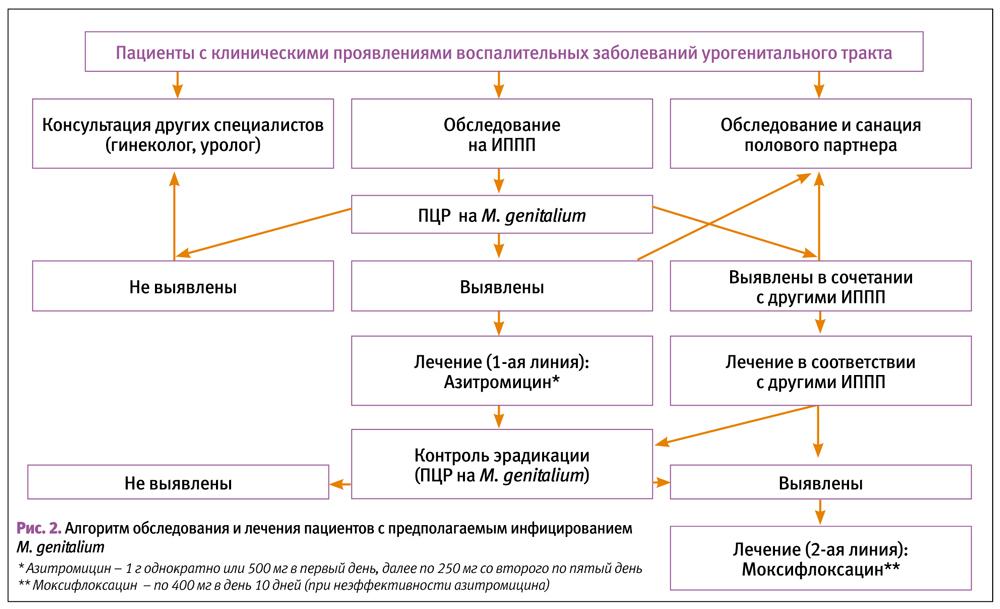
Алгоритм обследования и лечения пациентов с предполагаемым инфицированием M. genitalium представлен на рисунке 2.
В заключение, на возникающий у многих практикующих врачей вопрос: «Нужно ли лечить микоплазменную инфекцию?» можно ответить положительно, если речь идет о наиболее патогенной из существующих микоплазм – это M. genitalium.
Литература
- Jensen J. S. Mycoplasma genitalium: the aetiological agent of urethritis and other sexually transmitted diseases // J Eur Acad Dermatol Venereol. 2004; 18: 1–11.
- Jensen J.S. Mycoplasma genitalium as a sexually transmitted infection: implications for screening, testing, and treatment // Sexually Transmitted Infections. – 2006; 82: 269-271.
- McGowin C. L., Anderson-Smits C. Mycoplasma genitalium: An Emerging Cause of Sexually Transmitted Disease in Women // PLoS Pathog. – 2011; 7: e1001324. doi:10.1371/journal.ppat.1001324.
- Taylor–Robinson D., Furr P.M. Genital mycoplasma infections // Wien. Klin. Wochensehr. – 1997; 109:14-15:578-583.
- Хрянин А. А., Решетников О. В. Микоплазменная инфекция. - М.:Медиа Пресс, 2011. – С. 60.
- http://www.iusti.org. European guideline (IUSTI/WHO) for management of STI. 2010.
- Bradshaw C. S., Chen M. Y., Fairley C. K. Persistence of Mycoplasma genitalium follow-ing azithromycin therapy // PLoS One. – 2008; 3(11): e3618.
- Ross J.D.C., Jensen J.S. Mycoplasma genitalium as a sexually transmitted infection: im-plications for screening, testing, and treatment // Sexually Transmitted Infections. – 2006; 82: 269-271.
- Weinstein S. A., Stiles B.G. A review of the epidemiology, diagnosis and evidence-based management of Mycoplasma genitalium // Sex Health. – 2011; 8(2): 143-158.
- Prins J. M., Koopmans R.P., Prins J.M., Koopmans R.P. [Novel side effects of moxiflox-acin: making a balanced decision again]. [Dutch] // Nederlands Tijdschrift voor Geneeskunde 2008; 152 (34): 1862-1864.
- Падейская Е. Н., Яковлев В. П. Антимикробные препараты группы фторхинолонов в клинической практике. – М.: Логата, 1998. – С. 315-321.
- Jernberg E., Moghaddam A., Moi H. Azithromycin and moxifloxacin for microbiological cure of Mycoplasma genitalium infection: an open study // Int J STD AIDS. – 2008; 19(10): 676-679.
- Протоколы ведения больных. Инфекции, передаваемые половым путем. – М.: Ньюдиамед, 2011. – С. 464.
- Taylor-Robinson D., Renton A., Jensen J. S. et al. Association of Mycoplasma genitalium with acute non-gonococcal urethritis in Russian men: a comparison with gonococcal and chla-mydial urethritis // Int. J. STD AIDS. – 2009; 20(4): 234-237.


коментариев