Говорят, что у счастливой женщины два имени – Любимая и Мама. Что же делать, когда на пути к рождению долгожданного маленького чуда, единственная улыбка которого может украсить любой пасмурный день, возникают трудности и преграды? Как можно получить уникальную должность, не предполагающую перерывов на обед, отпуск и плохое настроение, но приносящую радость, – право быть мамой?
В настоящее время выделяют множество причин невынашивания беременности (НБ) и преждевременных родов (ПР): стресс, курение, ожирение или низкая масса тела, вагинальное кровотечение, инфекционные заболевания, дефицит прогестерона, прием оральных контрацептивов за 30 дней до зачатия, депрессия и др.
В исследовании Poston (2009) было установлено, что у женщин с низким уровнем прогестерона в слюне в период между 24-34-й неделями беременности повышался риск ПР. Кроме того, значимое снижение концентраций указанного гормона в слюне выявлялось у 100% пациенток, роды у которых произошли до 34-й недели.
Прогестерон неоспоримо является главным гормоном беременности, с помощью которого женщины на протяжении всей истории человечества вынашивали плод. В настоящее время не вызывает сомнений целесообразность нормализации уровня прогестерона во всех клинических ситуациях, сопровождающихся дефицитом данного гормона: прогестероновая недостаточность не только создает предпосылки для НБ и ПР, но и обусловливает повышение риска развития рака молочной железы, тромбоэмболий у матери, а также может иметь негативные последствия для здоровья новорожденного.
Выделяют натуральные и синтетические гестагены.
К натуральным (идентичным эндогенному гормону) относится прогестерон в любой лекарственной форме, в том числе микронизированный прогестерон, масляный раствор прогестерона, все остальные являются синтетическими, так как они не идентичны эндогенному прогестерону, их формула изобретена, такое вещество не синтезируется в организме женщины во время или вне беременности.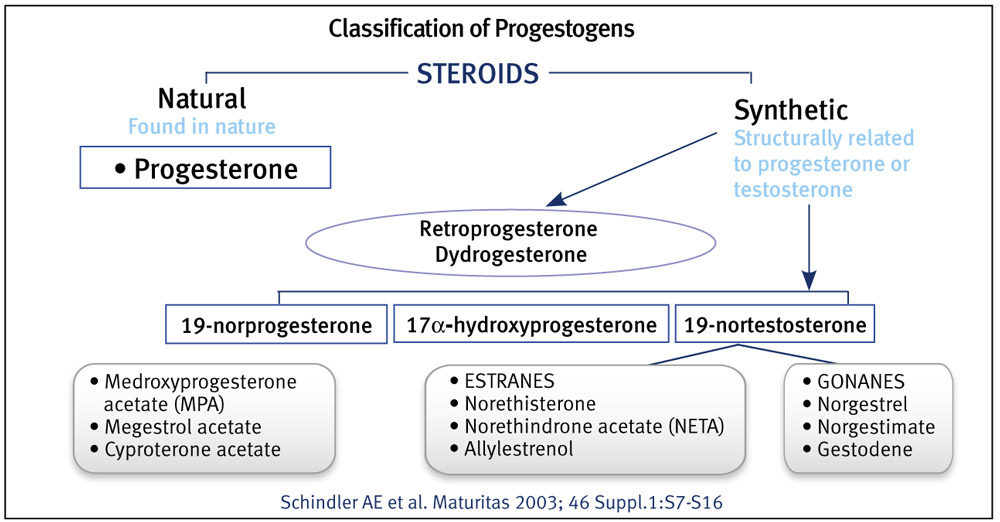
Прошлое: ошибки, о которых хочется забыть, – это опыт, который следует учесть
Беременность – это состояние, требующее максимально взвешенной и объективной оценки возможных рисков и преимуществ назначения лекарственных средств, поскольку на кону не только здоровье будущей мамы, но и жизнь малыша. Истории известен не один печальный пример последствий приема непроверенных лекарственных препаратов.
Одним из наиболее трагичных событий ХХ века стала так называемая талидомидная катастрофа. Менее чем за 6 лет вследствие применения беременными женщинами талидомида, позиционировавшегося как «безопасный снотворный препарат», на свет появились более 8 тыс. детей с тяжелыми пороками развития (отсутствием верхних и нижних конечностей, ушных раковин, дефектами глаз и мимической мускулатуры), психическими нарушениями (аутизмом, эпилепсией, замедлением умственного развития и др.). По данным W. Lenz, около 40% детей не дожили до своего первого дня рождения. Впоследствии выяснилось, что для возникновения тяжелейших аномалий у ребенка было достаточно приема будущей мамой 1 таблетки талидомида в I триместре беременности.
Второй волной «шоковой терапии» для человечества стали отдаленные последствия рутинного использования в акушерской практике диэтилстильбэстрола для здоровья новорожденных: спустя 16-20 лет у девушек, рожденных матерями, во время беременности принимавшими данный препарат, возникали злокачественные опухоли влагалища и шейки матки, влагалищный аденоматоз, у юношей наблюдались тяжелые нарушения сперматогенеза, гипоплазия и индурация капсул яичек, кисты придатков яичек. За период с 1948 по 1971 г. только в США диэтилсильбэстрол получили около 3 млн беременных, в Европе их количество составило 4 млн.
Парадоксально, но именно препарат, о способности которого «предупреждать аборт, выкидыш и преждевременные роды» и «возможности принимать для профилактики во время беременности» гласили рекламные слоганы, стал, по образному выражению специалистов, «медицинским кошмаром» и «бомбой замедленного действия с часовым механизмом» и привел к возникновению новой нозологии – ранее в перечне известных заболеваний рак влагалища не фигурировал. Точное число пострадавших неизвестно, приблизительные масштабы трагедии можно оценить на примере Бостона: здесь было зарегистрировано 380 случаев возникновения нарушений, ассоциированных с приемом указанного лекарственного средства.
Детей, рожденных от матерей, получавших аллилэстренол (туринал) в 1980-1990 г., называют туриналовым поколением. Последствия приема этого препарата обозначают понятием «функциональный тератогенез»: у многих из появившихся на свет без видимых отклонений детей по достижению половой зрелости возникли нарушения со стороны нервной системы (необъяснимая безосновательная агрессия, раздражительность и др.), репродуктивной системы (поликистоз, бесплодие), расстройства психики (поведенческие аномалии), нарушения слуха и зрения. Самое удивительное, что и сейчас, введя в поисковик слово «туринал», можно обнаружить в его показаниях угрожающий аборт и четко прописанную схему дозирования. Но еще больше можно найти огромное количество форумов, на которых матери, принимавшие аллилэстренол во время беременности, делятся своими проблемами и задают вопросы врачам, на которые сложно ответить.
 Настоящее: не нужно создавать проблемы завтра, используя препараты с недоказанной долгосрочной безопасностью сегодня
Настоящее: не нужно создавать проблемы завтра, используя препараты с недоказанной долгосрочной безопасностью сегодня
Можно понять женщину, имеющую в анамнезе несколько случаев НБ, в своем желании стать мамой. «Я готова на все», – говорит она лечащему врачу. Однако не слишком ли высока цена подобной беспечности и неосторожности в использовании препаратов для сохранения беременности? Можно ли избежать безальтернативных решений? Какими возможностями компромисса располагает современная медицина?
О том, каких принципов следует придерживаться при назначении гестагенов в настоящее время, рассказывает доцент кафедры клинической фармакологии, фармакотерапии и скорой медицинской помощи Московского государственного медико-стоматологического университета (РФ), кандидат медицинских наук Елена Ивановна Вовк.
– Когда гестагены были синтезированы, казалось, что наконец-то медицина получила настоящую панацею от лютеиновой недостаточности. Тем не менее, по мере развития и усовершенствования технологий пришло осознание, что препараты этого класса – не только не панацея, но и далеко не самый оптимальный метод лечения указанной патологии.
Таким образом, синтетические гестагены – это некий компромисс для женщин, когда существовала только масляная форма прогестерона и не было других альтернатив его применения.
За прошедшие десятилетия технологии по производству препаратов прогестерона пережили настоящую революцию, разработка микронизации прогестерона предоставила человечеству возможность выбора. Благодаря инновационной форме микронизированного прогестерона у врачей и женщин появилась возможность использовать натуральный прогестерон в виде капсул, которые могут применяться как перорально, так и интравагинально, а широкий спектр синтетических гестагенов оставить для применения в гинекологической практике.
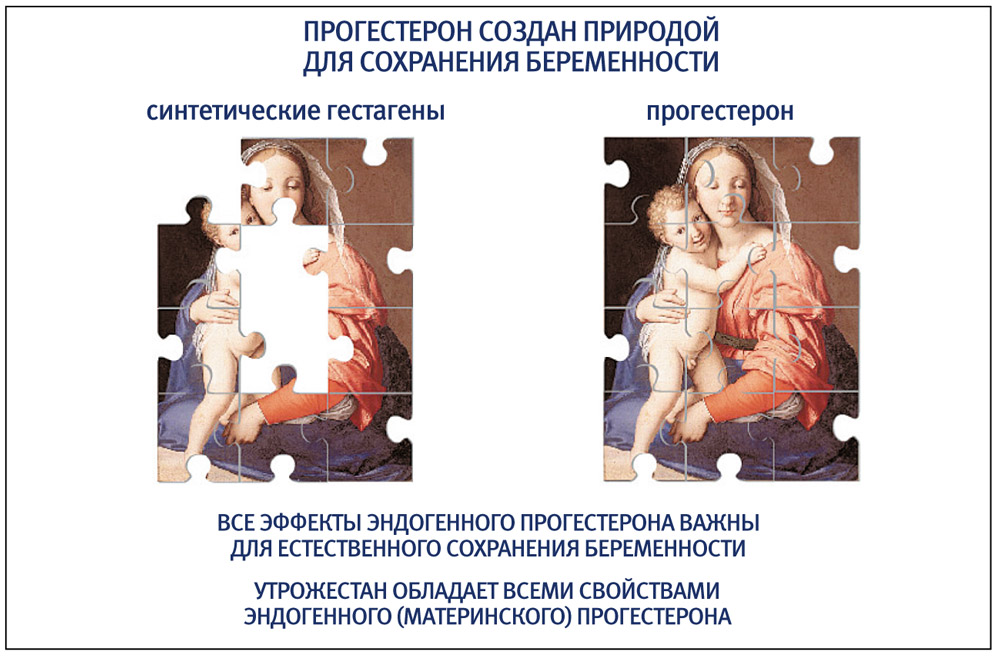
В настоящее время накоплены доказательства эффективности и прогестерона, и синтетических гестагенов. Вопрос безопасности в отношении прогестерона менее актуален, поскольку препарат эквивалентен эндогенному гормону, однако касательно гестагенов он стоит достаточно остро. Почему? С фармакологической точки зрения синтетические гестагены – это вещества с иным строением молекулы, с высоким сродством к рецепторам, что значимо изменяет систему сигнальной информации по отношению к стероидам в каждой клетке организма – не только в матке, но и в печени, центральной нервной системе.
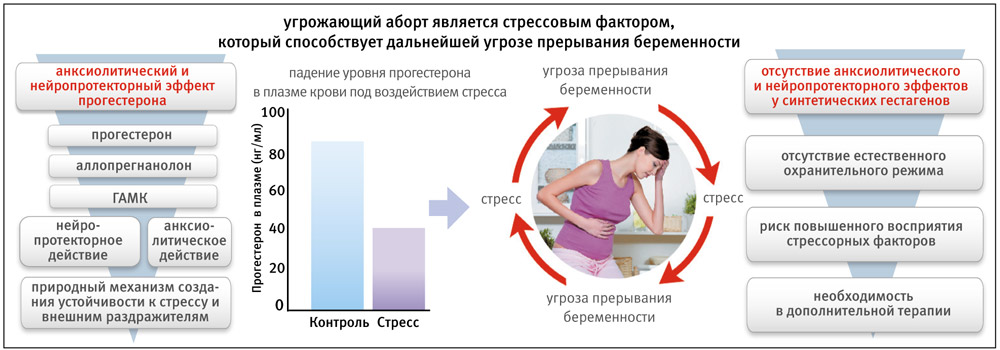
В специальной литературе встречаются данные, свидетельствующие, что применение синтетических гестагенов увеличивает андрогенную стимуляцию плода, представляющую особенно актуальную проблему для плода женского пола. Второй момент гораздо ближе к понятным для практического врача терминам: применяя синтетические гестагены, не имея всей суммы метаболитов эндогенного прогестерона, мы не получаем нейропротекторного и анксиолитического действия, так как прогестерон является предшественником ряда нейростероидов в головном мозге, так необходимых для физиологического сохранения беременности.
Кроме того, в отличие от натурального прогестерона, гестагены не позволяют контролировать стимуляцию организма матери ее собственными андрогенами, избыток которых при беременности приводит к таким тяжелым последствиям как гестационная гипертензия и сахарный диабет.
Угроза прерывания беременности сама по себе – мощный стрессовый фактор, который является ведущей причиной НБ. Роль прогестерона во время беременности – создание повышенного порога устойчивости к стрессовым факторам и нейтрализация обусловленного стрессом высокого тонуса матки. Микронизированный прогестерон, как аналог природного, обладает выраженным токолитическим действием и, в отличие от синтетических гестагенов, накопил огромный зарубежный опыт и доказательную базу в профилактике преждевременных родов, войдя в международные протоколы. Замещение прогестерона гестагенами, не имеющими важных природных метаболитов, также не способно обеспечить необходимое для сохранения беременности нейропротекторное и анксиолитическое действие и, безусловно, увеличивает риск прерывания беременности на поздних сроках, поскольку женщина, нервная система которой не находится в состоянии охранительного торможения, не может обеспечить плоду полный физиологический покой.
У синтетических гестагенов существует еще одна важная для беременности особенность – у них нет характерной для прогестерона природной антиальдостероновой активности. На фоне терапии гестагенами из организма беременной женщины плохо выводится избыточный натрий – еще одна причина для задержки жидкости и высокого риска гестационной гипертензии.
Таким образом, очевидно, что безопасность применения гестагенов для сохранения беременности не может соответствовать требованиям современной медицины, и мне не понятно, почему некоторые врачи до сих пор стоят перед выбором: какой препарат назначить – гестаген или прогестерон, который оказывает эффективное и безопасное сохраняющее действие на беременность и ограждает организм будущей мамы от осложнений беременности. Зачем нужно сомневаться в выборе, если мы можем обеспечить адекватную и физиологичную поддержку беременности, применяя микронизированный прогестерон? Зачем, имея в арсенале безопасный и действенный препарат, обеспечивающий физиологическое течение беременности, «обкрадывать» организм и матери, и плода по всей совокупности положительных эффектов прогестерона?
Общая идеология современного здравоохранения по сравнению с таковой в 1980-е годы радикально изменилась. Сегодня специалисты в меньшей степени ориентируются на эффективность (эффективных молекул много) – на первый план выходит вопрос безопасности эффективных средств. Именно безопасность лекарственного средства должна стать приоритетом, предопределяющим наш выбор в каждом конкретном случае, требующем обеспечения гормональной поддержки лютеиновой недостаточности. С этой точки зрения тактики использования синтетических гестагенов для поддержания беременности нам нужно оставить в ХХ веке. В ХХI веке врачи имеют возможность использовать безопасные лекарственные средства, в частности микронизированный прогестерон Утрожестан.
Классик медицины Парацельс писал: «Природа терпелива, она прощает многое, что человек по неразумению своему делает во вред своему здоровью, но терпение природы небезгранично». Я хочу призвать специалистов не создавать проблем для будущих поколений. Помните: применяя лекарства с недоказанной долгосрочной безопасностью сегодня, вы оставляете будущим мамам и их детям меньше шансов на здоровое завтра.
Будущее – результат наших усилий
Очевидно, что при выборе терапии для сохранения беременности желательно применение лекарственных средств, максимально приближенных к молекулам, синтезирующимся в организме беременной, таких как Утрожестан (Besins Healthcare) – натуральный микронизированный прогестерон. Среди преимуществ препарата выделяют:
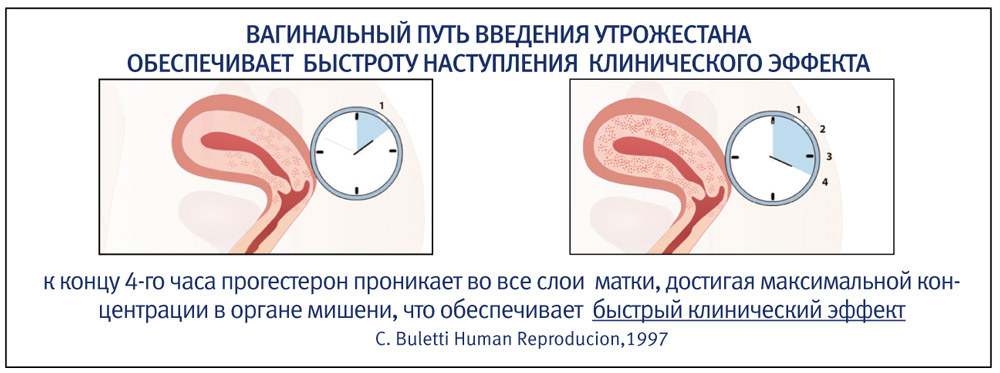
- быстрое наступление клинического эффекта;
- адресную доставку прогестерона в орган-мишень (матку);
- наличие перорального и вагинального путей введения;
- возможность применения на этапах прегравидарной подготовки, угрожающего аборта и преждевременных родов.
Кроме того, Утрожестан -- единственный прогестерон в Украине, разрешенный для применения в третьем триместре беременности.
По материалам газеты «Здоровье Украины»

коментарів