Поняття «гострий живіт» означає комплекс симптомів, що розвиваються при гострих захворюваннях і/або пошкодженнях органів черевної порожнини та заочеревинного простору. Цей стан в абсолютній більшості випадків становить безпосередню загрозу для життя жінки та потребує негайного надання невідкладної допомоги.
Зокрема, «гострий живіт» – це той стан хворої, який нерідко потребує оперативного втручання ще до встановлення остаточного діагнозу.
Треба пам’ятати, що розвиток «гострого живота» в жінок може бути пов’язаний як із гінекологічною, так і з екстрагенітальною патологією. Диференціація діагнозу іноді буває вкрай утруднена, що може бути зумовлене як атиповою клінічною картиною захворювання, так і віковими особливостями хворої або супутніми станами чи хворобами (насамперед – вагітністю).
Не можна не загострити увагу на понятті «несправжній гострий живіт». Стани та захворювання, що призводять до його розвитку, супроводжуються болем у животі різної інтенсивності, захисним напруженням м’язів живота під час спроби пальпації, можуть супроводжуватися змінами у стані хворої, але рідко характеризуються перитонеальними знаками й не потребують хірургічного втручання.
Цілком зрозумілим є той факт, що знання основних причин розвитку «гострого живота» та вміння їх диференціювати мають бути невід’ємними навичками кожного лікаря.
Симптомокомплекс «гострого живота»
До головних ознак «гострого живота» належать:
- локалізований або розлитий біль у животі
- наявність перитонеальних симптомів
- зміни у стані хворої
Біль є основною та постійною ознакою «гострого живота». Він може виникнути гостро або мати постійний характер із тенденцією до посилення чи бути нападоподібним.
Явища «гострого живота» з мінімально вираженим болем можливі в дитячому, похилому та старечому віці, а також у вагітних жінок у ІІ-ІІІ триместрах вагітності.
Локалізація болю найчастіше залежить від розповсюдженості патологічного процесу та топографії враженого органа. Для гінекологічних захворювань найтиповішим є біль у трикутнику між пупком та передньо-нижніми остями клубових кісток таза з іррадіацією в крижову кістку, анус, внутрішню поверхню стегон.
За наявності вільної рідини в черевній порожнині (кров, запальний випіт) характерною є іррадіація болю під лопатку або в ключицю – френікус-симптом.
Для екстрагенітальної патології характерним є розлитий біль або його локалізація в епі- або мезогастральних ділянках, пахово-здухвинній ділянці, бічних відділах живота, спині. Іррадіація болю можлива в надпліччя, плечі, бічну поверхню шиї, пах (по ходу сечоводів під час ниркової кольки).
При деталізації скарг важливо звернути увагу на обставини, що передували появі болю (фізичне навантаження, статевий контакт тощо), темпи його наростання, можливе розповсюдження або міграцію болю.
Ознаки подразнення очеревини вразі «гострого живота» так чи інакше виражені в абсолютній більшості випадків. Їх відсутність можлива наприкінці ІІ та в ІІІ триместрі вагітності, а також на тлі важкої екстрагенітальної патології.
Слід зазначити, що в разі гінекологічних причин «гострого живота» перитонеальні знаки можуть визначатися лише в нижніх відділах живота, бути слабопозитивними або виявлятися тільки під час гінекологічного обстеження.
Уже під час звичайного огляду привертає увагу відставання передньої черевної стінки під час дихання. Хвора «береже» живіт, намагаючись дихати грудьми. Важливо, що в жінок істероїдного типу можливе перебільшення важкості свого стану, тому огляд і пальпацію бажано проводити, нібито відволікаючи увагу хворої (наприклад, сторонніми запитаннями).
Перкусія живота має особливу цінність при диференціюванні гострого апендициту від гінекологічної патології (особливо на догоспітальному етапі), діагностиці кишкової непрохідності, розлитого перитоніту тощо.
Важливим є виявлення позитивного симптому Куленкампфа І – виражена болючість при перкусії передньої черевної стінки за відсутності захисного напруження м’язів. Ця ознака майже в 100% випадків виявляється у хворих з апоплексією яєчника або перерваною позаматковою вагітністю та є нехарактерною для екстрагенітальної патології та інших гінекологічних захворювань.
Пальпацію живота необхідно проводити за загальними правилами, не обмежуючись лише нижніми його відділами.
Особливу увагу звертають на наявність та вираженість ознак подразнення очеревини, серед яких одним із найбільш інформативних вважається симптом Блюмберга (повільне натискання на передню черевну стінку майже безболісне, тоді як швидке забирання пальпуючої руки різко болюче).
Визначають також симптоми Менделя (біль при легкій перкусії передньої черевної стінки), Мортола (біль під час натискання на передню черевну стінку), Самнера (ригідність черевних м’язів при поверхневій пальпації в правій здухвинній ділянці) та інші.
Зміни у стані хворої в перші години захворювання зумовлені найчастіше вираженим больовим синдромом. Пізніше приєднуються водно-електролітні порушення, інтоксикація тощо.
Уже в перші хвилини огляду оцінюють зовнішній вигляд хворої (вираз обличчя, колір шкіри та слизових оболонок, хода, поза) та її поведінку (спокійна, загальмована, метушлива тощо).
При фізикальному обстеженні звертають увагу на частоту пульсу та дихання, артеріальний тиск, температуру тіла.
Тахікардія на тлі гострого болю в животі може бути зумовлена гострою крововтратою, лихоманкою або зневодненням. Важливо, що поява тахікардії або її посилення є свідченням погіршення стану хворої.
Правило Лежара: показанням до екстреного оперативного втручання на органах черевної порожнини є три ознаки, що змінюються протягом години: наростання болю, підвищення частоти пульсу та поява або посилення ознак подразнення очеревини.
Тахіпное на тлі «гострого живота» розвивається внаслідок зменшення дихального об’єму. Частота дихання може сягати 20 разів на хвилину і вище. Часте та поверхневе дихання дає змогу утримати сталим хвилинний об’єм дихання, але призводить до розвитку респіраторного алкалозу.
Щодо змін артеріального тиску, то для хворих із «гострим животом» характерною є нормо- або гіпотонія. В останньому випадку слід пам’ятати, що зниження артеріального тиску може бути зумовлене як гострою крововтратою, так і розвитком септичних ускладнень.
Захворювання, що можуть призвести до розвитку «гострого живота»
Усі патологічні стани, що можуть призвести до розвитку зазначеного симптомокомплексу, поділяють на гінекологічні та екстрагенітальні.
Гінекологічні захворювання, у свою чергу, умовно поділяють на три основні групи – відповідно до основного патогенетичного механізму та відповідних клінічних проявів.
Захворювання першої групи пов’язані з розвитком внутрішньочеревної кровотечі і, відповідно, геморагічного шоку. Сюди входять апоплексія яєчника, розрив кісти яєчника, перервана позаматкова вагітність, а також перфорація матки.
До другої групи гінекологічних захворювань належать ті, що пов’язані з гострою ішемією і некрозом органів чи тканин. До цієї групи входять перекрут ніжки пухлини або кісти яєчника, перекрут ніжки і/або некроз міоматозного вузла. Клінічно ці патологічні стани проявляються порушеннями гемодинаміки (в перші години) та розвитком інтоксикації, пов’язаної з некротичними змінами в тканинах.
Третя група гінекологічних захворювань, здатних спричинити розвиток «гострого живота», включає запальні процеси внутрішніх статевих органів. Сюди належать: гострий сальпінгоофорит, піосальпінкс, піовар, тубооваріальний абсцес, первинний гонорейний перитоніт. У клінічній картині превалюють ознаки інтоксикації та зміни водно-електролітного балансу.
Група екстрагенітальних причин розвитку «гострого живота» досить значна. З точки зору диференційної діагностики найбільше значення мають ті захворювання, що клінічно проявляються болем у здухвинних ділянках. Найпоширенішими такими захворюваннями є:
- гострий апендицит
- гострий термінальний ілеїт
- деякі ускладнення неспецифічного виразкового коліту (перфорація або некроз кишечника, справжній дивертикуліт, тромбоз судин, інвагінація кишечника)
До можливих причин «несправжнього гострого живота» належать:
- овуляторний синдром
- захворювання придатків матки
- фунікуліт
- ниркова колька (незалежно від етіології)
- хвороба Крона
- тромбоз клубових вен
- псоїт
- гострий нетоксичний мегаколон
Диференційна діагностика «гострого живота»
Для діагностики причин «гострого живота» необхідно насамперед здійснити ретельний збір анамнезу. Звертають увагу на час виникнення болю, його характер, локалізацію, вік жінки, наявність порушень оваріо-менструального циклу (ОМЦ) та їх характер, фазу менструального циклу, вік настання менархе, наявність і регулярність статевого життя, використання контрацептивів, наявність статевого акту або фізичного навантаження перед виникненням болю, перенесені операції та лікувально-діагностичні інвазивні втручання, акушерський анамнез тощо.
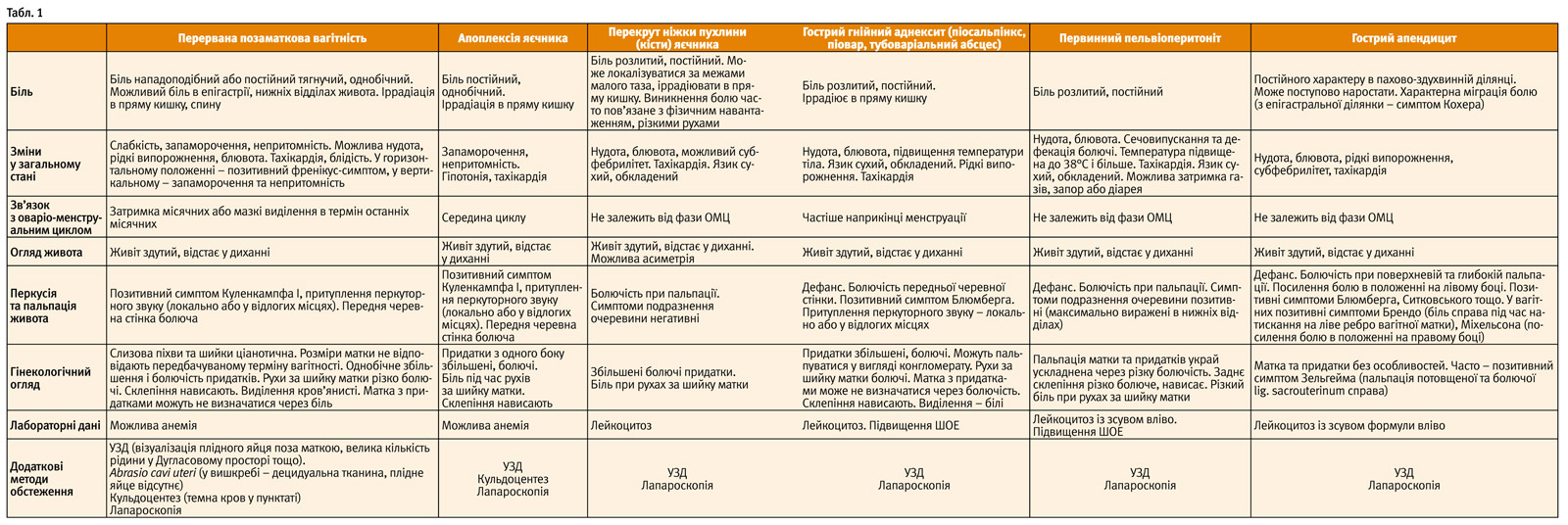
Основні діагностичні ознаки найпоширеніших захворювань, що спричиняють розвиток «гострого живота», наведено в таблиці 1.
Біль у животі під час вагітності
У разі появи болю в животі у вагітної жінки більшість лікарів, насамперед, думають про загрозу переривання вагітності або загрозу передчасних пологів. На жаль, чинників, здатних призвести до появи абдомінального болю під час вагітності, чимало.
Не зупиняючись на станах, що з майже однаковою частотою розвиваються у вагітних і невагітних жінок, зосередимо увагу на асоційованих із вагітністю станах:
- гострий пієлонефрит
- гострий цистит
- гострий холецистит
- гострий жировий гепатоз вагітних
- розрив прямого м’яза живота
- перекрут вагітної матки
- перервана позаматкова вагітність
- септичний аборт із перитонітом
- гостра затримка сечі через ретроверсію вагітної матки
- червона дегенерація міоми матки
- перекрут ніжки міоматозного вузла
- відшарування плаценти
- плацента, що проростає
- спонтанний розрив печінки при HELLP-синдромі
- розрив матки
- хоріонамніоніт
На ранніх термінах вагітності фізикальне обстеження жінки практично не утруднене. У ІІ-ІІІ триместрах через збільшення вагітної матки виникає певна дистопія внутрішніх органів, що завжди слід мати на увазі під час обстеження такої жінки.
Особливості обстеження вагітних у ІІ-ІІІ триместрах:
- перитонеальні знаки можуть бути слабкопозитивними або відсутніми
- захисне напруження м’язів практично не визначається
- вагітна матка значно знижує рухливість чепця, що спотворює клінічну картину
- для диференціації болю під час пальпації вагітної матки та болючості передньої черевної стінки обов’язково проводиться пальпація живота в положенні на боку
- обов’язковим є проведення оцінки стану плода (залежно від терміну гестації); погіршення стану плода часто свідчить про акушерські причини болю в животі
- важливо пам’ятати про фізіологічний лейкоцитоз і підвищення ШОЕ під час вагітності
Серед додаткових методів обстеження найбезпечнішим вважається ультразвукова діагностика.
На сьогодні дані світового досвіду свідчать про те, що в суперечливих або складних для діагностики випадках у вагітних може з успіхом застосовуватися діагностична лапароскопія та магнітно-резонансна томографія. За умови проведення цих маніпуляцій висококваліфікованими лікарями та за наявності показань ці методи показують досить високий профіль безпечності для вагітних і дають змогу знизити кількість невиправданих оперативних втручань.
Погляд анестезіолога на проблему «гострого живота» в акушерстві та гінекології
У більшості випадків принципи проведення анестезії під час екстрених оперативних втручань на органах черевної порожнини є загальними для всіх пацієнтів. Під час підготовки пацієнта до анестезії анестезіолог має враховувати не лише стан пацієнта й характер передбачуваного оперативного втручання, а й наявність власного досвіду, доступність необхідного обладнання та анестетиків. Ситуація, коли анестезіологічне забезпечення здійснюється паралельно з протишоковими заходами, в акушерсько-гінекологічній практиці може скластися у хворих із масивною кровотечею (переривання маткової або позаматкової вагітності, передлежання плаценти, передчасне відшарування плаценти, розрив матки, гіпотонія й атонія матки) або в разі розвитку септичного шоку на тлі такої патології, як септичний аборт, пієлонефрит, хоріонамніоніт, антенатальна загибель плода та інше ускладнення вагітності й пологів. Має бути вироблений алгоритм реанімаційної допомоги пацієнтам у шоковому стані, основні моменти якого полягають у таких заходах: забезпечення адекватного газообміну, в більшості випадків це інтубація і переведення хворої на ШВЛ; тимчасове або остаточне зупинення кровотечі, в разі геморагічного шоку і ліквідація септичного вогнища (хірургічна санація і антибактеріальна терапія) при септичному шоку; ліквідація гіповолемії та нормалізація серцевого викиду (проводиться паралельно із вищезазначеними пунктами).
Основний підхід полягає в тому, щоб розділити передопераційну підготовку на дві фази – початкову (швидку) й остаточну (за наявності більшої кількості часу). Під час розпитування потрібно звернути увагу на такі запитання:
- Як давно Ви їли або пили? (Всі ці пацієнти, як правило, мають повний шлунок)
- Чи немає у Вас алергії?
- Чи приймаєте Ви якісь препарати, курите, вживаєте алкоголь і наркотики?
- Чи були у Вас проблеми під час попередньої анестезії?
- Чи є у Вас хвороби серця, легенів, нирок або печінки?
- Чи немає у Вас діабету?
- Чи не було судом, непритомності?
- Чи немає схильності до кровотеч?
- Наявність вагітності.
- Інфекційні захворювання (особливо ВІЛ/СНІД, гепатит, малярія, туберкульоз).
Під час огляду зверніть увагу на ознаки:
- важкої інтубації трахеї;
- дихальної недостатності;
- серцево-судинної патології.
Після опитування та огляду (або одночасно) необхідне виконання таких заходів:
- Забезпечити надійний доступ в одну або дві вени, що дасть змогу контролювати показники ЦВТ, а також здійснити забір крові для досліджень.
- Визначити групу крові та резус-фактор, замовити необхідну кількість препаратів крові. Широкий спектр лабораторних досліджень часом може бути недоступний через відсутність лабораторії або брак часу. Найціннішими лабораторними дослідженнями в акушерстві та гінекології є визначення рівня гемоглобіну, гематокриту, тромбоцитів у аналізі крові, коагулограма.
- Для контролю за функцією нирок катетеризують сечовий міхур. Реєстрація почасового діурезу допоможе контролювати ефективність протишокових заходів і ступінь гіповолемії.
- По можливості до хворого підключається реанімаційно-хірургічний монітор. Монітор дає змогу контролювати частоту серцевих скорочень, ЕКГ, насичення крові киснем (SpO2), частоту дихання, артеріальний тиск крові, механіку дихання, серцевий викид, температуру тіла, вміст СО2 під час вдиху-видиху.
- Інтенсивна інфузійна терапія має бути розпочата з моменту надходження хворої у стаціонар. Залежно від дефіциту ОЦК об'єм рідини, що вводиться, може сягати 40-80 мл/кг. Інфузія проводиться у дві-три вени. Перевагу віддають збалансованим електролітним розчинам, що містять носії резервної лужності (Стерофундин ізотонічний) та гідроксиетилкрохмалю в збалансованому розчині електролітів (Тетраспан).
- За відсутності ефекту від інфузійної терапії підключаються вазопресори: при низькому серцевому індексі й високому загальному судинному опорі призначають введення допаміну з розрахунку 5-10 мкг/кг/хв. або добутрексу 5-10 мкг/кг/хв.; при високому серцевому індексі й низькому загальному судинному опорі призначають норадреналін.
- Більшість авторів рекомендують введення преднізолону 30 мг/кг на добу або дeксаметазону, що надають мембраностабілізувальний ефект, інгібуючи фосфоліпази, та відновлюють чутливість адренорецепторів.
- Доцільне введення інгібіторів протеаз, транексамової кислоти.
- При призначенні антибіотиків хворим із септичним шоком необхідно враховувати можливість погіршення стану в зв'язку з індукованою антибіотиками ендотоксинемією. Найбільшою мірою індуковане антибіотиками токсиноутворення виникає при застосуванні цефалоспоринів, фторхінолонів, аміноглікозидів, менше – при застосуванні кapбопенемів.
Підготовка пацієнта до операції
Після того, як буде завершено огляд і розпочато інфузійну терапію, перед анестезіологом постають два питання – проблема «повного шлунка» й необхідність премедикації.
Усі пацієнти з «гострим животом» мають розглядатись як пацієнти з повним шлунком. Використовують швидку послідовну індукцію (краш-індукція) з інтубацією трахеї. Якщо дозволяє час, вміст шлунка евакуюють через зонд. Евакуація шлункового вмісту дає змогу уникнути регургітації під час індукції, яка може призвести до аспірації та розвитку важкої гіпоксії. У більшості акушерських ситуацій, пов'язаних із кровотечею, проведення декомпресії шлунка протипоказане через небезпеку посилення кровотечі.
Премедикація. Доцільно включити тільки 0,1% р-н атропіну (0,01 мг/кг). Від введення морфіноподібних анальгетиків слід відмовитися з огляду на те, що вони можуть посилити гіпотонію. З цих самих позицій можна відмовитись і від призначення антигістамінних і седативних препаратів. Протиблювотні препарати, як правило, не ефективні. Доведено ефективність призначення антацидів і H-блокаторів у пацієнтів із збереженою евакуаторною здатністю шлунка.
Підготовка до проведення анестезії
В операційній усе має бути готове до невідкладної допомоги. Все необхідне обладнання перевіряється і готується заздалегідь.
Перевірте перед анестезією:
- Потік свіжого газу
- Наявність інгаляційного анестетика
- Наявність внутрішньовенних анестетиків
- Дихальний контур
- Обладнання для підтримки прохідності дихальних шляхів та інтубації
- Наркозний апарат
- Обладнання для внутрішньовенного введення рідин
- Моніторинг
- Препарати для реанімаційних заходів
- Дефібрилятор
Індукція в анестезії
При індукції доцільно виділити дві фази – «зворотного відліку» та безпосередню індукцію. «Зворотний відлік» є коротким періодом перевірки готовності до анестезії.
Протокол «Зворотній відлік»
Перевірте все послідовно:
- Пацієнта
- Хірурга й асистента
- Наркозний апарат
- Прохідність дихальних шляхів
- Набір для інтубації
- Обладнання для інфузійної терапії
- Наявність шприца з анестетиком
- Наявність препаратів для серцево-легеневої реанімації
- Венозний доступ і розчини для інфузійної терапії
- Подачу кисню
- Гемодинаміку та дихання
- Роботу моніторів
Методика краш-індукції
Особливу увагу слід звернути на положення хворої на операційному столі. Головний кінець, точніше, перстнеподібний хрящ, має бути вище рівня епігастрію. Крім того, перед введенням міорелаксантів шлунковий зонд (якщо його було введено) має бути вилучений. Протягом трьох-п’яти хвилин дихання 100% киснем (преоксигенація), внутрішньовенний анестетик вводиться повільно – до моменту засипання пацієнта. Асистент виконує прийом Селліка, вводиться суксаметоній, і тільки-но припиняються міофасцикуляції, виконується інтубація трахеї. Роздувається манжета, кілька вдихів 100% киснем, і перевіряється положення інтубаційної трубки.
Протокол «Методика краш-індукції»
- Дайте 100% кисень.
- Введіть тіопентал із фентанілом або без.
- Суксаметоній (дитилін).
- Виконується прийом Селліка.
- Інтубація трахеї.
- Роздувається манжета.
- Перевіряється положення інтубаційної трубки.
- Недеполяризувальні міорелаксанти (ардуан, інтубан)
- Встановлюють потік кисню, газу й анестетика
- Оцінюють гемодинаміку та перевіряють монітори.
Індукцію в наркозі здійснюють препаратами, які мають мінімальної вплив на гемодинаміку. Для цих цілей можна використовувати внутрішньовенне введення кeтаміну (1,5-2 мг/кг). Препарат має симпатоміметичну дію на серцево-судинну систему і слабку депресивну дію на дихання. Хірургічний рівень наркозу досягається вже через одну хвилину після внутрішньовенного введення. Кетамін швидко утилізується в організмі, не пригнічує функції паренхіматозних органів, не пригнічує захисних рефлексів, зокрема глоткових. Останнє особливо важливо у зв'язку з небезпекою аспірації. Також можливе використання оксибутирату натрію (ГАMK) із розрахунку 50-100 мг/кг. Оксибутират натрію є слабким анестетиком і потребує комбінації з анальгетиками. Мінімальний депресивний ефект на гемодинаміку має поєднання закису азоту з киснем 1:1 або 2:1 і кетаміну, ін'єкція якого повторюється в середньому через 20 хв. у дозах (1-2 мг/кг). Використання для барбітуратів (тіопентал натрію) та пропофолу не рекомендоване через їхній гіпотензивний ефект.
Штучна вентиляція легень здійснюється в режимі помірної гіпервентиляції, що в ідеальному варіанті підтверджується показниками кислотно-основного або газового складу крові. Сучасні апарати для ШВЛ оснащені різними приладами для контролю газового складу повітря, що вдихається і видихається, об’ємних і швидкісних параметрів, комп'ютерною обробкою отриманих результатів і автоматичним підбором встановлених параметрів. ШВЛ після завершення операції проводиться до розв'язання кризи мікроциркуляції та відновлення адекватних функцій дихальної системи і стабілізації гемодинаміки.
Бібліографія
- D. Taylor, R. Perry. Острый живот и беременность: основные принципы диагностики и лечения // Медицина України. Тематичний випуск. – Липень 2011. – с. 26-27
- Joan Pitkin, Alison B. Peattie, Brian A. Magowan, Obstetrics and Gynaecology: an illustrated colour text. London: Churchill Livingstone, 2003
- Katherine R. Birchard, Michele A. Brown, W. Brian Hyslop, Zeynep Firat and Richard C. Semelka. MRI of Acute Abdominal and Pelvic Pain in Pregnant Patients. AJR February 2005 vol. 184 no. 2 452-458
- Гинекология: нац. руководство / Рос. о-во акушеров-гинекологов; ред. В. И. Кулаков, И. Б. Манухин, Г. М. Савельева. – М.: ГЭОТАР-Медиа, 2007.
- Инновационные технологии в лечении острого живота в гинекологии / Н. Л. Шаповал [и др.]. – Сучасні медичні технології, 2010. – N 1. – С. 50-52
- Ирышков Д. С. Острый живот в гинекологии: учебное пособие. – Пенза, 2008.
- Неотложная помощь при экстремальных состояниях в гинекологии: монография / Э.К. Айламазян, И. Т. Рябцева. – М. : Медицинская книга; Н.Новгород: НГМА, 2003.
- Острый живот в гинекологии подростков (дифференциальная диагностика) / Э. Б. Яковлева, О. В. Лоскутова, И. И. Руденко // Медицина неотложных состояний. – 2011. – № 6. – С. 94-97
- Острый живот [этюды неотложной абдоминальной хирургии]: монография / А. А. Ольшанецкий, И. В. Иоффе. – Луганск : Промпечать, 2008.
- Эпонимы в акушерстве и гинекологии: монография / В.Я. Голота. – М.: МЕДпресс-информ, 2004
- Медицина критических состояний/ А.П. Зильбер – М.: Петрозаводск, 1995
- Неотложные состояния и анестезия в акушерстве/ С.П. Лысенко, В.В. Пономарев, В.В. Мясникова / С.-Петербург, 2004


коментарів