Клинические рекомендации по диагностике и лечению (часть 1)
Аллергический ринит – одно из наиболее распространенных хронических заболеваний. По различным оценкам, частота его в популяции составляет от 10 до 20%. Симптомы аллергического ринита (АР) могут крайне негативно отражаться на качестве жизни пациентов: многие из них считают, что АР – столь же изнуряющее заболевание, как и тяжелая бронхиальная астма. Хроническое нарушение носового дыхания не только снижает познавательную активность, школьную успеваемость и производительность больных, но со временем также может приводить к развитию целого ряда осложнений (риносинуситы, хронический экссудативный средний отит, нарушения роста лица, протрузия резцов с формированием неправильного прикуса, гипосмия, нарушения сна). Кроме того, при отсутствии адекватного лечения АР повышается риск формирования или обострений сопутствующей бронхиальной астмы. Ежегодно во всем мире на лечение АР затрачивается более 6 млрд. долларов, а стоимость утраченной трудоспособности оценивается в 1,5 млрд. долларов в год.
 Аллергический ринит у детей обычно начинает формироваться в раннем и дошкольном возрасте. В его основе лежат IgE-опосредованные реакции на различные аллергены в слизистой оболочке полости носа. Как правило, возраст ребенка к моменту появления первых симптомов превышает 2 года, однако в последнее время появились сообщения, что АР-подобные симптомы могут отмечаться и у детей младше 2 лет.
Аллергический ринит у детей обычно начинает формироваться в раннем и дошкольном возрасте. В его основе лежат IgE-опосредованные реакции на различные аллергены в слизистой оболочке полости носа. Как правило, возраст ребенка к моменту появления первых симптомов превышает 2 года, однако в последнее время появились сообщения, что АР-подобные симптомы могут отмечаться и у детей младше 2 лет.
Аллергические заболевания, и АР в частности, являются одними из наиболее активно изучаемых медицинских проблем на сегодняшний день. Благодаря этому появляются все новые данные, позволяющие оптимизировать диагностику, лечение и профилактику данной патологии. Наиболее существенным обновлением представлений о патогенезе аллергии является выдвинутая недавно гипотеза о том, что ранний контакт генетически склонных к атопии детей с аллергенами снижает риск развития у них аллергических заболеваний. Т. е., если последние 20 лет считалось, что потенциальным аллергикам нужно всячески избегать контакта с аллергенами в раннем периоде жизни (гипоаллергенная диета кормящих матерей, позднее введение в рацион облигатно аллергенных продуктов, гипоаллергенные постельные принадлежности для малышей и т. д.), то результаты недавних исследований свидетельствуют об обратном: ранний контакт с аллергеном способствует формированию иммунологической толерантности.
Проведенные в последние годы исследования позволили оптимизировать рекомендации по диагностике и лечению АР. В 2010 году были опубликованы обновленные рекомендации ARIA (Allergic Rhinitis and its Impact on Asthma), в которых впервые была использована система градации доказательств GRADE, что делает их более качественными с позиций доказательной медицины. В 2013 году появилось клиническое руководство по АР для амбулаторных врачей (UMHS Clinical Guideline on Allergic Rhinitis), в 2015 – рекомендации Американской ассоциации отоларингологии – хирургии головы и шеи (American Academy of Otolaryngology – Head and Neck Surgery – AAO-HNSF).
Данная статья составлена на основе указанных рекомендаций и ориентирована, в первую очередь, на врачей первичного звена. Вопреки сложившимся у нас стереотипам, именно врачи первичного звена (педиатры, семейные) должны заподозрить у ребенка АР, совместно с аллергологом установить диагноз и выбрать лечебную тактику, и в дальнейшем – мониторить течение заболевания и эффективность терапии.
Терминология и классификация
Аллергический ринит – заболевание, вызванное IgE-опосредованным воспалительным ответом слизистой оболочки полости носа на воздействие ингаляционных аллергенов, характеризующееся чиханием, заложенностью носа, ринореей с прозрачными выделениями, носовым и/или небным зудом. Заболевание также может проявляться и аллергическим конъюнктивитом с характерным зудом, слезотечением, покраснением и отечностью глаз. В этом случае может использоваться термин «аллергический риноконъюнктивит».
АР классифицируется по времени появления симптомов на:
- сезонный АР, вызванный реакциями на сезонные аэроаллергены (чаще всего, пыльцевые);
- круглогодичный АР, вызванный реакциями на аэроаллергены, постоянно присутствующие в окружающей среде (пылевые клещи, плесень, аллергены животных, профессиональные аллергены);
- эпизодический АР, вызванный реакциями на аллерген, не являющийся частью индивидуальной среды (например, контакт с кошкой в доме друга).
В зависимости от частоты симптомов выделяют:
- интермиттирующий АР, при котором частота возникновения симптомов составляет менее 4 дней в неделю или менее 4 недель в год;
- персистирующий АР, характеризующийся постоянными симптомами (более 4 дней в неделю или более 4 недель в год).
По степени тяжести различают:
- умеренный АР – когда симптомы заболевания присутствуют, но не влияют на качество жизни;
- тяжелый АР – когда симптомы заболевания выражены настолько, что снижают качество жизни.
Хотя традиционно принято разделять АР на сезонный и круглогодичный, в последнее время для практики более удобным оказывается разделение на интермиттирующий и персистирующий варианты. Это связано с тем, что сезонный и круглогодичный АР не всегда можно четко разграничить. Например, длительность симптомов, обусловленных воздействием пыльцы, зависит от географического положения и климатических условий. Так, в тропиках пыльца определенных растений может присутствовать в окружающей среде целый год. Плесень может рассматриваться и как сезонный, и как круглогодичный аллерген. Кроме того, у многих пациентов с АР со временем развивается поливалентная сенсибилизация и сезонный АР может трансформироваться в круглогодичный. Поэтому классификация, основанная на частоте и тяжести симптомов, более удобна в плане выбора тактики лечения.
Патофизиология
Основными функциями носа являются фильтрация, увлажнение и регулирование температуры вдыхаемого воздуха. Наличие носовых раковин и придаточных пазух способствует увеличению площади поверхности слизистой оболочки полости носа, контактирующей с вдыхаемым воздухом, а тонкий слой слизи, реснички и волоски на ее поверхности выполняют функцию механического фильтра. Сопротивление воздушному потоку в носу увеличивается при отеке носовых раковин, который может быть следствием ринита, вызванного воздействием определенных ирритантов (например, табачного дыма, холодного воздуха), инфекции или аллергических реакций.
Так или иначе, ринит – результат местных защитных механизмов в носовых ходах, направленных на предотвращение попадания раздражителей, микроорганизмов и аллергенов в легкие.
Аллергические реакции являются следствием сенсибилизации к определенным аллергенам. Для того, чтобы организм сенсибилизировался, требуется контакт с аллергеном в течение какого-то времени. У детей младше 2 лет сенсибилизация обычно развивается к так называемым «комнатным» аллергенам, а повышенная чувствительность к наружным, т. е. встречающимся вне дома, аллергенам, как правило, начинается после 3–5 лет, в среднем – в возрасте 9–10 лет.
Как уже упоминалось, в основе АР лежат IgE-зависимые механизмы. При присоединении аллергенов к молекулам IgE, фиксированным на поверхности тучных клеток (мастоцитов), происходит дегрануляция последних, в результате чего высвобождается ряд медиаторов. Наиболее известные из них – гистамин, простагландин D2, триптаза, гепарин, фактор активации тромбоцитов, а также лейкотриены и другие цитокины. Эти вещества вызывают 2 типа реакций: немедленные и отсроченные.
Немедленные реакции в слизистой оболочке носа обуславливают развитие острых симптомов аллергии (зуд, чихание, выделения из носа, заложенность).
Отсроченные реакции развиваются несколько часов спустя, они опосредованы воздействием веществ, которые высвобождаются эозинофилами и базофилами, привлеченными в очаг воспаления хемокинами тучных клеток.
Отсроченные реакции способствуют поддержанию воспалительных изменений в слизистой оболочке. Воспаленная слизистая оболочка носа становится гиперчувствительной и тогда даже неспецифические стимулы или незначительные количества антигена могут вызвать выраженные симптомы.
Этиология
Постоянные симптомы АР обычно обусловлены сенсибилизацией к «комнатным» аллергенам: клещам домашней пыли, перьям, эпидермису котов и собак, комнатной плесени, тараканам или другим животным.
Следует сказать, что перьевые подушки и одеяла бывают высокоаллергенными вторично, за счет наличия в них пылевого клеща. Не содержащие пера и пуха постельные принадлежности обычно менее обсеменены клещами, однако со временем их количество увеличивается. Пылевые клещи откладывают яйца каждые 3 недели и накапливаются там, где много человеческого эпидермиса.
Сезонный АР является результатом сенсибилизации к летучей пыльце (деревьев, трав, сорняков) и спорам «уличной» плесени. Наиболее высокие их концентрации в воздухе обычно отмечаются ночью и в ранние утренние часы. Растения, которые опыляются насекомыми, а не ветром (большинство цветковых растений), как правило, не вызывают аллергии.
Клиника и диагностика
Анамнез пациента с АР может быть как прямо указывающим на диагноз, так и включать сложный набор жалоб и симптомов. Легко поставить диагноз, когда симптомы появляются только при непосредственном контакте с каким-то животным или же имеют четкую сезонность. И совсем по-другому может обстоять дело, например, с детьми младшего возраста, которые не могут описать свои ощущения, а родители замечают лишь заложенность носа у ребенка (но не могут оценить ее степень) или же видят только вторичные признаки, обусловленные хроническим нарушением носового дыхания – утомляемость, слабость, «круги» под глазами. Дети старшего возраста при персистировании симптомов АР в течение многих лет могут ни на что не жаловаться, так как уже адаптировались к ним.
Поиск возможного аллергена является самой сложной, но неотъемлемой частью сбора анамнеза при АР. У пациентов с постоянными симптомами аллергены стоит искать не только дома, но и в помещениях детского сада или школы, где ребенок проводит много времени. Очень сложно бывает выявить аллергию на домашних животных. В этих случаях нередко симптомы развиваются медленно, исподволь, в течение многих лет. Они могут усиливаться весной и осенью, из-за чего ошибочно может быть заподозрена аллергия на пыльцу. А на самом деле весной животные линяют, а с наступлением холодов больше времени проводят в помещении.
Кроме того, многие родители полагают, что если животное в доме появилось задолго до того, как у ребенка начали отмечаться симптомы ринита, то это исключает возможность аллергии на этого питомца, хотя это неверно.
Нередко родители уверены, что их животное гипоаллергенно. На самом деле гипоаллергенных котов или собак не бывает, хотя некоторые домашние животные вызывают менее выраженные симптомы аллергии у определенных людей. Поскольку главным аллергеном животных является их перхоть, то понятно, что маленькое животное в большом доме, не застланном коврами, спровоцирует менее выраженные симптомы, чем большое животное в маленькой квартире.
Лишь небольшая часть пациентов с АР обращается за помощью в самом начале заболевания. Как правило, на момент обращения к врачу симптомы ринита существуют уже несколько лет и имеют тенденцию к постепенному нарастанию. Если пациент сообщает о внезапном появлении симптомов, даже если это по времени связано с воздействием каких-то новых потенциальных аллергенов (домашнее животное, перьевая подушка и т. д.), то, скорее всего, речь идет не об аллергии, а об остром риносинусите или обострении хронического. У детей младше 5 лет, посещающих ДДУ, дифференцировать АР с повторными ОРИ также бывает довольно трудно.
Характерными жалобами при АР являются риноррея с прозрачным отделяемым, заложенность носа, кашель, связанный со стеканием слизи по задней стенке глотки, частое чихание и зуд неба, ушей, носа или глаз. Кроме того, нередко пациенты жалуются на храп, частую боль в горле или ангины, постоянное желание «прочистить горло» и покашливание, связанное с этим, головные боли. У детей, особенно младшего возраста, может иметь место слабость и утомляемость (табл. 1).
Такие жалобы как частые носовые кровотечения, односторонняя ринорея, односторонняя заложенность носа, сильные головные боли, аносмия, в целом не характерны для АР и скорее указывают на альтернативные диагнозы (хронический синусит, назальная ликворея, синоназальные опухоли, инородное тело).
Обязательно нужно выяснить время появления/усиления симптомов. Связаны ли они с какими-то конкретными сезонами года, контактом с животными, появляются дома, в школе, на открытом воздухе или в каких-то других конкретных местах, во время учебы или на каникулах, усиливаются ли они ночью.
Важно определить, какие меры облегчают состояние ребенка. Большинство пациентов с ринитом пробовали лечиться пероральными антигистаминными препаратами. Положительный ответ на терапию указывает на возможный АР, отсутствие эффекта – не исключает этот диагноз.
Возможно, симптомы уменьшаются или проходят при смене места жительства.
Многие пациенты с ринитом получали антибиотики. Если антибиотикотерапия способствовала устранению симптомов, то возможным диагнозом является синусит, который мог быть как первичным, так и вторичным, осложнившим течение АР.
Как уже указывалось, продолжительность симптомов также имеет значение в диагностике АР. В большинстве случаев сезон пыльцы в умеренном климате длится, по крайней мере, 6 недель. Если симптомы разрешаются в течение 14 дней или быстрее, то вероятность крайне АР низка. Симптомы ринита, возникающие только зимой (в период отсутствия пыльцы) – либо результат воздействия «комнатных» аллергенов, либо не связаны аллергией. Несмотря на то, что фактически «комнатные» аллергены присутствуют в окружающей среде круглый год, зимой симптомы аллергии могут быть более выраженными из-за того, что пациенты больше времени проводят в помещении. Кроме того при закрытых окнах и дверях концентрация аллергенов может повышаться. Еще один пример исключительно «зимней» аллергии – использование пухового одеяла только в этот период времени.
Аллергологический анамнез исключительно важен в диагностике АР. Вероятность развития АР у ребенка, один из родителей которого страдает аллергией, – 30%. При наличии аллергии у обоих родителей риск развития у ребенка АР или бронхиальной астмы составляет 50–70%. Дети с атопическим дерматитом имеют риск развития АР и/или астмы на уровне 70%. Бронхиальная астма также очень часто сопутствует аллергическому риниту.
Наконец, важно выяснить особенности окружающей среды пациента: наличие домашних животных, характер постельных принадлежностей (особенно, наличие перьевых подушек и одеял), имеются ли другие, потенциально обсемененные пылевыми клещами предметы (ковровые покрытия, чучела животных, пыльные чуланы, мебель с некожаной обивкой). При этом речь должна идти не только о доме, но и о любых местах, где ребенок проводит более 3 часов в неделю (детский сад, школа, дома родственников, места досуга, дополнительных занятий и т. д.).
Аллергический ринит должен подозреваться во всех случаях, когда данные анамнеза указывают на возможную аллергическую причину, и имеет место 1 или более из следующих симптомов:
- заложенность носа;
- насморк с прозрачными выделениями;
- зуд носа;
- чихание.
При физикальном обследовании особое внимание уделяется осмотру лица, глаз, носа, полости рта, ушей, а также исследованию кожи и легких. Целями физикального обследования являются: поиск объективных признаков АР, выявление сопутствующих аллергических и неаллергических заболеваний, а также других возможных причин нарушений носового дыхания (аденоидная гипертрофия, структурные аномалии, муковисцидоз и др.)
При осмотре лица у пациентов с АР характерно обнаружение:
- темных «кругов» под глазами, припухших нижних век (аллергические «синяки»);
- линий Денни-Моргана (складки под нижним веком);
- поперечной складки на границе средней и нижней трети носа, возникающей вследствие «аллергического салюта» – непроизвольного потирания кончика носа ладонью из-за зуда в носу (рис. 1).
При длительно протекающем АР у ребенка возможно формирование «аденоидного типа» лица.
При осмотре глаз можно выявить:
- отграниченную эритему конъюнктивы, инъекцию сосудов;
- папиллярную гипертрофию конъюнктивы;
- хемоз (отек конъюнктивы);
- слезотечение.
Изменения полости носа при АР включают:
- отек и бледно-синюшную окраску носовых раковин;
- наличие прозрачных или беловатых выделений из носа (желтый или зеленый цвет выделений более характерен для риносинусита).
Нередко в носу могут обнаруживаться кровянистые корочки, образующиеся при травме слизистой оболочки из-за постоянного растирания.
Носовые полипы у детей выявляются редко. Если есть подозрения в отношении их наличия, проводится риноскопия. При выявлении полипов в полости носа у ребенка обязательно должен быть исключен муковисцидоз.
При осмотре полости рта нужно обратить внимание на:
- наличие нарушений прикуса, высокого арочного неба, дисколорации резцов как признаков хронического дыхания через рот;
- зернистость задней стенки глотки – признак фолликулярной гипертрофии лимфоидной ткани, развивающейся из-за хронического нарушения носового дыхания и постназального стекания слизи;
- размер миндалин, который коррелирует с размером аденоидов.
- уши исследуют на предмет наличия экссудативного среднего отита и хронического отита.
Как уже упоминалось, обязательным компонентом обследования пациента с АР, является целенаправленное выявление сопутствующей патологии. От 10 до 40% больных АР имеют сопутствующую бронхиальную астму (БА) и более половины пациентов с БА страдают также и аллергическим ринитом. Доказано, что риск возникновения БА у детей прямо коррелирует с длительностью и тяжестью симптомов АР. Поэтому у всех пациентов с установленным или подозреваемым АР необходимо спросить о наличии характерных для БА симптомов (кашель, одышка, свистящее дыхание), исследовать грудную клетку и при подозрении на БА провести исследование функции внешнего дыхания.
Атопический дерматит (АД) нередко предшествует или сопутствует АР и БА («атопический марш»). В одном исследовании было показано, что среди детей, у которых АД развился до 4-летнего возраста, в дальнейшем в 56,7% случаев возник АР, а в 34,1% – БА. При этом риск формирования БА также прямо зависел от степени тяжести и продолжительности проявлений АД. Наличие сопутствующих атопических заболеваний подтверждает диагноз АР, а также может определять лечебную тактику.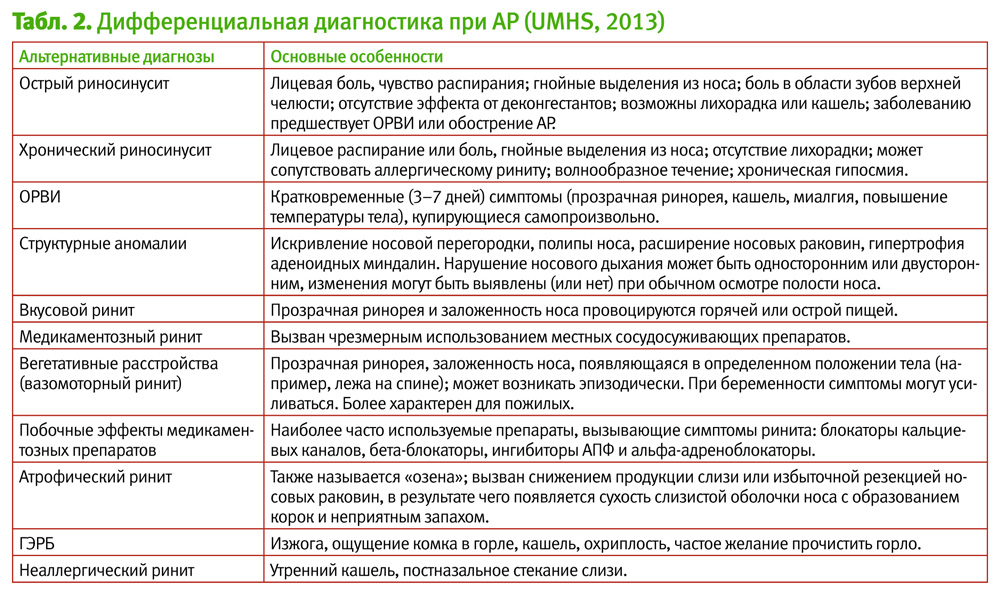
Еще одно, хоть и нечастое, атопическое заболевание, которое может встречаться у детей с аллергией на пыльцу – оральный аллергический синдром. Это состояние, когда при употреблении некоторых продуктов развивается местная аллергическая реакция в ротовой полости в виде зуда, жжения, отека и гиперемии слизистой оболочки. Причина этого состояния – перекрестная аллергия между аллергенами пыльцы и определенных фруктов и овощей. Так, при аллергии на амброзию наблюдаются перекрестные реакции с дыней, арбузом, мускусной дыней, мускатной дыней, кабачком и огурцом, а при аллергии на пыльцу березы – с яблоком, грушей, персиком, сельдереем и морковью. Эти пищевые аллергены являются термолабильными, поэтому аллергическая реакция возникает лишь при употреблении в пищу сырых овощей или фруктов, тогда как эти же продукты после термической обработки никаких реакций не вызывают. Распознавание орального аллергического синдрома важно, так как его можно перепутать с потенциально опасной для жизни анафилактической реакцией на пищевые аллергены.
Хроническое нарушение носового дыхания и мукоцилиарного клиренса предрасполагает пациентов с АР к бактериальным риносинуситам, накоплению жидкости в среднем ухе из-за нарушения проходимости евстахиевых труб (экссудативному среднему отиту), а также способствовать нарушениям сна. Наличие этих состояний у пациентов с АР также должно целенаправленно выявляться и корректироваться.
Дополнительные методы исследования при однозначно указывающих на АР клинических данных не требуются. В случаях, когда диагноз не категоричен и требует уточнения, полезными могут быть:
- аллерготестирование (позволяет выявить причинно значимый аллерген);
- микроскопия мазка-отпечатка со слизистой оболочки носа (эозинофилия указывает на аллергию).
Эозинофилия в общем анализе крови, так же, как и повышенный уровень сывороточного IgE, свидетельствуют в пользу аллергического заболевания, хотя нормальный уровень данных показателей не исключает АР. В последних клинических рекомендациях определение уровня сывороточного IgE не рекомендуется в качестве рутинного обследования на атопию.
Проведение аллергопроб при АР рекомендуется в случаях, когда необходимо подтвердить диагноз или если определение причинно значимого аллергена требуется для повышения эффективности лечения.
В настоящее время при АР используют 2 вида аллерготестирования: кожные пробы и определение уровня специфических IgE в сыворотке крови. Кожные пробы (прик-тест, внутрикожные) позволяют непосредственно зафиксировать реакцию организма на аллерген, считаются более чувствительными и дешевыми, чем сывороточные тесты. Однако при их проведении есть риск (хоть и небольшой) развития системных аллергических реакций (анафилаксии). Кроме того, на результаты кожных проб могут влиять препараты, которые пациент принимает по поводу АР или сопутствующих заболеваний (антигистаминные, бета-блокаторы, трициклические антидепрессанты). Кожные пробы противопоказаны при сопутствующих неконтролируемой бронхиальной астме и распространенном атопическом дерматите.
Определение уровня специфических IgE (радиоаллергосорбентный тест – RAST) является более щадящим методом (нет риска анафилаксии, меньше уколов), может применяться у больных с сопутствующей бронхиальной астмой и заболеваниями кожи, на его результаты не влияет прием медикаментозных препаратов. Однако в сравнении с кожными пробами, сывороточные тесты несколько менее чувствительны, есть риск лабораторных ошибок, к тому же стоимость их значительно выше.
Таким образом, выбор метода выявления аллергенов зависит от конкретной клинической ситуации и предоставляется клиницисту. Однако следует помнить, что положительные серологические или кожные пробы на аллерген при отсутствии клинических признаков заболевания не могут рассматриваться как доказательство аллергии.
Методы визуализации носа и придаточных пазух (рентгенография, КТ) не требуются для диагностики АР, однако могут быть полезны при подозрении на синусит, полипоз или другие структурные аномалии.
Продолжение
в следующем номере.
Список литературы
находится в редакции.


коментариев