Современные подходы к диагностике и терапии
Согласно принципам Хельсинской конвенции, ПР – это роды на сроках беременности 22–36+6, когда рождается ребенок с массой тела от 500 до 2500 г, ростом от 25 до 45 см с признаками незрелости.
К факторам риска ПР относятся:
- ПР в анамнезе;
- бактериальный вагиноз;
- стресс;
- короткая ШМ при пальцевом или ультразвуковом исследовании.
В настоящее время доказано, что досрочное укорочение ШМ связано с риском ПР.
Так, результаты исследования свидетельствуют о том, что при длине ШМ менее 20 мм риск ПР составляет более 50%, а при ее длине от 20 до 33 мм – около 35% (Andersen H. F., 1990) (рис. 1).
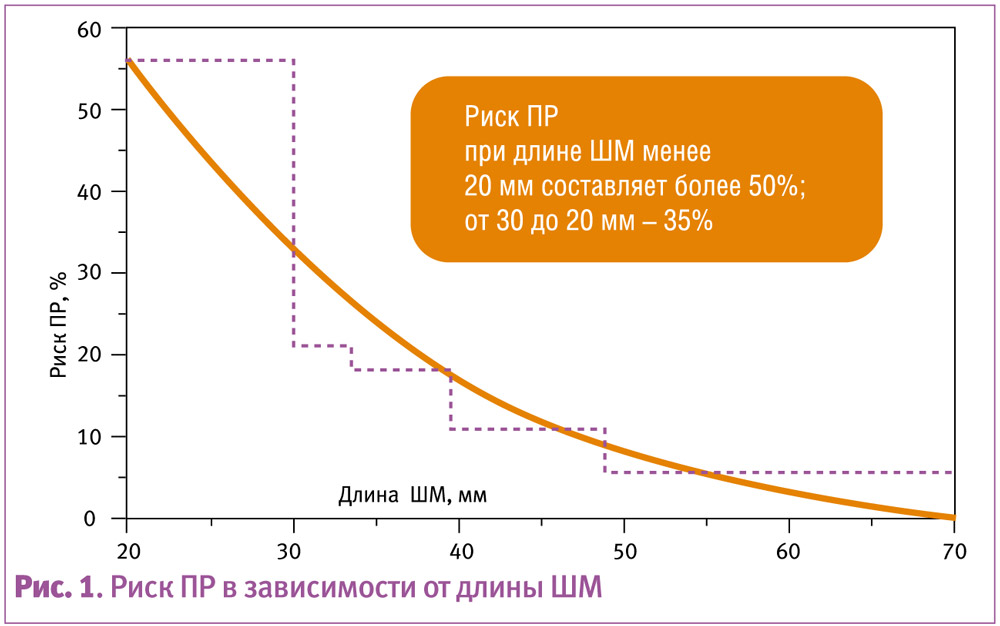
Риск короткой ШМ повышают:
- угроза невынашивания;
- два и более выкидышей в анамнезе;
- беременность, наступившая на фоне недостаточной лютеиновой фазы;
- индуцированная беременность;
- вспомогательные репродуктивные технологии.
Сонографически нормальная длина ШМ составляет 35–48 мм. По данным S. S. Hassan et al. (2011), распространенность короткой ШМ в популяции беременных составляет 10%, при этом выраженное ее укорочение (£20 мм) встречается у 2,5% женщин. Для выявления короткой ШМ используется трансвагинальное УЗИ, в ходе которого обязательно должна быть видна характерная линия, сформированная задней стенкой влагалища и ректовагинальной перегородкой. Исследование проводят на 19–23-й неделе беременности.
Длина ШМ измеряется по проекции шеечного канала как расстояние от внутреннего до наружного зева ШМ. При ее укорочении нередко видна воронка, которая появляется как спонтанно, так и в результате давления на дно матки. УЗИ ШМ – это простой метод диагностики, который может выполняться во II триместре беременности как дополнение к сонографическому скрининговому обследованию на аномалии развития плода (18–22 нед.).
Следовательно, измерение длины ШМ должно стать частью стандартной сонографической процедуры во II триместре для оценки риска наступления ПР. Акушерская стратегия у пациенток с короткой ШМ зависит от ее длины.
Считают, что при длине £15 мм и ПР в анамнезе или при наличии пролапса плодного пузыря необходимо назначать хирургическое лечение, которое заключается в наложении швов на ШМ (цервикальный серкляж) (рис. 2).
Вместе с тем, уженщин только с короткой ШМ, но без клинической симптоматики, ПР в анамнезе или при отсутствии пролапса плодного пузыря, эффективность хирургического лечения не доказана.
Важно учитывать, что для всех пациенток с длиной ШМ £15 мм и для женщин с длиной ШМ £30 мм, имеющих в анамнезе ПР, рекомендовано назначение прогестерона.
В настоящее время доказано благоприятное действие вагинального прогестерона для предотвращения ПР у женщин с короткой ШМ. Влияние прогестерона на ШМ объясняют блокированием механизмов созревания ШМ.
Ее созревание при снижении активности прогестерона накануне родов связано с транскрипцией воспалительных медиаторов, ассоциированных с родовой деятельностью, а именно цитокинов, оксида азота, простагландинов и матриксдегенерирующих энзимов.
Результаты исследования, которое было проведено в Великобритании, свидетельствуют отом, что ежедневное вагинальное применение прогестерона (Утрожестан) в дозе 200 мг на ночь с 24-й по 34-ю неделю беременности 250 женщинами с длиной ШМ <20 мм достоверно снижало частоту спонтанных родов до 34 нед. беременности. Частота ПР в группе пациенток, применявших Утрожестан, составила 19,2%, в то время, как в группе плацебо – 34,4%.
Было проведено многоцентровое рандомизированное двойное слепое плацебоконтролируемое исследование (Hassan S. S., Romero R., Potapov V. et al.), в котором приняли участие 235 женщин с длиной ШМ <20 мм. Женщинам назначали интравагинально микронизированный прогестерон в дозе 600 мг с 24-й по 37-ю неделю беременности. Было установлено, что вагинальный прогестерон снижает частоту ПР у женщин с сонографически короткой ШМ (рис. 3).
В ходе анализа гистограмм модификации рецепторов эстрогенов и прогестерона в ШМ после месяца применения интравагинально прогестерона в дозе 200 и 400 мг было отмечено, что прием препарата в дозе 400 мг приводит к существенному ремоделированию прогестероновых рецепторов (Потапов В. А., Ханина Е. И., 2009).
Также представляют интерес результаты еще одного нашего исследования, в котором приняли участие женщины с длиной ШМ £20 мм на 19–23-й неделе беременности. Одной группе пациенток назначали микронизированный прогестерон (Утрожестан) в капсулах в суточной дозе 400 мг интравагинально по 200 мг 2 раза в сутки на период с 19–23-й до 37-й недели беременности включительно (при целом плодном пузыре). В контрольной группе в качестве терапии использовали цервикальный серкляж или медикаментозный токолиз с применением b-адреномиметиков при возникновении спонтанной родовой деятельности.
Результаты показали, что у лиц, получавших интравагинально прогестерон, при контрольном УЗИ через 1 мес. наблюдалось увеличение сонографической длины ШМ и исчезновение воронки в зоне внутреннего зева.
К 34-й неделе беременности на фоне применения Утрожестана выявлено снижение частоты ПР с 26,4 до 10% (в 2,6 раза), а к 37-й неделе – с 33,3 до 15,8%, т. е. в 2 раза.
Установлено, что назначение Утрожестана на ранних сроках гестации снижает риск угрозы прерывания беременности во второй половине в 1,5 раза, а также снижает потребность в терапии b-адреномиметиками в 2 раза (Пустотина О. А.,2006) (рис. 4).
При возникновении у пациенток с самостоятельной беременностью боли внизу живота и кровянистых выделений Утрожестан назначают в дозе 200–400 мг.
У лиц с индуцированной беременностью (контролируемая индукция овуляции, экстракорпоральное оплодотворение, сочетание последнего с интрацитоплазматической инъекцией сперматозоида), суточная доза Утрожестана должна составлять 600 мг (200 мг 3 р./сут.). Рекомендован двух- или трехкратный прием препарата.
Во всех случаях Утрожестан может применяться вагинально, перорально и комбинированно, в зависимости от ситуации.
По материалам журнала «Репродуктивная эндокринология»
№3(5)/июнь 2012.


коментарів