За последние годы увеличилась частота многоплодных беременностей, что связано с использованием вспомогательных репродуктивных технологий, и это влечет за собой возникновение множества осложнений как со стороны матери, так и новорожденных, требующих тщательного мониторинга, своевременного лечения и родоразрешения. Одной из основных задач Перинатального центра является оказание помощи при преждевременных родах, что чаще имеет место при многоплодной беременности.
Рождение близнецов — это чудо! С точки зрения эмоций это, конечно, понятно: двойная радость — необычно стать родителями сразу двух абсолютно одинаковых малышей. Но как бы мило не смотрелись дети, гуляющие в двухместной, трехместной коляске в одинаковых комбинезонах и похожие друг на друга как две капли воды, с точки зрения специалиста, многоплодная беременность — это фактор высокого риска по возникновению перинатальной и материнской патологии. Это связано, прежде всего, с большим количеством осложнений, особенностями развития плодов, повышенными требованиями к материнскому организму. Вот почему, несмотря на многолетнее изучение данного вопроса, он все же остается актуальным не только в медицинском, но и в социально-экономическом аспекте. А отсутствие четко сформулированных рекомендаций, протоколов и приказов, утвержденных МОЗ, регламентирующих тактику ведения женщин с многоплодной беременностью, побуждает нас осветить основные моменты многоплодия от зачатия и до рождения.
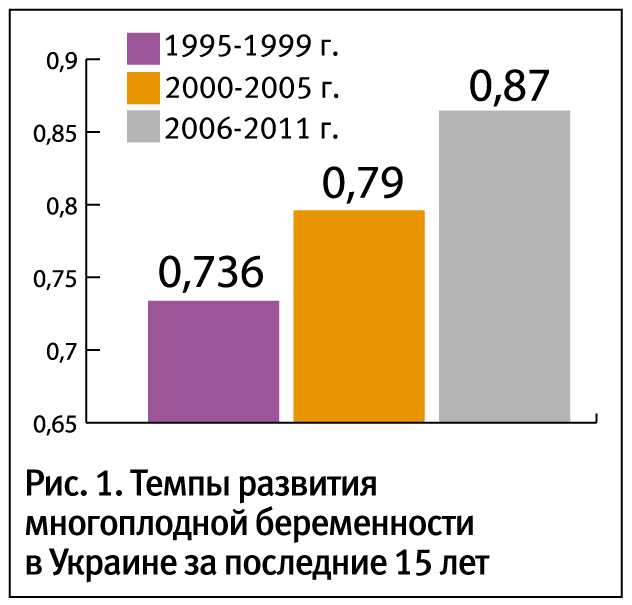
Только за последние несколько лет частота многоплодных беременностей значительно увеличилась, и в большинстве европейских стран колеблется от 0,7 до 1,5%. За последний год в Перинатальном центре г. Киева зарегистрировано 144 случая таких родов, из них 139 (96,5%) — двойни и 5 (3,5%) — тройни.
Частоту многоплодной беременности можно определить (по Хейлину) следующим образом: двойня встречается один раз на 80 родов, тройня — один раз на 802 , и на 803 — одна четверня и т. д.
Широкое внедрение вспомогательных репродуктивных технологий привело к изменению соотношения спонтанной и индуцированной многоплодной беременности: 70% и 30% в 80-е годы против 50% и 50% в конце 90-х годов соответственно.
Исторические аспекты
С древних времен рождение близнецов являлось поводом для создания мифов и легенд. Близнецам приписывали сверхестественные способности, их считали то виновниками несчастья, то предвестниками грядущих событий. Людей всегда поражало сходство близнецов. В случаях когда их внешние черты были противоположны, считали, что один из них олицетворяет добро, а другой — зло.
Из греческой мифологии известны близнецы: Аполлон (бог искусства) и Артемида (богиня охоты), близнецы Диокуры — покровители мореплавателей. Близнецы Ромул и Рем увековечены в городском гербе Рима.
Издавна к родившимся близнецам относились по-разному: так, перуанцы, жители Конго и аборигены Северной Америки — с демоническим страхом. У древних индусов, ассирийцев, вавилонян и египтян рождение близнецов рассматривалось как последствие нарушения супружеской верности, а в Европе вплоть до средневековья матерей близнецов обвиняли в сожительстве с дьяволом и вместе с детьми сжигали на костре (В. Фридрих, 1985).
На протяжении многих веков ученые всего мира пытались понять и изучить процессы, обусловливающие появление близнецов. Еще в V веке до н. э. известные философы Эмпедокл и Демокрит, а позже и Гиппократ объясняли рождение сразу двух или нескольких детей «избытком семени» — вещества, из которого, по их представлениям, образуется зародыш. Более научными выглядели представления Аристотеля, который отмечал связь многоплодия у кур с различными аномалиями и говорил, что существует аналогия между возникновением врожденных уродств и рождением близнецов.
 В XVIII веке интерес к различным аномалиям и уродствам значительно возрос. Российский эмбриолог К. М. Бэр считал, что появление сросшихся близнецов — результат раздвоения одного эмбриона. Другие ученые полагали, что в таких случаях происходит слияние двух зародышей тождественными частями: голова с головой, позвоночник с позвоночником и т. д.
В XVIII веке интерес к различным аномалиям и уродствам значительно возрос. Российский эмбриолог К. М. Бэр считал, что появление сросшихся близнецов — результат раздвоения одного эмбриона. Другие ученые полагали, что в таких случаях происходит слияние двух зародышей тождественными частями: голова с головой, позвоночник с позвоночником и т. д.
Во второй половине прошлого столетия было выявлено, что у развивающихся зародышей близнецов не всегда обнаруживается одинаковое строение эмбриональных оболочек. Это дало возможность высказать мысль о существовании не одного, а двух типов близнецов.
Происхождение близнецов
Многоплодие у человека может быть представлено в виде двух биологических феноменов — монозиготных (однояйцевых, гомологичных, идентичных) и дизиготных близнецов (разнояйцевых, гетерологичных).
Более часто встречаются дизиготные двойни (66–75% всех двоен). Частота рождения варьирует от 4 до 50 на 1000 родов. Дизиготные близнецы возникают при оплодотворении двух отдельных яйцеклеток. Созревание двух и более яйцеклеток может происходить как в одном яичнике, так и в двух. Эти близнецы могут быть как одно-, так и разнополыми, и находятся в той же генетической зависимости, что и родные братья и сестры.
Они всегда характеризуются дихориальным, диамниотическим типом плацентации. При этом всегда будет две автономные плаценты, которые могут соприкасаться, образуя как бы одну плаценту, но их можно разделить. Два плодовместилища разделены между собой двумя хориальными и двумя амниотическими оболочками. Одной из основных причин образования дизиготных близнецов является мощная гормональная стимуляция яичников. Высокий уровень ФСГ может вызывать созревание и овуляцию одновременно нескольких фолликулов в одном или обоих яичниках или формирование в одном фолликуле двух яйцеклеток. Чаще всего две яйцеклетки исходят из одного фолликула.
Возможно также, что активация гипоталамических рилизинг-факторов приводит к стимуляции гипофиза и дальнейшей полиовуляции. Не исключено, что в результате различной чувствительности рецепторов передней доли гипофиза уровень ФСГ может варьировать в широких пределах, временами приводя к полиовуляции. Сходная картина полиовуляции на фоне повышенного уровня ФСГ может развиваться и при проведении стимуляции (гиперстимуляции), овуляции кломифенцитратом, клостильбегитом, хорионическим гонадотропином.
Отмечена определенная зависимость между рядом факторов и частотой возникновения дизиготной двойни. Так, среди женщин с многоплодной беременностью чаще встречаются пациентки в возрасте от 35 до 40 лет. Среди этих женщин преобладают повторнобеременные, с относительно большой массой тела и ростом. У тех женщин, у которых уже была дизиготная двойня, имеется больший шанс возникновения ее вновь. Вероятнее всего предрасположенность к развитию дизиготных близнецов может наследоваться по материнской линии по рецессивному типу. При наличии в анамнезе монозиготной двойни шанс ее повторного развития у той же женщины не больше, чем в общей популяции.
Отмечается более высокая частота двоень при аномалиях развития матки (двурогая матка, перегородка в матке). При раздвоении матки чаще, чем при нормальном ее строении, происходит созревание одновременно двух или более яйцеклеток, которые могут быть оплодотворены.
Вспомогательные репродуктивные технологии оказали прямое влияние на увеличение частоты образования дизиготных близнецов, что является следствием используемой при этом стимуляции ФСГ и ЛГ, что в свою очередь приводит к множественной овуляции. Предполагается, что почти все индуцированные беременности — мультизиготные. Это обусловлено тем, что в результате стимуляции сразу происходит овуляция нескольких фолликулов. При одновременном оплодотворении нескольких яйцеклеток некоторые из них могут расщепляться, и при этом образуется «смесь» дизиготных и монозиготных близнецов.
Теоретически существует возможность оплодотворения двух яйцеклеток разных овуляционных периодов, с наступлением новой беременности при наличии возникшей ранее, так как при этом может происходить очередная овуляция.
Монозиготные двойни формируются вследствие разделения одного плодного яйца на различных стадиях его развития и составляют 1/3 от всех двоен. В отличие от дизиготных близнецов частота их распространенности является величиной постоянной и составляет 3–5 на 1000 родов. В отличие от дизиготного варианта распространенность монозиготных близнецов не зависит от этнической принадлежности, возраста матери, паритета беременности и родов.
 Предполагают, что разделение оплодотворенной яйцеклетки может происходить в результате задержки имплантации и дефицита кислородной насыщенности. Эта теория позволяет также объяснить и более высокую частоту аномалий развития среди монозиготных близнецов по сравнению с дизиготными. Процесс задержки имплантации был подтвержден и в опытах на животных.
Предполагают, что разделение оплодотворенной яйцеклетки может происходить в результате задержки имплантации и дефицита кислородной насыщенности. Эта теория позволяет также объяснить и более высокую частоту аномалий развития среди монозиготных близнецов по сравнению с дизиготными. Процесс задержки имплантации был подтвержден и в опытах на животных.
Возможно, что причиной полиэмбрионии может быть механическое разъединение бластомеров (на ранних стадиях дробления), возникающее в результате охлаждения, нарушения кислотности и ионного состава среды, воздействия токсических и других факторов.
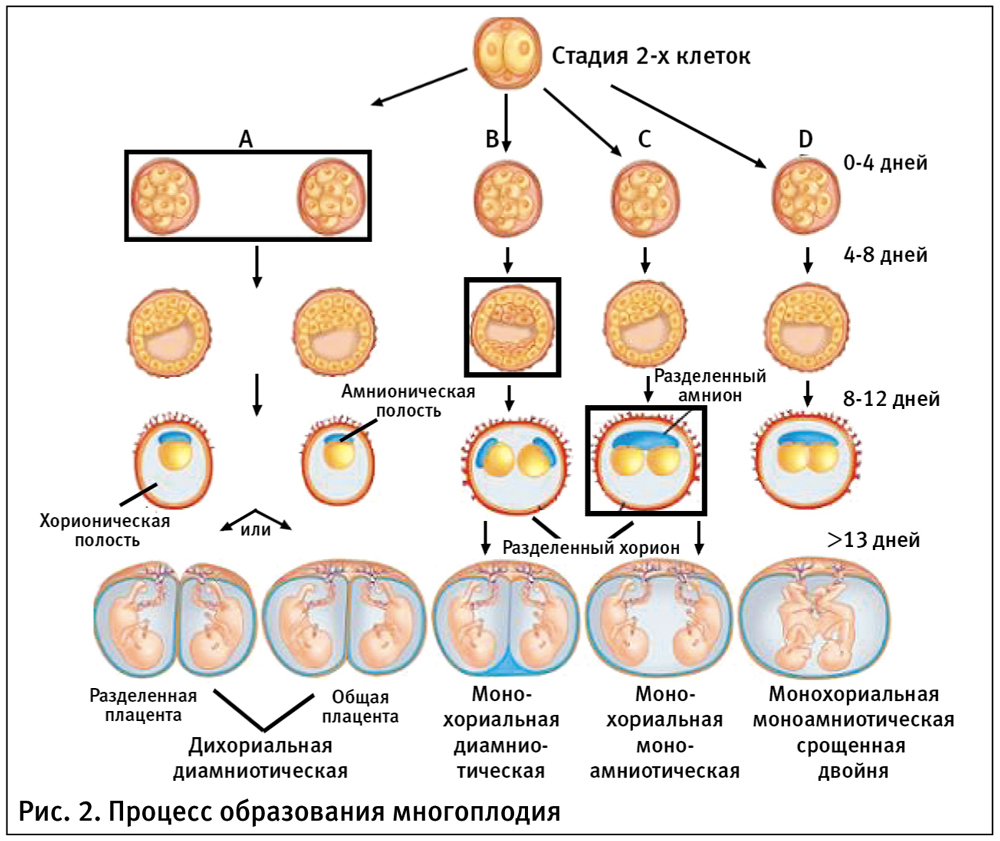
Возникновение монозиготной двойни связывают также и с оплодотворением яйцеклетки, имевшей два или более ядра. Каждое ядро соединяется с ядерным веществом сперматозоида, в результате чего образуются зародышевые зачатки. Описаны яйцеклетки и с тремя ядрами. В процессе развития плодного яйца вначале закладывается хорион, затем амнион и, собственно, зародыш. Поэтому характер плацентации при образовании монозиготной двойни зависит от этапа развития плодного яйца, на котором произошло его деление.
Если разделение плодного яйца наступает на протяжении первых 3-х дней после оплодотворения, то есть до формирования внутреннего слоя клеток — эмбриобласта (в стадии бластоцисты) и преобразования наружного слоя клеток бластоцисты в трофобласт, то монозиготные двойни имеют два хориона и два амниона. В этом случае монозиготная двойня будет диамниотической и дихориальной. Этот вариант встречается в 20–30% всех монозиготных близнецов. Если деление плодного яйца происходит между 4–8-м днем после оплодотворения на стадии бластоцисты, когда закончено формирование эмбриобласта и произошла закладка хориона из наружного слоя, но до закладки амниотических клеток, то сформируются два эмбриона, каждый в отдельном амниотическом мешке. Два амниотических мешка будут окружены общей хориальной оболочкой. Такая монозиготная двойня будет диамниотической и монохориальной. Большинство монозиготных близнецов (70–80%) представлены именно этим типом. Если разделение происходит на 9–10-й день после оплодотворения, ко времени завершения закладки амниона, то формируются два эмбриона с общим амниотическим мешком. Такая монозиготная двойня будет моноамниотической и монохориальной. Среди монозиготных близнецов это наиболее редкий тип, встречающийся приблизительно в 1% всех монозиготных близнецов и представляющий собой наиболее высокую степень риска с точки зрения течения беременности. При разделении яйцеклетки в более поздние сроки на 13–15-й день после зачатия (после формирования эмбрионального диска) разделение будет неполным, что приведет к неполному расщеплению (сращению) близнецов. Такой тип встречается довольно редко.

Происхождение тройни, четверни и большего количества близнецов бывает различным. Так, тройни могут образовываться из трех отдельных яйцеклеток, из двух или одной яйцеклетки. Они могут быть однояйцевыми и разнояйцевыми. Четверни могут быть также однояйцевыми и разнояйцевыми (чаще всего встречается дважды двойня и тройня с одним одиночным плодом).
Всё это диктует необходимость ранней диагностики, выявления многоплодия у женщин, адекватной оценки развития плодов и состояния матери, а также проведения профилактических мероприятий, направленных на предупреждение неблагоприятного исхода многоплодной беременности.
Диагностируем многоплодную беременность
Вопрос диагностики многоплодия является чрезвычайно актуальным и требует подробного изучения. Ранняя и полноценная диагностика многоплодной беременности, тщательное наблюдение врача женской консультации в дальнейшем определяют адекватную тактику ведения беременности и родов.
Что касается частоты посещений беременной женских консультаций, то она регламентируется действующим приказом МОЗ Украины от 15 июля 2011 года №417 и составляет в среднем 8–9 раз. Однако следует отметить, что частота посещений в случае выявления двойни, особенно у женщин с наличием экстрагенитальной или акушерской патологии, может быть расширена до 11–12 визитов. При наличии каких-либо отклонений от нормального течения беременности график посещения ЖК определяется строго индивидуально, в зависимости от сложившейся ситуации. К большому сожалению, на сегодняшний день число посещений ЖК женщинами с многоплодной беременностью значительно меньше, чем указано в данных рекомендациях, в связи с чем количество осложнений возрастает. Причина низкой посещаемости ЖК связана в большой мере с отсутствием достаточной информационной поддержки для женщин, готовых стать матерями, особенно в случае многоплодной беременности.
Первое знакомство женщины с доктором начинается с выяснения жалоб и тщательного сбора анамнеза. Прежде всего, следует узнать у беременной, нет ли у нее или ближайших родственников по линии отца и матери указаний на многоплодие, если такие предпосылки есть, то следует иметь в виду возможность развития многоплодной беременности. Также следует выяснить, не проводилась ли накануне стимуляция овуляции, не использовались ли вспомогательные репродуктивные технологии.
Что касается клинических исследований, то одним из ранних объективных признаков многоплодной беременности является увеличение размеров матки и несоответствие ее размеров сроку беременности. Во II триместре беременности возникает симптом «скачка» (особенно быстрое увеличение матки). Окружность живота также превышает свои размеры, характерные для данного срока беременности, и к концу беременности составляет более 100 см. Хотя этот вопрос достаточно спорный, в нашей практике были случаи, когда окружность живота беременной с многоплодием не превышала 94 см.
При акушерском исследовании характерно определение в матке трех и более крупных частей плодов (двух головок и одного тазового конца или двух тазовых концов и одной головки). Важным диагностическим признаком в распознавании многоплодия является низкое расположение предлежащей части по отношению ко входу в малый таз. Этот признак наблюдается у 92,5% женщин с многоплодной беременностью. Еще одной особенностью является прослушивание сердцебиения плодов в двух различных точках с «зоной молчания» между ними.
Наиболее достоверным методом диагностики многоплодной беременности является эхографическое исследование, точность которого составляет 99,3%. При помощи ультразвукового исследования мы не только осуществляем раннюю диагностику многоплодной беременности, но и определяем:
- Положение и предлежание плодов, характер их развития.
- Локализацию, структуру и количество плацент.
- Количество амниотических полостей.
- Объем околоплодных вод.
- Врожденные пороки развития и антенатальную смерть плодов.
- Состояние плодов с функциональной точки зрения.
- Характер МПК и ФПК с помощью доплерографии.
Согласно последним рекомендациям Кокрановской библиотеки, УЗИ следует проводить всем женщинам в ранних сроках беременности, оптимально — в 10–13 недель гестации, когда можно определить жизнедеятельность, хориальность, толщину шейной складки. При диагностике многоплодной беременности необходимо приложить максимум усилий для определения хориальности. Именно хориальность определяет течение беременности, ее результат, перинатальную заболеваемость и смертность. Согласно последним мировым исследованиям, монохориальная двойня в сравнении с дихориальной сопровождается достоверно более высоким риском перинатальной смертности, внутриутробной гибели плода, дискордантного развития плодов, некротизирующего энтероколита у новорожденных.
Наличие специфических ультразвуковых критериев — Т- или λ-признаков, которые формируются возле основания межплодовой перегородки, с высокой степенью достоверности позволяет поставить диагноз моно- или дихориальной двойни. Определение λ-признака при УЗИ на любом сроке беременности свидетельствует о дихориальном типе плацентации, Т-признак указывает на монохориальность. Кроме специфических ультразвуковых критериев существуют общепринятые критерии, позволяющие дифференцировать монохориальную двойню от дихориальной. Для монохориальной двойни характерно наличие одной плаценты, оба плода будут одного пола, а толщина их межамниотической мембраны <2 мм (2 слоя, оба амниотические). Для дихориальной двойни характерны две или одна плацента, их плоды могут быть однополыми или же разнополыми, а толщина межамниотической мембраны составляет >2 мм (4 слоя: 2 амниотических и 2 хориальных). Последующее УЗИ проводится в 18–21 неделю беременности для выявления структурных аномалий плодов.
Учитывая высокую перинатальную заболеваемость и смертность при многоплодной беременности, эхографическое исследование целесообразно дополнять функциональной ультразвуковой оценкой состояния близнецов, включая изучение дыхательных движений плодов, их двигательной активности и тонуса. Важной является доплерографическая оценка МПК и ФПК.
При многоплодной беременности, как правило, отмечаются более низкие значения индексов периферического сосудистого сопротивления в маточных артериях, что, вероятно, является адаптационной реакцией организма беременной.
Доплерографическое исследование кровотока в артериях пуповины позволяет подтвердить диссоциированное развитие плодов. При наличии ЗРП одного из плодов выявляется повышение значений индексов периферического сосудистого сопротивления в артериях его пуповины. Доплерографическое исследование ФПК дает возможность также уточнить диагноз трансфузионного синдрома.
Ранняя диагностика многоплодия способствует оптимизации ведения беременности и родов, оказывает влияние на частоту перинатальной заболеваемости и смертности близнецов.
Чего же стоит остерегаться при многоплодной беременности?
 Многоплодная беременность предъявляет к организму женщины повышенные требования, заставляя все органы и системы функционировать с большим напряжением. В связи с этим значительно чаще встречаются различные осложнения. Наиболее распространенные осложнения в Перинатальном центре г. Киева включают в себя следующее:
Многоплодная беременность предъявляет к организму женщины повышенные требования, заставляя все органы и системы функционировать с большим напряжением. В связи с этим значительно чаще встречаются различные осложнения. Наиболее распространенные осложнения в Перинатальном центре г. Киева включают в себя следующее:
- Преждевременные роды — 75 (52%).
- Угроза прерывания беременности — 136 (94,5%).
- Преэклампсия (легкая — 56 (82,3%), средняя — 7 (10,3%) и тяжелая степень — 5 (7,4%)). Всего 68 (47%).
- Преждевременный разрыв плодных оболочек — 63 (43,7%).
- Анемия (легкая — 74 (72,5%), средняя — 18 (12,5%) и тяжелая степень —10 (7%)). Всего — 102 (70,8%).
- Врожденные пороки — 5 (3,4%).
- Преждевременная отслойка нормально расположенной плаценты — 3 (2%).
- Аномальное количество околоплодных вод — 38 (26,4%).
- Послеродовое кровотечение — 3 (2,0%).
Существуют различные мнения по поводу профилактики вышеуказанных осложнений. По данным RCOG, в большинстве зарубежных стран не проводится превентивная профилактика осложнений, связанных с многоплодием. На территории нашего государства все же рекомендуются превентивные мероприятия, хотя и не значительно, но все-таки снижающие перинатальные и материнские потери.
Зачастую для профилактики той или иной степени анемии беременным с многоплодием после 12 недель гестации назначают превентивную противоанемичную терапию, включающую в себя не только препараты железа, но и фолиевую кислоту до 3-х месяцев. Использование препаратов железа в соединении с фолиевой кислотой достоверно снижает частоту выявления низких уровней гемоглобина, также снижает потребность гемотрансфузий в послеродовом периоде.
При проведении профилактических мероприятий для предупреждения преэклампсии материнская заболеваемость и смертность достоверно снижается на 20%. Для этого используются препараты Са (1 г/сутки) начиная с 16 недель беременности, аспирин (50–150 мг/сутки) после 20 недели беременности. Особое значение приобретает использование аспирина у беременных с варикозным расширением вен нижних конечностей, пороками сердца, протезами клапанов сердца и т.д.
С целью профилактики преждевременных родов беременным с многоплодием многие акушеры-гинекологи рекомендуют госпитализацию, профилактическое назначение токолитических препаратов, шов на шейку матки, обучение беременных мониторингу сократительной деятельности матки. Однако большинство систематических обзоров рандомизированных контролированных исследований выявили, что госпитализация беременных с многоплодием увеличивает вероятность преждевременных родов по сравнению с женщинами, которые не были госпитализированы; использование профилактического шва на шейку матки в 2 раза повышает риск развития преждевременных родов; рутинное использование токолитиков не влияет на частоту снижения преждевременных родов.
Таким образом, вопрос о выборе профилактических мероприятий на сегодняшний день является достаточно дискутабельным, требующим подробного изучения.
Какова же тактика родоразрешения беременных с многоплодием?
Тактика ведения таких родов неоднозначна и определяется сугубо индивидуально. Выбор способа родоразрешения предусматривает оценку возможности безопасных вагинальных родов и показаний к проведению кесарева сечения. Прежде чем сделать этот непростой выбор, нужно всеобще оценить акушерскую ситуацию с учетом следующих факторов: положение и предлежание плодов, предполагаемый вес, хориальность, состояние плодов, размеры таза матери, состояние матери и ее акушерский анамнез.
Если беременность доношенная и не было отмечено никаких отклонений, то течение родов будет определяться тем, каково предлежание первого плода и его предполагаемая масса. Если оба плода находятся в головном предлежании, роды ведутся через естественные родовые пути, и только в случае отклонений от нормально течения родов, план ведения пересматривается в пользу кесарева сечения.
Как бы ни хотелось многим женщинам кесарева сечения, данная операция имеет строгие показания, указанные в протоколе № 977 от 27.12.2011. К ним относятся:
- Тазовое предлежание или неправильное положение первого плода при многоплодной беременности (D).
- Моноамниотическая двойня (D) (лучшим методом родоразрешения является операция КС в 32 недели беременности после проведения профилактики РДС в стационарах 3 уровня).
- Синдром задержки роста одного из плодов при многоплодной беременности.
- Срощенные близнецы.
- Другие акушерские и экстрагенитальные показания.
По статистическим данным нашего центра, 84 женщинам (58,3%) было произведено кесарево сечение по тем или иным показаниям, закрепленным в существующих протоколах, и только у 60 женщин (41,7%) роды произошли через естественные родовые пути. В практике Перинатального центра было отмечено несколько родов через естественные родовые пути в тазовом предлежании обоих плодов с благополучным исходом как для матери, так и новорожденных.
Плановое родоразрешение: какой срок является оптимальным?
Согласно мировым рекомендациям, оптимальный гестационный возраст для родоразрешения двоень: 36–37 недель беременности. На сегодняшний день рекомендованным сроком родоразрешения монохориальной моноамниотической двойни являются 32 недели беременности после проведения курса кортикостероидов, что связано прежде всего со значительным увеличением перинатальных потерь после 32 недель гестации.
Подводя итог всему вышесказанному, можно сделать вывод, что ведение многоплодной беременности требует от специалиста наивысшей степени профессионализма и внимания. Важен каждый фактор, учитывать надо всё, — и только тогда, под чутким присмотром врача и при строгом соблюдении рекомендаций благополучно рождаются здоровые малыши — однояйцевые близнецы и разнояйцевые двойни.
Некоторые из рекомендаций по ведению многоплодной беременности (по данным RCOG, ACOG)
- Всем женщинам с многоплодной беременностью должно быть предложено УЗИ в сроке 10–13 недель беременности для оценки жизнеспособности, хорионов, основных врожденных пороков развития и воротникового пространства.
- Женщины с многоплодной беременностью должны быть опрошены о наличии тошноты, болей в эпигастральной области, а также других необычных симптомов третьего триместра, поскольку они находятся в группе повышенного риска развития HELLP-синдрома (гемолиза, повышенного уровня печеночных ферментов и низкого уровня тромбоцитов), и до того, как симптомы преэклампсии появились.
- Высокая частота развития гестационного диабета и гипертонии требует проведения скрининга и мониторинга этих осложнений при многоплодной беременности.
- Женщины должны быть проинформированы о высоком риске многоплодной беременности до начала применения вспомогательных репродуктивных технологий (ВРТ).
- Роды при многоплодной беременности должны быть чаще всего запланированы в сроке 36–37 недель гестации.
- Целесообразно стремиться к вагинальным родам, если не определены конкретные клинические показания для кесарева сечения, такие как тазовое предлежание 1-го плода или наличие предыдущего кесарева сечения.
- После смерти одного из плодов при монохориальной беременности у выживших близнецов риск неврологических нарушений составляет порядка 12%. Клиницисты должны знать, что этот риск значительно выше, чем при дихориальной двойне.
- Плоды большинства монохориальных моноамниотических двоен имеют обвитие пуповины, и наилучшим способом родоразрешения является операция кесарево сечение после проведенного курса кортикостероидов в сроке 32 недели.
- При многоплодной беременности токолитики должны использоваться только при наличии признаков, свидетельствующих о начале родовой деятельности.
- Женщинам при преждевременных родах рекомендуется использование одного курса кортикостероидов, независимо от количества плодов.
- Серкляж, госпитализация, постельный режим и домашний мониторинг активности матки не были изучены при многоплодной беременности и, следовательно, не должны быть рекомендованы в профилактических целях. В настоящее время нет доказательств того, что их профилактическое применение улучшает результаты этих беременностей.
- Ведение ЗРП или смерти одного из плодов при многоплодной беременности должно быть индивидуальным, с учетом благополучия второго плода (плодов).


коментарів