Артериальная гипертензия (АГ) в настоящее время является одним из наиболее распространенных видов патологии у беременных и во многих экономически развитых странах по-прежнему остается основной причиной как материнской, так и перинатальной заболеваемости и смертности [1, 2]. Распространенность всех вариантов АГ у беременных составляет 8–15% и в последние десятилетия имеет явную тенденцию к росту [1, 3]. По данным ВОЗ, в структуре материнской смертности доля гипертензивного синдрома составляет 20–30%. Ежегодно более 50 тыс. женщин во всем мире погибает в период беременности и после родов из-за осложнений, связанных с АГ [2].
АГ повышает риск отслойки нормально расположенной плаценты, массивных коагулопатических кровотечений в результате отслойки плаценты, а также может быть причиной эклампсии, нарушения мозгового кровообращения, отслойки сетчатки [1].
В последнее время отмечено увеличение распространенности хронических форм АГ во время беременности, на фоне роста числа пациенток с ожирением, сахарным диабетом и увеличением возраста беременных. Есть и другой аспект проблемы: женщины, у которых впервые развиваются гипертензивные расстройства в период беременности, в дальнейшем относятся к группе риска по гипертонической болезни, ожирению, сахарному диабету, сердечно-сосудистым заболеваниям. Дети этих женщин также имеют повышенный риск развития различных метаболических и гормональных нарушений, сердечно-сосудистой патологии [1, 3, 4].
Особый интерес для клиницистов представляет резистентная артериальная гипертензия, которая не является тождественной неконтролируемой артериальной гепертензии и диагностируется, когда при приеме трех антигипертензивных препаратов разных классов (один из которых диуретик) в оптимальных дозах не удается достичь целевого артериального давления. При этом больные, у которых артериальное давление контролируется приемом четырех и более препаратов, также должны расцениваться как резистентные к лечению. Только у 5–10% пациентов, у которых артериальное давление не удается адекватно контролировать, гипертензия является резистентной [5, 6].
Именно с этой формой артериальной гипертензии связан наиболее высокий риск развития жизнеугрожающих осложнений – инфаркта миокарда, острой левожелудочковой и почечной недостаточности, геморрагического инсульта, гипертонического криза, нарушений зрения [5, 7–12].
Прогрессирование почечной недостаточности является наиболее частой и легко диагностируемой причиной резистентности артериальной гипертензии. При развитии атеросклеротического поражения сосудов почек, нарушение кровотока в почечных артериях может быть единственной причиной повышения артериального давления, а может наслаиваться на гипертоническую болезнь и способствовать более тяжелому течению гипертензии с развитием резистентности к терапии, которая ранее была эффективна. Наиболее частыми этиологическими факторами вазоренальной гипертензии являются атеросклероз (75%), фиброзно-мышечная дисплазия почечной артерии (до 25%), значительно реже (менее 1%) развитие реноваскулярной гипертензии обусловлено иными причинами и заболеваниями сосудов почек (системный васкулит, тромбоэмболия, врожденные аневризмы почечных артерий, травмы) или внепеченочной патологии (опухоли, гематомы). Патогенетические механизмы формирования вазоренальной артериальной гипертензии включают каскад нейро-гуморальных нарушений, обусловленных снижением кровообращения в одной или обеих почках. Происходит стимуляция ренин-ангиотензиновой системы, гиперпродукция ренина вследствие ишемии почки и связанная с ней активация синтеза ангиотензина и альдестерона [13, 14].
Вопросам ведения беременных с АГ уделяется большое внимание во всем мире, и каждый год появляется все новая и новая информация, посвященная этой проблеме. Однако подходы к лечению АГ при беременности никак нельзя считать окончательно установленными или даже удовлетворительными [15–18]. Поэтому обсуждение лечебных мероприятий при АГ у беременных является весьма актуальным. В медицинской литературе описаны единичные случаи резистентной АГ при беременности, причем нами не найдено ни одного, при котором бы беременность завершилась благополучно. Представляем клиническое наблюдение благоприятного завершения беременности у пациентки с единственной левой почкой, вторичной нефрогенной резистентной артериальной гипертензией.
Клинический случай
Больная К., 30 лет, поступила в отделение внутренней патологии беременных ИПАГ АМН Украины в марте 2012 года в сроке беременности 11–12 недель для решения вопроса о возможности вынашивания беременности. Из анамнеза выяснено, что в возрасте 11 лет в связи с опухолью неясного генеза ей удалена правая почка. Через год у ребенка с единственной левой почкой развилась стойкая тяжелая артериальная гипертензия. Повышенное артериальное давление удалось нормализовать и стабилизировать лишь после длительного подбора гипотензивных препаратов. Постоянная терапия с того времени включала ингибитор АПФ эналаприл, бета-блокатор метопролол и диуретик гидрохлортиазид. Вскоре после замужества пациентка забеременела. Будучи врачом и осознавая сложность клинической ситуации, уже в I триместре она обратилась в ИПАГ. Учитывая вторичную артериальную гипертензию II стадии 3 степени, ей предлагалось прерывание беременности, от которого она категорически отказалась. Во время беременности, как и в предгравидарный период, продолжала принимать постоянную антигипертензивную терапию в прежнем объеме (эналаприл с метопрололом), однако несмотря на это, в клинику ИПАГ госпитализирована с крайне высоким артериальным давлением. Обследована в полном объеме. При осмотре глазного дна отмечалась микроангиопатия сетчатки, белок в моче отрицательный, лейкоциты в моче 2–3 в поле зрения; биохимия крови: креатинин 0,063 ммоль/л, мочевина 3,27 ммоль/л, общий белок крови 76,1 г/л. УЗИ плода соответствовало сроку 11–12 недель. При подборе комбинированной антигипертензивной терапии выяснилось, что при любом сочетании двух, трех и даже четырех препаратов, однако в отсутствие ингибитора АПФ, добиться безопасного уровня артериального давления невозможно. Период подбора адекватной антигипертензивной терапии занял более 2 недель. В итоге, несмотря на хорошо известные противопоказания, больной сохранили терапию эналаприлом 10 мг, а также назначили бета-блокатор (бисопролол) 5 мг, агонист центральных имидазолиновых рецепторов (моксонидин) 0,4 мг в день. Беременную постоянно наблюдали в стационаре.
В сроке 28–29 недель беременности проведено УЗИ плода, при котором выявлены признаки дистресса плода в стадии компенсации, уменьшенное количество околоплодных вод, задержка внутриутробного роста плода. В связи с высокими и при этом нестабильными цифрами артериального давления пациентке была расширена гипотензивная терапия, к лечению добавлен блокатор кальциевых каналов (амлодипин), продолжен прием аспирина. Проводили также терапию, направленную на увеличение количества околоплодных вод. Согласно данным обзора Hofmeyr G., Gulmezoglu А. М., вошедшим в Кокрановскую библиотеку (СD 000134), единственным эффективным консервативным методом лечения маловодия является внутривенное введение больших количеств (1500 мл) гипотонического раствора. Учитывая тяжесть и характер основного заболевания нашей пациентки ей проводилась ежедневная инфузия 500 мл 5% глюкозы. Несмотря на проводимое лечение, отмечалась отрицательная динамика (количество околоплодных вод значительно уменьшилось до полного их отсутствия), в связи с чем на 30 неделе беременности произведена трансабдоминальная амниоинфузия. На базе кафедры акушерства, гинекологии и медицины плода НМАПО им. П. Л. Шупика в амниотическую полость введено 1200 мл физиологического раствора. После проведения процедуры отмечалось повышение количества околоплодных вод (АИ 16,0).
Однако в сроке 31 неделя началась спонтанная родовая деятельность. Учитывая ножное предлежание плода, задержку внутриутробного роста и его дистресс, срок беременности 30–31 недели, а также высокую гипертензию, родоразрешение было проведено путем операции кесарева сечение. Родился мальчик массой 1200 г, ростом 36 см, 2–3 балла по шкале Апгар. Ребенок умер через сутки, причиной смерти явилась гипоплазия легких.
Во время второй беременности через 2 года пациентка была госпитализирована в отделение внутренней патологии беременных ИПАГ в сроке 10–11 недель. Несмотря на тяжесть основного заболевания и явные противопоказания к пролонгированию беременности, вопрос о прерывании беременности больная не рассматривала. Учитывая неблагоприятный исход первой беременности, эналаприл был отменен. С 12 недель гестации назначена профилактика позднего гестоза – аспирин 75 мг/сут., с 16 недель – кальций 1 г/сут. С целью предупреждения плацентарной дисфункции назначили также низкомолекулярный гепарин в средней профилактической дозе (эноксапарин 40 мг подкожно 1 раз в сутки). Гипотензивная терапия включала в себя четыре гипотензивных препарата в максимальных дозах (лерканидипин, уранидил, клонидин, бисопролол). Позднее был добавлен молсидомин.
Несмотря на массивную антигипертензивную терапию, артериальное давление на протяжении всей беременности было очень высоким – 170/110 мм рт. ст., периодически 220/120 мм рт. ст. (см. рисунок).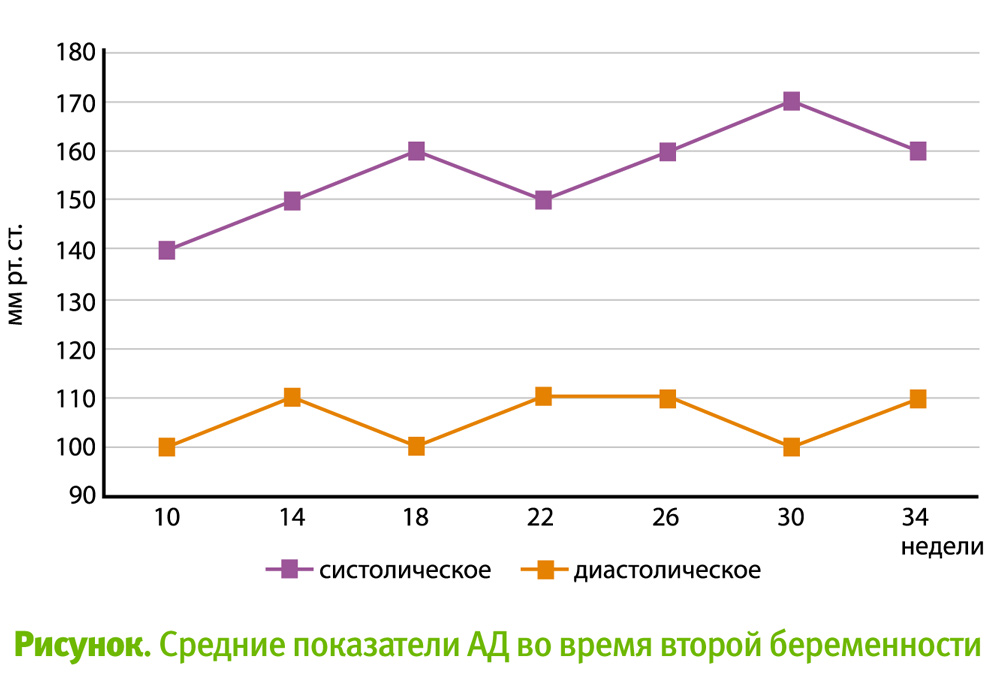
В сроке 31 неделя беременности была проведена профилактика синдрома дыхательных расстройств плода бетаметазоном. Бетаметазон введен в дозе 6 мг 4 раза каждые 12 часов (общая доза – положенных 24 мг), так как даже такое количество гормона вызывало подъем артериального давления более 200/120 и требовало дополнительной гипотензивной терапии. Проводили тщательный постоянный контроль состояния плода (допплерометрическое измерение фетоплацентарного кровотока, ультразвуковое исследование, кардиотокография), суточный мониторинг артериального давления. Пациентка находилась под строжайшим врачебным контролем, а также длительно (с 20 недель беременности) на полупостельном режиме, который создавал дополнительные трудности: нарушение стула в виде тяжелых запоров, боли в позвоночнике, тревожно-депрессивное состояние. Совместно с акушерами-гинекологами и кардиологами с больной работали физиотерапевт и психолог. Беременность удалось пролонгировать до срока 35 недель. Пациентка была родоразрешена в связи с присоединением преэклампсии (нарастание суточной протеинурии). Проведено кесарево сечение под спинальной анестезией. Родилась живая недоношенная девочка 1970 г, 48 см, 5–5 баллов по шкале Апгар. Послеродовый период протекал без осложнений. Ввиду тяжести основного заболевания лактация была прекращена. Родильнице произведена коррекция гипотензивной терапии, назначены ингибитор АПФ эналаприл, бета-блокатор бисопролол,  диуретик инапамид (см. таблицу). Мать и ребенок в удовлетворительном состоянии были выписаны на 14 сутки после родов. Через 3 месяца после родов авторы имели возможность видеть счастливую мать в стабильном состоянии и нормально развивающегося ребенка.
диуретик инапамид (см. таблицу). Мать и ребенок в удовлетворительном состоянии были выписаны на 14 сутки после родов. Через 3 месяца после родов авторы имели возможность видеть счастливую мать в стабильном состоянии и нормально развивающегося ребенка.
Анализируя описанный случай, следует напомнить, что ингибиторы АПФ (в данном случае эналаприл) улучшают почечный кровоток, увеличивают скорость экскреции натрия и замедляют прогрессирование хронического заболевания почек.
Вместе с тем, препараты этой группы оказывают негативное влияние на плод, они легко проникают через плаценту и приводят к возникновению осложнений у плода. Один из механизмов отрицательного влияния – снижение плацентарного кровотока за счет вазоконстрикторного действия брадикинина на сосуды плаценты.
Исследования показали, что ингибиторы АПФ не обладают тератогенным действием на ранних стадиях беременности, во время фазы органообразования, но опасны в фетальном периоде. Терапия ингибиторами АПФ во время беременности приводит к недостатку объема амниотической жидкости (олигогидрамниону), почечной недостаточности плода, гипоплазии легких, антенатальной гибели плода [1,17].
Основной вывод, который можно сделать из описанного случая таков: ингибиторы АПФ оказывают на плод более неблагоприятное влияние, чем гипертензия, которую они способны лечить.
Полный перечень литературы находится в редакции. ![]()


коментарів