Цю статтю підготовлено провідним науковим співробітником Інституту економічних досліджень та політичних консультацій у рамках проекту «Інформаційно-просвітницька кампанія щодо аналізу реформи системи охорони здоров'я в Україні», який виконує Інститут економічних досліджень та політичних консультацій за підтримки Міжнародного фонду «Відродження»
Навіщо?
 За роки незалежності система охорони здоров’я залишалась однією з небагатьох нереформованих сфер життя українців. Разом з тим, сьогоднішня система відрізняється від радянської медичної системи. Вона працює за власними неписаними правилами гри. Неформальні платежі часто є невід’ємним елементом системи, який допомагає їй вижити. З одного боку, вони дозволяють пацієнту розраховувати на більшу доступність якісної медичної допомоги, однак, не гарантують цього. З іншого боку, медичні працівники можуть отримати додатковий прибуток до своєї низької заробітної плати, яка залишається на 20% нижчою за середню по економіці. Крім того, головні лікарі медичних закладів розраховують на неформальні платежі для того, щоб відремонтувати приміщення, придбати додаткове обладнання. В останні роки такі неформальні платежі дедалі більше замінюють обов’язковими «благодійними» внесками з боку пацієнтів. Зокрема, це стало необхідним з огляду на те, що виділеного бюджетного фінансування переважно вистачало лише на заробітну плату та оплату комунальних послуг.
За роки незалежності система охорони здоров’я залишалась однією з небагатьох нереформованих сфер життя українців. Разом з тим, сьогоднішня система відрізняється від радянської медичної системи. Вона працює за власними неписаними правилами гри. Неформальні платежі часто є невід’ємним елементом системи, який допомагає їй вижити. З одного боку, вони дозволяють пацієнту розраховувати на більшу доступність якісної медичної допомоги, однак, не гарантують цього. З іншого боку, медичні працівники можуть отримати додатковий прибуток до своєї низької заробітної плати, яка залишається на 20% нижчою за середню по економіці. Крім того, головні лікарі медичних закладів розраховують на неформальні платежі для того, щоб відремонтувати приміщення, придбати додаткове обладнання. В останні роки такі неформальні платежі дедалі більше замінюють обов’язковими «благодійними» внесками з боку пацієнтів. Зокрема, це стало необхідним з огляду на те, що виділеного бюджетного фінансування переважно вистачало лише на заробітну плату та оплату комунальних послуг.
Маршрут пацієнта став незрозумілим і заплутаним, оскільки у наявній системі охорони здоров‘я пацієнти мають можливість самостійно вирішувати, до якого лікаря їм йти, а дільничний терапевт у місті часто працює як диспетчер, який спрямовує пацієнта до вузьких спеціалістів. При цьому підхід до оплати праці на основі фінансування наявної інфраструктури (зокрема, ліжок у лікарнях) та ставок лікарів призвів до зацікавленості лікарів у хворому пацієнтові, а не у здоровій людині. Оплата праці лікарів не залежить від якості та обсягу наданих послуг. Тому два лікарі однакового фаху в тому самому закладі можуть отримувати однакову заробітну плату при зовсім різному навантаженні. За результат амбулаторного лікування лікарі здебільшого не відповідають, оскільки, знову ж таки, пацієнт, отримавши призначення від кількох лікарів, насправді сам визначає, як йому лікуватися.
У результаті медична допомога в Україні надається переважно на вторинному рівні, тоді як у розвинених європейських країнах на первинному рівні надається допомога у близько 70% випадків. Відповідно частка фінансування також відрізняється: в Україні на фінансування первинної ланки витрачається менше 15%, тоді як у розвинених європейських країнах – близько 30%.
Тому реформування системи охорони здоров‘я було питанням часу. Фактично ж реформа розпочалась у 2011 році ухваленням двох законів: «Про внесення змін до основ законодавства України про охорону здоров’я» та «Про порядок проведення реформування у системі охорони здоров’я по пілотних регіонах». Пілотними було вибрано Дніпропетровську, Вінницьку, Донецьку області та Київ. Мета реформи – поліпшення здоров'я населення, забезпечення рівного та справедливого доступу усіх громадян до медичних послуг належної якості.
Як змінюється надання медичної допомоги?
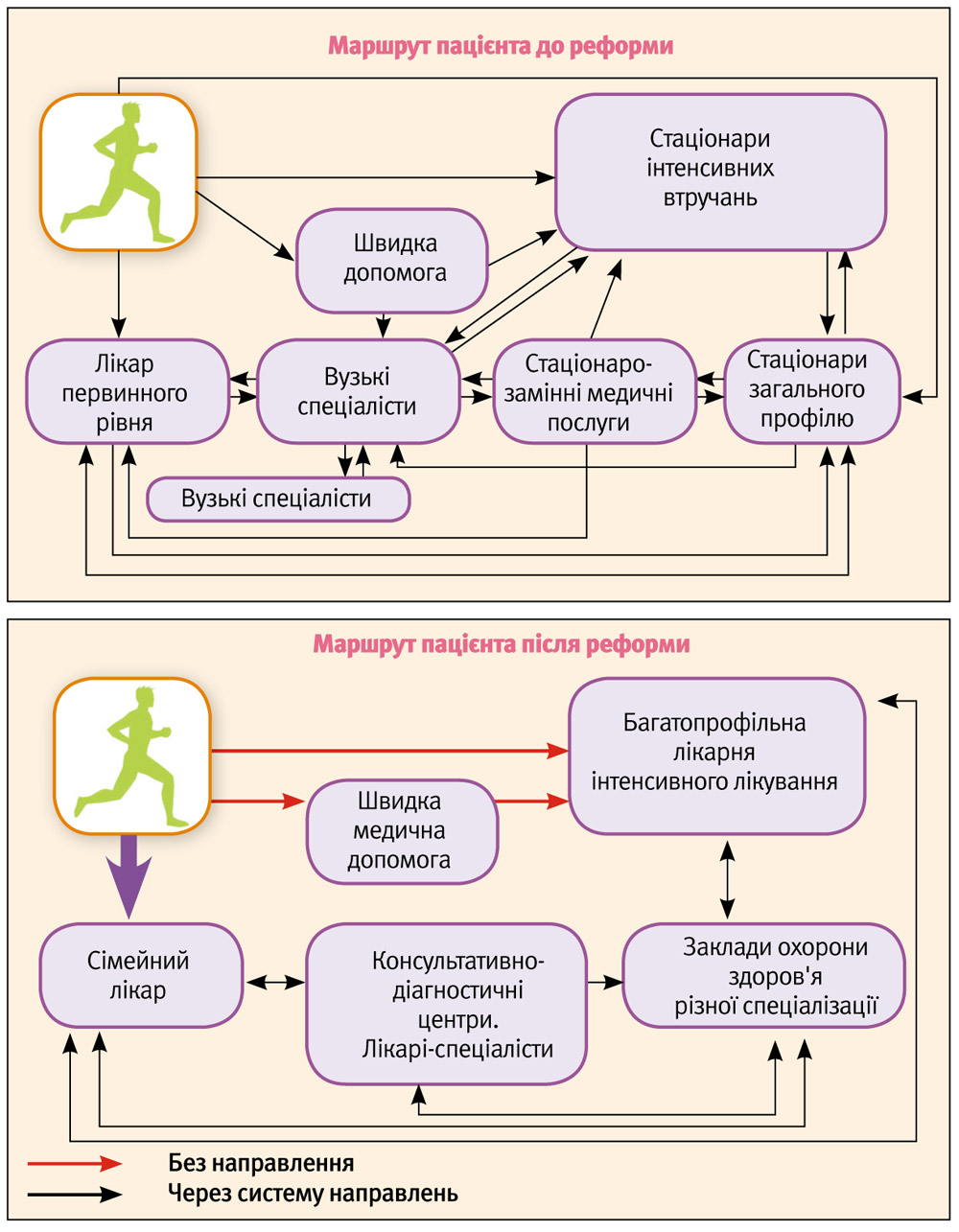 На першому етапі реформи потрібно відокремити первинну ланку медичної допомоги, що за новою моделлю надаватиметься центрами первинної медико-санітарної допомоги (ЦПМСД) із мережею амбулаторій і ФАПів. Центри відповідають за надання базової допомоги при першому зверненні до лікаря, що визначена пріоритетом у реформуванні системи охорони здоров’я України. ЦПМСД за світовою практикою означає первинну турботу про здоров’я пацієнтів, а не просто лікування хворих. Тому велику роль у новій системі повинна відігравати профілактика.
На першому етапі реформи потрібно відокремити первинну ланку медичної допомоги, що за новою моделлю надаватиметься центрами первинної медико-санітарної допомоги (ЦПМСД) із мережею амбулаторій і ФАПів. Центри відповідають за надання базової допомоги при першому зверненні до лікаря, що визначена пріоритетом у реформуванні системи охорони здоров’я України. ЦПМСД за світовою практикою означає первинну турботу про здоров’я пацієнтів, а не просто лікування хворих. Тому велику роль у новій системі повинна відігравати профілактика.
Нова модель системи охорони здоров’я ґрунтуватиметься на наданні допомоги лікарем загальної практики/сімейної медицини (далі по тексту «сімейний лікар»). Сімейний лікар – це лікар, який знає все про здоров’я родини, знайомий з її стилем життя. Цей лікар відповідає за процес та результат лікування пацієнта. Він краще оснащений і всебічно підготовлений, що дає йому можливість не тільки лікувати застуди і грип, але й виконувати базові функції певних вузьких спеціалістів:
- лора – подивитися вухо та ніс і вилікувати неускладнені отити та риніти,
- офтальмолога – перевірити зір і подивитися очне дно,
- гінеколога – оглянути жінку і вести фізіологічну вагітність,
- ендокринолога – перевірити рівень глюкози (завдяки наявності глюкометра) і за потреби скоригувати дозу інсулінознижуючих препаратів для хворих на цукровий діабет.
Якщо ж сімейний лікар виявить ускладнення або встановить наявність хвороби, він може спрямувати пацієнта до вузьких спеціалістів. Отже, лікар виступатиме своєрідним гідом у медичній системі та слідкуватиме за лікуванням на вторинному рівні.
Для зацікавлення лікарів у наданні якісної допомоги передбачено право пацієнтів на вільний вибір лікаря первинної ланки, яке він може реалізувати щороку у вересні. При цьому оплата праці лікаря залежить від кількісних і якісних показників. Так, лікар первинної ланки отримуватиме надбавку до ставки, якщо кількість приписаних пацієнтів перевищує норму у 1500 осіб у місті і 1200 осіб у селі. Якісні показники включають раннє виявлення певних хвороб (туберкульозу, онкології), охоплення дітей вакцинацією, а дорослих флюорографією тощо. Водночас надбавки до окладу знижуються, якщо лікар не сумлінно виконує свої обов’язки, зокрема, якщо було виявлено запущені випадки туберкульозу або онкології.
Відокремлена від первинної допомоги вторинна амбулаторна медична допомога (ВМД) надаватиметься клініко-діагностичними центрами (КДЦ) або клініко-діагностичними підрозділами лікарень. Зокрема йдеться про те, що вузькі спеціалісти повинні вміти надавати як амбулаторну, так і стаціонарну медичну допомогу. Це означає відхід від ідеї «хірурга, який вивчав хірургію», до «хірурга, який оперує».
При цьому, фінансування первинної допомоги здійснюється за рахунок міських/районних бюджетів, а для фінансування ВМД передбачено створення фінансового пулу на рівні області. Тому заклади ВМД, які були у підпорядкуванні районів та міст, потрібно передати на рівень області.
На другому етапі реформи передбачено створення госпітальних округів для надання медичної допомоги. Госпітальний округ складатиметься із закладів первинного рівня (центрів ПМСД із мережею амбулаторій) та закладів вторинного рівня, до яких належать:
- консультативно-діагностичні центри / підрозділи лікарень;
- багатопрофільні лікарні інтенсивного лікування;
- лікарні відновного (реабілітаційного) лікування;
- лікарні планового лікування;
- хоспіси;
- спеціалізовані медичні центри.
Госпітальні округи створюють на одну чи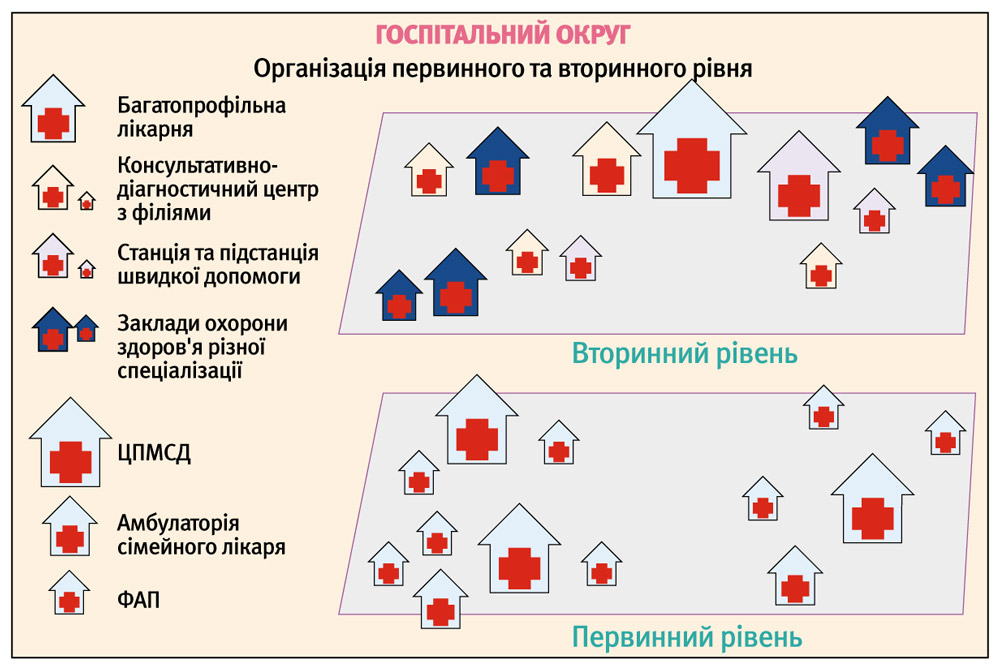 кілька адміністративно-територіальних одиниць регіону з чисельністю населення від 150 до 350 тис. осіб з урахуванням щільності розселення і статево-вікової структури, стану транспортних комунікацій, їх географічного розташування, перспективи соціально-економічного розвитку, а також позицій територіальних громад. Тому їх створення є тривалим процесом, який вимагає суттєвої підготовки. Крім того, це вимагає додаткового фінансування, особливо на оснащення лікарень інтенсивного лікування та відкриття хоспісів. На першому і другому етапах реформування відбуватиметься оптимізація суттєво роздутої мережі медичних закладів.
кілька адміністративно-територіальних одиниць регіону з чисельністю населення від 150 до 350 тис. осіб з урахуванням щільності розселення і статево-вікової структури, стану транспортних комунікацій, їх географічного розташування, перспективи соціально-економічного розвитку, а також позицій територіальних громад. Тому їх створення є тривалим процесом, який вимагає суттєвої підготовки. Крім того, це вимагає додаткового фінансування, особливо на оснащення лікарень інтенсивного лікування та відкриття хоспісів. На першому і другому етапах реформування відбуватиметься оптимізація суттєво роздутої мережі медичних закладів.
Як впроваджено перший етап реформи у пілотних регіонах?
Для надання первинної допомоги протягом 2012 року в пілотних областях було створено мережу центрів ПМСД: 53 центри у Дніпропетровській, 72 – у Донецькій, 33 – у Вінницькій області. У Києві реформа проводилася лише у Дарницькому і Дніпровському районах, де було створено 9 центрів ПМСД (в інших районах міста центри почали створювати у 2013 році).
Право пацієнтів на вільний вибір лікаря первинної ланки було реалізовано з певними обмеженнями, щоб уникати ситуацій суттєвого перевантаження одних лікарів і недовантаження інших. Частково це також відбувалось через недостатню кількість лікарів первинної ланки. Зокрема, укомплектованість штатних посад лікарів фізичними особами у ЦПМСД різниться від 65,0% від потреби у Донецькій області до 79,3% у Вінницькій області. Отже, різниться навантаження на одного лікаря первинної ланки, причому навантаження є вищим у сільській місцевості. Зокрема, у Дніпропетровській та Вінницькій областях середнє навантаження на одного сімейного лікаря становить близько 1850 пацієнтів, а у Донецькій області – 2261 пацієнт.
Тому не всі сімейні лікарі отримали відчутне підвищення рівня оплати праці після запровадження надбавок за кількісні показники. У той час, коли владні органи звітують про підвищення заробітної плати сімейних лікарів до 5–6 тисяч гривень, найчастіше зростання заробітної плати не перевищувало 30%. Зокрема, більшість лікарів, опитаних Інститутом економічних досліджень та політичних консультацій (далі – Інститут), зазначили, що їхня заробітна плата становила 2400–2900 гривень. Для того, щоб отримати заробітну плату на рівні 5–6 тисяч гривень, лікарям потрібно обслуговувати принаймні 3000 пацієнтів (найчастіше це має місце у випадках, коли сімейний лікар надає допомогу також пацієнтам, які прикріплені до лікаря, який проходить перенавчання).
При цьому, найчастіше за якісні показники лікарі ще не отримують доплат. З одного боку, нормативною базою визначено, що надбавки за якісні показники виплачують за рахунок економії фонду оплати праці, що за умов обмеженого фінансування є досить нереальним. З іншого боку, лікарі ще не працюють повністю за новими правилами, що частково пов’язано із нерозумінням профілактичної роботи, відсутністю вакцин для щеплень, браком достатньої кваліфікації. При цьому лікарі не розуміють, як проводити профілактику, зокрема, через те, що цьому питанню приділяють мало уваги при навчанні у медичних закладах та перенавчанні на курсах. У лікарів виникає питання: «Я що, бігати тепер повинен за всіма?». При цьому викликає занепокоєння відсутністю у населення відповідальності щодо свого стану здоров'я.
Несуттєве підвищення рівня оплати праці на фоні збільшення навантаження, паперової роботи та відповідальності сімейного лікаря, яким найчастіше стають педіатри і терапевти після проходження короткострокового перенавчання, часто знижує бажання лікарів працювати сімейними лікарями. Зокрема під час обговорень, які проводив Інститут, лікарі говорили про те, що вони не готові і не хочуть надавати ширший спектр послуг через низьку мотивацію і суттєве підвищення контролю. Щодо ведення вагітності один із сімейних лікарів зазначив: «Я завжди знайду патологію і спрямую жінку на вторинний рівень».
З іншого боку, нові сімейні лікарі зазначають, що вони не мають достатньої кваліфікації для надання ширшого спектру допомоги, оскільки короткострокові курси допомагають оновити теоретичну базу, але не надають достатніх практичних навичок. Лікарі не завжди вміють використовувати оснащення сімейного лікаря, яке вони отримали на робочих місцях. Відповідно, як зазначають окремі лікарі, це оснащення «стоїть на шафі і ми його знімаємо, коли приїздить перевірка». Зокрема перенавчені лікарі не вміють подивитися очне дно, розшифрувати електрокардіограму тощо. Окреме питання стосується доцільності перенавчення педіатрів і терапевтів передпенсійного та пенсійного віку, частка яких подекуди перевищує 40%.
Сумніви щодо кваліфікованості сімейного лікаря надавати широкий спектр медичної допомоги призводять також до спротиву населення реформуванню. Найбільший спротив чинять батьки, які сумніваються, що перенавчений терапевт зможе надати кваліфіковану допомогу дітям. Іноді такий супротив підтримується самими лікарями первинної ланки.
Цю проблему пілотні регіони вирішують по-різному. З січня 2013 року в Дніпропетровській області почали створювати науково-діагностичні центри, у яких новим сімейним лікарям викладатимуть практикуючі лікарі. У Вінницькій області та у Києві ставиться наголос на використанні групових практик, коли це можливо (частково це використано і в інших регіонах). Один із підходів полягає у тому, що на рівні ЦПМСД залишають не лише фахівців первинної ланки – сімейного лікаря, педіатра і терапевта, але й окремих вузьких спеціалістів (за наказом МОЗ йдеться про гінеколога, невропатолога, ЛОРа, офтальмолога і хірурга). У такому випадку сімейний лікар має можливість за потреби отримати консультацію у вузького спеціаліста.
Оскільки у перенавченого терапевта є побоювання щодо лікування дітей, а у перенавченого педіатра недостатньо кваліфікації щодо лікування дорослих, то іноді головні лікарі ЦПМСД намагаються організувати спільну практику таких лікарів у амбулаторіях. Водночас це призводить до проблеми «змішаних черг», що викликає занепокоєння пацієнтів. Йдеться про спільний прийом дорослих і дітей, що викликає проблеми із дотриманням «дня здорової дитини», а також про прийом хворих і вагітних жінок.
Разом з тим, змішаних черг не можна буде уникнути у майбутньому, коли лише сімейний лікар надаватиме медичну допомогу на первинному рівні. Для зменшення можливих негативних наслідків від таких змішаних потоків на рівні закладів головні лікарі працюють над питанням організації прийому пацієнтів. Зокрема йдеться про запис на прийом по телефону і, відповідно, реєстратура (або ж медсестра загальної практики/сімейної медицини у відокремлених амбулаторіях) може розмежовувати потоки пацієнтів. В окремих закладах було по годинах розмежовано прийом пацієнтів (кілька годин діти, потім дорослі). Зрозуміло, що пацієнтам потрібен час, щоб запам’ятати відповідні зміни і звикнути до нових правил. Водночас важливо донести пацієнту, що лікаря можна викликати додому у випадку важкого стану (високої температури, інфекційного захворювання).
Чи оптимізовано мережу на першому етапі реформи?
Досвід пілотних регіонів свідчить про користь від відкриття відокремлених амбулаторій сімейної медицини, які наближують первинну медичну допомогу до пацієнта. Водночас, для підтримки такої ідеї населенням важливо забезпечити відповідні умови роботи лікарів і відповідне оснащення. Йдеться про наявність оснащення сімейного лікаря, експрес-аналізаторів, гінекологічного крісла тощо. Також великою перевагою може бути робота у цих амбулаторіях справді сімейних лікарів, які закінчили навчальний заклад за цим фахом. Успішність таких амбулаторій підтверджена досвідом Кривого Рогу.
Відповідно, у пілотних регіонах йдеться про розширення мережі амбулаторій сімейної медицини. Водночас у 2012 році пришвидшився процес реорганізації сільських дільничних лікарень в амбулаторії сімейної медицини із денним стаціонаром. В окремих випадках при амбулаторії було організовано пункт базування швидкої допомоги, що дозволяє залишити цілодобову доступність медичної допомоги селянам.
Необхідність такої оптимізації часто пов’язана із неефективністю фінансування стаціонарних ліжок. Ці заклади часто не завантажені повністю, що призводить до розпорошеності кадрів і фінансування, втрати кваліфікації та погіршення якості наданої допомоги. Зекономлені кошти від оптимізації можна було б переспрямувати на фінансування інших закладів, у яких надають якіснішу допомогу.
Разом з тим, найчастіше така оптимізація призводить до протестів населення, адже за відсутності доріг і регулярного транспортного сполучення з районними центрами доступність медичної допомоги в окремих випадках погіршилася. Йдеться, зокрема, про нижчу доступність вторинної амбулаторної допомоги та лабораторних досліджень. Тому місцевим органам влади варто індивідуально та виважено підходити до питання реорганізації медичних закладів. За потреби в такій оптимізації варто налагодити виїзні прийоми вузьких спеціалістів на базі амбулаторії сімейної медицини та організувати кабінети забору крові і транспортування матеріалів для аналізів в лабораторії.
Чи є виважена інформаційна кампанія?
Однією з найважливіших проблем у процесі реформування галузі стала відсутність випереджальної зрозумілої інформаційної кампанії на рівні держави. Населенню – як пацієнтам, так і медикам – не було пояснено, у чому полягають зміни. Водночас нерозуміння змін з боку медиків, особливо вузьких спеціалістів, через відсутність інформації щодо їхнього майбутнього викликало спротив з їхнього боку.
Страхи і спротив лікарів змінам швидко ретранслювалися на побоювання населення щодо реформи. Непоодинокими стали випадки, коли педіатри «попереджали» своїх пацієнтів, щоб вони не йшли з дітьми до перенавчених з терапевтів сімейних лікарів або повідомляли про плани піти з медицини, що частково пояснюється побоюваннями цих лікарів втратити пацієнтів.
Додатковий конфлікт між лікарями первинної і вторинної ланки пов’язаний також із фінансуванням. Тоді як фінансування первинного рівня у пілотних регіонах поліпшилось у 2012 році, брак коштів став дедалі більше відчутним на вторинному рівні. При цьому звіти влади про виплату заробітної плати сімейним лікарям на рівні 5–6 тисяч гривень, що є радше винятком, дедалі більше ускладнюють відносини між лікарями та посилюють їхнє обурення.
Незрозумілість і заплутаність нового маршруту пацієнтів, яким не пояснили зміни, дедалі більше збільшили критику реформи з боку населення. Тому неабиякого значення набуває розробка чітких інформаційних матеріалів на рівні держави, області, району, міста, села і окремого закладу.
Добре проведена інформаційна кампанія може полегшити запровадження нових правил та становлення якісно нових відносин у галузі, що вимагає часу. Зміни потрібно робити виважено. При цьому найкращим стимулом для переходу населення до сімейного лікаря є позитивний досвід. Прецедент позитивного досвіду поширюється серед людей, і вони більше підтримуватимуть реформу.
Реформа в інших регіонах України – які проблеми?
Багато проблем, з якими зіштовхнулись владні органи, медики і пацієнти під час впровадження реформи, частково пов’язані з тим, що реформа розпочалася без попередньо затвердженої чіткої стратегії. Також була відсутня «цільова» модель надання допомоги, а тому її вироблення практично з нуля стало викликом для пілотних регіонів. На місцевому рівні не було ухвалено чітких планів оптимізації мережі медичних закладів (як на первинному, так і на вторинному рівнях), що призвело до нерозуміння змін з боку населення, особливо медиків. При впровадженні реформи, зокрема, при створенні ЦПМСД, виникало непорозуміння щодо маршруту пацієнта, черги і довгі маршрути між різними закладами охорони здоров‘я, оскільки не всі ЦПМСД та амбулаторії були повністю оснащені. Тому до поширення реформи на всю територію України важливо ухвалити стратегію реформування системи охорони здоров’я, у якій чітко виписати модель надання медичної допомоги у реформованій системі із визначенням зрозумілого маршруту пацієнта. Для розповсюдження реформи на решту території України потрібно чітко виписати дорожню карту реформи, щоб інші області не повторювали помилки першопрохідців.
Натомість, хоча початково планували поширювати реформу на інші регіони України з 2015 року, після ретельного аналізу реформи у пілотних регіонах, відповідно до затвердженого Президентом Національного плану дій на 2013 рік, реформа почалася у непілотних регіонах вже цього року. Така поспішність має багато ризиків.
Зокрема, досвід пілотних регіонів не є однаковим і часто існує різне вирішення суперечливих питань. Це пов’язано із тим, що пілотні регіони фактично постали перед викликом самим виробляти нову модель надання медичної допомоги, а нормативну базу було ухвалено вже під час реформування. Тому ретельний аналіз кроків реформування є необхідним, щоб мінімізувати помилки і уникнути проблем на рівні інших областей. Натомість, підхід органів влади «ми подивились, як зроблено у пілотах, і робимо по-своєму – краще» є небезпечним, оскільки може призвести до хаосу в наданні медичної допомоги в Україні.
Додатковий ризик поширення реформи у пілотних регіонах сьогодні пов'язаний із браком фінансування, яке необхідне для підвищення заробітних плат, проведення ремонтів, закупівлі необхідного обладнання та матеріалів. Зокрема, пілотні регіони отримали відповідні субвенції на проведення реформи. Водночас без такого фінансування в інших регіонах реформа може закінчитись провалом. Зважаючи на постійне недофінансування медицини, експерти Інституту вважають хибною думку, що реформа може дозволити заощадити на фінансуванні галузі. Знайти фінансування всередині галузі можливо лише за умови одночасного масштабного закриття і скорочення ліжок у стаціонарах, що нераціонально і недоцільно. Разом з тим, реформа може допомогти ефективніше використовувати кошти і забезпечити надання якіснішої медичної допомоги. Але для цього треба засвоїти уроки пілотних регіонів і не повторювати помилки при реформуванні галузі у цілому.


коментарів