 Перивентрикулярна лейкомаляція (ПВЛ) – двостороннє ішемічне ураження білої речовини головного мозку, прилеглої до бокових шлуночків, яке розвивається у незрілому мозку недоношених дітей, народжених переважно до 32 тижнів гестації. ПВЛ характеризується некрозом перивентрикулярної білої речовини навколо передніх рогів бокових шлуночків і навколо трикутника на рівні парієто-окципітального з’єднання чи зорової променевості. Іноді спостерігається геморагічна ПВЛ, що супроводжує внутрішньошлуночкові крововиливи. ПВЛ призводить до пошкодження підпластинчастої зони нейронів, що може порушити коркову організацію і зв’язки між таламусом і корою головного мозку.
Перивентрикулярна лейкомаляція (ПВЛ) – двостороннє ішемічне ураження білої речовини головного мозку, прилеглої до бокових шлуночків, яке розвивається у незрілому мозку недоношених дітей, народжених переважно до 32 тижнів гестації. ПВЛ характеризується некрозом перивентрикулярної білої речовини навколо передніх рогів бокових шлуночків і навколо трикутника на рівні парієто-окципітального з’єднання чи зорової променевості. Іноді спостерігається геморагічна ПВЛ, що супроводжує внутрішньошлуночкові крововиливи. ПВЛ призводить до пошкодження підпластинчастої зони нейронів, що може порушити коркову організацію і зв’язки між таламусом і корою головного мозку.
У міжнародній класифікації хвороб (МКХ-10) гіпоксично-ішемічні ураження головного мозку новонароджених дітей подані у наступних рубриках: Р91 – інші порушення церебрального статусу новонароджених, Р91.0 – ішемія мозку, Р91.1 – перивентрикулярні кисти (набуті) у новородженого, Р91.2 – церебральна лейкомаляція у новородженого.
Частота ПВЛ становить 7–26% серед недоношених масою менше 1500 г при народженні і зростає зі збільшенням виживаємості недоношених новонароджених. Серед померлих недоношених новонароджених до 75% мають ознаки ПВЛ.
Типи ПВЛ
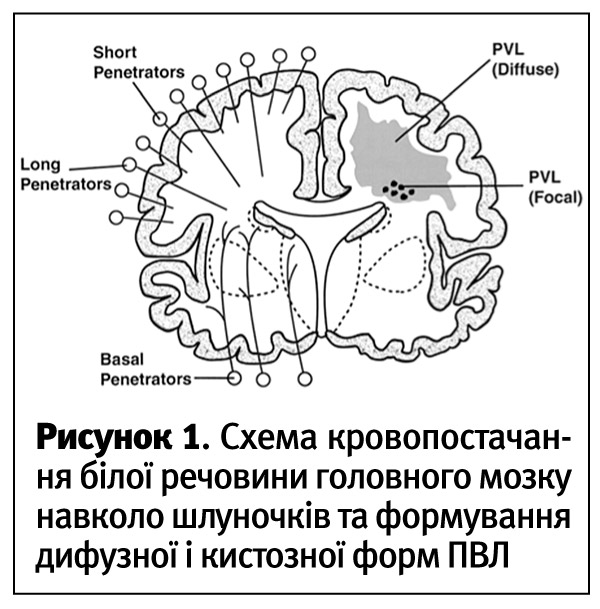 Розрізняють два типи ПВЛ: фокальну і дифузну. Фокальна ПВЛ становить собою некроз усіх типів клітин з наступним утворенням кист у зоні кінцевих розгалужень довгих пенетруючих артерій, переважно при важкій ішемії у більш зрілих дітей, після 32 тижнів гестації. Мікроскопічно виявляють коагуляційний некроз, інфільтрацію мікроглією, проліферацію астроцитів, появу макрофагів і формування кист. З часом кисти зменшуються у розмірі і зникають.
Розрізняють два типи ПВЛ: фокальну і дифузну. Фокальна ПВЛ становить собою некроз усіх типів клітин з наступним утворенням кист у зоні кінцевих розгалужень довгих пенетруючих артерій, переважно при важкій ішемії у більш зрілих дітей, після 32 тижнів гестації. Мікроскопічно виявляють коагуляційний некроз, інфільтрацію мікроглією, проліферацію астроцитів, появу макрофагів і формування кист. З часом кисти зменшуються у розмірі і зникають.
Дифузна ПВЛ є наслідком ураження специфічних клітин-попередників олігодендроцитів у зоні кінцевих розгалужень довгих і коротких пенетруючих артерій, переважно при помірній ішемії у дітей віком 24–30 тиж. гестації. Наслідками цього типу ураження є порушення утворення мієліну і астроцитарний гліоз, зменшення об’єму білої речовини головного мозку і вентрикуломегалія, вторинна по відношенню до дефіциту мієліну.
Патогенез
Патогенез ПВЛ пов’язаний із поєднанням судинних, метаболічних, місцевих і системних порушень. В основі ураження лежить ішемія білої речовини мозку у зоні суміжного кровопостачання, порушення ауторегуляції мозкового кровотоку і ураження олігодендроглії вільними радикалами.
Кровопостачання білої речовини головного мозку відбувається за рахунок довгих і коротких пенетруючих артерій. Короткі пенетруючі артерії розвиваються до 24–30 тижнів гестації, мають менше анастомозів, ішемічне ураження в цей термін розвивається навіть при незначних порушеннях кровообігу і викликає дифузну ПВЛ. З 32 тижнів зявляються довгі пенетруючі артерії з великою кількістю анастомозів, ішемічне ураження розвивається при більш важких порушеннях кровообігу і призводить до кистозної форми ПВЛ. Починаючи від 28 тижнів гестації, з поступовим розвитком судин, схильність мозку недоношених до ПВЛ зменшується.
У недоношених дітей спостерігається недостатність ауторегуляції мозкового кровотоку із залежністю від системної циркуляції. Клітини олігодендроглії високочутливі до ішемічного пошкодження, наступної реперфузії та утворення вільних радикалів: незрілі клітини олігодендроцитів, на відміну від зрілих, накопичують вільні радикали, причиною чого є повільний розвиток і низька активність ферментів антиоксидантного захисту.
ПВЛ нерідко розвивається у дітей з крововиливами у шлуночки головного мозку, чому сприяють подібні шляхи патогенезу обох типів пошкодження, а також висока концентрація іонів заліза, які беруть участь у формуванні вільних радикалів.
При ішемії відбувається коагуляційний некроз і розриви аксонів, внаслідок чого вивільняється глютамат і порушується його зворотнє захоплення. Глютамат знижує синтез глютатіону, стимулює утворення вільних радикалів, а також активує глютаматні AMPA/kainate-рецептори, і таким чином, викликає загибель олігодендроглії.
Запалення пошкоджує незрілу олігодендроглію незалежно від того, пов'язано воно з інфекцією чи з ішемією, викликаючи утворення цитокінів та вільних радикалів. Так, частота розвитку ПВЛ у недоношених зростає при інфекції матері, плаценти або плода. Ішемія-реперфузія також супроводжується швидкою активацією мікроглії, секрецією цитокінів, активацією, адгезією та міграцією макрофагів і клітин запалення. Окрім прямого цитотоксичного ефекту, вазоактивна дія цитокінів та інших медіаторів каскаду запалення порушує регуляцію мозкового кровотоку і викликає ішемію.
Чинники ризику ПВЛ у новонароджених
Чинниками ризику ПВЛ з боку матері є багатоплідна вагітність, призначення індометацину вагітній, допологова кровотеча, тривалий безводний проміжок, хоріоамніоніт і будь-який інфекційний процес, вживання наркотиків, гіпотензія, пологи через природні родові шляхи, інструментальна допомога у пологах.
Чинники ризику з боку дитини – недоношеність, низька оцінка за шкалою Апгар, ішемія мозку, гіповолемія, гіпокапнія, гіперокія, гіпотензія, метаболічний ацидоз, внутрішньошлуночкові крововиливи, набряк головного мозку, пологова травма, проведення штучної вентиляції легень (ШВЛ), бронхо-легенева дисплазія, транспортування між відділеннями, мала маса тіла для терміну гестації, відкрита артеріальна протока, перинатальні інфекції, у тому числі сепсис, флюктуація артеріального тиску, апное з брадикардією.
Клінічні прояви ПВЛ
Клінічні прояви ПВЛ є неспецифічними, нерідко захворювання безсимптомне. Типовими є ускладнений перебіг неонатального періоду та тривале проведення ШВЛ. Можлива зміна поведінки новонародженого (неспокій або в’ялість), зміна м’язового тонусу у кінцівках, бідність або недостатність рухів, апное та брадикардія, тремор, судоми, порушення рефлексу смоктання і зміна фізіологічних рефлексів новонароджених.
У скоригованому віці 40 тижнів відмічається підвищена збудливість, порушення циклу сон–неспання, тремор кінцівок у спокої, підвищення рефлексу Моро, зниження рефлексу опори, стійкий асиметричний шийно-тонічний рефлекс, підвищення екстензорного тонусу у положенні на спині. Відмічається превалювання тонусу флексорів верхніх кінцівок, гіпотонія м’язів тулуба і нижніх кінцівок.
У скоригованому віці 48–56 тижнів на зміну екстрапалідарній моториці приходить пірамідна, кортикоспінальна, що проявляється змінами генералізованих рухів з writhing («корчі») на fidgety («йорзання»). У цьому ж віці відбуваються зміни у системі зору («візуальна посмішка»), а також маніфестація вогнищевих уражень у вигляді асиметрії рухів. У цьому періоді починається формування затримки психо-моторного розвитку, порушення зору (у 2–9% дітей) і слуху (у 4–28%). У поведінці превалюють неспокій, порушення сну. Відмічаються зригування і відсутність ефективного смоктання. Сегментарні і надсегментарні мієлоенцефальні рефлекси пожвавлені. У положенні на животі спостерігається патологічна екстензія голови, відсутність опори на передпліччя, розвивається гіпертонус екстензорів ніг і флексорів рук.
У скоригованому віці 64 тижні підвищена збудливість поступово проходить, дитина починає утримувати голову і тулуб у горизонтальному положенні, захоплює іграшку, формуються повороти. Спастичність у кінцівках може зменшуватися. У важких випадках відмічається пожвавлення рефлексу крокування з перехрестом гомілок. При тракції за руки у положенні сидячи у нижньо-грудному і поперековому відділах хребта формується кіфоз, нижні кінцівки випрямляються, що унеможливлює самостійне сидіння.
У віці 68–72 тижнів скоригованого віку відставання психо-моторного розвитку зростає. Відмічається формування спастичної диплегії (тетрапарезу з переважним пошкодженням нижніх кінцівок), збереження мієлоенцефальних рефлексів і відсутність формування мезенцефальних рефлексів. Діти не утримують позу в положенні на животі, у вертикальному положенні превалює екстензія ніг і флексія рук, здатність самостійно сидіти є неможливою внаслідок впливу симетричного шийного тонічного рефлексу. Спастичність рук порушує сформований навичок захвату іграшок. У скоригованому віці 1 року зазначені порушення зберігаються.
При локалізації кист лише у фронтальних відділах великих півкуль можливі збереження м’язової гіпотонії і формування атонічної форми ДЦП. У випадку локалізації кист у ділянці задніх рогів бокових шлуночків можливе формування центральної сліпоти.
Методи діагностики ПВЛ
- Неврологічна діагностика передбачає оцінку поведінки недоношеного новонародженого до 44 тижнів постконцептуального віку, наприклад, за шкалою APIB (Assessment of Preterm Infants' Behavior). APIB базується на етіологічно-еволюційному підході і спирається на оцінку поведінки у залежності від навколишнього середовища: вегетативної системи, рухової сфери, уваги, саморегуляції, а також реакції на вплив середовища.
- Відеозапис генералізованих рухів (general movements – GMs). Метод заснований на візуальному аналізі відеозапису генералізованих рухів плода, новонародженого і малюка. Генералізовані рухи є однією з первинних форм активності плода і виникають на 8 тижні гестації. З 8 тижнів гестації до 46–48 тижнів скоригованого віку GMs мають назву writhing («корчі»). У віці 46–49 тижнів скоригованого віку форма і характер GMs у нормальних дітей змінюється з writhing на fidgety («йорзання»). У віці після 65 тижнів скоригованого віку у малюків поступово формуються інші типи спонтанної рухової активності, наприклад, свідомі рухи.
При ураженні головного мозку відбувається порушення GMs. В першу чергу, порушуються комплексність і варіабельність рухів, вони стають надмірно повільними чи швидкими, монотонними чи хаотичними, втрачають свою плавність та елегантність; кількісна сторона рухової активності змінюється меншою мірою. До аномальних рухів writhing GMs відносять рухи PR (poor repertoire, бідний, або поганий репертуар), CS (Cramped-Synchronized GMs, судомно-синхронізовані рухи) і Ch (Chaotic GMs, хаотичні рухи). Рухи fidgety вважаються ненормальними, якщо вони відсутні у дитини віком від 6 до 20 місяців, однак, інші типи рухів наявні (F-), а також якщо рухи fidgety проявляються достатньо, але є монотонними, їх амплітуда і швидкість збільшені, а також відмічаються посмикування (FA). Порівняльний аналіз показав, що аналіз генералізованих рухів краще визначає прогноз розвитку дитини з ПВЛ, ніж звичайний неврологічний огляд і методи нейровізуалізації.
Нейросонографія (НСГ). Проведення НСГ у недоношених є скринінговим методом, особливо чутливим у виявленні фокальної ПВЛ: у неонатальному періоді виявляють двосторонні кисти навколо бокових шлуночків мозку, дифузну ехощільність протягом понад 14 днів, без утворення кист. Дані НСГ можуть бути незміненими у пацієнтів з дифузною ПВЛ. У разі дифузної ПВЛ методом діагностики є КТГ або МРТ, у подальшому на НСГ виявляють збільшення розмірів бокових шлуночків мозку.
Для діагностики ПВЛ слід провести низку НСГ-досліджень до досягнення дитиною скоригованого віку 40 тижнів: на першому тижні життя, краще після 3 дня, у подальшому – на 10, 14, 21 і 28 день. У дітей, народжених до 30 тижня, треба робити додаткове обстеження на 45 день життя.
Ранні прояви ПВЛ характеризуються гіперехогенністю білої речовини головного мозку навколо бокових шлуночків, яка за інтенсивністю дорівнює сигналу від сплетіння бокових шлуночків і не зникає через 2–3 тижні. Стійка гіперехогенність є ознакою ПВЛ і асоціюється зі спонгіозом та мікрокальцифікацією на аутопсії. У подальшому гіперехогенність може зникнути або на її місці утворюються анехогенні кисти чи псевдокисти. Звичайно кисти утворюються через 14–28 днів після епізоду ішемії і виявляються приблизно у 15% немовлят з ПВЛ. У важких випадках кистозна ПВЛ за розмірами може перевищувати самі шлуночки мозку. Зникнення (спадання, зворотній розвиток, резолюція) кист при ПВЛ відбувається у віці 4–5 місяців життя, однак, нормалізація НСГ-картини не означає зникнення морфологічних змін у речовині мозку, оскільки кисти заміщаються гліозною тканиною. Іноді кисти можна побачити антенатально чи відразу після народження, що свідчить про внутрішньоутробний характер пошкодження головного мозку. Оскільки перивентрикулярний ішемічний інфаркт супроводжується дефіцитом олігодендроглії та мієліну, приблизно з кінця 1 місяця життя розвивається атрофічна, чи замісна вентрикулодилятація. Крім того, спостерігається розширення міжпівкульної борозни, субарахноїдальних просторів, розширення мозкових борозен.
Комп’ютерна томографія (КТГ) менш інформативна у діагностиці ПВЛ, ніж НСГ.
Магнітно-резонансна томографія (МРТ) є більш інформативною у діагностиці дифузної ПВЛ та після закриття черепних швів і тім’ячка. На МРТ виявляють наступні ознаки гіпоксичного ураження головного мозку: потоншанння corpus callosum, нерегулярні контури шлуночків та їх розширення, зменшення перитригональної білої речовини, ураження периферичної білої речовини, уповільнення мієлінізації, підвищення перивентрикулярної щільності, коркові ураження.
Електроенцефалографія (ЕЕГ). Для ПВЛ характерні наступні зміни на ЕЕГ: позитивні гострі хвилі у проекції вертексу, роландичної борозни і негативні гострі хвилі у тім’яних і потиличних ділянках.
Викликані потенціали (ВП). ВП формуються на 28 тижні гестації. Розрізняють слухові, зорові і сомато-сенсорні ВП. Зорові ВП мають 100% прогностичну цінність для діагностики центральної сліпоти внаслідок кистозної ПВЛ, що локалізується у ділянці задніх рогів бокових шлуночків. Слухові ВП мають більше значення для визначення глибини ураження мозку при асфіксії, ніж при ПВЛ. Сомато-сенсорні ВП показали 100% прогностичну цінність при гіпоксичних ураження мозку, в тому числі при ПВЛ.
Біохімічна діагностика. Підтвердження гіпоксії–ішемії передбачає виявлення маркерів ураження мозку і маркерів пошкодження власне білої речовини мозку. З цією метою можна визначати кислотно-лужний стан (рН <7,00 і BE більше -12 мМоль/л у судинах пуповини), вміст гіпоксантину і сечової кислоти у крові і сечі, вільного заліза у крові, лактату і лактат-дегідрогенази у крові та лікворі, інтерлейкіну-6 і продуктів деградації фібрину в лікворі, мозкову фракцію креатин-фосфокінази у крові та лікворі. Визначення циклічного аденозин-монофосфату, нейрон-специфічної енолази і фактору росту нервів у лікворі дозволяє оцінити пошкодження речовини мозку. Про ураження білої речовини мозку можна судити по визначенню лейцинамінопептидази і основного білку мієліну у крові та лікворі, цереброгангліозидів і гліального фібрилярного кислого протеїну у лікворі.
Диференційна діагностика ПВЛ
Гіпоплазія білої речовини мозку. Причина захворювання невідома, проявами його є значне зменшення кількості білої речовини мозку, особливо у ділянці centrum ovale, при якому нейрони залишаються збереженими, гліоз і запалення відсутні. Клінічно проявляється спастичним тетрапарезом з моменту народження і затримкою розвитку.
Органічні та аміноацидурії. До них відносять фенілкетонурію, гомоцистинурію, хворобу кленового сиропу, гіпергліцинемію. Внаслідок порушення обміну аміно- і органічних кислот виникає порушення синтезу білків мієліну, його вакуолізація. Можливі також дефекти в організації та диференціації тканини мозку, гліальна проліферація.
Гіпотиреоз. Природжений дефіцит тиреоїдних гормонів призводить до порушення мієлінізації та проліферації-диференціації олігодендроглії. Клінічно це проявляється затримкою психічного та моторного розвитку. Страждають більшою мірою нейрони, ніж біла речовина мозку.
Дефекти харчування. При недостатності харчування у новонароджених і малюків відбувається зменшення вмісту цереброгангліозидів і плазмогенів (складових мієліну) у білій речовині мозку.
Хвороба Canavan (губчата дегенерація білої речовини мозку). Зумовлена накопиченням N-ацетиласпартатової кислоти внаслідок дефіциту N-ацетиласпартоацилази у фібробластах, що призводить до дефіциту мієліну, губчатої вакуолізації білої речовини, переважно субкортикально, набряку астроцитів. Клінічно проявляється макроцефалією із швидким ростом окружності голови, порушенням фіксації погляду, гіпотонією, а потім гіпертонією м’язів, затримкою психомоторного розвитку, сліпотою, судомами.
Хвороба Alexander (лейкодистрофія з дифузним формуванням волокон Rosenthal). Причина захворювання невідома. Виникає дефіцит мієліну з формуванням волокон Rosenthal у фібрилярних астроцитах. Клинічно нагадує хворобу Canavan.
Глобоїдоклітинна лейкодистрофія Krabbe. Причина захворювання полягає у дефіциті галактозилтрансферази, що призводить до накопичення галактозилефінгозину. Наслідком цього є недостатність мієліну, зменшення олігоденроглії і мультинуклеація глобоїдних клітин (макрофагів); у периферичних нервах виникає сегментарна демієлінізація. У клінічній картині відмічається збудження, тонічні м’язові спазми, м’язова гіпотонія, опістотонус, сліпота, затримка психомоторного розвитку.
Лейкодистрофія Pelizaeus–Merzbacher (вроджена форма). Аутосомно-рецесивне чи Х-залежне рецесивне захворювання, зумовлене мутацією чи дуплікацією гену, що відповідає за утворення протеоліпідного білку мієліну. Розвиваються недостатність мієліну, зменшення кількості олігодендроцитів, суданофільні включення. Клінічна картина включає ураження окулорухових м’язів, стридор, деформацію черепа, посмикування кінцівок, затримку психомоторного розвитку, судоми.
Лейкодистрофія з мозковими кальцифікатами і плеоцитозом у лікворі. Причина невідома, можливий зв’язок з a-інтерфероном. Розвивається дефіцит мієліну, фібрилярний гліоз, дифузні кальцифікати і вогнищеве накопичення клітин запалення. Клінічна картина включає збудження, тремор з підвищеним тонусом м’язів, гіпо- чи гіпертонію м’язів, дистонію, судоми, затримку психомоторного розвитку, мікроцефалію.
Лікування та профілактика ПВЛ
В даний час не існує специфічного лікування ПВЛ у гострому періоді. Профілактика ПВЛ включає низку анте- і постнатальних заходів.
Антенатальне призначення стероїдів (бетаметазон чи дексаметазон 24 мг в/м, повторними курсами) збільшує зрілість плода на 1 тиждень і зменшує частоту ВШК, ПВЛ, РДС (1).
Призначення антибіотиків вагітній у разі передчасного розриву навколоплідних оболонок (1).
Проведення пологів у перинатальному центрі чи лікарні ІІІ рівня (3).
Проведення пологів акушером, який має досвід у перинатології (7).
Проведення стабілізації дитини у пологовій залі досвідченим неонатологом (2, 6). Лікування дитини досвідченим неонатологом (4, 7).
Підтримка температури тіла дитини 36,5–37,2OС (6): застосування хімічних матрасів, транспортних кувезів з апаратом ШВЛ, пластикових мішків, зігрівання пологової кімнати.
Стабілізація кардіо-респіраторної системи до введення сурфактанту (2, 6). Введення його через 10 хвилин після народження дає ліпші результати.
Профілактика болю та стресу у дитини (2, 3, 4, 6, 7): догляд, що сприяє розвитку, зменшення рівня шуму і освітлення.
Обережне застосування седації наркотичними препаратами (2, 5).
Уникнення раннього, протягом перших 72 годин, проведення люмбальної пункції (4), яка впливає на ЧСС і оксигенацію.
Підтримка нейтрального положення голови дитини, з піднятим на 30О головним кінцем ліжка/кувезу (4, 6): це поліпшує венозне повернення із черепу і мозковий кровотік.
Лікування гіпотензії: підтримка середнього АТ, що дорівнює або трохи перевищує гестаційний вік дитини у тижнях.
Лікування лише явної, доведеної гіповолемії (3), як при передлежанні плаценти, розриві пуповини. Введення не більше двох болюсів рідини для підтримки АТ, за винятком доведеної явної гіповолемії (2).
Проведення болюсної інфузії протягом більше 30 хвилини (3).
Обережне застосування індометацину постнатально (1), переважно дітям групи ризику, матері яких не отримали стероїди антенатально чи мали хоріонамніоніт.
Оптимізація дихальної підтримки. Проведення ШВЛ у синхронізованому режимі, наприклад SIMV, а також високочастотної осциляторної вентиляції легень у високоб’ємній стратегії (1, 2).
Уникати гіпокарбії (підтримувати рівень PаCO2 45–65 mm Hg (3). Підтримувати РаО2 на рівні 50–70 mm Hg (SpO2 88–94%).
Не проводити планову фізіотерапію грудної клітки (2, 3, 4), особливо протягом перших 72 годин життя.
Не проводити планову санацію трахеї у дітей на ШВЛ (6), яка впливає на АТ, мозковий кровотік і внутрішньочерепний тиск. Обмежити введення натрію гідрокарбонату, а у разі потреби проводити інфузію на швидше, ніж за 30 хвилин (3). Показання для введення натрію гідрокарбонату – гіперкаліємія, втрата гідрокарбонату із сечею і тривала зупинка серця.
Обмежити застосування дексаметазону постнатально (2). Раннє, протягом перших 2 тижнів життя, введення дексаметазону пов’язане з вищою частотою ДЦП і ВШК. Призначати дексаметазон, у разі потреби, коротким курсом (2). Тривале застосування дексаметазону пов’язане з вищою частотою неврологічних ускладнень.
Підтримувати метаболічний, водно-електролітний і кислотно-лужний баланс.
Проводити раннє ентеральне і агресивне парентеральне харчування. Мінімальне трофічне харчування з першого дня життя. З першого дня життя глюкоза внутрішньовенно 4–6 мг/кг на добу, білок 2,5 г/кг на добу, ліпіди 0,5 г/кг на добу із зростанням, відповідно, до 12 мг/кг/добу, 3,5–4,5 г/кг/добу і 3,5 г/кг/добу. Потреба в енергії від 50 ккал/кг до 130 ккал/кг і більше. Критерієм адекватного харчування є прибавка маси тіла 15–20 г/кг/доб.
Ефективно лікувати судоми.
Проводити профілактику і лікування апное за допомогою кофеїну чи дихальної підтримки.
У реабілітації дітей з ПВЛ найбільш ефективними є нейрон-кінезіологічні методи (за методикою Войта, Козявкіна, Семьонової).
Ускладнення ПВЛ
Головним наслідком ПВЛ є формування спастичної диплегії, переважно у нижніх кінцівках (ДЦП), що розвивається у 62–100% дітей масою менше 1500 г, які мають перивентрикулярну лейкомаляцію. Це зумовлено пошкодженням довгих волокон кортико-спинального тракту у зоні перивентрикулярного некрозу. Волокна кортико-спинального тракту, які проходять до верхніх кінцівок, тулуба і обличчя, розташовані далі від бокових шлуночків мозку, однак, при поширеному процесі вони також можуть бути пошкодженими. Серед інших наслідків – епілепсія, затримка психічного розвитку і мовлення, окорухові розлади та субкортикальна cліпота, що пов’язані з пошкодженням зорової променевості і волокон зорового нерва.
Консультації новонароджених з ПВЛ
Діти з ПВЛ потребують постійного спостереження невролога, психолога, офтальмолога та сурдолога, реабілітації і лікування після виписки з лікарень та подальшої амбулаторної допомоги (через високий ризик розвитку ДЦП та інших ускладнень).
Перелік літератури знаходиться у редакції


коментарів