Складні патогенетaичні каскади, логічні клінічні рішення
25–27 вересня 2013 року в Києві пройшла науково-практична конференція «Репродуктивне здоров’я, актуальні питання сьогодення». Беззаперечним є факт, що захворювання, пов’язані з ендокринною дисфункцією в організмі жінки, на сьогоднішній день викликають більше запитань, ніж відповідей. Тому доповідь д. мед. н., професора Віри Іванівни Пирогової «Поєднання теорії та практики: гіперпластична тріада у гінекології*» стала узагальненням проблематики ендокринної гінекології, окремі питання якої стоять на межі онкологічних захворювань.
*Відео-доповідь можна переглянути на порталі www.oncodozor.com.ua
Кожному лікарю акушеру-гінекологу добре відомо, що доброякісні проліферативні процеси репродуктивних органів є складною та багатогранною проблемою теоретичної та клінічної медицини. Дійсно, статистика говорить сама за себе: міому матки діагностують у кожної 4–5 жінки незалежно від віку, причому після 30 років ризик розвитку міоми зростає аж до 76–80%; гіперпластичні процеси ендометрію у структурі гінекологічних захворювань складають 15–40%; до 10% жінок репродуктивного віку страждає на ендометріоз та практично у кожної жінки можна виявити ті чи інші зміни у грудних залозах. До того ж, гіперпластичні процеси майже ніколи не бувають ізольованими. На превеликий жаль, поєднання міоми матки з гіперплазією ендометрію спостерігається у кожної другої пацієнтки, міома з аденоміозом та гіперплазією ендометрію – у кожної третьої, а якщо долучити до цього мастопатію (67–95% випадків у жінок з гіперпластичними захворюваннями матки), то виходить складний ланцюг проліферації у статевих органах жінки під назвою «гіперпластичний синдром».
Зважаючи на таку поширеність гіперпластичних процесів в організмі, їх діагностика та лікування є надзвичайно складним завданням, особливо якщо взяти до уваги відсутність тривалого ефекту від гормональної терапії та схильність до частого рецидивування. До того ж, практичний лікар завжди має зважати на значний ризик малігнізації будь-яких гіпер- та диспластичних процесів жіночих статевих органів.
Професор Пирогова нагадала учасникам конференції про концепцію мультифакторності проліферативних захворювань жіночої репродуктивної системи, згідно якої вони є складними біологічними процесами, що зачіпають всі ланки нейрогуморальної регуляції організму жінки.
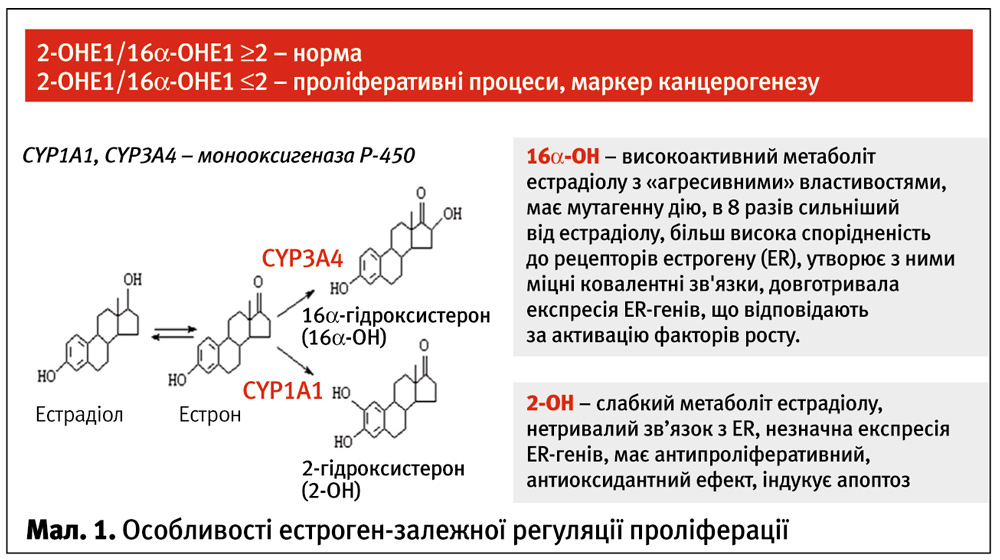
Найбільш поширеною є теорія, що стимуляція клітинного поділу реалізується через гормонозалежні проліферативні канали, де основне місце належить надлишковій естрогенній стимуляції. Але слід зазначити, що розвиток проліферативних каскадів обумовлений переважно не системною, а локальною гіперестрогенією, впливом «агресивних» метаболітів естрогену, тривалістю гормональної стимуляції естрогенових рецепторів (ER), активністю рецепторного апарату тканин. Особливу увагу слід приділяти співвідношенню метаболітів естрогенів (мал. 1). Вирішальне значення має визначення співвідношення високоактивного «агресивного» метаболіту 16a-ОНЕ1 до «слабкого» метаболіту 2-ОНЕ1 (в нормі 2-ОНЕ1/16a-ОНЕ1≥2). Якщо діагностується підвищений вміст 16a-ОНЕ1, це свідчить про агресивність подальшої проліферації та високий ризик малігнізації. На превеликий жаль, в Україні поки що не впроваджено у широку практику такі дослідження.
Поряд з гормональними, існують негормональні чинники проліферації естроген-залежних тканин. Не можна нехтувати хронічними запальними процесами, які виникають під впливом тих же факторів навколишнього середовища, оксидантів, метаболічних і гормональних порушень. Активація прозапальних цитокінів (TNF-a, IL-1) та ЦОГ-2, призводить до експресії фактору росту ендотелію судин і його рецепторів, і, як наслідок, до розвитку проліферативних процесів.
Окрім того, оточення, у якому ми живемо, продукти, що ми щодня споживаємо, упаковки, які містять токсичні речовини, постачають у жіночий організм додаткову дозу канцерогенних ксеноестрогенів. А якщо врахувати інші несприятливі фактори сьогоденного довкілля, вплив малих доз радіації, спадкові мутації, усе це викликає каскад перетворень та послідовно призводить до клітинної трансформації, проліферації та малігнізації. У поєднанні з пригніченням активності природних пухлинних супресорів, реалізація каскаду проліферації порушує усі природні механізми запрограмованої загибелі трансформованих клітин та створює умови для неконтрольованого клітинного поділу.
Також ми маємо враховувати, що гіперпластичні процеси жіночої статевої системи нерідко поєднуються з іншими ендокринними захворюваннями, особливо з патологією щитоподібної залози (аутоімунний тиреоїдит, вузловий зоб, гіпотиреоз). Звідси випливає важливий для клінічної практики підсумок: у разі обстеження пацієнтки з гіперпластичними процесами статевої сфери будь-якої локалізації слід проводити обов’язковий скринінг стану щитоподібної залози (УЗД, визначення рівня ТТГ, вільного Т4, АТ-ТПО).
При наявності гіперпластичних захворювань нам завжди важко визначитися з тактикою лікування. Кожен день перед нами постають складні питання – Що робити? Чи це допоможе? Чи це безпечно? На жаль, дослідження останніх років свідчать, що гормональна терапія зупиняє проліферацію лише на короткий проміжок часу, а не є довгостроковим вирішенням проблеми. Більше того, сьогодні в умовах оцінки загального стану здоров’я жінки, застосування традиційної гормональної терапії у ряді випадків обмежене не лише можливим розвитком побічних ефектів, але й неможливістю її призначення через супутні соматичні захворювання. Все це диктує необхідність пошуку альтернативних методів лікування. Ідеальною бачиться комплексна терапія дисгормональних порушень, що включає модифікацію способу життя у сукупності з полівалентною патогенетичною гормональною та негормональною корекцією. Професор підкреслила, що і гормональну терапію, і випадки, коли її неможливо застосовувати, треба обов’язково підсилювати препаратами негормонального ряду, які виявляють антиестрогенну, антипроліферативну дію та чинять комплексний вплив на всі обмінні процеси в організмі жінки.
Серед таких препаратів, дарованих нам природою, слід виділити «рослинні антиестрогени». Механізм дії цього лікарського засобу вивчений достатньо, аби впевнено рекомендувати їх як препарат першої ланки у складі лікування гіперпластичних процесів у матці, яєчниках та молочних залозах. Яке визначення «природних антиестрогенів»? Це лікарські рослини, що містять флавоноїди з низькою естрогенопозитивною активністю і можуть застосовуватися при пухлинах з будь-яким ступенем гормональної залежності. На сьогодні завдяки «рослинним антиестрогенам» можлива таргетна реалізація терапії на рівні молекулярних процесів. Вони вибірково блокують естрогенові рецептори, забезпечуючи їхню селективну модуляцію; блокують ароматазу, перешкоджаючи конверсії андростендіону і тестостерону в естрон, виявляють антиоксиданту та імуномодулючу дію. На підтвердження своїх слів В. І. Пирогова навела схему (мал. 2), що вичерпно ілюструє механізм таргетної (молекулярно-спрямованої) дії фітоселективної терапії при гіперпластичних змінах у репродуктивних органах (на прикладі препарату Тазалок™).
Всім вимогам щодо ефективного засобу для патогенетичної терапії гіперпластичних процесів жіночих статевих органів дійсно відповідає фітопрепарат Тазалок™ як комплексний засіб, що виявляє природну антиестрогенну, прогестерон-модулюючу, протизапальну, і, нарешті, антипроліферативну дію. В. І. Пирогова навела результати власного дослідження, у якому брали участь 50 пацієнток з дифузною мастопатією у поєднанні з аденоміозом та аутоімунним тиреоїдитом. У тих пацієнток, що приймали гестагени у вагінальній формі та еутірокс разом з фітокомплексом Тазалок™, значно швидше спостерігалося усунення клінічної симптоматики та зупинка проліферації як у матці, так і у молочних залозах. Оцінка стану учасниць після 6 місяців терапії довела ефективність лікування: було досягнуто статистично значуще зменшення клінічної симптоматики, і, що важливо, поліпшилась якість життя учасниць: у 10 разів зменшився больовий синдром, у більшості пацієнток було вирішено проблему мастодинії та відбулася нормалізація менструальної функції. Але таких результатів можна досягти лише за умов повноцінної діагностики та індивідуального консенсусу лікувальної тактики з пацієнткою, виключення хоча б одного препарату не забезпечило би нам перемогу над проліферацією.
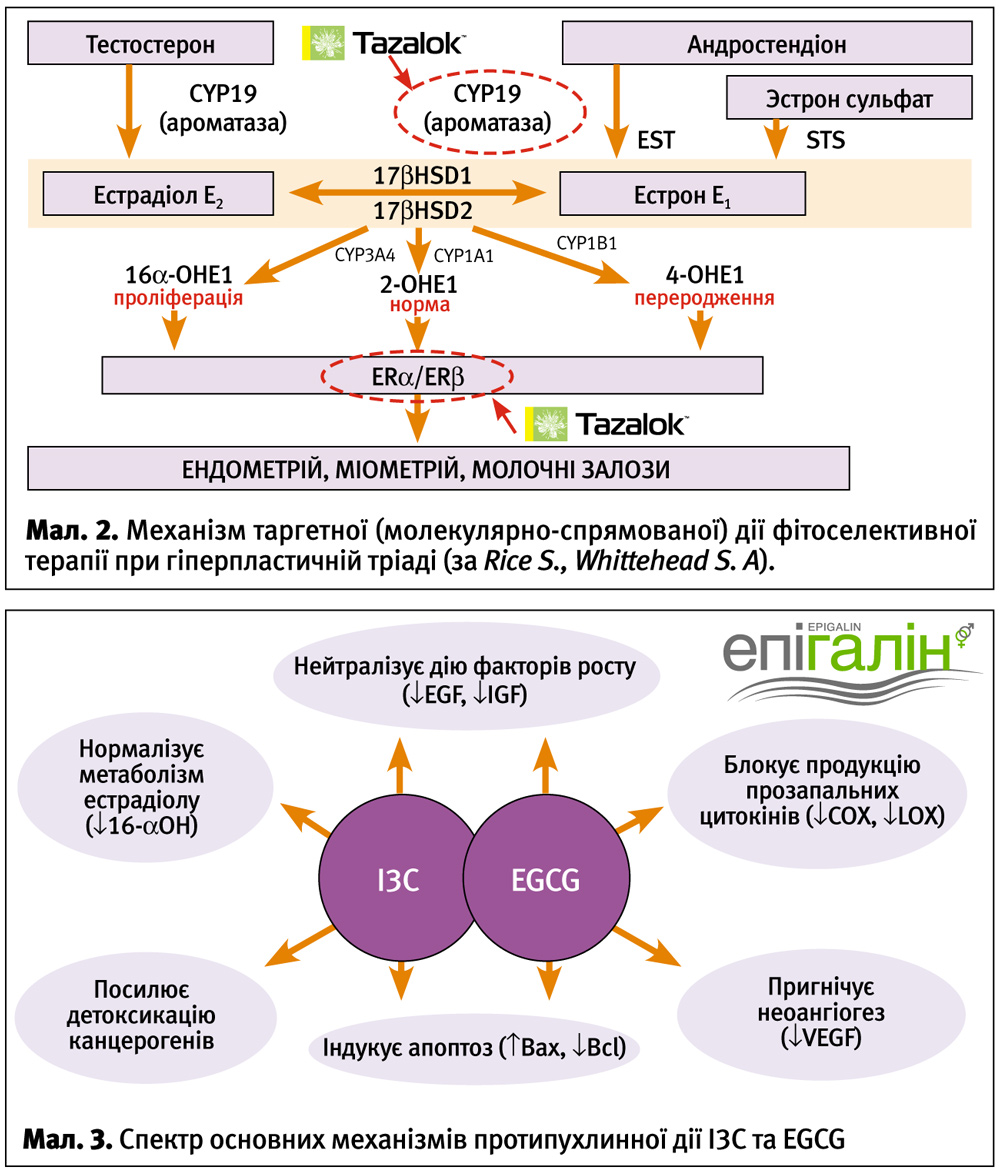
На завершення своєї доповіді В. І. Пирогова довела доцільність профілактичних протипухлинних заходів при наявності проліферативних процесів у жіночих статевих органах. Завдяки розвитку вивчення молекулярно-генетичних механізмів проліферації та речовин, що здатні впливати на всі ланки патогенезу, ми маємо повідомити про ренесанс таких відомих нам біологічно-активних молекул як індол-3-карбінол (I3C) та епігаллокатехін-3-галат (EGCG). За останні десятиліття науково доведено їх антиканцерогенну, тобто протипухлинну та антипроліферативну дію, особливо відносно гормоно-залежних органів (мал. 3). Насправді I3C та EGCG містяться у відомих нам овочах сімейства хрестоцвітих та зеленому чаї, але далеко не кожний може собі дозволити кожен день з’їдати приблизно кілограм свіжої капусти броколі та пити протягом усього дня справжній зелений чай, щоб отримати добову дозу I3C (200–400 мг) та EGCG (45–90 мг). Тому застосування онкопротекторів на основі I3C та EGCG (наприклад, Епігаліну) для нас є, можливо, єдиним засобом надійного захисту від зростання гормоно-залежних та гормоно-незалежних пухлин репродуктивних органів, особливо за наявності добре відомих факторів ризику малігнізації.

коментарів