Ентеровірусна інфекція об’єднує велику групу гострих вірусних захворювань, які мають подібні патогенетичні механізми розвитку і характеризуються широким спектром клінічних ознак від безсимптомного перебігу до тяжкого ураження нервової системи, внутрішніх органів
В останні роки намітилася чітка тенденція активізації ентеровірусної інфекції в світі, про що свідчать постійно зареєстровані в різних країнах світу епідеміологічні підйоми захворюваності й спалахи. Географія ентеровірусної інфекції надзвичайно широка і охоплює всі країни світу, в тому числі й Україну. Ентеровіруси спричиняють до 33–65% усіх захворювань, що супроводжуються гарячкою. Висока захворюваність обумовлена як значним прошарком у популяції неімунного до ентеровірусів контингенту населення, так і тривалим вірусоносійством (вірус може виділятися із організму людини до 5 місяців), яке сприяє поширенню збудника серед осіб різних вікових груп. До факторів ризику розвитку захворювання та тяжкого перебігу інфекції відносять ранній вік дитини, чоловічу стать, порушення правил гігієни, перенаселення житла, низький соціально-економічний розвиток.
В Україні з квітня 2014 року ми спостерігаємо підвищену захворюваність на ентеровірусну інфекцію, яка супроводжується висипом на кистях, стопах і слизових оболонках, а також плямисто-папульозним, розеольозним, місцями везикульозним висипом по всьому тілу.
Сучасна класифікація ентеровірусів була розроблена у 2000 році на підставі накопичених на цей час даних про генетичну структуру і філогенетичні взаємини різних представників роду Enterovirus. В даний рід входить сімейство Picornoviridae, яке, в свою чергу, включає 5 видів неполіомієлітних ентеровірусів, а саме Enterovirus А, В, С, Д, Е. Поліовіруси, за даною класифікацією, становлять окремий вид у роді Enterovirus. До складу виду А входять віруси Коксакі А2-8, 10, 12, 14, 16 і ентеровірус 71. Вид Enterovirus В є найчисленнішим і включає всі віруси Коксакі В і ЕСНО, за винятком ЕСНО 1, а також вірусу Коксакі А9 і ентеровірусів 69, 73, 77, 78-го типів. Вид Enterovirus С об'єднує представників вірусів Коксакі А, в тому числі 1, 11, 13, 15, 17–22, 24-го типів. Види Enterovirus D і Е порівняно нечисленні і включають 2 (Enterovirus 68 і 70) і 1 (А2) представники відповідно. Крім того, до складу роду входить значна кількість некласифікованих ентеровірусів. Таким чином, рід Enterovirus включає в себе більше 100 небезпечних для людини вірусів. У людини захворювання спричинюють три підгрупи ентеровірусів – поліовіруси (серотипи 1–3), віруси Коксакі (Коксакі А — серотипи A1–A22, A24, серотипи B1–B6; Коксакі В — серотипи 2,5) та ECHO віруси (серотипи 1–9,11–21, 24-27, 29–33). Назва вірусу Коксакі походить з назви району Нью-Йорка, де цей збудник вперше було відкрито, назва «ECHO віруси» — абревіатура з англійських слів enteric cytopathic human orphan viruses. Можливе одночасне інфікування людини різними штамами ентеровірусів.
Джерело інфекції – хвора людина або вірусоносій.
Механізм передачі – повітряно-крапельний або фекально-оральний, описано випадки вертикальної трансмісії від матері до дитини (протягом антенатального чи інтранатального періодів). Фактори зовнішнього середовища (вода у водоймах, басейнах, вода для пиття) можуть бути джерелом інфікування. Частіше хворіють діти і молоді люди. Характерна літньо-осіння сезонність. Імунітет після перенесеного захворювання досить тривалий (до декількох років). Вхідними воротами інфекції є слизова оболонка травного тракту і епітелій дихальних шляхів, там проходить первинна реплікація ентеровірусів та розвивається первинна віремія. Інтенсивна реплікація вірусів у клітинах слизової оболонки призводить до гіперплазії лімфоїдної тканини мигдаликів, регіональних лімфатичних вузлів, Пеєрових бляшок. Первинна віремія сприяє поширенню вірусу у більш віддалені відділи ретикуло-ендотеліальної системи, включаючи печінку, селезінку, спинний мозок, лімфатичні вузли. Потім розвивається вторинна віремія із подальшою реплікацією вірусу у інших органах, що призводить до розвитку симптомів ентеровірусної інфекції із ураженням різних органів і систем – ЦНС, серця, легень, підшлункової залози, нирок, м’язів, шкіри та ін., обумовлюючи різноманіття клінічних форм інфекції. Широка пантропність ентеровірусів лежить в основі великої різноманітності клінічних форм інфекції, які залучають в процес практично всі органи і тканини організму людини: нервову, серцево-судинну, шлунково-кишкову, респіраторну системи, а також нирки, очі, м'язи, шкіру, слизову порожнини рота, печінку, ендокринні органи. Більшість випадків ентеровірусної інфекції протікає безсимптомно. Велика частина клінічно помітних проявів – респіраторне захворювання, причому ентеровіруси вважаються другим за частотою збудниками ГРВІ.
Класифікація
Єдиної класифікації ентровірусної інфекції в світі не існує, прийнято всі захворювання, які спричинені цими збудниками, розділяти на:
- Потенційно тяжкі хвороби: серозні менінгіти, енцефаліти, гострі захворювання із паралічами (паралітична хвороба, полінейропатія), неонатальна ентеровірусна інфекція, міо- (пери-) кардити, гепатити, інфекції, що виникають у пацієнтів на фоні імунодефіцитних станів.
- Захворювання, які не становлять загрози для життя: гарячка, герпангіна, плевродинія, геморагічний кон’юнктивіт, фарингіт, увеїт, діарея.
Інкубаційний період при ентеровірусній інфекції становить 3–6 днів. Виділення вірусу з дихальних шляхів триває 1–3 тижні, з фекаліями — 7–11 тижнів від моменту інфікування.
Клінічні форми
Основні клінічні форми ентеровірусної інфекції: неспецифічна ентеровірусна гарячка, ентеровірусний везикульозний стоматит, герпангіна, неспецифічна ентеровірусна екзантема, ентеровірусна діарея, катаральна (респіраторна) форма.
Неспецифічна ентеровірусна гарячка (мала хвороба, триденна лихоманка) – розпочинається раптово з підвищення температури тіла до 38,5–40°C, недомагання, млявості, дратівливості, можливі слабкість, нудота, блювота, діарея, біль у горлі, біль, дискомфорт у животі, катаральні симптоми, висип на шкірі, у дітей старшого віку — головний біль, біль у м’язах.
Об’єктивно — кон’юнктивіт, незначна гіперемія слизової ротоглотки, мигдаликів, гіперплазія шийних лімфатичних вузлів, іноді спостерігаються слабко позитивні менінгіальні симптоми.
Гарячка триває в середньому 3 дні, інші симптоми захворювання звичайно утримуються протягом 4–7 днів. Можливий висип на шкірі – макульозний (плямистий), макулопапульозний (плямистопапульозний), уртикарний, везикульозний, рідше – петехіальний.
Ентеровірусний везикульозний стоматит – захворювання кистей, стоп, порожнини рота (hand-foot-and-mouth disease) – здебільшого спостерігається у дітей шкільного віку та підлітків (рис. 1, 2).
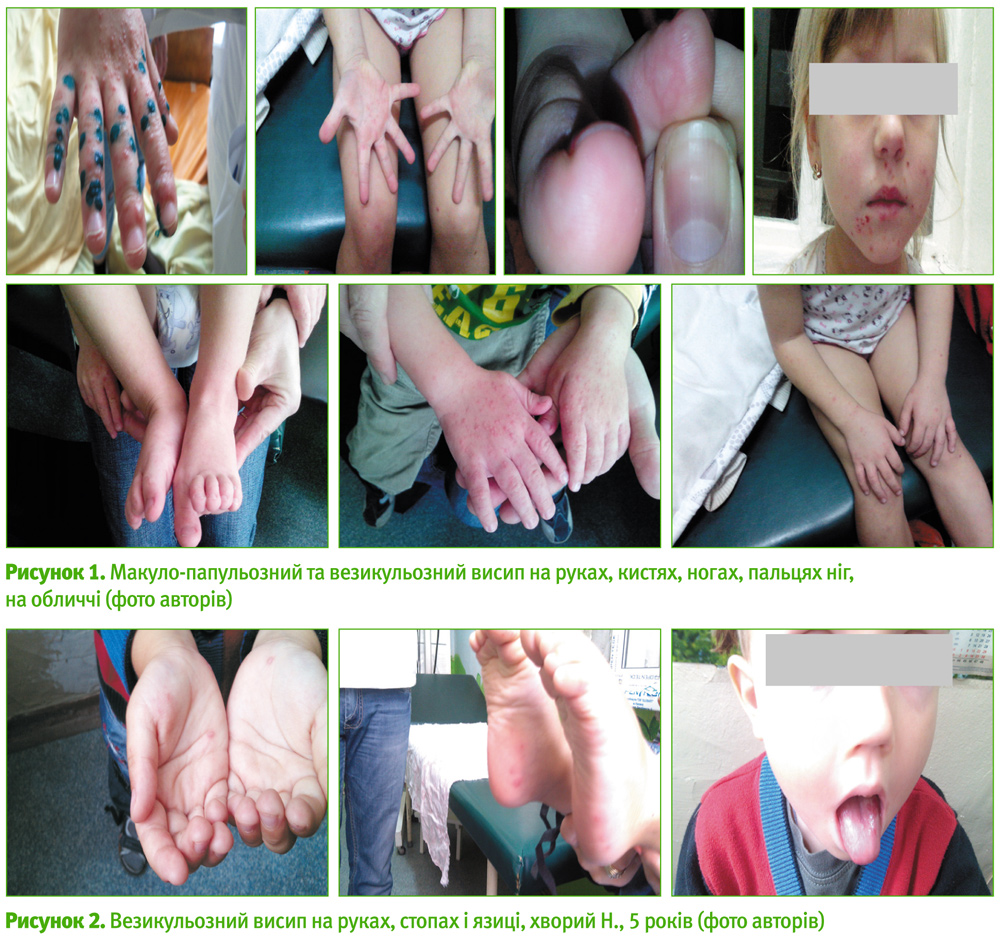
У пацієнтів виявляють гіперемію і набряк слизової роглотки, везикули на язиці, слизовій щік, губ, піднебінні, задній стінці горла, які швидко трансформуються у невеликі ерозії. Макуло-папульозний, пустульозний, везикульозний висип одночасно виникає на кистях рук, ніг, на пальцях, на долонях і стопах (рис. 1, 2).
Значно рідше везикули виникають на сідницях, статевих органах та по всій поверхні шкіри (рис. 3). Захворювання є висококонтагіозним, часто поширюється серед інших членів родини. У дітей із атопічним дерматитом, екземою висип може охопити значні ділянки тіла (рис. 3).

На герпангіну здебільшого хворіють діти у віці 3–10 років. Характеризується раптовим початком, швидким підвищенням температури тіла, болем у горлі, особливо під час їжі та ковтання, ураженням задньої стінки глотки. Температура може підвищуватися до 41°C. Діти старшого віку скаржаться на головний біль, біль у животі, блювоту. Патогномонічними симптомами герпангіни є поява на мигдаликах, м’якому піднебінні, язичку, задній стінці глотки, на слизовій щік, рідше язиці поодиноких, дрібних (1–2 мм) везикул або виразок, які протягом наступних 2–3 днів збільшуються і досягають розмірів 3–4 мм. Інші ділянки слизової ротоглотки практично не змінені або незначно гіперемійовані (рис. 4).
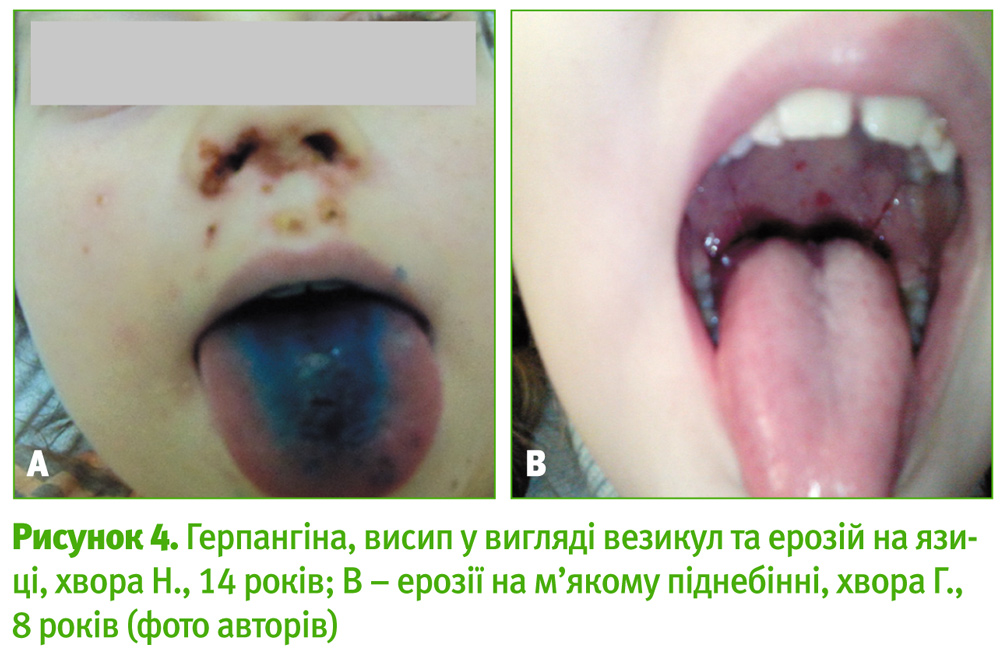
Однією із форм герпангіни може бути лімфонодулярний фарингіт, при якому окрім описаної клінічної картини, у пацієнтів на слизовій ротоглотки чи мигдаликах з’являються невеликі білуватого кольору щільні вузлики.
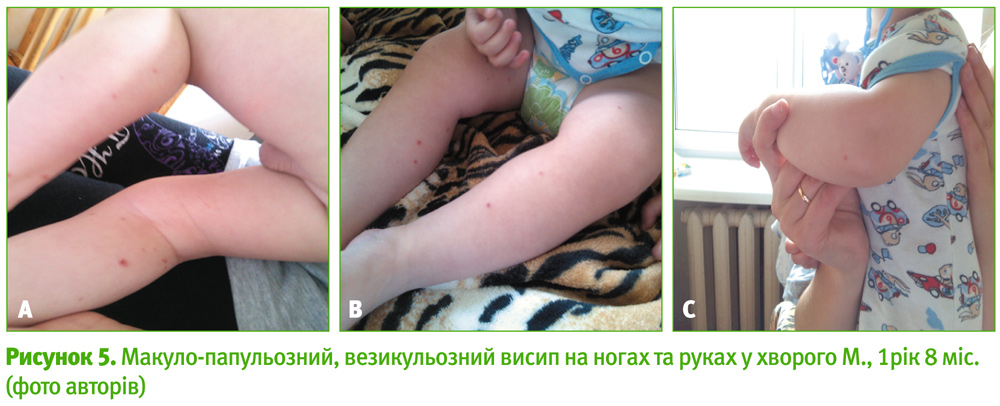
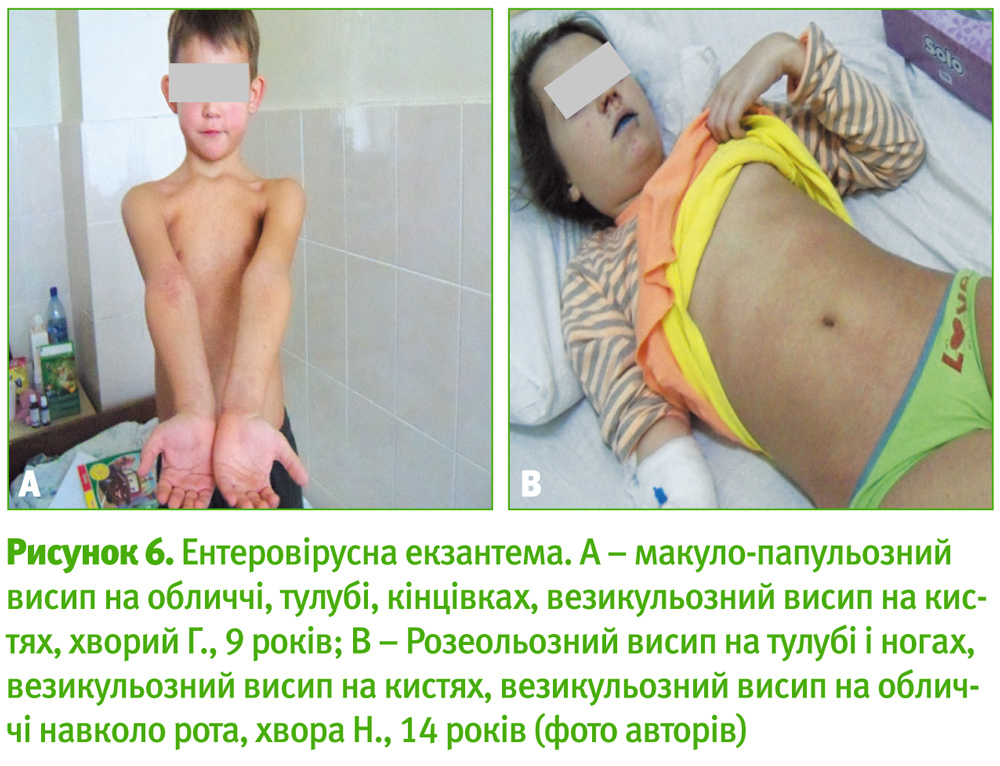
Неспецифічна ентеровірусна екзантема («бостонська» лихоманка) представляє собою макульозний, макуло-папульозний, розеольозний, уртикарний, везикульозний, петехіальний висип, що не супроводжується гіперплазією лімфатичних вузлів та зберігається впродовж 3–5 днів (рис. 5, 6).
Епідемічна міалгія (плевродинія, епідемічний сухий плеврит) зустрічається у дітей старшого віку та дорослих. Після продромального періоду, симптомами якого є слабкість, міалгія, головний біль, настає гострий період недуги, під час якого на фоні різкого підвищення температури (до 39,5°C і вище) раптово виникають сильні спазматичні, плевральні болі, які є більш інтенсивними в грудній клітці, верхніх відділах живота. Пацієнти можуть чітко визначити розмір болісної ділянки, яка звичайно не перевищує розміру долоні. Біль підсилюється при кашлі, чиханні, глибокому диханні, при рухах пацієнта. Іноді вдається чітко констатувати місце болю – міжреберні м’язи, трапецеподібний м’яз, м’язи спини, прямі м’язи живота.
У дітей більш характерні спазми і болючість біля пупка, в нижніх відділах живота. При пальпації болісні групи м’язів дещо припухлі, незначне натискання на м’язи чи стискання їх провокує біль. Напади болю тривають від декількох хвилин до декількох годин, інтенсивний біль, прискорене поверхневе дихання, експіраторний стогін часто призводять до помилкової діагностики пневмонії. Часом вислуховується шум тертя плеври, хоча на рентгенограмах ніяких змін не виявляють. Спазматичні болі в животі, підвищена пітливість, різка блідість можуть нагадувати клінічну картину апендициту чи перитоніту. Перебіг захворювання переважно триває 3–6 днів, інколи довше, до декількох тижнів, у більшості пацієнтів спостерігається друга хвиля або і декілька хвиль з періодичністю 7–8 днів. Під час повторних хвиль температура, як правило, нормальна. Плевродинія може поєднуватися з менінгітом, орхітом, міокардитом, перикардитом. У пацієнтів на фоні імунодефіцитних станів, особливо при дефектах В-клітинної ланки імунітету перебіг захворювання може нагадувати дерматоміозит.
Гострий геморагічний кон’юнктивіт частіше зустрічається у дітей шкільного віку, підлітків і дорослих. Хвороба розпочинається гостро і протікає із світлобоязню, порушенням зору, сльозовиділенням, гіперемією кон’юнктиви, набряком повік, субкон'юнктивальними крововиливами і поверхневим точковим кератитом. Виділення із очей на початкових стадіях хвороби є серозними, надалі через приєднання бактеріальної інфекції стають гнійними. У 90% пацієнтів на кон’юнктиві з третього до п’ятого дня хвороби виявляють дрібні фолікули. Видуження настає через 1–2 тижні, у частини пацієнтів тривало виявляють знебарвлені ділянки на місцях крововиливів. Друга хвиля захворювання виникає у 70% пацієнтів. Ускладненням гострого геморагічного кон’юнктивіту є полірадикулонейропатія, деструкція рогівки, катаракта, глаукома. Ураження органу зору може перебігати також у вигляді гострого кератокон’юнктивіту, хоріоретиніту, невриту зорового нерву, однобічної гострої ідіопатичної макулопатії, увеїту.
За даними ВООЗ, ентеровірусна інфекція серця є регулярно зареєстрованою в світі патологією. Залежно від збудника, ентеровірусна інфекція серця має певну частку в структурі загальної інфекційної захворюваності, складаючи близько 4% від загального числа зареєстрованих вірусних захворювань серця. Найбільше число ентеровірусного ураження серця обумовлено вірусами Коксакі В, Коксакі А, ECHO і поліовірусами. На ентеровірусний міокардит і перикардит найбільш часто хворіють підлітки, проте міоперикардит може бути проявом десимінованої ентровірусної інфекції, яка виникає у дітей в періоді новонародженості. Крім цих найбільш поширених форм виділяють також наступні вірус індуковані форми із ураженням серця – ендокардит, кардіоміопатія, вроджені та набуті вади серця. Є дані про судинні ураження при ентеровірусних міокардитах.
Захворювання може протікати у різних формах – від легкої до форми з дуже тяжким перебігом. На фоні незначних респіраторних симптомів, які можуть 7–10 днів передувати розвитку міокардиту, підвищується температура тіла, виникає слабкість, біль за грудиною здебільшого тупого характеру, задишка, порушення серцевого ритму, серцева недостатність (частота виникнення якої може досягати 20%). У випадку виникнення перикардиту клінічна картина доповнюється різким болем, що нагадує стенокардію та швидким погіршенням загального стану дитини. Клінічна картина може нагадувати інфаркт міокарду, бути причиною раптової смерті (у дітей раннього віку). Шум тертя перикарду вказує на розвиток перикардиту. При рентгенологічному дослідженні виявляють кардіомегалію, при ЕКГ – порушення ритму, зміни сегменту ST (підвищення чи деформація), аномалії Т хвилі, на ЕхоКГ – дилатацію серця, зниження скоротливості серцевого м’язу, іноді – перикардіальний випіт. У тяжких випадках спостерігається поява Q-хвилі, шлуночкова тахіаритмія, атріовентрикулярна блокада. Міокардиальні ензими зазвичай підвищені. Прогноз при міокардитах у дітей значно кращий, ніж у дорослих. Частота ускладнень – кардіоміопатія, мікроаневризма коронарних судин, становить в середньому 10%. Ризик розвитку ускладнень є вищий у дітей з менш тяжким перебігом захворювання. При міоперикардитах можуть спостерігатися інші прояви хвороби – серозний менінгіт, гепатит, міозит, орхіт.
Ентеровірусна катаральна (респіраторна) форма найчастіше проявляється гострим тонзилітом, ринітом. У пацієнтів часто бувають симптоми ураження дихальних шляхів (утруднене дихання, апное, респіраторний дистрес-синдром), рідше симптоми, що зумовлені пневмонією, бронхіолітом, крупом, загостренням бронхіальної астми, отитом середнього вуха.
Ентеровірусна діарея (кишкова, гастроентеритична форма) – в основному, зустрічається у дітей раннього віку. Захворювання розпочинається гостро, з підвищення температури тіла, блювоти, появи частих рідких випорожнень. Частота випорожнень до 10–15 разів протягом доби, випорожнення рідкі, жовті чи жовто-зелені, з домішками слизу, іноді пінисті. Живіт здутий, бурчить, іноді різко болючий при пальпації. Окрім гастроентериту, в більшості дітей спостерігаються запальні зміни верхніх дихальних шляхів – гіперемія слизової оболонки ротоглотки, мигдаликів. Гіпертермія утримується 2–3 дні, на 3–4 добу спостерігається нормалізація випорожнень.
NB! Висока тропність ентеровірусів до нервової системи характеризується різноманітними клінічними формами. Серед них найбільш часто зустрічаються ураження нервової системи у вигляді серозних менінгітів, енцефалітів, полірадикулоневритів, невритів лицьового нерву
Висока тропність ентеровірусів до нервової системи характеризується різноманітними клінічними формами. Серед них найбільш часто зустрічаються ураження нервової системи у вигляді серозних менінгітів, енцефалітів, полірадикулоневритів, невритів лицьового нерву.
Ентеровірусний менінгіт, енцефаліт зустрічаються у дітей різних вікових груп і становлять 70–80% від загального числа інфекційних уражень ЦНС. Щорічно відзначається підвищення захворюваності в літньо-осінній період. У дітей раннього віку часто відсутні специфічні симптоми. У більшості випадків виявляють гарячку (у 50–100%), надмірну дратівливість, млявість, сонливість, головний біль, світлобоязнь, нудоту, блювоту, анорексію, міалгії, симптоми ураження верхніх дихальних шляхів. Характерний зовнішній вигляд хворого: обличчя гіперемійоване, злегка пастозне, склери з ін’єкцією. Слизові оболонки ротоглотки гіперемійовані, виявляється зернистість на м'якому піднебінні і задній стінці глотки. Чіткі менінгеальні симптоми виявляються більш ніж у половини дітей старших 1–2 років. Нерідко, менінгеальний синдром виражений слабо або неповно, відсутні окремі симптоми (дисоціація менінгеального симптомокомплексу, тобто може бути тільки симптом Керніга або незначна ригідність потиличних м'язів). Менінгеальні симптоми виявляються на висоті температурної реакції і є короткочасними. Гарячка зникає через 3–5 днів, інші перераховані симптоми утримуються не довше 7 днів.
У ряді випадків захворювання протікає у двох фазах, після гострого періоду наступає декількаденний проміжок, при якому відсутні симптоми, надалі знову з’являється гіпертермія і симптоми подразнення менінгеальних оболонок. Зміни у лікворі характеризуються помірним плеоцитозом (як правило, кількість лейкоцитів не перевищує 500 в 1 мм3, проте може сягати 1000–3000 клітин).
В перші 24–48 годин від початку захворювання в лікворі переважають нейтрофіли, надалі – лімфоцити. Наприкінці першої доби від початку захворювання кількість нейтрофілів не повинна перевищувати 50%. Рівень глюкози нормальний чи незначно знижений, білок нормальний чи незначно підвищений. У дітей перших місяців життя зміни в лікворі взагалі можуть не виявлятися, незважаючи на позитивну культуру вірусу чи виявлення РНК вірусу за допомогою методу ПЛР.
Ускладнення виникають приблизно у 10% дітей, передусім це судоми, підвищення внутрішньочерепного тиску, синдром неадекватної секреції АДГ, вентрикуліт, перехідна церебральна артеріопатія. Ентеровіруси у 10–20% є причиною енцефалітів, які характеризуються широким спектром клінічних проявів від зміни поведінки і настрою дитини до глибокої коми чи децеребраційного статусу чи смерті пацієнта. Після початкових неспецифічних симптомів виникає порушення свідомості, летаргія, слабкість, дратівливість. На фоні загального пригнічення з’являються вогнищеві симптоми, фокальні судоми, гостра церебральна атаксія, афазія, екстрапірамідні симптоми.
Паралітична форма ентеровірусної інфекції відрізняється поліморфізмом: можуть розвинутися спинальна, бульбоспінальна, понтинна, полірадікулоневрична форми. Частіше за інші зустрічається спинальна форма, яка характеризується розвитком гострих млявих паралічів однієї або обох ніг, рідше – рук з вираженим больовим синдромом м'язового характеру. Паралітичне ентеровірусне захворювання за клінічним перебігом нагадує поліомієліт і лише за даними вірусологічних обстежень вдається встановити причину. Єдиною клінічною відмінністю від поліомієліту є дещо легший перебіг – менше виражена м’язова слабкість, коротший перебіг, менша частота бульбарних розладів.
Гіпертермічний синдром й інтенсивний м’язовий біль супроводжується зниженням чи повною відсутністю сухожильних рефлексів. Паралічі виникають раптово і спричиняють повну втрату моторної функції однієї чи декількох кінцівок. Зниження моторних функцій досягає максимуму на 5 добу від початку захворювання. Головною ознакою є асиметричний парез чи параліч, проксимальні відділи кінцівок втягуються у патологічний процес частіше, ніж дистальні, паралічі ніг виникають частіше, ніж рук.
Розлади функції сечового міхура і атонія кишківника утримується від 1 до 3 днів.
Біль, ригідність м’язів спини і потилиці, гіпертонус інших груп м’язів зумовлені ураженням стовбуру мозку, спинальних гангліїв, задніх стовбурів спинного мозку. Розлади черепно-мозкових нервів виникають у 5–35% пацієнтів. Сенсорні порушення можливі лише при дуже тяжкому перебігу захворювання. Втягнення в патологічний процес черепно-мозкових нервів призводить до паралічу піднебіння, голосових зв'язок, м’язів гортані.
Синдром Guillain–Barre — гострий, ідіопатичний, набутий, запальний демієлінізуючий полірадикулоневрит, який характеризується симетричною прогресуючою висхідною слабкістю, арефлексією, різноманітними сенсорними розладами і підвищенням рівня білку в лікворі без плеоцитозу. Гостра запальна демієлінізуюча полірадикулопатія є найбільш частою формою синдрому Guillain-Barre, розвивається протягом 2–4 тижнів після перенесеної респіраторної чи кишкової інфекції, що супроводжувалася лихоманкою. До типових ознак відносять ніжні парестезії пальців рук і ніг, симетричну слабкість в ногах, висхідне поширення слабкості на верхні кінцівки, дихальні м’язи. Черепно-мозкові нерви уражаються у 30–40%, і їх ураження може виникнути в будь-яку фазу захворювання і найбільш частим є ураження лицьового нерву. Рідше в процес втягується центральна нервова система.
В літературі зустрічаються повідомлення про роль ентеровірусів у розвитку цукрового діабету 1 типу, вірус Коксакі А9 пов’язують із розвитком аутоімунних захворювань, вірусів Коксакі із викиднями. Ураження статевої сфери проявляється клінікою паренхиматозного орхіту та епідидиміту, викликається найчастіше вірусами Коксакі В1-5, ЕСНО 6, 9, 11. Ентеровіруси як причина інфекційного орхіту займають друге місце після вірусу епідемічного паротиту. Особливість даного захворювання полягає в тому, що на першому етапі розвивається клініка іншого симптомокомплексу, властивого ентеровірусній інфекції (герпангіна, менінгіт та ін.), а через 2–3 тижні з'являються ознаки орхіту і епідидиміту. Захворювання зустрічається у дітей пубертатного віку і протікає відносно доброякісно, але може закінчитися і розвитком азосперміі із подальшим безпліддям.
NB! Ентеровіруси як причина інфекційного орхіту займають друге місце після вірусу епідемічного паротиту. Особливість данного захворювання полягає в тому, що на першому етапі розвивається клініка іншого симптомокомплексу, властивого ентеровірусній інфекції
Міокардит, енцефаломіокардит новонароджених, гепатит, ураження нирок, очей (увеїт) — ці форми ентеровірусної інфекції у дітей зустрічаються рідко. Клінічна діагностика їх можлива лише за наявності маніфестних форм ентеровірусної інфекції або епідемічних спалахів захворювання. Частіше вони діагностуються при проведенні вірусологічних і серологічних досліджень. У більшості випадків дитина заражається від матері, шляхом вертикальної трансмісії збудника, рідше – нозокоміально.
Екскрецію ентеровірусу можна виявити приблизно у 3% вагітних жінок у час сезонного піку захворюваності. Приблизно у 60–70% випадках вдається з’ясувати, що матір протягом останніх тижнів вагітності перенесла інфекційне захворювання із гіпертермією. У експериментальних дослідженнях було встановлено, що під час захворювання у матері вірус, як правило, не проникає через плаценту, а інфікування дитини проходить при контакті дитини з цервікальним секретом, з кров’ю породіллі.
Описано поодинокі випадки виявлення ентеровірусів у грудному молоці матері, і цей шлях інфікування не можна заперечувати. Після інфікування дитини виникає первинна віремія.
Тропізм вірусу до певних органів з подальшою його реплікацією залежать як від вірулентності збудника, так і від захисних факторів дитини. Імунна система новонародженого нездатна належно контролювати як реплікацію вірусу, так і поширення вірулентних ентеровірусів. Тканини організму новонародженої дитини, порівняно з тканинами старших дітей та дорослих, більш сприйнятливі до ентеровірусів.
Перебіг захворювання
Перебіг інфекційного процесу в інфікованих новонароджених залежить від титру специфічних до даного серотипу вірусу антитіл, які дитина отримує від матері, тому час, коли виникло захворювання у матері, з огляду на час, який потрібний для продукції IgG у вагітної, часто є вирішальним чинником у прогнозі захворювання у немовляти. Ентеровірусна інфекція, набута нозокоміальним шляхом, виникає рідше.
Генералізована ентеровірусна інфекція у новонароджених, як правило, зумовлює міокардит або фульмінантний гепатит, енцефалопатію. У більшості немовлят симптоми захворювання з’являються на 3–5 день життя, значно рідше — на 1–2 день. У хлопчиків і недоношених новонароджених прогноз захворювання більш несприйнятливий. Перші симптоми захворювання переважно неспецифічні — млявість, анорексія, непостійний респіраторний дистрес-синдром. Гіпертермія спостерігається лише у частини немовлят.
Клінічними ознаками ентеровірусного неонатального міокардиту є швидкий розвиток серцевої недостатності з респіраторним дистресом, тахікардією, кардіомегалією. Виникає температурна нестабільність, ціаноз, циркуляторний колапс, гепатомегалія.
Міокардит часто супроводжується менінгоенцефалітом, симптомами якого є летаргія, судоми, вип’ячення тім’ячка та плеоцитоз при обстеженні ліквору. На електрокардіограмі визначається зниження вольтажу, порушення ритму і провідності, при ехокардіографії часто виявляють зниження скоротливості і функції лівого шлуночка.
Ентеровірусний гепатит новонароджених може виникати як самостійне захворювання або супроводжувати ентеровірусний міокардит.
Ступінь ураження печінки може бути різноманітним, проте значну питому вагу займають тяжкі ураження, які характеризуються масивним некрозом гепатоцитів чи фульмінантним перебігом захворювання.
До початкових симптомів ентеровірусного ураження печінки відносять летаргію, апное, порушення смоктання, наростання жовтяниці. Ці симптоми є неспецифічними і часто спостерігаються при бактеріальних інфекціях. У наступні 1–2 дні наростає жовтяниця, виникає кровоточивість із місць ін’єкції, метаболічний ацидоз.
Причиною значного погіршення стану чи смерті дитини є важкий геморагічний діатез, який не піддається лікуванню, печінкова недостатність, ниркова недостатність, судоми. Виявляється значне підвищення рівнів трансаміназ, анемія, тромбоцитопенія, подовження протромбінового часу, парціального тромбопластичного часу.
NB! Серологічні методи (наростання нейтралізуючих чи типоспецифічних антитіл, фіксація комплементу, ELISA, визначення сероспецифічних IgM-антитіл) доцільніше використовувати у випадках, коли є висока ймовірність захворювання, спричиненого певним (передбачуваним) серотипом збудника
При ентеровірусній пневмонії у новонароджених дітей у більшості випадків симптоми виникають в перші години життя дитини. Летальність при ентеровірусному міокардиті, гепатиті, пневмонії у новонароджених становить 50% і більше.
Діагностика
Виділення культури вірусів вважають стандартом у діагностиці ентеровірусної інфекції. Чутливість цього методу коливається в межах 50–75%, а може бути і вищою при заборі матеріалу з різних місць організму (наприклад культура ліквору, мазок із горла, випорожнення).
У новонароджених як матеріал для обстеження додатково використовують кров і сечу. Визначення вірусних нуклеїнових кислот методом ПЛР дозволяє виявити більшість ентеровірусів у крові, лікворі, фекаліях, мазках із горла, пунктатах печінки, тканинах міокарду. Серологічні методи (наростання нейтралізуючих чи типоспецифічних антитіл, фіксація комплементу, ELISA, визначення сероспецифічних IgM-антитіл) доцільніше використовувати у випадках, коли є висока ймовірність захворювання, спричиненого певним (передбачуваним) серотипом збудника. Важливе значення у діагностиці мають парні серологічні дослідження – визначення наростання титру специфічних антитіл у 4 і більше рази.
Лікування
Обов’язковому стаціонарному лікуванню підлягають хворі з ураженням нервової системи, серця та інших внутрішніх органів і систем, новонароджені, пацієнти з тяжким перебігом захворювання. У якості противірусних засобів, в основному, використовуються препарати альфа-інтерферонів (альфа-2a, альфа-2в), як природних, так і рекомбінантних. Друга група препаратів, що використовуються для лікування ентеровірусної інфекції – імуноглобуліни. Згідно літературних даних, показана їх клінічна ефективність у хворих на фоні імунодефіцитного стану (вродженого чи набутого), а також в неонатальній практиці у новонароджених, у яких були відсутні антитіла до ентеровірусів.
Найбільш ефективним виявилося внутрішньовенне введення препарату, широко поширене при лікуванні імунодефіцитних хворих із гострим і хронічним менінгоенцефалітом, викликаним ентеровірусами. Проте досвід застосування імуноглобулінів у даній ситуації недостатньо вивчений.
Є дані про успішне лікування менінгоенцефалітів при внутрішньошлуночковому введенні гамма-глобуліну.
Третя група – капсидингібуючі препарати. Найбільш ефективним з цієї групи є плеконарил. Це найбільш широко розповсюджений у розвинених країнах етіотропний засіб, який пройшов клінічні випробування. Плеконарил продемонстрував широкий спектр противірусної активності відносно ентеровірусної інфекції, відрізняється високою біодоступністю (70%) при ентеральному прийомі. Даний препарат використовується у новонароджених дітей при ентеровірусних менінгітах у дозі 5 мг/кг ентерально 3 рази на день протягом 7 днів. Відзначається високий рівень плеконарилу в ЦНС та епітелії носоглотки. При використанні плеконарилу в різних вікових групах не відзначалося побічних ефектів. Широко застосовується даний препарат для лікування менінгітів, енцефалітів, респіраторних інфекцій, спричинених ентеровірусами.
У якості симптоматичного лікування використовують нестероїдні протизапальні препарати, глюкокортикоїди (при ентеровірусних менінгоенцефалітах, міокардитах), ентеросорбенти, спазмолітики та ін. При приєднанні вторинної бактеріальної інфекції – призначають антибактеріальні препарати.
У доступній нам літературі відсутні дані із високою доказовою базою про застосування індукторів інтерферонів при ентеровірусній інфекції. Якщо у хворої дитини на тілі і слизових оболонках є везикульозний висип та ерозії, для профілактики приєднання вторинної бактеріальної флори показана обробка шкіри та слизових оболонок аніліновими барвниками.
Профілактика
Застосовується неспецифічна профілактика – часте провітрювання, вологе прибирання, часте миття рук, дотримання правил видалення і знезараження нечистот, забезпечення населення безпечними в епідеміологічному плані продуктами, ізоляція хворого в окрему кімнату, або в окремий бокс. Контактним особам можна застосовувати препарати інтерферонів, імуноглобулінів. Специфічна профілактика на сьогодні не розроблена. На випадок захворювання ентеровірусною інфекцією термінове повідомлення в СЕС не подається. ![]()


коментарів