Лактостаз – дисфункциональное состояние лактирующей молочной железы, в основе которого лежит несоответствие процессов молокообразования и молокоотдачи.
Лактостаз у женщин, не осуществляющих грудное вскармливание в первые несколько суток после родов, – это дисфункциональное состояние молочной железы. Отсутствие стимуляции периферических рецепторов молочных желез приводит к гормональному дисбалансу в организме: пиковому подъему секреции пролактина в сочетании с низкой секрецией окситоцина на фоне быстрого снижения концентрации плацентарных стероидов, в первую очередь прогестерона
Так, по нашим данным, сывороточная концентрация прогестерона на 3–4 сутки после родов в группе 15 родильниц с нормальным лактопоэзом составила в среднем 6,8±1,8 нмоль/л, концентрация пролактина – 5182±1117 мМе/л, в то время как в группе 95 родильниц с лактостазом уровень прогестерона оказался достоверно ниже, а пролактина – выше (р<0,05) и составил в среднем 5,5±1,4 нмоль/л и 6632±1074 мМе/л соответственно (Пустотина О. А., 2012).
Клиника
Лактостаз начинается остро, чаще на 3–4 сут. после родов в основном у некормящих и не сцеживающих молочные железы женщин. Молочные железы увеличиваются в объеме, становятся плотными, горячими, резко болезненными при пальпации. Резко затрудняется сцеживание молока, повышается температура тела. Если лактостаз не купируется в течение 3–5 сут., происходит накопление патогенных микроорганизмов в млечных протоках и развивается лактационный мастит.
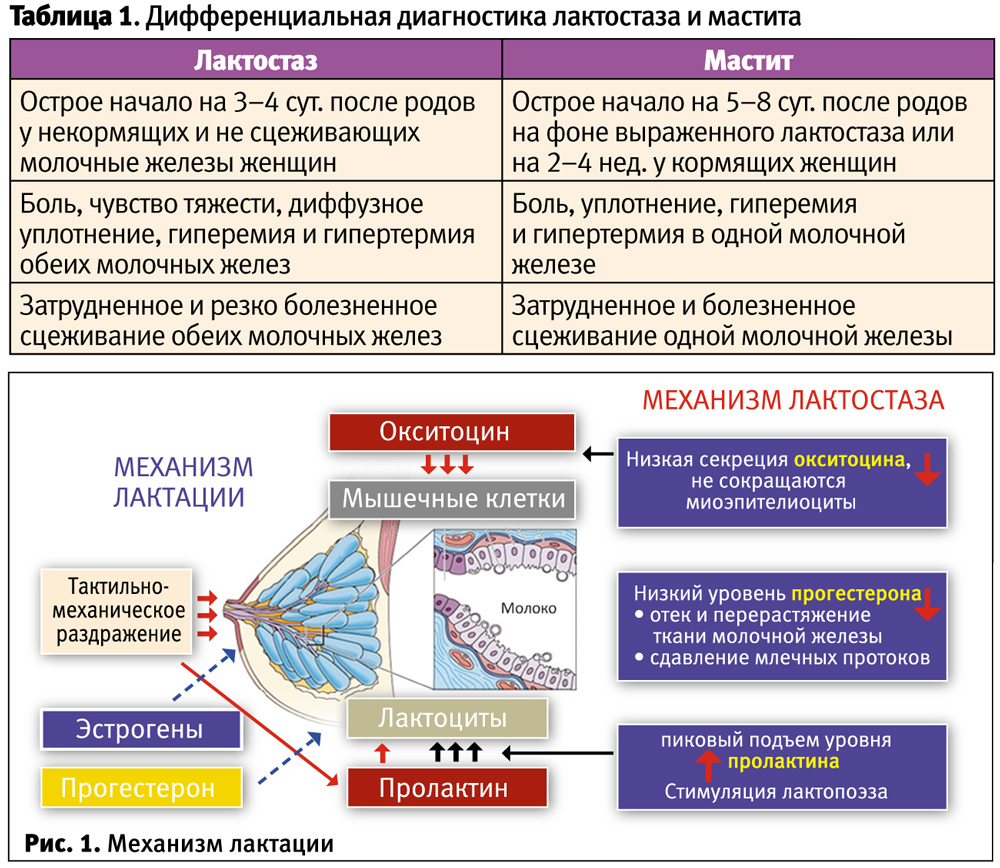
Дифференциальная диагностика с лактационным маститом
Определенные трудности возникают при дифференцировании лактостаза и лактационного мастита. Оба состояния начинаются остро с повышения температуры тела и болей в молочной железе (табл. 1). При этом лактостаз манифестирует на 3–4 сут. после родов преимущественно у некормящих и не сцеживающих молочные железы женщин. Нередко этому способствует низкий профессионализм врачей, не понимающих важности раннего прикладывания ребенка к груди для гармоничного стимулирования лактопоэза у матери. Послеродовой мастит развивается позже — не ранее 5–8 сут. после родов на фоне предшествующего выраженного лактостаза или чаще у кормящих женщин на 2–4 нед. послеродового периода. Для мастита характерно поражение одной молочной железы, тогда как при лактостазе оно диффузное, затрагивающее обе молочные железы и сопровождается затрудненным резко болезненным сцеживанием обеих молочных желез.
Патогенез
Подготовка молочной железы к процессу лактации начинается еще в период беременности. Под влиянием различных гормонов происходит рост и развитие альвеолярной ткани, протоков, синусов, увеличивается количество клеток, секретирующих молоко, — лактоцитов, гипертрофируются миоэпителиоциты, в тканях молочной железы в большом количестве накапливаются рецепторы пролактина — основного гормона, обеспечивающего лактацию. Но действие пролактина реализуется только после рождения ребенка и отделения последа, когда снижается концентрация плацентарных стероидов, в первую очередь прогестерона, и освобождаются заблокированные ими периферические рецепторы пролактина. Стимуляция лактации происходит раздражением области соска и ареолы сосущим ребенком. В ответ на тактильно-механическое раздражение периферических рецепторов активируется синтез пролактина в передней доле гипофиза и стимулируется лактопоэз. Одновременно в задней доле гипофиза вырабатывается окситоцин, под влиянием которого сокращаются миоэпителиоциты и молоко проталкивается из альвеол в выводные протоки и синусы. Темп становления лактации зависит от скорости снижения концентрации плацентарных стероидов и роста секреции пролактина, взаимосвязанных по механизму обратной связи (рис. 1).
В результате слишком быстрого снижения уровня плацентарных стероидов значительно повышается секреция пролактина и возникает дисфункция молочной железы, лежащая в основе патогенеза лактостаза. Пиковый подъем уровня пролактина резко стимулирует лактопоэз и накопление молока в альвеолах, в то же время прогестерон-дефицитное состояние обусловливает отек тканей и сдавление протоков молочной железы. Ситуация усугубляется у женщин, не прикладывающих ребенка к груди в первые сутки после родов. Отсутствие раздражения области соска сосущим ребенком или сцеживанием молочных желез приводит к недостаточной продукции окситоцина задней долей гипофиза и отсутствию сокращений миоэпителиоцитов, в результате молоко не поступает в выводные протоки и остается в альвеолах. Клинически все это выражается в отеке, нагрубании и болезненности молочных желез.
Лечение
Анализ проводимых мероприятий с патогенетической точки зрения показывает, что применение их у родильниц с лактостазом малоэффективно, а в ряде случаев — вредно. Так, применение различных согревающих компрессов (спиртовых, водочных) блокирует выделение окситоцина; физиотерапевтические процедуры дают слабо выраженный эффект; инъекции ношпы с окситоцином, способствующие сокращению миоэпителиоцитов, на фоне отека ткани молочной железы и сдавления млечных протоков, оказываются малоэффективны; массаж и грубое сцеживание молочных желез, особенно при помощи медицинского персонала, усиливают отек и нагрубание молочных желез, также, могут дополнительно привести к травмированию альвеол и млечных протоков.
Существуют две патогенетически обоснованные схемы лечения лактостаза (табл. 2). В первой схеме используются препараты бромокриптина, ингибирующие синтез пролактина передней долей гипофиза. Бромокриптин или парлодел назначают по 2,5 мг 2–3 раза в сутки в течение 1–2 дней в сочетании с «покоем» молочных желез. На фоне ликвидации гормонального дисбаланса происходит постепенное уменьшение нагрубания и создаются условия для сцеживания и кормления ребенка.
Б. Л. Гуртовым было впервые предложено для лечения тяжелого лактостаза использовать ингибиторы синтеза пролактина, позволяющие ликвидировать гормональный дисбаланс у родильницы, а затем уже приступать к бережному сцеживанию молочных желез (Гуртовой Б. Л., 1979). Уменьшение нагрубания при применении бромокриптина по 2,5 мг 2–3 раза в сутки наступает через 1–2 дня при условии соблюдения «покоя молочных желез» в этот период.
Под его руководством в начале 2000-х годов у родильниц с выраженным лактостазом был апробирован препарат, содержащий трансдермальный прогестерон, гель Прожестожель.
Во второй схеме применяется Прожестожель, содержащий трансдермальный прогестерон (1 г прогестерона в 100 г геля). Препарат широко используется маммологами и эндокринологами при лечении масталгии и мастодинии у женщин. При нанесении 2,5 г геля на кожу молочных желез уже через 15–20 мин. отмечается значительное уменьшение болей и нагрубания, что дает возможность в кратчайшие сроки приступить к их бережному сцеживанию, а уже через один час приложить ребенка к груди.
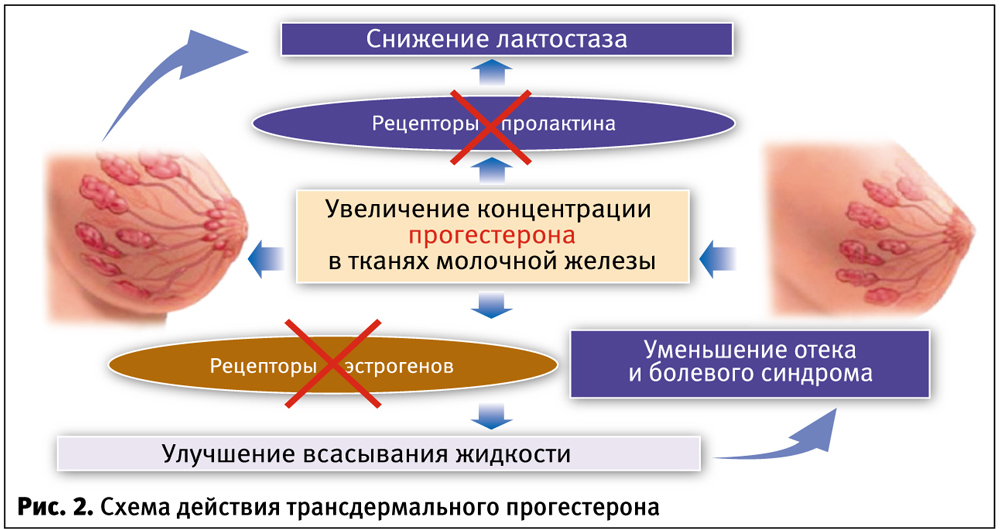
Механизм действия Прожестожеля основан на повышении концентрации прогестерона в тканях молочной железы. Действие прогестерона, с одной стороны, основано на блокировании рецепторов пролактина, в результате чего снижается лактопоэз; с другой — блокировании эстрогеновых рецепторов, что приводит к улучшению всасывания жидкости из тканей и уменьшению сдавления млечных протоков (рис. 2). Трансдермальное применение Прожестожеля, создавая высокую концентрацию прогестерона в зоне применения, не оказывает системного действия и не имеет побочных эффектов. Кроме того, повышение концентрации прогестерона блокирует рецепторы пролактина и уменьшает альвеолярный лактопоэз, при этом системное действие отсутствует. Через час происходит всасывание препарата из ткани молочной железы в кровеносное русло, после чего можно прикладывать ребенка к груди.

Профилактика лактационного мастита и лактостаза
Своевременно начатое правильное лечение почти всегда позволяет предупредить развитие нагноительного процесса» (Б. Л. Гуртовой, 2004).
Но главное — это профилактика. В основе профилактики развития лактационного мастита и лактостаза лежит:
- раннее прикладывание ребенка к груди с соблюдением техники и правил гигиены;
- грудное вскармливание по требованию;
- совместное пребывание мамы с ребенком;
- наличие защитной пленки на сосках;
- гигиена рук;
- ранняя выписка из родильного дома (Постановление СанПиН, Приказ Минздрава 2012 г. №572, Mastitis NICEUK 2010, Department WHO 2008, ACOG 2007; ABM 2008).


коментариев