Цією публікацією ми хочемо змінити традиційний, часом консервативний, погляд на кір як на неважке захворювання дітей, що супроводжується висипаннями на шкірі; і тому багато уваги приділили етіології, імунології та патогенезу захворювання, оскільки лише глибоке вивчення цих процесів, розуміння важливості профілактики дозволить подолати і викорінити цю недугу, яка на сьогодні ще не має адекватного етіотропного лікування.
Восени 2011 року Європу черговий раз охопила епідемія кору. За офіційними даними ВООЗ, станом на 26 листопада 2011 року на кір захворіло понад 26 тисяч осіб, випадки кору зареєстровано у 36 країнах Європейського регіону. Висока захворюваність на кір реєструється і в економічно розвинутих країнах, зокрема у Франції виявлено понад 14 тисяч випадків. Особливістю останніх епідемії кору є висока питома вага серед захворілих підлітків і дорослих — 49,5% випадків захворювання припадає на осіб 15-річного віку і старших. Не оминуло це лихо і Україну. Лише протягом січня 2012 року у Львівській області було зареєстровано 1191 випадок захворювання на кір, в тому числі захворіло 624 дитини. Спільним наказом Головного Управління ОЗ Львівської обласної держадміністрації і Державної санепідслужби Львівської області було визначено ряд пріоритетних заходів щодо подолання захворюваності на кір, одним з пунктів якого було тимчасове перепрофілювання двох відділень Обласної клінічної інфекційної лікарні (загальною кількістю 150 ліжок) для госпіталізації дітей і дорослих, хворих на кір.
 Кір відомий ще з древніх часів. Хвороба була занесена у Європу, мабуть, під час вторгнення сарацинів у VІ столітті, одночасно із віспою. Перший опис захворювання належить арабському лікарю Razes (Х ст.), а однією з назв хвороби у минулому була «дитяча чума». У другій половині ХVІІ сторіччя (1670 р.) під час епідемії кору в Англії і Франції лікарі Forestius, Sydenhami, Morton ґрунтовно вивчили цю хворобу. І тільки у другій половині ХVІІІ сторіччя лікар Borsieri встановив її самостійний характер і описав як окрему нозологічну форму. Летальність під час цих епідемій була надзвичайно високою (20–44%). Є дані, що за період 1900–1910 роки у Європі кір забрав життя 1 млн дітей. У 1954 році американські вчені Enders і Peebles виявили, що збудником кору є вірус.
Кір відомий ще з древніх часів. Хвороба була занесена у Європу, мабуть, під час вторгнення сарацинів у VІ столітті, одночасно із віспою. Перший опис захворювання належить арабському лікарю Razes (Х ст.), а однією з назв хвороби у минулому була «дитяча чума». У другій половині ХVІІ сторіччя (1670 р.) під час епідемії кору в Англії і Франції лікарі Forestius, Sydenhami, Morton ґрунтовно вивчили цю хворобу. І тільки у другій половині ХVІІІ сторіччя лікар Borsieri встановив її самостійний характер і описав як окрему нозологічну форму. Летальність під час цих епідемій була надзвичайно високою (20–44%). Є дані, що за період 1900–1910 роки у Європі кір забрав життя 1 млн дітей. У 1954 році американські вчені Enders і Peebles виявили, що збудником кору є вірус.
Зараз вважають, що кір — це гостра висококонтагіозна повітряно-краплинна вірусна інфекція, якій властива інтоксикація, симптоми ураження слизових оболонок дихальних шляхів, кон’юнктиви та поетапна поява плямисто-папульозного висипу. Згідно з визначенням, запропонованим експертною радою ВООЗ, випадок захворювання можна розцінити як кір при наявності у хворого гіпертермії, макуло-папульозного висипу і кашлю, катару, кон’юнктивіту.
Етіологія
Збудник кору є сферичної форми, капсульований РН-вмісний вірус розміром 120–250 нм, що належить до роду Morbillivirus родини Paramyxoviride і має 6 структурних білків: нуклеокапсид, полімеразний комплекс, мембранний білок, глюкопротеїд, гемаглютинін і L-білок. Антигенна будова вірусу є однорідною у різних штамів. Будучи пантропним, він зумовлює цитопатичну дію в органах і тканинах, але переважно уражує клітини лімфоїдної, ретикулоендотеліальної тканини, клітини епітелію верхніх дихальних шляхів. Вірус вкрай чутливий до умов зовнішнього середовища: ультрафіолетового випромінювання, сонячного світла. Поза організмом людини гине за 30 хвилин. При навколишній t +4 °C зберігається до 15 хвилин, а при заморожуванні — декілька місяців.
Епідеміологія
Вірус кору є найбільш висококонтагіозним збудником, передається повітряно-краплинним шляхом, через це спалахи захворювання можуть виникати в популяції, де є менш як 10% чутливих індивідуумів, а показник контагіозності кору сягає 95–99,6%. Хронічного перебігу кору, вірусоносійства, тваринних резервуарів збудника на сьогодні не виявлено. Діти перших місяців життя хворіють рідко, що пов’язано з циркулюванням у крові материнських антитіл, причому діти, народжені від матерів, які перенесли кір, мають більший ризик захворіти в старшому віці, ніж немовлята, матері яких були вакцинованими. В нашій кліматичній зоні захворюваність є найвищою у холодну пору року — взимку, ранньою весною. Після перенесеної хвороби залишається стійкий довготривалий імунітет. Іноді (0,5–2%) виникають повторні підтверджені випадки захворювання на кір, що, можливо, пов'язано з дією на організм імуносупресивних факторів.
Джерелом інфекції є хвора людина, яка стає заразливою в останні 24–48 годин інкубаційного періоду. Вона продовжує виділяти вірус впродовж усього катарального періоду і ще 5 днів (96 годин) після появи висипу. Виняток становлять пацієнти з імуносупресією, в тому числі ВІЛ-інфіковані, які більш тривало виділяють вірус (за рекомендаціями ВООЗ їх слід вважати заразними до того часу, доки утримуються симптоми хвороби). Найбільш заразливим є хворий на кір у катаральному періоді й у перші дні висипань, що вочевидь зумовлено як інтенсивними катаральними симптомами, так і високою концентрацією віріонів у крові, секретах, інших біологічних рідинах. При кашлі, чханні чи просто під час розмови вірус із дрібними крапельками слини і слизу поширюється у навколишнє середовище. Він має виразні леткі властивості, швидко інфікує навколишнє повітря в радіусі до 10 м довкола хворого, особливо швидко вірус поширюється в закритих приміщеннях.
Умови навколишнього середовища також мають вплив на рівень природженого чи набутого протикорового імунітету. Встановлено, що в екологічно несприятливих районах рівень захищеності дітей від кору є нижчим порівняно з екологічно чистими зонами. Доведено, що малі дози іонізуючої радіації впливають не тільки негативно на загальний імунний статус, але й знижують рівень специфічного протикорового імунітету після введення вакцини.
Згідно зі стандартною моделлю патогенезу кору, вхідними воротами для вірусу є слизові оболонки дихальних шляхів, мигдаликів, зіву, порожнини рота і кон’юнктиви. Два поверхневі глюкопротеїди вірусу (H i F) беруть участь у фіксації вірусу на поверхні клітин епітелію й проникненні збудника у ці клітини. Початкова реплікація вірусу проходить в епітеліальних клітинах дихальних шляхів, надалі вірус поширюється в розташовані поряд лімфоїдні тканини, де починає інтенсивно розмножуватися. Реплікація збудника в реґіонарних лімфатичних вузлах зумовлює віремію й інтенсивне поширення вірусу в віддалені лімфатичні вузли, печінку, ШКТ, шкіру, нирки. В ендотеліальних і епітеліальних клітинах цих органів, а також в лімфоцитах, моноцитах, макрофагах відбувається подальша реплікація збудника. В експериментальних моделях на макаках було підтверджено пріоритетне інфікування вірусом СD-150 (активованих В-лімфоцитів) і дендритних клітин.
Імунологічні реакції макроорганізму зумовлюють ряд симптомів хвороби, звільнення організму від збудника, одужання та тривалий набутий імунітет. Рання імунна відповідь розпочинається вже під час продрому захворювання, адаптативна (гуморальна) полягає у продукції вірус-специфічних антитіл, а клітинна — у клітинній імунній відповіді. Важливість клітинної імунної відповіді підтверджена низкою досліджень, згідно з якими діти з природженою агамаглобулінемією одужують від кору, а у пацієнтів з важкими дефектами Т-клітинної системи імунітету розвивається важкий перебіг хвороби чи фатальне її завершення. Початкова перевага Т-хелперної імунної відповіді 1-го типу (Th1) забезпечує на ранніх стадіях звільнення організму від вірусу, в цей же час Т-хелперна імунна відповідь 2-го типу (Th2) сприяє утворенню захисних вірус-специфічних антитіл.
Особливості індукованої вірусом кору імунної відповіді полягають у депресії імунної відповіді на інші (не корові) антигени, розвивається так звана корова імуносупресія, яка виражається у зниженні реакцій гіперчутливості сповільненого типу, зниженій продукції IL-12, порушеннях антиген-специфічної імунопроліферативної відповіді. Цей стан триває декілька тижнів (іноді місяців) і робить пацієнтів сприйнятливими до різноманітних вірусних і бактерійних збудників, що має вирішальне значення в зростанні летальності чи несприятливому завершенні хвороби. А перевага Th2-імунної відповіді з одночасною супресією Th1 підвищує частоту захворювань, зумовлених внутрішньоклітинними збудниками.
Коровий висип є інфекційно-алергічним дерматитом з інтенсивним ексудативним компонентом, який виникає в результаті взаємодії між сенсибілізованими T-лімфоцитами і вірусними антигенами в ендотелії капілярів і клітинах шкіри. З появою перших елементів на шкірі розпочинається синтез специфічних антитіл і вивільнення організму від вірусу.
Вірус кору викликає дистрофію клітин всіх слизових оболонок, особливо дихальних шляхів. Крім цього, в результаті ураження ендотелію судин порушується мікроциркуляція і лімфообіг у підслизовому шарі, що створює умови для проникнення вторинної бактеріальної інфекції.
Клінічні прояви хвороби
У клінічному перебігу кору виділяють чотири періоди: інкубаційний, катаральний, висипань та період одужання (пігментації, лущення).
Тривалість інкубаційного періоду (до маніфестації перших симптомів захворювання) коливається від 9–11 до 17 днів. Як правило, у цей час хворі почувають себе добре. Інколи протягом інкубаційного періоду виникає короткотривалий субфебрилітет, незначні катаральні прояви, описано появу на 3-й день від моменту зараження синдрому ураження ретикулогістіоцитарної системи — синдрому Мейєргофера (припухання лімфовузлів, біль в правій здухвинній ділянці, катарально-фолікулярна ангіна), на 5-ту добу — симптому Стімсона (лінійна гіперемія перехідної складки кон’юнктиви нижньої повіки та очного яблука), а в останні дні інкубаційного періоду може спостерігатися симптом Петені (геморагічна преенантема).
У людей, які отримали пасивну імунізацію імуноглобулінами, інкубаційний період може продовжуватись до 21–28 днів.
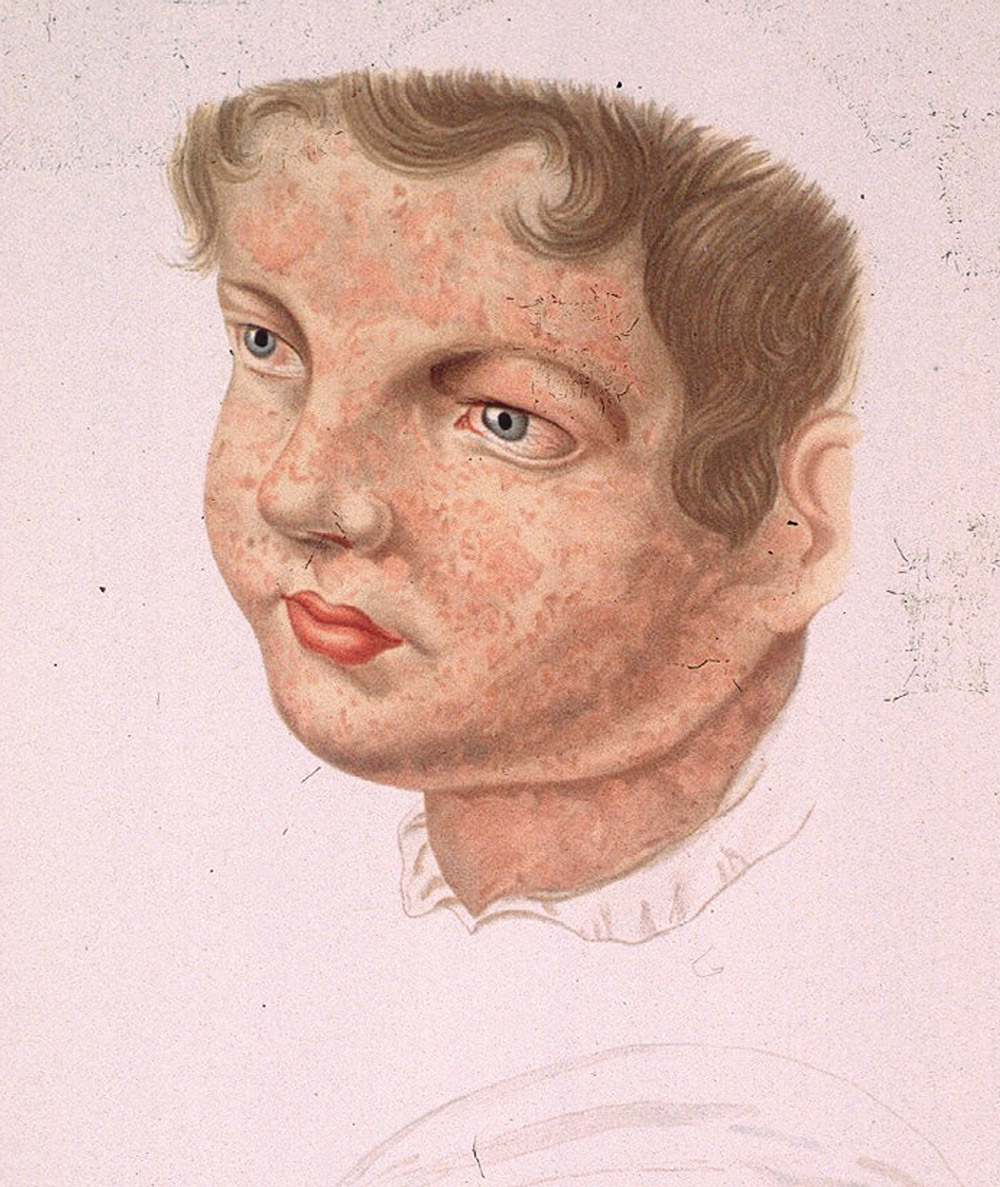
Катаральний (продромальний) період характеризується гострим або поступовим підвищенням температури тіла до 38–39,5 °С. Хворі чхають, у них можуть виникати носові кровотечі. Розвивається нежить, рясні слизисті або слизисто-гнійні виділення подразнюють ніздрі та верхню губу. Кон’юнктивіт виникає швидко, інколи може випереджувати розвиток інших катаральних проявів. Очі червоні, налиті кров’ю, безперервно сльозяться, виникає світлобоязнь. Повіки набряклі, дифузно гіперемовані. Одутле, гіперемійоване, з набряклим носом та повіками обличчя хворого нагадує обличчя заплаканої дитини.
Катаральні прояви поширюються на слизову оболонку дихальних шляхів, з можливим розвитком ларингіту, трахеїту, бронхіту. У деяких хворих в цей період рентгенологічно виявляють вогнища пневмонічного ущільнення, які не виявляються при об’єктивному обстеженні. Іноді в цей період виникають специфічні первинні корові пневмонії з блискавичним перебігом і летальним завершенням ще до появи висипу. Одночасно уражується слизова оболонка рота і глотки, яка стає різко гіперемованою. На м’якому піднебінні, рідше на слизовій оболонці щік, з’являються геморагічні цятки (так звані корові пунктати), які можуть зливатися між собою. Збільшуються і червоніють мигдалики. Описаний також еритематозно-ексудативний стоматит, фолікулярно-лакунарний тонзиліт. Язик обкладений білим нальотом, після відшарування якого він нагадує язик при скарлатині. Патогномонічним симптомом для кору є плями Бельського-Філатова-Копліка. Це білі невеличкі цятки, оточені геморагічним вінчиком, що підвищуються над слизовою оболонкою щік, інколи ясен. Вони виникають за 1 день до появи екзантеми і зберігаються протягом перших 1–2 днів періоду висипань. До кінця цього періоду може виникнути діарея, але блювання практично не буває.
У катаральний період можуть виникати симптоми гострого апендициту як прояв генералізованої лімфаденопатії. Енантема може бути і на слизових оболонках інших органів, порушуючи їх функції (це розлади функції кишківника, дизуричні явища). Хоча можливий і варіант перебігу хвороби без виражених змін загального стану протягом катарального періоду. Тривалість катарального періоду складає 3–4 дні, рідше 2–5 днів. У деяких хворих перед настанням періоду висипань знижується температура тіла.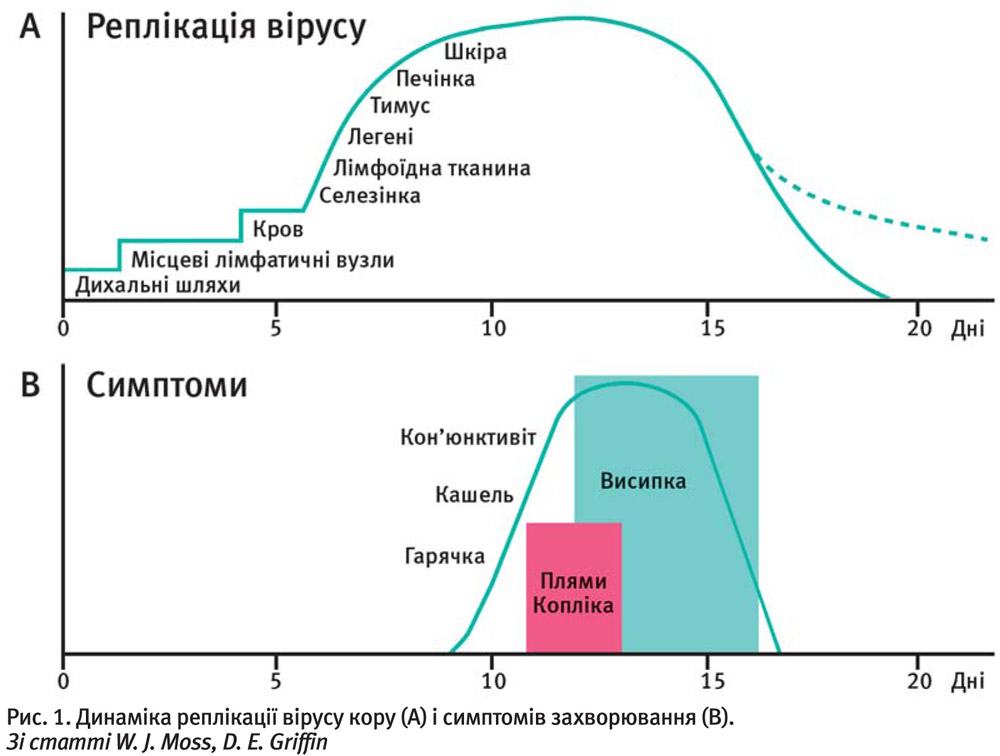
Період висипань
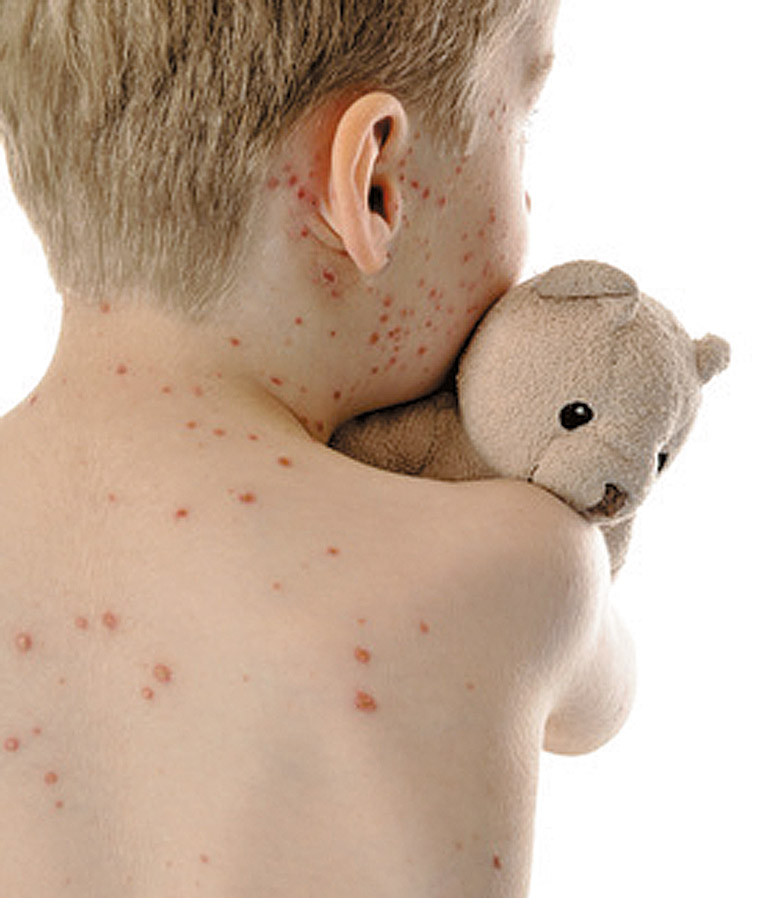
У цей період загальний стан хворого погіршується. Посилюються всі ознаки хвороби. Виникає безсоння, неспокій, марево, спрага. В цей же час з’являється екзантема. Нерідко це стається вночі, і висип помічають вранці: спочатку за вухами, на чолі, щоках, носі, повіках, бороді, на шиї. Надалі висип поширюється на тулуб, далі на кінцівки. Часто висип за 2–3 дні вкриває все тіло. В інших хворих цей процес триває до 5–6 днів. Особливо повільно висип поширюється на кінцівках, у 25–50% випадків поодинокі елементи висипу виникають на долонях. Етапність висипань, характерна для кору, є важливою диференційно-діагностичною ознакою. Елементи висипу при кору мають плямисто-папульозний характер, з тенденцією до злиття. Вони різних відтінків рожевого кольору, зникають при натискуванні. На дотик екзантема ніжна, м’яка, нагадує оксамит. Кожен елемент за добу досягає максимального розвитку, стає до 3–5 мм в діаметрі, надалі блідне і пігментується. Як правило, на обличчі, верхній частині тулуба висип стає зливним, на ногах елементи залишаються дискретними. У деяких хворих висип набуває геморагічного характеру. Згасання такого висипу відбувається дуже повільно. В окремих хворих, схильних до пітливості, на фоні папул можуть виникати дрібновезикульозні міліарні елементи і в рідкісних випадках — пемфігус. Протягом періоду висипань утримується лімфаденопатія, незначна олігурія, альбумінурія. Може продовжуватись діарея. З припиненням висипань літично, з вираженою пітливістю знижується температура тіла, згасають усі загальні і місцеві симптоми, минають катаральні прояви, кашель зберігається довше.
Період пігментації
Після припинення висипань елементи висипу пігментуються, поступово зникають, залишаючи висівкоподібне лущення. Ці симптоми можуть бути слабко виражені і минути непомітно. Період одужання може бути коротким, але слід пам’ятати, що в цей час слід уважно спостерігати за реконвалесцентами: внаслідок змін, які відбулись в імунній системі впродовж 1–2 тижнів, після зниження температури тіла можуть виникати різноманітні бактеріальні ускладнення.
Клінічні форми
Класичний перебіг інфекції (неускладнений чи ускладнений) реєструють у імунокомпетентних дітей, нетиповий перебіг виникає у дітей з імуносупресією, на тлі гіповітамінозу А, у вагітних. Залежно від різновиду і виразності екзантеми розрізняють такі форми кору: з підвищеним висипом — morbilli elevati; з міліарним; з петехіальним висипом, або геморагічний кір; зі зливним висипом. У рідкісних випадках виникає кір з пемфігоїдним висипом, який довго і тяжко протікає; зі слабо вираженим висипом — мітигований кір; кір без висипань.
Атипові форми кору також притаманні хворим, які отримали імуноглобулін або інші препарати крові. У цих дітей основні симптоми хвороби виражені слабо, а деякі зовсім відсутні. До атипових відносять також гіпертоксичні, геморагічні (з множинними крововиливами у шкіру, гемоколітом, гематурією) і злоякісні форми, які трапляються вкрай рідко.
Ускладнення
Можна виділити власне корові ускладнення (зумовлені безпосередньо вірусом, імунною відповіддю, алергічними процесами — ранні) і вторинні, зумовлені вторинною, переважно бактеріальною інфекцією (пізні). Ранні виникають в катаральному та екзантемному періодах хвороби, пізні — у період пігментації, більшість з цих ускладнень зумовлені або ураженням епітеліальних тканин, або (і) імуносупресією.
При ускладненнях уражуються органи дихання, серцево-судинна, травна, нервова системи, органи зору, слуху, сечостатевої системи, шкіра, система кровотворення. По тяжкості ускладнень доцільно зробити акцент на ураження нервової системи. Частота менінгітів, менінгоенцефалітів, енцефалітів, мієлітів коливається, за даними різних авторів, у межах 0,1–1,6%, вони виникають у період пігментації, на 10–15 день хвороби, і у 10–20% призводять до смерті пацієнта. До пізніх корових уражень нервової системи відносять підгострі склерозуючі паненцефаліти, які можуть виникати через декілька місяців або років після перенесеного кору, але частота розвитку їх достовірно невідома.
Згідно з даними Центру контролю захворювань (СDС), за результатами проведеного аналізу, на 67 тисяч випадків кору в дітей і дорослих у США, які були зареєстровані протягом 1987–2000 років, частота ускладнень при кору в загальному становить 29,1%, в тому числі пневмонії діагностували у 5,9% хворих, отити — у 7,3%, енцефаліти — у 0,1%, діарею — у 8,2%, а показник смертності від кору склав 0,3%. За цими ж даними, найвища частота ускладнень виявлена у дітей віком до 5 років (у 41,4% дітей) та у дорослих віком понад 30 років (34,4% хворих).
Лабораторна діагностика
До типових змін у загальному аналізі крові відносять лейкопенію, лімфоцитоз, еозинофілію, тромбоцитопенію. При цитологічному дослідженні мазків-відбитків з ротоглотки можна виявити типові для вірусу кору багатоядерні гігантські клітини. У практичній охороні здоров’я широко використовують імуноферментний аналіз (ІФА), яким виявляють антитіла до вірусу кору класу IgM (з’являються у гострий період недуги, з 4 дня від початку висипань і досягають пікових концентрації на 2–4-му тижнях) та специфічні ІgG (діагностичне значення має наростання титру ІgG в 4 рази в динаміці хвороби). Можна теж використовувати і серологічні методи (РТГА та РПГА), якими діагностують кір за збільшенням титру специфічних антитіл в динаміці у 4 та більше разів.
Лікування
 Госпіталізують тільки хворих на тяжкі, ускладнені форми хвороби або з огляду на епідемічні міркування. Приміщення, де перебуває хворий, систематично провітрюють, здійснюють щоденне вологе прибирання. Необхідний належний догляд за хворими, дотримання постільного режиму весь гарячковий період і 2–3 дні після нормалізації температури тіла. Пацієнтів годують легкозасвоюваною їжею, малими порціями, часто. Етіотропного лікування кору немає. При неускладненому кору призначають симптоматичну терапію, а з метою детоксикації рекомендують пити багато рідини.
Госпіталізують тільки хворих на тяжкі, ускладнені форми хвороби або з огляду на епідемічні міркування. Приміщення, де перебуває хворий, систематично провітрюють, здійснюють щоденне вологе прибирання. Необхідний належний догляд за хворими, дотримання постільного режиму весь гарячковий період і 2–3 дні після нормалізації температури тіла. Пацієнтів годують легкозасвоюваною їжею, малими порціями, часто. Етіотропного лікування кору немає. При неускладненому кору призначають симптоматичну терапію, а з метою детоксикації рекомендують пити багато рідини.
З позицій доказової медицини доведено, що призначення вітаміну А знижує тяжкість хвороби і зменшує ризик розвитку ускладнень. Відомо, що при кору рівень ретинолу знижується, навіть у дітей з нормальним харчцванням, а гіпотермія сприяє пригніченню функції імунної системи і сповільнює відновлення уражених епітеліальних клітин. ВООЗ рекомендує при кору усім дітям призначати вітамін А в наступних дозах: дітям до 6-місячного віку — 50000 ОД, дітям 6–12 місяців — 100000 ОД, старшим 1 року — 200000 ОД на добу протягом двох днів.
Профілактика
Згідно з новим календарем профілактичних щеплень в Україні (затвердженим МОЗ 16.09.2011, №595), профілактична вакцинація проти кору проводиться живою коровою вакциною дітям у віці 12 місяців, ревакцинація — в 6 років. Дітям, які не були щеплені в цьому віці, вакцинацію можна починати у будь-якому віці до 18 років, у цьому разі дитина має отримати 2 дози з дотриманням між дозами мінімального інтервалу в 1 місяць. За епідпоказаннями при виникненні вогнища захворювання контактним з хворим на кір, які не були вакциновані і не хворіли на кір, не пізніше ніж через 72 години з моменту контакту вводиться протикорова вакцина.
Іншим дієвим засобом специфічної профілактики є використання нормального імуноглобуліну, який ефективний при застосуванні у дозі 0,25 мл/кг маси тіла протягом перших 5 днів від моменту контакту з хворим на кір. З метою профілактики імуноглобулін можна застосовувати і у контактних з протипоказаннями до введення живої вакцини (вагітним, при імунодефіцитних станах). Проте профілактика імуноглобуліном вносить корекції до проведення планової вакцинації чи ревакцинації, оскільки після його введення (а також після переливання цільної крові, плазми, імуноглобулінів, еритроцитарної маси) дитину можна вакцинувати принаймні через 3–11 місяців, залежно від того, які були застосовані біопрепарати.
Проблема росту захворюваності на кір не оминула й Україну. Так, протягом січня 2012 року лише у Львівській області було зареєстровано 1191 випадок захворювання на кір, в тому числі захворіло 624 дитини. Спільним наказом Головного Управління ОЗ Львівської обласної держадміністрації і Державної санепідслужби Львівської області було визначено ряд пріоритетних заходів щодо подолання захворюваності на кір, одним з пунктів якого було тимчасове перепрофілювання двох відділень Обласної клінічної інфекційної лікарні (загальною кількістю 150 ліжок) для госпіталізації дітей і дорослих, хворих на кір.
Враховуючи епідеміологічні особливості корової інфекції, усі неімунні індивідууми мають високий ризик захворіти на кір у період епідемії.
Єдиним найбільш ефективним, природнім, а зрештою і найдешевшим методом запобігання цього захворювання є вакцинація, яку слід проводити планово, а при необхідності, у нещеплених — в екстреному порядку. Двічі прищепивши дитину живою протикоровою вакциною, ми отримаємо у 95–98% вакцинованих стійкий довготривалий захист від хвороби. Під час епідемії кору проведення профілактичної вакцинації не призупиняють.
Література
- Возіанова Ж.І. Інфекційні і паразитарні хвороби: у 3 т . – К.: Здоров’я, 2003.–Т.3. – 848 с.
- Інфекційні хвороби в дітей: підручник / С. О. Крамарьов, О. Б. Надрага, Л. В. Пипа та ін. / За ред.: С. О. Крамарьова, О. Б. Надраги. – К.: ВСВ Медицина, 2010. – 392 с.
- Инфекционные болезни у детей / Под ред. В. В. Ивановой. – М.: ООО «Медицинское информационное агентство», 2002. – 928 с.
- Календар профілактичних щеплень в Україні. Наказ МОЗ України №595 від 16.09.2011 р.
- Руководство по воздушно-капельным инфекциям [Ч.2] / Под ред. И.К. Мусабаева. – «Медицина» УзССР, 1982.– 683с.
- Griffin D.E Measles virus-induced suppression of immune responses // Immunol Rev.-2010.-236. – Р.176-189.
- Moss W.J., Griffin D.E. Measles //Lancet.– 2012. – Jan 14;379(9811). – P.153-64
- Swart R.L. The Pathogenesis of Measles Revisited // The Pediatric Infectious Disease Journal. – 2008. – V27, N10. – S85-S88.
- Weekly epidemiological record. WHO. 2011, No.49-Р. 557–564. http://www.who.int/wer


коментариев