 Особливості перебігу, діагностика, лікування (частина 2)
Особливості перебігу, діагностика, лікування (частина 2)
(Закінчення. Початок у №3 (48) 2014)
Ураження очей (офтальмогерпес) може бути первинним та вторинним (рецидивуючим). Понад 90% випадків припадає на рецидивуючий офтальмогерпес. Ураження очей при ГІ можуть бути поверхневими та глибокими. Поверхневі ураження переднього відділу ока характеризуються розвитком кон’юнктивіту (катарального, фолікулярного, везикульозно-виразкового), поєднаного ураження кон’юнктиви та повік – блефарокон’юнктивіту, каналікуліту, різноманітних кератитів (крапковий, везикульозний, деревоподібний, географічний). Можливий розвиток рецидивуючої ерозії рогівки, а також ізольованого ураження склери у вигляді дифузного епісклериту. При герпетичному кон’юнктивіті слизова оболонка повік, очного яблука гіперемійовані. Характерні помірна світлобоязнь та сльозотеча. Перебіг поверхневих герпетичних уражень очей, як правило, доброякісний.
Глибокі ураження переднього відділу ока характеризуються розповсюдженням інфільтрації в строму рогівки і перебігають у вигляді стромального кератиту, з утворенням виразки або без неї. В більшості випадків вони поєднуються із запаленням переднього відділу судинного тракту з розвитком кератоіридоцикліту, периваскуліту, флеботромбозу сітківки. Наслідками кератоіридоцикліту можуть бути помутніння рогівки та зниження гостроти зору. Іноді розвивається неврит зорового нерву. У новонароджених можуть розвинутися катаракта, хоріоретиніт або увеїт (рис. 5). 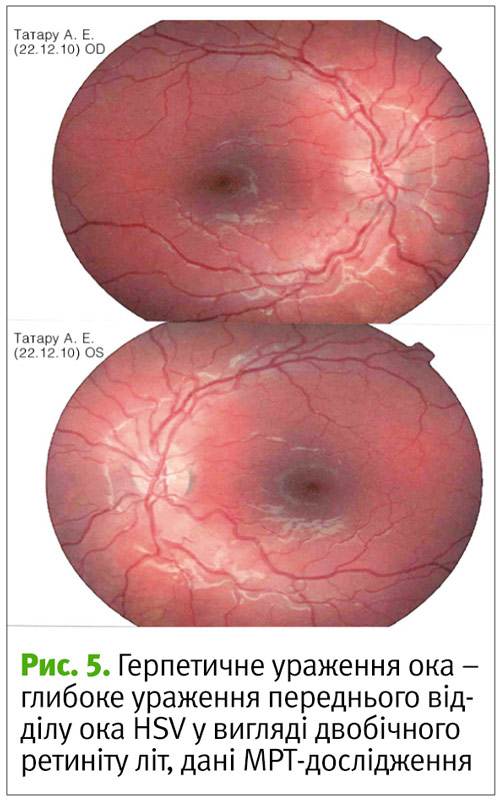
Генітальний герпес може бути зумовлений HSV-1 і HSV-2, його частіше діагностують у підлітків та дорослих при зараженні статевим шляхом. У дітей молодших вікових груп ураження статевих органів виникає вторинно після появи інших проявів ГІ. При цьому зараження відбувається через інфіковані руки, рушники, білизну. Клінічно генітальний герпес проявляється гіперемією та набряком статевих органів, везикульозним висипом на слизових оболонках статевих органів, на пігментованих ділянках геніталій, у перианальній ділянці, а також на шкірі сідниць, стегон. Пухирці швидко лускаються, утворюючи ерозивні або ерозивно-виразкові поверхні. Хвороба супроводжується свербінням, відмічається біль в уражених місцях, як правило, підвищується температура тіла. Появі висипань можуть передувати продромальні симптоми – біль, печія, свербіж. У дітей можуть спостерігатися виділення з піхви, уретри, іноді виникають уретрити. У імунокомпетентних осіб первинний генітальний герпес триває протягом 2–3 тижнів. У 50–75% хворих генітальний герпес має рецидивуючий перебіг, в більшості пацієнтів повторне захворювання виникає впродовж року, а характер клінічних проявів визначається станом імунної системи.
В імунокомпетентних хворих можуть спостерігатися абортивні рецидиви, які проявляються свербінням, незначною гіперемією, набряком шкіри та слизових оболонок статевих органів без висипу, порушення загального стану. У дітей з вираженим імунодефіцитом рецидиви генітального герпесу супроводжуються тяжкими місцевими змінами ерозивно-виразкового характеру, поширенням процесу на промежину, піхву, шийку матки, уретру, сечовий міхур. У патологічний процес можуть бути втягнуті лімфатичні судини. При цьому вірогідний розвиток лімфостазу, який може призвести до слоновості статевих органів.
Герпетичний енцефаліт можуть викликати як HSV-1, так і HSV-2. Ураження мозку частіше ізольоване без ураження шкіри і слизових оболонок або може бути одним із синдромів генералізованої ГІ, яка спостерігається переважно у новонароджених і дітей раннього віку. Вважають, що у новонароджених етіологічним фактором є, в основному, HSV-2, а у дітей старшого віку та дорослих – HSV-1. Пік захворюваності на герпетичний енцефаліт, зумовлений HSV-1, приходиться на два вікові періоди – від 6 міс. до 5 років і старше 40 років, а HSV-2 – на 3–14 й день після народження (рис. 6). 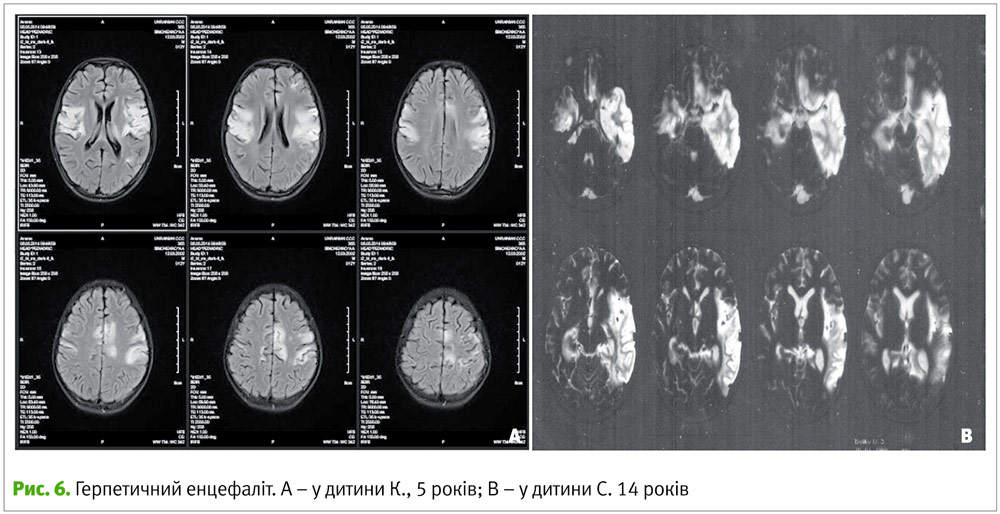
При найбільш типовому перебігу герпетичного енцефаліту виділяють 5 періодів:
- Загальноінфекційний (1–21 день) – підвищення температури тіла, катар верхніх дихальних шляхів, можливий пухирцевий висип на шкірі та слизових оболонках.
- Енцефалічний (1–10 днів) – головний біль, блювання, психічне збудження, марення, галюцинації, афазія, апраксія, агнозія, пірамідні розлади.
- Енцефалітичний (коматозний) (1–50 днів) – розлади свідомості, судоми, ознаки коми.
- Рання реконвалесценція (1–12 місяців) – ретроградна і фіксаційна амнезія, апраксія, втрата набутих навичок, агнозія, регрес у фізичному розвитку.
- Залишкові явища (місяці-роки) – психічні розлади, гіперкінези, парези кінцівок.
Гострий енцефаліт виникає у результаті первинного інфікування, реінфікування чи на фоні активації хронічної герпетичної інфекції. Початок енцефаліту часто співпадає з рецидивом герпесу шкіри та слизових оболонок або після контакту дитини з дорослими із загостренням герпесу шкіри, слизових оболонок.
Загальноінфекційний період енцефаліту супроводжується катаром верхніх дихальних шляхів, підвищенням температури тіла до 38-40ОС, інтенсивним головним болем, блюванням. Протягом 2–21 днів загальноінфекційний період переходить у енцефалічний. У цей час у дітей наростає головний біль, посилюється блювання, виникає психомоторне збудження. У частини дітей захворювання перебігає за типом інфекційного психозу з мареннями, галюцинаціями. У 3/4 дітей відмічаються коркові порушення, які проявляються як сенсорна афазія Верніке, апраксія (втрата набутих навичок), агнозія (не впізнає оточуюче середовище, батьків), пірамідні розлади, гіперкінези (тремор, стереотипні рухи), підвищення тонусу м’язів. Одними з перших симптомів герпетичного енцефаліту можуть бути генералізовані судоми чи міоритмії (ритмічні скорочення дрібних м’язів навколо рота чи ока).
Наявність у 70–75% хворих на герпетичний енцефаліт характерних коркових розладів дає можливість його запідозрити до розвитку коми і максимально рано розпочати етіотропну терапію.
Протягом наступних 2–10 днів з’являються легкі розлади свідомості від психічного збудження до легкого сопора, генералізовані клоніко-тонічні судоми, менінгеальні симптоми. У частини хворих енцефалічний період може бути відсутній, захворювання починається одразу з появи загальномозкових та вогнищевих симптомів.
Тривалість енцефалітичного періоду може бути різною: від декількох днів до двох місяців. Основними проявами цього періоду є розлади свідомості різного ступеня, судоми. Також з’являються вогнищеві симптоми: парези, переважно спастичного характеру, ураження черепних нервів, переважно VII пари, розлади дихання, бульбарні порушення.
Після виходу з енцефалітичного періоду у дітей відмічають адинамію, яка чергується з періодами збудження, а також ретроградну і фіксаційну амнезію, апраксію, агнозію. Відновлення проходить протягом 1–12 міс.
Можливий так званий псевдотуморозний варіант герпетичного енцефаліту, коли при нормальній чи субфебрильній температурі тіла поступово протягом декількох тижнів наростають симптоми ураження ЦНС, ознаки внутрішньочерепної гіпертензії, з’являються зміни на очному дні.
Поряд з описаними формами герпетичних енцефалітів виділяють інсультоподібний, стовбуровий, енцефаломієлітичний та деякі інші варіанти.
При герпетичному енцефаліті не завжди виникають запальні зміни у спинномозковій рідині, але можливе поєднане ураження мозку і мозкових оболонок. Тоді у клінічній картині захворювання відмічається виражений менінгеальний синдром, а в лікворі визначають запальні зміни.
Летальність при герпетичному енцефаліті без противірусного лікування становить 60–70%, з лікуванням – 15–20%. Залишкові явища у вигляді грубого органічного дефекту (апалічний синдром, деменція, епілептичні напади, парези, гіпертензивно-гідроцефальний синдром та ін.) розвиваються відповідно у 90% та 10–15% випадків. Існує пряма залежність наслідків захворювання від строків початку лікування: при ранньому призначенні препаратів ацикловіру наслідки значно покращуються.
Герпетичний менінгіт перебігає як серозний, асептичний і часто поєднується з первинним генітальним герпесом. У загальній структурі серозних менінгітів питома вага герпетичного складає 10%. Менінгеальний синдром при ньому зберігається досить довго. Плеоцитоз змішаний або лімфоцитарний з домішками еритроцитів. Герпетичний менінгіт має затяжний перебіг, при ньому існує загроза виникнення таких ускладнень як енурез, полірадикулонейропатія, мієліт.
Герпетичний мієліт рідко зустрічається як самостійна форма, частіше як синдром поєднаного ураження центральної та периферичної нервової системи. Домінують сегментарні або провідникові симптоми. Герпетичний енцефаломієліт може починатися з оніміння та пекучості в кінцівках, болей у попереково-крижовому відділі, гіперестезії, слабкості ніг, порушення ходи, функції органів таза. Потім приєднуються пірамідні знаки, парези верхніх кінцівок, спастичні парези ніг переходять у змішані або в’ялі, уражується стовбур мозку у вигляді парезів ІІІ–ІV, VІІ–VІІІ і ХІ–ХІІ пар черепних нервів. Кінцева стадія характеризується розладами дихання внаслідок ураження ядер мозкового стовбура або спинного мозку. Розлади свідомості незначні.
Вісцеральні форми ГІ проявляються гострим паренхіматозним гепатитом, пневмонією, нефритом. Частіше вони спостерігаються у новонароджених, але можуть бути і у дітей старшого віку.
Герпетичний гепатит частіше буває проявом первинної ГІ у новонароджених та дітей перших місяців життя. Він супроводжується високою лихоманкою, вираженими симптомами інтоксикації, блюванням, збільшенням печінки, селезінки, жовтяницею, геморагічним синдромом. Часто має тяжкий перебіг з вираженим холестазом та розвитком гострої печінкової енцефалопатії, печінкової недостатності, можливий летальний наслідок.
Герпетична пневмонія та вогнищевий нефрит клінічно не відрізняються від ураження легень та нирок іншої етіології.
Перебіг захворювання
Перебіг ГІ лише у 15–20% хворих буває гострим, а у більшості спостерігаються рецидиви захворювання. Рецидиви виникають під впливом різних стресових факторів: переохолодження, перегрівання, вірусних та бактеріальних інфекцій тощо. Клінічні прояви при рецидивах такі ж самі, як і при гострих формах.
У дітей старшого віку із скомпроментованою імунною системою виділяють хронічну генералізовану форму ГІ, яка характеризується підгострим перебігом, повільним наростанням головного болю, субфебрильною лихоманкою, загальною слабкістю, зниженням пам’яті.
Герпес у ВІЛ-інфікованих розвивається частіше в результаті активації латентної герпетичної інфекції. При цьому захворювання набуває генералізованого характеру. Ознаками генералізації є поширення вірусу по слизових оболонках із порожнини рота на слизові оболонки стравоходу, трахеї, бронхів з наступним виникненням герпетичної пневмонії, а також розвиток хоріоретиніту, менінгоенцефаліту. Герпетичний висип не зникає, а на його місці формуються виразки на шкірі. ГІ у ВІЛ-інфікованих не має тенденції до самовільного виліковування.
HSV може передаватися від матері до дитини у внутрішньоутробному періоді, під час пологів або постнатально. При антенатальній передачі вірусу можливий широкий спектр клінічної картини від локальних ушкоджень очей чи шкіри до поліорганних уражень чи природжених аномалій. Найвищий ризик трансмісії вірусу виникає під час вагінальних пологів, цей шлях інфікування відмічають у 85–95% випадках зараження HSV. Дитина, проходячи через пологовий канал, контактує з інфікованим секретом пологових шляхів. Вірус проникає через слизові оболонки ротогорла, очей, через пошкоджену шкіру при використанні інвазивного моніторингу чи інших інструментальних втручаннях. На внутрішньоутробне інфікування (трансплацентарне, висхідне проникнення вірусу з цервікального каналу) припадає не більше 5–8% від усіх заражень HSV. Постнатальне зараження настає у 8–10%, джерелом інфекції є вірусоносії – члени родини чи медичний персонал.
Інфекція у новонароджених виникає внаслідок прямого інфікування, яке відбувається найбільш часто у перинатальний період від герпетичного генітального захворювання матері. Вірус може викликати локалізовані ураження шкіри, очей, рота з поширенням від клітини до клітини контактним шляхом, або дисемінуватися за рахунок віремії. Після абсорбції і пенетрації до клітин господаря настає реплікація вірусу, яка призводить до набряку клітини, геморагічного некрозу, появи внутрішньоклітинних включень, цитолізу та набряку клітин.
Чинники ризику
До чинників ризику зараження HSV відносять:
- генітальний герпес у матері під час 3-го триместру вагітності,
- реактивація латентної HSV 2-го типу у пологах,
- інвазивні акушерські процедури,
- HSV-серологічні відмінності у батьків (HSV-серонегативна мати і HSV- серопозитивний батько),
- тривалий безводний період,
- вагінальні пологи (порівняно з кесарським розтином).
При внутрішньоутробному інфікуванні HSV у новонароджених спостерігається тріада симптомів – везикули на шкірі або рубці на місці везикул, ураження очей (хоріоретиніт, кератоконюктивіт), мікроцефалія чи аненцефалія.
Неонатальна HSV-інфекція виникає до 4 тижня життя дитини. Захворювання новонародженого може виявлятися як: інфекція, локалізована на будь-яких ділянках шкіри, очей, рота (до 40% всіх випадків); ураження ЦНС – герпетичний енцефаліт (до 35%), дисемінована інфекція з втягненням у патологічний процес низки органів і систем (приблизно у 25%). Клінічні прояви HSV інфекції у новонародженого залежать від вхідних воріт та від інтенсивності. Дискутується питання щодо безсимптомного перебігу інфекції у немовлят, яка не має віддалених наслідків. У багатьох немовлят, які мають дисеміновану форму захворювання чи ураження ЦНС, може не бути висипань на шкірі або везикулярний висип з’являється пізніше, від інших симптомів недуги, що викликає певні діагностичні труднощі. Неонатальну HSV-інфекцію слід завжди запідозрювати у дітей, які захворіли до тритижневого віку. У численних літературних джерелах наголошується, що протягом останніх 20 років (1987–2007), незважаючи на значний прогрес у діагностичному процесі, не відмічено зменшення інтервалу між першими симптомами захворювання і початком противірусної терапії (який становив і становить у середньому 6 днів), хоча багатьма дослідженнями доведено, що раннє і своєчасне призначення ацикловіру сприяє значно кращим наслідкам захворювання.
Інфекційне ураження шкіри, очей, рота виникає приблизно у 40% інфікованих немовлят. Типовою ознакою є поява міхурців протягом 6–9 дня життя дитини, які з’являються на шкірі чи слизових оболонках у місці потрапляння вірусу. Якщо у дитини були невеликі травми шкіри у пологах, то елементи висипу першочергово з’являються в цих місцях. Через декілька днів висипання поширюються і на інші частини тіла. Захворювання супроводжується порушенням загального стану дитини, маніфестацією клінічних симптомів, проте прогноз більш сприятливий, ніж при інших формах герпетичної інфекції. Висип характеризується численними згрупованими, кластерними (багатокамерними) везикулами, хоча зустрічаються і везикули, розташовані окремо. Везикули виникають на місці гіперемії шкіри і звичайно їх діаметр становить 1–2 мм. Іноді вони можуть зливатися у великі булли, розміром понад 1 см.
Практично у всіх пацієнтів, незважаючи на лікування противірусними препаратами, висипання мають схильність до рецидивів, які повторюються аж до шестимісячного віку (а інколи і довше). Локалізована інфекція орофарингеальної порожнини трапляється у 10% дітей з герпетичною інфекцією. Ураження очей може бути єдиним проявом HSV-інфекції.
Герпетичне ураження очей протікає як кератоконюктивіт, який, особливо при рецидивах, може прогресувати до хоріоретиніту, катаракти, відшарування сітківки, цей процес часто не залежить від проведеного дитині лікування.
Крім кератоконюктивіту, при офтальмологічному дослідженні у деяких пацієнтів можна виявити мікроофтальмію і дисплазію ретини. Незважаючи на виключно локальні ураження, загальний стан немовлят може бути порушеним, в подальшому в 10–30% дітей можна спостерігати різноманітну неврологічну симптоматику, затримку психомоторного розвитку. Частота неврологічних ускладнень може бути значно вищою у дітей з рецидивами висипань на шкірі, слизових протягом перших трьох місяців життя, а також у немовлят з позитивними результатами визначення HSV ДНК у лікворі в останні дні противірусної терапії.
До віддалених неврологічних проявів при локальних формах інфекції відносять спастичну тетраплегію, мікроцефалію, сліпоту. Патогенетичні механізми розвитку цих ускладнень невідомі. Незважаючи на відсутність неврологічних симптомів у розпал герпетичного ураження шкіри чи очей, погіршення настає у період між шести- та дванадцятитимісячним віком. Перебіг захворювання нагадує перинатально набуті сифіліс чи токсоплазмоз.
Найважче діагностувати HSV-енцефаліт, оскільки багато немовлят не мають типових висипань на час маніфестації симптомів ураження ЦНС.
Герпетичну інфекцію слід запідозрювати у новонароджених, у яких виражена картина органічного пошкодження мозку з судомами при відсутності внутрішньошлуночкових крововиливів або важких метаболічних порушень. Зростання плеоцитозу і рівня протеїну в лікворі при негативних результатах бактеріологічного обстеження, передусім, свідчить про герпетичне ураження ЦНС. У випадках генералізованої HSV-інфекції дитина переважно народжується передчасно. Клінічні симптоми захворювання розвиваються у 20% немовлят з неонатальною HSV-інфекцією і виникають протягом перших 7–10 днів життя.
До основних синдромів відносять гіпертермічний синдром, підвищену збудливість, судоми, респіраторний дистрес, жовтяницю, геморагічний синдром і везикулярну екзантему, яку розцінюють як патогномонічний симптом захворювання.
Вторинна віремія призводить до численних уражень внутрішніх органів: легень, наднирників.
Можуть виникати ураження гортані, трахеї, стравоходу, шлунку, нижніх відділів ШКТ, селезінки, нирок, підшлункової залози, серця, у більшості хворих (60–75%) виявляють енцефаліт. Діагностичні труднощі часто виникають при відсутності типового висипу на шкірі чи слизових оболонках, оскільки за клінічним перебігом і симптомами неонатальний герпес нагадує сепсис. Загрозливими для життя є ураження печінки, наднирників, HSV пневмоніти, ДВЗ-синдром. При неадекватній терапії смертність сягає до 80%.
Дані лабораторних досліджень часто дозволяють встановити ураження певних органів чи систем – печінки (ріні білірубіну, АсАТ, АлАТ), ЦНС (дослідження ліквору, ЕЕГ, методи візуалізації), легень (рентгенографія), крові (за показниками кількості лейкоцитів, факторами згортання крові). Рентгенологічні зміни при HSV ураженні легень характеризуються дифузним ураженням інтерстиціальної тканини з подальшою трансформацією у геморагічний пневмоніт.
Для діагностики локальних уражень ЦНС важливими є анамнестичні дані про повторні епізоди герпесу у матері, оскільки антитіла, які передаються траснплацентарно, попереджують процес дисемінації вірусу, але не запобігають інтраневральній реплікації вірусу з його поширенням нервовими стовбурами до мозку (т. зв. ретроградний аксональний шлях поширення). Клінічні симптоми розвиваються пізніше, ніж при дисемінованому перебігу захворювання (між 10–28 днем життя дитини, іноді неврологічні симптоми можуть вперше виявити і після шеститижневого віку).
Неврологічні прояви досить різноманітні, спостерігається млявість, сонливість, зниження апетиту, нестабільна температура тіла, гіпотонія м’язів, проте основними симптомами є судоми.
Характерними змінами ліквору є лімфоцитоз, підвищений вміст білка і часто знижений рівень цукру. При цьому варіанті хвороби реєструють високу летальність, яка при ефективному лікуванні сягає 15%, а у третини дітей, які вижили, описано розвиток віддалених ускладнень – гідроцефалії, мікроцефалії, сліпоти, хоріоретиніту, поренцефалічних кист, спастичних парезів, паралічів, різні ступені затримки психомоторного розвитку.
Мозок новонароджених більш сприйнятливий до виникнення прогресуючих уражень, до вірусних емболізацій, порівняно з мозком дорослих, при HSV-енцефалітах більш часто ушкоджуються темпоральні і парієтальні відділи мозку. Як при бактерійних або грибкових менінгітах, результат захворювання часто залежить від своєчасної діагностики і своєчасно розпочатого лікування.
Інфекційне ураження мозку може виникати як компонент поліорганного ураження при генералізованій інфекції чи як енцефаліт з (або без) герпетичними ураженнями шкіри, очей, слизової ротової порожнини. Приблизно третина дітей з неонатальною HSV мають лише симптоми енцефаліту.
Маніфестація енцефалітів включає судоми (фокальні, генералізовані), летаргію, подразливість, тремор, температурну лабільність, вибухання тім’ячка, симптоми ураження пірамідного тракту. HSV вдається виділити з ліквору хворих дітей у 25–40%. Характерними змінами ліквору є плеоцитоз і протеїноз. Високоінформативними є дослідження ліквору в динаміці декілька разів, оскільки для герпетичних енцефалітів характерним є прогресивне зростання рівня білка у лікворі. Електроенцефалографія, КТ, МРТ є достатньо інформативними дослідженнями при герпетичних енцефалітах. При герпетичних енцефалітах на ЕЕГ зміни (періодичні латеризаційні епілептоподібні спалахи) виявляються у темпоральних ділянках мозку. У цих же відділах мозку при МРТ можна встановити набряк, геморагічний некроз з втягненням білої речовини мозку.
Смерть дитини, яка найбільш часто зумовлена ураженням стовбуру мозку, настає приблизно у 50% дітей з вірусними енцефалітами, які не отримували належного лікування.
Віддалений прогноз герпетичної інфекції при ураженнях ЦНС і при генералізованому перебігу, як правило, несприятливий. До 75% дітей з цими ураженнями мозку мають затримку психомоторного розвитку, яка пов’язана з мікроцефалією, гідроцефалією, поренцефалічними кистами, спастичними парезами, сліпотою. До кінця незрозумілим є патогенез цих змін, які пояснюють і безпосереднім впливом вірусу на нейрони мозку і як наслідок імунологічних реакцій організму, які скеровані на вивільнення макроорганізму від вірусів.
Лабораторна діагностика ГІ
Найбільш специфічним методом є ідентифікація HSV на клітинах курячих ембріонів і лабораторних тваринах при їх зараженні інфікованим матеріалом хворого (вміст везикул, змиви з носоглотки, спинномозкова рідина тощо). Але цей метод не отримав широкого застосування через трудомісткість, тривалість культивування та високу вартість. Для швидкої діагностики проводять імуноферментний аналіз (ІФА), який виявляє специфічні антитіла IgM та IgG в крові хворого. Виявлення антитіл класу М свідчить про гостре захворювання, реінфекцію або загострення латентної інфекції. Проте, цей імуноглобулін з’являється в сироватці крові лише на 10–14-й день хвороби, що зменшує його діагностичне значення. Наявність антитіл класу IgG в крові свідчить про хронічну інфекцію, персистенцію вірусу в організмі, а чотириразове зростання титру IgG у динаміці вказує на активацію ГІ. Геном HSV у крові, лікворі, слині чи інших середовищах організму виявляють за допомогою полімеразної ланцюгової реакції (ПЛР). За чутливістю та специфічністю ПЛР не поступається методу вірусологічного дослідження, але значно випереджає його за швидкістю.
Лікування ГІ
За даними Gershburg Е., Pagano J.S. (2005), всі сучасні противірусні препарати для лікування ГІ можуть бути розділені на дві групи:
- Сполуки, що пригнічують активність РНК-, ДНК-полімерази герпесвірусів:
- ациклічні аналоги нуклеозидів (АНА) – ацикловір, ганцикловір, пенцикловір, валацикловір, валганцикловір, фамцикловір, валганцикловір;
- ациклічні аналоги нуклеотидів – цидофовір, адефовір;
- аналоги пірофосфатів – фоскарнет (фоскавір), фосфоноацетилова кислота;
- 4 оксо-дигідрохіноліни.
ІІ. Різні сполуки, що не інгібують вірусну РНК-, ДНК-полімеразу (механізм їхньої дії вивчається): марибавір, бета-L-5 урацил йододіоксолан, індолокарбазол.
Ісаков В. А. (2013) пропонує нуступну класифікацію противірусних препаратів для лікування та профілактики герпесвірусних інфекцій (табл. 2).
Застосування противірусної терапії ГІ розпочалося у 70-ті роки ХХ ст. з використання першого специфічного протигерпетичного препарату відарабіну. Але цей препарат виявляв значну нейро-, гепато- та гемотоксичність.
З 1982 р. почалося впровадження у клінічну практику ацикловіру, що суттєво підвищило ефективність лікування ГІ. Ацикловір пригнічує синтез вірусної ДНК. В інфікованих клітинах він активується під дією вірусної тимідинкінази з утворенням ацикловіртрифосфату, який має більш високий ступінь споріднення з вірусною ДНК-полімеразою, ніж з клітинною, і тому конкурентно блокує вірусну ДНК-полімеразу. Неінфіковані клітини продовжують своє нормальне функціонування.
Встановлено, що при рецидивуючому герпесі шкіри та слизових оболонок ацикловір ефективний тільки під час загострення запального процесу, але препарат не запобігає виникненню рецидивів хвороби. Це пов’язане з тим, що ацикловір блокує тільки активну реплікацію вірусу, яка після його скасування може відновлюватися.
Для лікування герпетичних уражень шкіри та слизових оболонок використовують ацикловір у таблетках, мазі або гелі.

Ацикловір добре проникає через гематоенцефалічний бар’єр, тому високоефективний при герпетичних енцефалітах. Його призначають хворим в дозі 10–15 мг/кг маси тіла кожні 8 годин внутрішньовенно протягом 10–14 днів, у подальшому – перорально по 200 мг 5 разів на добу дітям старше 2 років протягом 2–3 тижнів. Дострокове припинення терапії ацикловіром може сприяти рецидиву герпетичного енцефаліту. Раннє використання ацикловіру при герпетичних енцефалітах знижує летальність при них до 20% проти 60–70% без його застосування, та зменшує кількість залишкових явищ з 50% до 10–15%. Ефективне внутрішньовенне використання ацикловіру при лікуванні генералізованих форм ГІ у новонароджених, що наполовину зменшує кількість несприятливих наслідків.
При офтальмогерпесі ацикловір малоефективний. Тому доцільно використовувати інші протигерпетичні засоби, такі як ідоксуридин, трифлуридин.
При лікуванні генітального герпесу рекомендується застосування ацикловіру, валацикловіру, фамцикловіру, ідоксуридину. Достатня ефективність противірусних препаратів при цьому відмічена тільки при призначенні їх не пізніше третього дня від початку захворювання.
У комплексній терапії хворих з ГІ, крім противірусних засобів, слід застосовувати імунобіологічні препарати, які сприяють нормалізації клітинної та гуморальної ланок імунітету, активують неспецифічні фактори захисту.
Ефективність лікування новонароджених з герпетичною інфекцією залежить від часу призначення противірусної терапії. Лікування повинно проводитися дітям при всіх формах неонатального герпесу. Для новонароджених, у яких є типові везикулярні елементи, слід призначити противірусну терапію не очікуючи лабораторного підтвердження HSV інфекції. Дітям з локальними формами – захворюваннями шкіри, очей, рота – призначається ацикловір у дозах 10–15 мг/кг кожні 8 годин, протягом 10–14 днів, при герпетичних ураженнях ЦНС і при дисемінованих формах захворювання – курс лікування ацикловіром триває 21 день у тих самих дозах.
Профілактика
При гострій формі ГІ дітей треба ізолювати до окремих палат. Дітей з дерматитами, екземою, імунодефіцитними станами, СНІДом, а також тих, хто отримує імуносупресивну терапію, необхідно ізолювати від хворих з ГІ. Обмежити цілування дітей першого року життя, також контакт дітей з хворими на рецидивуючий герпес шкіри та слизових оболонок. Персонал пологових будинків, жіночих консультацій, онкогематологічних відділень та відділень імунодефіцитів та СНІДу на час рецидиву в них герпесу шкіри чи слизових оболонок не допускається до роботи.
При першому або повторному епізоді герпетичної інфекції у вагітної рекомендовано проводити пологи шляхом кесарського розтину (після спонтанного розриву оболонок кесарський розтин проводять до 4 год. безводного періоду).
Якщо мама страждає на герпетичну інфекцію статевих органів, при активації інфекції під час пологів чи без активації її слід ретельно спостерігати за появою симптомів інфекції у новонароджених – везикулярні висипання, респіраторний дистрес, судоми, симптоми, які нагадують сепсис. При підозрі на інфекцію чи позитивних результатах дослідження на HSV призначають ацикловір.
Перелік літератури
знаходиться у редакції.


коментарів