 Реформування первинної ланки закладів охорони здоров’я ставить нові завдання перед лікарями загальної практики — сімейної медицини щодо забезпечення якісного спостереження за дітьми з групи перинатального ризику, особливо глибоконедоношеними або з дуже малою масою тіла при народженні.
Реформування первинної ланки закладів охорони здоров’я ставить нові завдання перед лікарями загальної практики — сімейної медицини щодо забезпечення якісного спостереження за дітьми з групи перинатального ризику, особливо глибоконедоношеними або з дуже малою масою тіла при народженні.
Ще в дореформенний період це нелегке завдання стояло перед дільничними педіатрами і вимагало особливих знань, зусиль та відповідальності. Особливості фізичного та психомоторного розвитку, незрілість імунної системи, високий рівень захворюваності, наявність специфічних, властивих лише цим дітям патологічних станів потребують особливо відповідальної і кваліфікованої допомоги. Не є таємницею, що існує певний розрив між високотехнологічними та високовартісними методами невідкладної допомоги і виходжування новонароджених з терміном гестації менше 32 тижнів чи масою тіла менше 1500 г у неонатальному періоді та подальшим амбулаторним спостереженням. Результатом цього можуть бути втрачені можливості ранньої діагностики несприятливих віддалених наслідків та своєчасної реабілітації таких дітей.
Недоношені діти, народжені до 32 тижня вагітності, вважаються глибоконедоношеними. В переважній більшості вони мають масу тіла менше 1500 г і належать до категорії дітей з дуже малою масою тіла при народженні (ДММТ). Особливо вразливими серед таких дітей є немовлята, що народилися з масою тіла від 500 до 999 г, їх, за класифікацією ВООЗ (2003), називають новонародженими з надзвичайно малою масою тіла (НММТ).
Кількість глибоконедоношених та дітей з ДММТ постійно зростає як у світі, так і в Україні, внаслідок погіршення репродуктивного здоров’я, несприятливої екології, збільшення частоти багатоплідних вагітностей при застосуванні репродуктивних технологій тощо. І хоча ці діти становлять невеликий відсоток від усіх новонароджених (1,0–1,5%), вони потребують особливих зусиль на всіх етапах надання медичної допомоги.
Важливо, щоб оцінка розвитку таких дітей відбувалася відносно їх скорегованого віку, який визначають як різницю між хронологічним віком та терміном, на який дитина народилася раніше. Такий підхід дозволяє врахувати фізіологічне відставання у фізичному та психомоторному розвитку дитини до досягнення нею 40 тижнів скорегованого віку (власне доношеності) і уникнути надмірного втручання, в тому числі медикаментозного. Розрахунок скорегованого віку варто проводити до того часу, поки дитина наздожене показники своїх доношених ровесників, щонайменше до 24 місяців життя.
Діти з ДММТ від народження мають високу частоту проблем з вигодовуванням та зростанням. Більшість з них тривалий час вигодовуються через зонд у зв’язку з відсутністю смоктального та ковтального рефлексів. Це призводить до затримки розвитку ротової моторики і складнощів орального харчування в майбутньому. У деяких дітей формується відраза до харчування за допомогою соски чи ложки.
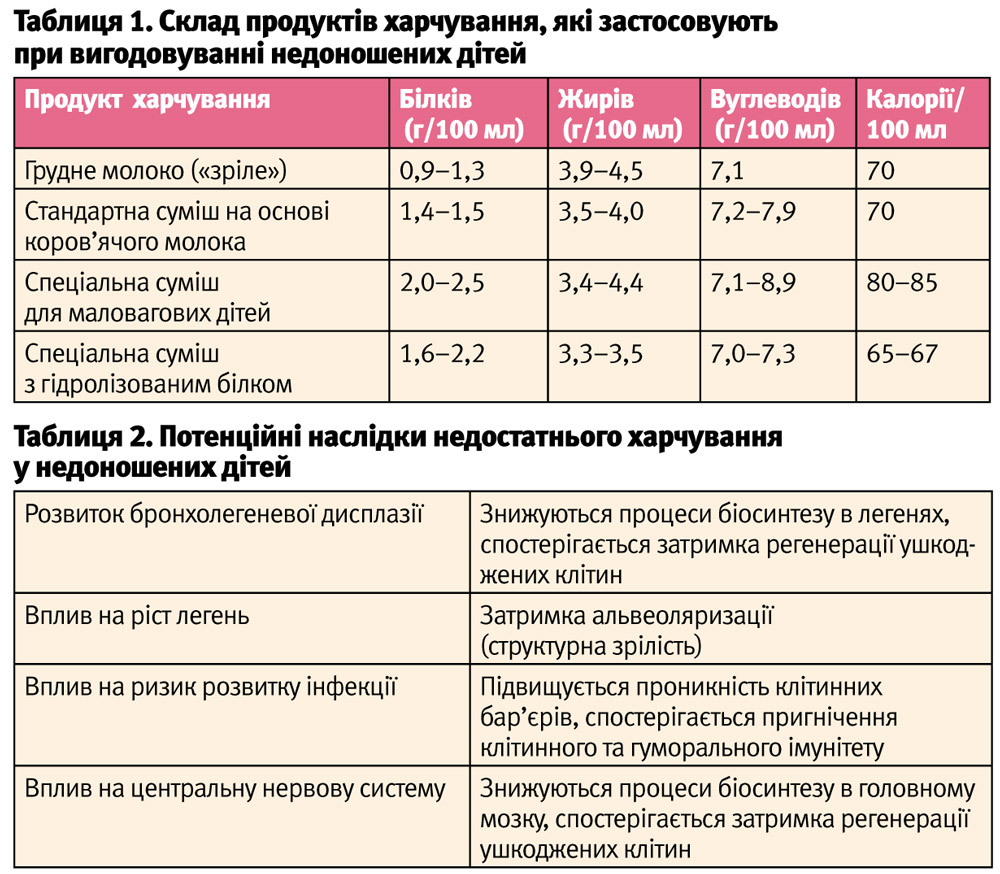 Грудне вигодовування вдається зберегти лише незначній частині глибоконедоношених немовлят, ще менше дітей успішно прикладаються до грудей і продовжують грудне вигодовування до року. Причини неуспіху полягають у тому, що тривалий час відсутня фізіологічна стимуляція соска, зціджування не сприяє лактації. Суттєве значення має і психологічний компонент — тривога і постійне переживання матері за життя і здоров’я свого передчасно народженого малюка. Тому для забезпечення високих потреб у нутрієнтах та енергії діти тривалий час отримують часткове парентеральне харчування або посилене ентеральне харчування. Справа в тому, що грудне молоко жінки, яка народила передчасно, уже з 3 тижня життя не задовольняє високі потреби глибоконедоношених дітей у білку, натрії, фосфорі, кальції. Так, потреба у білках складає у середньому 3,5–4,5 г/кг/добу або 3,2–4,1 г/100 ккал; в жирах — 4,8–6,6 г/кг/добу або 4,4–6,0 г/100 ккал; у вуглеводах — 11,5–16 г/кг/добу або 10,5–12,0 г/100 ккал. При відсутності грудного молока недоношеним дітям призначають спеціальні суміші для маловагових дітей, склад яких адаптований до їх підвищених потреб. При порушенні толерування грудного молока чи суміші вигодовування проводять спеціальними продуктами харчування, зокрема з гідролізованим білком (табл. 1).
Грудне вигодовування вдається зберегти лише незначній частині глибоконедоношених немовлят, ще менше дітей успішно прикладаються до грудей і продовжують грудне вигодовування до року. Причини неуспіху полягають у тому, що тривалий час відсутня фізіологічна стимуляція соска, зціджування не сприяє лактації. Суттєве значення має і психологічний компонент — тривога і постійне переживання матері за життя і здоров’я свого передчасно народженого малюка. Тому для забезпечення високих потреб у нутрієнтах та енергії діти тривалий час отримують часткове парентеральне харчування або посилене ентеральне харчування. Справа в тому, що грудне молоко жінки, яка народила передчасно, уже з 3 тижня життя не задовольняє високі потреби глибоконедоношених дітей у білку, натрії, фосфорі, кальції. Так, потреба у білках складає у середньому 3,5–4,5 г/кг/добу або 3,2–4,1 г/100 ккал; в жирах — 4,8–6,6 г/кг/добу або 4,4–6,0 г/100 ккал; у вуглеводах — 11,5–16 г/кг/добу або 10,5–12,0 г/100 ккал. При відсутності грудного молока недоношеним дітям призначають спеціальні суміші для маловагових дітей, склад яких адаптований до їх підвищених потреб. При порушенні толерування грудного молока чи суміші вигодовування проводять спеціальними продуктами харчування, зокрема з гідролізованим білком (табл. 1).
У неонатальному періоді для вигодовування глибоконедоношених та дуже маловагових дітей застосовують технологію фортифікації (посилення) грудного вигодовування, додаючи до грудного молока підсилювачі грудного молока, які містять гідролізати білку, вуглеводи, мікроелементи та вітаміни. Як підсилювач можна використовувати також спеціальну суміш для недоношених, якою заміщають частину добового об’єму (1/4–1/3). Потреба в збагаченні виникає, як правило, після 5–14 дня життя, коли дитина починає отримувати повний об'єм (як мінімум 80%) ентерального годування.
Рекомендації щодо того, до якого часу глибоконедоношений малюк потребує вигодовування спеціальною сумішшю для передчасно народжених дітей чи збагачення грудного молока фортифікаторами, відрізняються. На нашу думку, потрібен індивідуальний підхід, який ґрунтується на ретельній оцінці зростання дитини (динаміка маси тіла, зросту, окружності голови) за допомогою стандартних кривих з урахуванням скоригованого віку. Діти, ріст яких відповідає віковим закономірностям (>10 перцентиля паралельно нормальній кривій), переводяться на стандартну формулу після виписки зі стаціонару. У випадку відставання фізичного розвитку (на рівні 5 перцентиля, пласка крива) збагачення харчування чи вигодовування спеціальною сумішшю може тривати і до 12 місяців, адже потенційні наслідки недостатнього харчування надто небезпечні (табл. 2). Разом з тим кожний такий випадок потребує ретельного аналізу, розрахунку калоражу та забезпеченості макро- і мікронутрієнтами, а також обстеження дитини з метою своєчасної діагностики патологічних станів, відповідальних за затримку розвитку. Введення прикорму глибоконедоношеним та дітям з ДММТ слід проводити відповідно загальним рекомендаціям у віці 4–5 місяців.
Спостереження за розумовим та моторним розвитком проводять разом з дитячим неврологом, звертаючи особливу увагу на дітей, які перенесли в неонатальному періоді внутрішньочерепні крововиливи або перивентрикулярну лейкомаляцію (ПВЛ).
Наслідки перенесених внутрішньошлуночкових крововиливів (ВШК) різняться в залежності від їх важкості. Результати наукових досліджень свідчать, що розвиток дітей з ВШК 1–2 ступеня має такий самий ризик несприятливих наслідків, як у дітей без ВШК (спастичний парапарез у 10%). Разом з тим такі діти мають підвищений ризик проблем з навчанням. При ВШК 3 ступеня вірогідність інвалідизації сягає 40%, а при ВШК 4 ступеня — 100%. Несприятливим є прогноз дітей з ДММТ, які в неонатальному періоді мали ураження мозку, що при нейросонографічному дослідженні проявлялося ПВЛ, поренцефалією, ВШК вище 1 ступеня: 88% таких дітей у віці 18 місяців мали погані нейросенсорні наслідки, такі як дитячий церебральний параліч (ДЦП), пізнавальний дефект, втрата слуху чи зору.
Частота ДЦП серед дітей з ДММТ становить 7–12% і 11–15% серед дітей з НММТ. Нейрорухові проблеми потребують ранньої діагностики і раннього (до досягнення 1 року) втручання. Такі діти перебувають на обліку у дитячого невролога та ортопеда, які визначають програму реабілітації. Доведена ефективність раннього застосування методу Войта-діагностики та проведення Войта-терапії, лікувальної фізкультури та масажу, фізіотерапії, зоотерапії, фаунотерапії. Разом з тим на даний час відсутня доказова база щодо ефективності медикаментозної нейропротекції та медикаментозної відновної терапії у даної категорії дітей. Необхідну допомогу повинні надати медичний психолог, логопед, педагог-дефектолог.
Крім затримки розумового та рухового розвитку, діти з ДММТ мають високий ризик порушення зору (косоокість, порушення рефракції, амбліопія, дефекти полів зору). Однак найбільш грізним офтальмологічним захворюванням є ретинопатія недоношених, яка може закінчитись відшаруванням сітківки і сліпотою. Тому глибоконедоношені та діти з ДММТ потребують ретельного офтальмологічного диспансерного спостереження: перші огляди проводять на 4–6 тижні після народження дитини в залежності від гестації (32 тиждень скорегованого віку). Їх метою є своєчасна діагностика ретинопатії та обрання вірної лікувальної тактики, в тому числі проведення лазерної корекції сітківки. Подальше диспансерне спостереження офтальмологом дітей після виписки зі стаціонару триває щонайменше 12 місяців.
Спостереження дітей з ДММТ повинно обов’язково включати сурдологічне обстеження. Близько 2–11% таких немовлят мають ризик втрати слуху як за рахунок самої недоношеності, так і внаслідок перенесених гіпербілірубінемії, менінгіту, дії ототоксичних препаратів. Скринінг повинен бути розпочатий ще в неонатальному періоді і продовжуватися щонайменше 1 раз на 6 місяців до досягнення дитиною 3-х років. Можливості ранньої корекції слуху (слухові апарати з 3–6-місячного віку) значно покращують можливості мовлення та когнітивного розвитку дітей.
Когнітивний розвиток глибоконедоношених та дітей з ДММТ також має свої особливості. Його оцінюють за спеціальними шкалами. У грудному віці найбільш поширеною в світі є оцінка за шкалою Бейлі, що включає окремі тести, диференційовані щомісячно. У старших дітей оцінюють коефіцієнт інтелекту (IQ). Опубліковані результати досліджень свідчать, що когнітивний розвиток глибоконедоношених дітей, які не мали важких уражень мозку в неонатальному періоді, суттєво не відрізняється від розвитку доношених дітей. Знижений рівень інтелекту матимуть близько 20% дітей, що народилися з ДММТ, та від 15 до 40% дітей з НММТ. Для того щоб покращити пізнавальні можливості та здатність до навчання, таких дітей слід спрямовувати в програми раннього втручання, які сприяють розвитку інтелектуальних здібностей дитини, а також консультувати у педагога та логопеда. Таких консультацій потребуватимуть і діти з проблемами поведінки, а саме з гіперактивністю та дефіцитом уваги.
Діти з ДММТ від народження мають високу частоту проблем з вигодовуванням та зростанням
Бронхолегенева дисплазія (БЛД) виникає приблизно у 23% новонароджених з ДММТ, частота її у малюків з НММТ вища і складає 35–46%. БЛД діагностують як потребу у кисневій підтримці у віці 36 тижнів скорегованого віку. У нашій країні пацієнтів, залежних від кисню, лікують в стаціонарних умовах. За кордоном таких дітей виписують додому і забезпечують їм кисневу підтримку, а також лікування в амбулаторних умовах. У будь-якому разі такі пацієнти мають високий ризик повторних госпіталізацій внаслідок захворювань бронхів (епізоди бронхообструкції, бронхіти, пневмонії, бронхіальна астма). Вони частіше мають проблеми з вигодовуванням, гастро-езофагальний рефлюкс, затримку фізичного та пізнавального розвитку. Такі діти повинні диспансерно спостерігатися у дитячого пульмонолога й алерголога.
Діти, хворі на БЛД, мають високий ризик реалізації респіраторно-синцитіального вірусу (RSV), який зумовлює випадки бронхіоліту і пневмонії на першому році життя у дітей з ДММТ. Для профілактики захворюваності, пов’язаної з RSV, Американська академія педіатрії рекомендує профілактичне лікування моноклональними антитілами.
Значна частина глибоконедоношених та дуже маловагових дітей страждають на анемію ще в неонатальному періоді внаслідок забору крові для лабораторних досліджень і малого загального об'єму крові. Сприяють анемії інтенсивний ріст в перші місяці життя на тлі меншої тривалості життя еритроцитів, знижений синтез еритропоетинів та низька чутливість до них кісткового мозку. Частота анемії залежить від маси тіла при народженні та гестаційного віку — чим вони менші, тим більша частота (від 20% у 34 тижні до 90% у дітей менше 28 тижнів). Диспансерне спостереження передбачає щомісячний контроль показників червоної крові та додаткове призначення препаратів заліза з метою профілактики залізодефіцитної анемії, починаючи з 1 місяця впродовж 12 місяців життя в дозі 2–3 мг. Слід враховувати залізо, яке є в складі спеціальних сумішей для вигодовування передчасно народжених дітей.
Діти з ДММТ мають підвищений ризик рахіту, спричинений харчовим дефіцитом надходження кальцію, фосфору або вітаміну Д. Діагноз рахіту, як правило, ставиться ще під час перебування дитини у відділенні для недоношених, і призначається відповідне лікування. Профілактику рахіту мають отримувати всі глибоконедоношені діти, які перебувають на грудному вигодовуванні (400–1000 МО), оскільки спеціальні і стандартні адаптовані молочні суміші містять в своєму складі профілактичну дозу вітаміну Д.
Серйозною проблемою є остеопенія глибоконедоношених дітей, яка зустрічається у близько 50% таких немовлят і характеризується зниженим вмістом кальцію і фосфору в кістках. Внаслідок недостатнього анте- і постнатального надходження мінералів та Д-гіповітамінозу порушується процес окостеніння, кістки стають тонкими, деформуються і легко ламаються.
Недоношені діти мають високу частоту хірургічних проблем, таких як крипторхізм, пахова та пупочна кила, гідроцелє, гемангіоми. У більшості випадків вони потребують спостереження дитячого хірурга і очікувальної тактики. При необхідності проводиться планове втручання, термін якого визначається індивідуально.
Особливою проблемою для дільничних лікарів є імунізація глибоконедоношених та дітей з ДММТ. Незважаючи на те що ці діти мають отримати звичайну дитячу вакцинацію за такою ж схемою, як і доношені діти, на практиці високий рівень захворюваності як під час стаціонарного етапу лікування, так і на амбулаторному рівні, не дозволяє вчасно провести щеплення згідно з календарем. Разом з тим стабільні діти з нормальними показниками зростання (маса тіла більше 2000 г) не мають протипоказань до проведення вакцинації. Дослідження формування імунної відповіді показали, що діти з ДММТ, які отримали щеплення в звичайні терміни, мають достатній терапевтичний рівень антитіл, який захищає їх від контрольованих інфекцій.
У країнах з високим економічним ресурсом завдання диспансерного спостереження за розвитком дітей з ДММТ, та особливо НММТ, покладено на фахівців спеціально створених центрів. Автор цих рядків під час навчання у Літньому міжнародному інституті в Університеті штату Алабама (Бірмінгем, США) мала можливість ознайомитись з практикою роботи такого центру. Отриманий досвід показує, що профілактика та своєчасна корекція несприятливих віддалених наслідків у дітей, що народилися з ДММТ та НММТ, найбільш ефективні за умови концентрації таких дітей у спеціально створених центрах, які мають фахівців-педіатрів, нутриціологів, дитячих неврологів, психологів, відновлювальних та розвиткових терапевтів та досвід здійснення диспансерного спостереження за такими дітьми.
У Вінницькій обласній дитячій клінічній лікарні було створено Центр контролю та корекції розвитку дітей з групи високого перинатального ризику, зокрема з ДММТ, на базі обласної консультативної поліклініки. Перед випискою з відділення для недоношених новонароджених такі діти ставилися на облік, під час відвідування вони оглядалися педіатром-неонатологом та отримували консультацію вузьких фахівців відповідно до виявлених проблем, а також додаткове лабораторне й інструментальне обстеження. Результати спостереження за станом здоров’я 299 недоношених дітей з ДММТ (Яблонь О. С., 2008) показали, що у віці 3 років 51% цих дітей були практично здоровими, 19% мали інвалідність (переважно дитячий церебральний параліч), 14% мали затримку розвитку, 7% померли після виписки з неонатологічного стаціонару, долю 9% дітей не вдалося простежити.
Як клінічний приклад диспансерного спостереження за дитиною з НММТ в умовах нашого центру дозвольте навести історію розвитку дитини К., яка народилася з трійні внаслідок ЕКЗ з масою тіла 740 г в терміні гестації 25–26 тижнів. Двоє дітей, які мали масу тіла 900 г, померли в перші дні після пологів від важких ВШК. Перші 3 тижні життя дитина потребувала штучної вентиляції легень внаслідок важких дихальних розладів. Проводилося мінімальне трофічне харчування і парентеральне харчування з включенням амінокислот з першої доби життя, в подальшому грудне вигодовування з спеціальною формулою для недоношених у співвідношенні 1:1. Динаміка маси тіла характеризувалася первинною втратою 9,3%, яка відновилася до 14 дня життя. Прибавка за 1 місяць склала 290 г, за другий місяць життя — 870 г, за 3 місяць — 860 г. У хронологічному віці 2,5 місяці з масою тіла 2300 г дитину виписали додому з діагнозом «гіпоксично-ішемічне ушкодження ЦНС, синдром м’язової гіпотонії у недоношеного 25–26 тижнів з НММТ». Динаміка зростання маси тіла відповідно до скорегованого віку зображена на малюнку, довжина тіла у рік 67 см, маса тіла — 7200 г.
Стабільні недоношені діти з нормальними показниками зростання (маса тіла більше 2000 г) не мають протипоказань до проведення вакцинації
Спостереження за психомоторним розвитком відповідно до скорегованого віку: утримувала голівку вертикально в 1 місяць, переверталася в 3 місяці, самостійно сиділа в 6 місяців, стояла в 9 місяців, ходила сама в 11 місяців. Перші зуби з’явилися в 6 місяців. За перший рік життя дитина перенесла 1 раз ГРВІ.
На нашу думку, сьогодні в Україні диспансерне спостереження за глибоконедоношеними та дітьми з ДММТ має відбуватися одночасно як за місцем проживання у сімейного лікаря, так і у відповідних центрах медичних закладів третинного рівня (перинатальних та неонатальних). При цьому на лікаря загальної практики — сімейної медицини має бути покладений контроль за фізичним та психомоторним розвитком таких дітей, контроль вигодовування, вакцинація, діагностика та лікування гострих захворювань.
Фахівці центрів третинного рівня на чолі з педіатром (неонатологом) здійснюють корекцію порушень фізичного та психомоторного розвитку, консультують з питань вигодовування, спрямовують до відповідних вузьких спеціалістів, проводять додаткове спеціальне обстеження (біохімія крові, НСГ, МРТ) та формують на підставі аналізу всієї отриманої інформації індивідуальний план диспансерного спостереження та реабілітації.
Обов’язковими складовими такого плану є тривалість спостереження як мінімум до 3 років; кратність спостереження щомісячно до 12 місяців, 1 раз на квартал до 36 місяців, скорочений аналіз крові щомісячно до 12 місяців, щоденна дотація заліза та вітаміну D до 12 місяців.
Важливу роль у подоланні проблем, зумовлених глибокою недоношеністю, відіграють батьки дитини. Тривога за здоров’я та подальшу долю дитини, що передчасно прийшла у світ, страх мати важкохвору дитину супроводжують батьків від моменту пологів. Зазвичай найбільший тягар випадає на долю матері, яка у випадку серйозних проблем з неврологічним та соматичним здоров’ям дитини ризикує залишитися сама і ростити дитину в неповній сім’ї. Разом з тим, якщо прогноз здоров’я глибоконедоношеної дитини у неонатальному періоді більшою мірою залежить від якості медичної допомоги, то після виписки з неонатологічного стаціонару — від бажання і настирності батьків у досягненні кращого результату. Водночас батьки такої дитини потребуватимуть постійного підтримуючого консультування та допомоги в оцінці проблем та їх вирішенні.
На думку відомого норвезького неонатолога Ола Дідрика Заугстадта, який має більш ніж 30-річний досвід надання допомоги недоношеним дітям, сьогодні глибоконедоношені та народжені з ДММТ немовлята мають значно кращі перспективи, ніж 10 років тому. Це пов’язано зі значним збільшенням виживання та зменшенням кількості ускладнень. І не лише інтенсивні медичні технології, а й любов і солідарність нададуть шанс передчасно народженій дитині прожити повноцінне життя. Такі діти мають прийматися з любов’ю, оптимізмом і отримувати в періоді новонародженості та в подальшому сучасне лікування, яке дозволить їм почати і прожити життя якнайліпше.


коментарів