Этиология
В последние десятилетия отмечается неуклонный рост как злокачественных, так и доброкачественных заболеваний молочных желез (МЖ), в частности, фиброзно-кистозной мастопатии, заболеваемость которой составляет 60–85%, а в группе женщин, страдающих гинекологической патологией, – 95%.
Более чем вековая история изучения причинно-следственной связи развития дисгормональной дисплазии позволила выделить ряд причин, провоцирующих ее возникновение. Сюда относят состояния длительного психологического стресса, изменения женской репродуктивной сферы, а также гормональный дисбаланс. Последняя причина признается большинством исследователей.
К наиболее часто регистрируемым гормональным нарушениям относятся:
- особенности лютеиновой фазы (избыток эстрогенов, дефицит прогестерона/снижение уровня эстрогенов, избыток пролактина);
- увеличившаяся динамика выброса пролактина, пролана А и пролана В;
- дисбаланс гормонов щитовидной железы;
- нарушенный жировой обмен веществ.
Таким образом, актуальность неоднозначных и далеко не бесспорных вопросов патогенеза, диагностики и лечения мастопатии не вызывает сомнения.
Особую важность приобретает тот факт, что доброкачественные заболевания и рак молочной железы (РМЖ) имеют много общего в этиологических факторах и патогенетических механизмах, факторы риска их развития во многом идентичны. При этом некоторые пролиферативные формы мастопатии, сопровождающиеся гиперплазией эпителия, рассматриваются как маркеры повышенного риска возникновения РМЖ.
Следует отметить, что боль в МЖ, возникающая при мастопатиях, – это не только весомый симптом, но и наиболее частая причина обращения за консультацией к специалистам: гинекологам, онкологам, маммологам. Боль в МЖ, согласно мнению ведущих специалистов, хотя бы раз в жизни отмечали почти 70% женщин, а около 11% испытывают умеренную или сильно выраженную масталгию не менее 5 дней ежемесячно.
Необходимо помнить, что в редких случаях боль в МЖ может служить начальным симптомом развития РМЖ.
Классификация
и клинические проявления
Согласно современной классификации, различают циклическую боль в МЖ (2/3 случаев) и нециклическую (1/3 случаев), которая бывает и есть истинно грудной болью, не связанной непосредственно с МЖ.
Циклическая боль в МЖ (масталгия) возникает до менопаузы; средний возраст ее появления – 34 года. Это наиболее распространенный тип боли, который связан с менструальным циклом, особенно с периодом овуляции. Продолжительность – не менее недели для каждого цикла. Интенсивность боли – >4 баллов, согласно результатам визуальной аналоговой шкалы. Такая боль стихает после менструации (или менопаузы).
Циклическую боль в МЖ связывают с более острыми проявлениями предменструального синдрома и повышенной уязвимостью МЖ. Доказательств того, что циклическая масталгия может означать повышенную предрасположенность к возникновению РМЖ, мало. Однако данный риск повышается с увеличением продолжительности циклической масталгии. Кроме того, у женщин, страдающих болью в МЖ, отмечается повышенная тревожность, склонность к депрессии.
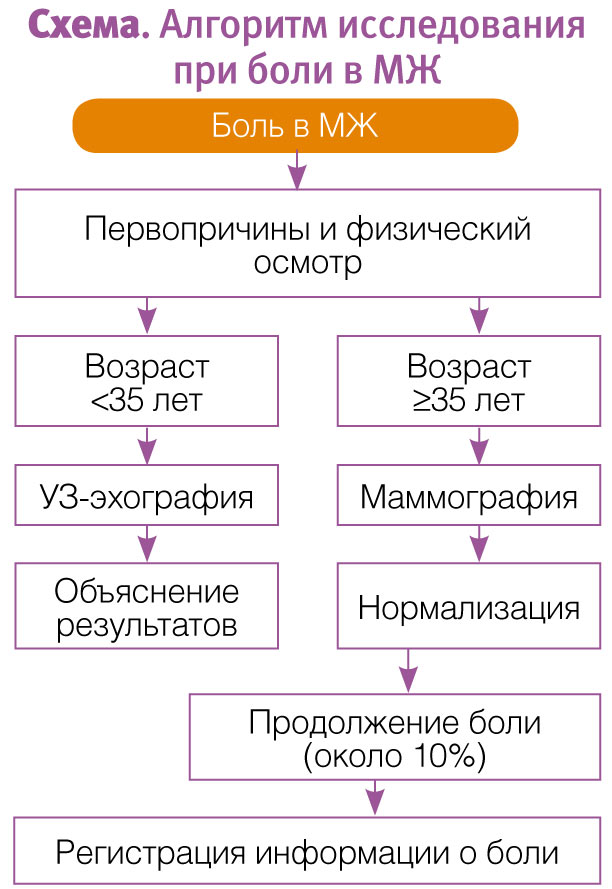
Состояние МЖ оценивается, прежде всего, с помощью рентгеновской и ультразвуковой маммографии (схема). В случае отклонений, найденных при физическом осмотре, диагностика может также включать пункцию (при наличии опухолевого образования) и исследование уровня гормонов (эстрогенов, прогестерона, гормонов щитовидной железы).
Необходимо помнить, что при циклической боли масталгия не всегда помогает при постановке диагноза. Мы можем наблюдать неспецифические изменения (фиброаденоз), может отсутствовать связь между специфическим видом при радиологическом обследовании и местом локализации боли.
Нециклическая боль в МЖ не совпадает с обычным менструальным циклом, появляется как в пред-, так и в постклимактерическом периоде, зачастую является односторонней. Для этого вида боли характерно то, что она локализуется преимущественно в субареолярном или верхнем наружном квадранте, узелковые уплотнения при этом менее заметны. Нециклическая боль в МЖ делится на две основные группы – истинно грудную боль и боль, не связанную непосредственно с МЖ.
Истинно грудная боль появляется при беременности, маститах, тромбофлебите поверхностных вен области МЖ – болезни Мондора (обычно вследствие травмы).
Истинно грудную боль могут вызвать макрокиста или скопление небольших болезненных кист, большая обвисшая грудь и растяжение связок Купера, эктазия млечных протоков, жировой некроз вследствие травмы, воспалительный РМЖ (рис. 1).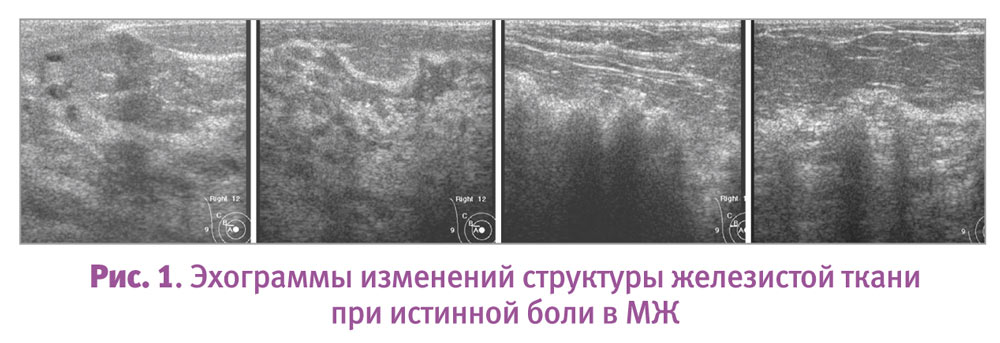
Истинно грудная боль может появляться после хирургического вмешательства по поводу мастэктомии, реконструкции с помощью имплантов, косметической операции по поводу увеличения груди и при травме МЖ (8–10%). На рис. 2–3 представлены эхограммы, изображения при МРТ и маммографии в ситуации повреждения имплантов, для которой также характерна истинно грудная боль.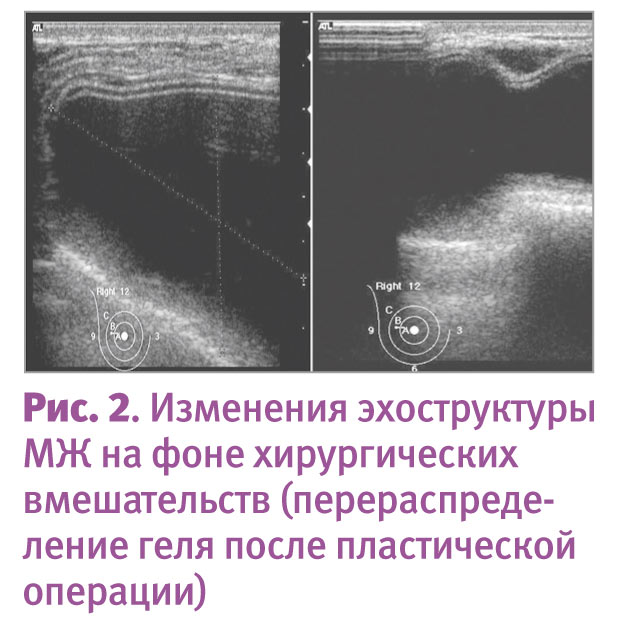
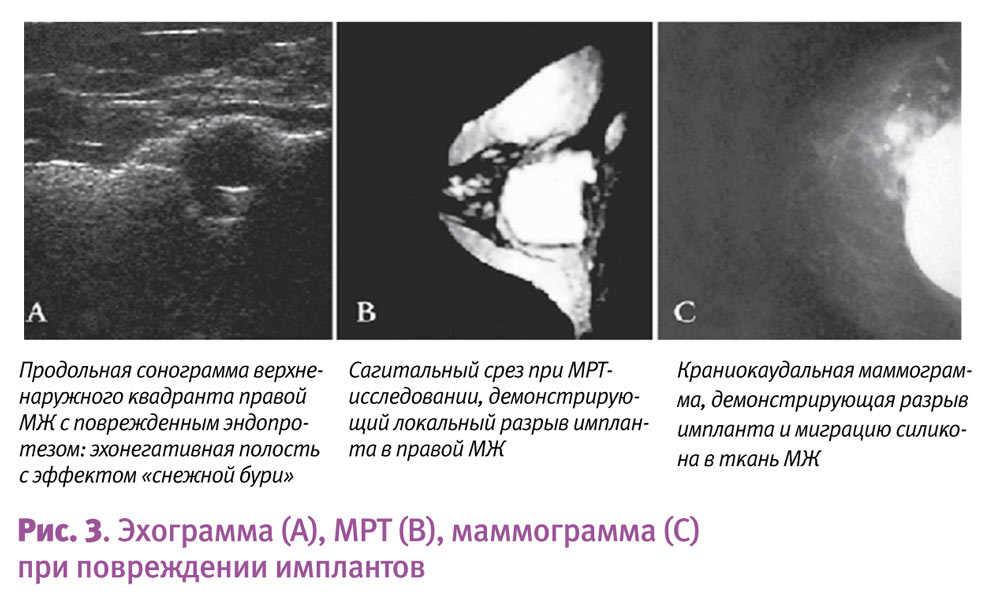
Здесь следует подчеркнуть необходимость тщательного комплексного исследования, в т. ч. лучевого, перед всеми видами хирургического вмешательства. Халатность в этом вопросе недопустима и приводит к необратимым последствиям.
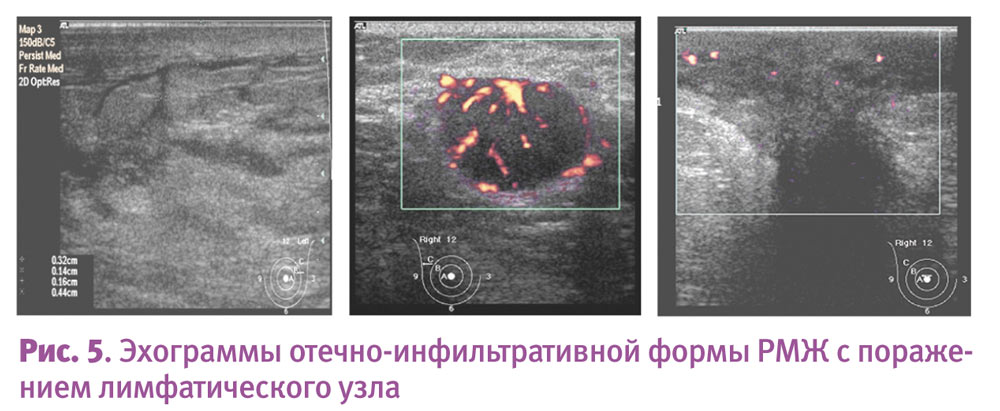
При истинно грудной боли возможно также выявление кальцификации, расширения протоков и перидуктального фиброза, сопутствующей эктазии млечных протоков или перидуктальных маститов, кист, доброкачественных опухолей, жирового некроза, абсцессов или локализованных форм мастита, склерозирующего аденоза и, в редких случаях, рака (рис. 4, 5).
Боль, не связанная с грудной железой, может быть последствием скелетно-мышечной боли, костохондрита (синдрома Титце), боли в боковой грудной стенке, радикулярной боли при шейном артрите. Эта боль может также возникать при переломах ребер, фибромиалгии, травмах грудной стенки. Иногда этот вид боли носит и казуистический характер (рис. 6).
Боль, не связанная с МЖ, может выявлять заболевания желчного пузыря, ишемическую болезнь сердца, желудочно-пищеводный рефлюкс, язву желудка и двенадцатиперстной кишки, перикардиты, легочную эмболию, а также опоясывающий лишай и серповидноклеточную анемию.
Здесь также следует помнить о болевых синдромах, вызванных употреблением медикаментов: гормонов (эстрогены, диэтилстилбестрол, кломифен, гормонозаместительная терапия и т. п.), антидепрессантов, антипсихотиков и анксиолитиков (сертралин, венлафаксин, миртазапин, амитриптилин, доксепин, галоперидол), антигипертензивных и сердечных препаратов (резерпин, спиронолактон, дигоксин), медикаментов антимикробного действия (метронидазол, кетоконазол).
Во всех случаях масталгия может вызвать нарушение нормальной активности как сексуальной (48% случаев), так и физической (37%) и социальной (12%).
Диагностика
Врач должен провести тщательный сбор анамнеза пациентки с масталгией: выяснить взаимосвязь с менструальным циклом, характер боли (локализованная или распространенная, односторонняя или двусторонняя). Необходимо определить связанные с ней образования, исследовать выделения из сосков или втянутые соски, выяснить наличие беременности, ситуацию с кормлением грудью, наличие предшествующих травм, оценить взаимосвязь с деятельностью или питанием, а также влияние наследственности.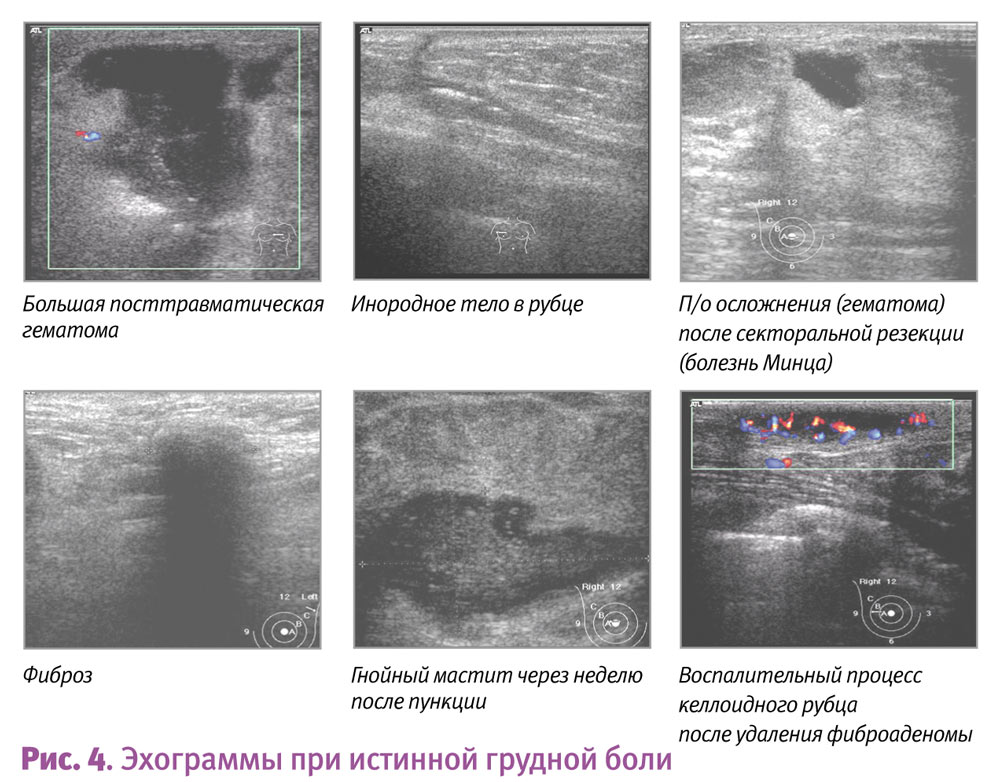
При физическом осмотре необходимо проверить изменения кожи (симметричность и контур груди, расположение сосков, корочки или язвы на сосках, шрамы, стянутость кожи, образование углублений, отек или эритема, изменения цвета кожи), состояние подмышечных, надключичных и подключичных лимфатических узлов. Необходимо также обозначить и описать форму и размер груди, проверить выделения из сосков, определить локализованные очаги чувствительности и связать их с областью боли, на которую жалуется женщина, и иными полученными данными.
Маммографию мы рекомендуем проводить в случае отклонений, обнаруженных при физическом осмотре, женщинам старше 35 лет, которым ранее не делали маммографию, и при очаговой боли. В других случаях мы рекомендуем провести исследование с помощью ультразвуковой эхографии. Здесь следует помнить, что риск РМЖ после негативных данных клинических и лучевых исследований МЖ очень низкий – ниже 1%.
С болью в МЖ могут быть связаны и такие заболевания как ареолярный абсцесс (пальпаторно – это болезненное образование на периферии ареолы), воспаление сальных желез Монтгомери, острый абсцесс МЖ. При этом характерны локальная боль, чувствительность, эритема, «лимонная корка» и местное повышение температуры, связанные с узлом; возможны недомогание, лихорадка, озноб.
Боль в МЖ вызывают и такие достаточно редкие заболевания как плазмоцитарный мастит, сифилис, туберкулез, рак соска (болезнь Педжета), различные формы грибковых заболеваний.
Связанной с болью в МЖ проблемой может быть жировой некроз – плотное образование неправильной формы, часто спаянное с окружающими тканями (характерны локальная боль, чувствительность, симптомы стянутости кожи, втянутость сосков), – который чаще всего возникает вследствие травмы. Необходимо помнить, что жировой некроз часто тяжело отличить от рака.
При боли в МЖ, вызванной эктазией млечных протоков, пациентки жалуются на ее жгучий характер, иногда зуд. Предыстория этой боли может включать один и более случаев воспаления, сопровождающегося повышенной чувствительностью, эритемой, лихорадкой, которые развивались и внезапно стихали в период от 7 до 10 дней. Характерны расширение субареолярных протоков, зуд и эритема вокруг соска, густые, клейкие выделения из соска черноватого или зеленого цвета, подмышечная лимфаденопатия (рис. 7, 8).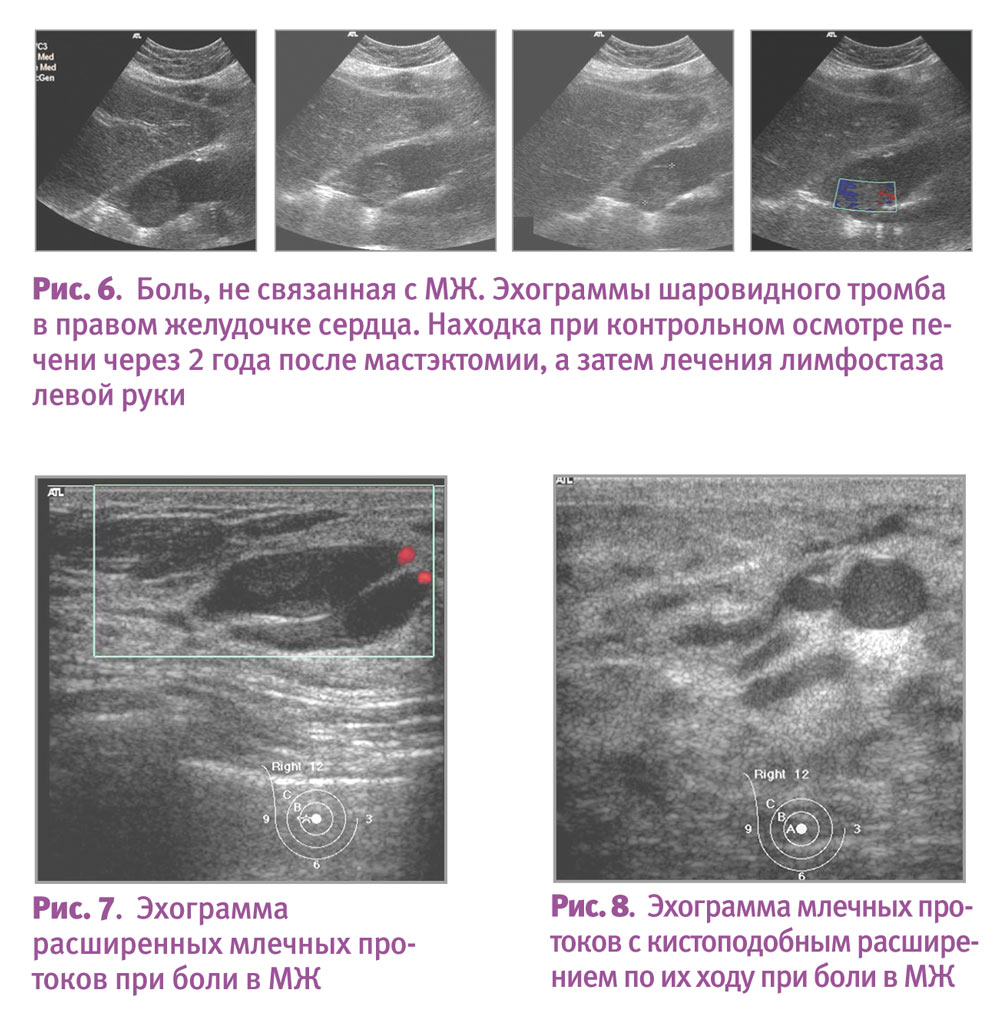
При связанных с болью в МЖ маститах возможна сильная односторонняя боль, в особенности, если воспаление возникает близко к поверхности кожи; обычно отмечается покраснение и повышение температуры кожи груди в районе воспаления, может присутствовать «лимонная корка», появляться уплотнения, симптомы стянутости кожи и общие симптомы (лихорадка, недомогание, озноб, слабость).
Боль в МЖ может быть вызвана атеромами (в т. ч.инфицированными), воспалением сальных желез Монтгомери (характерны маленький, хорошо очерченный узел, локализованная эритема, уплотнение), быстро растущими кистами (характерны локализованная боль, хорошо пальпируемый узел) и внутрипротоковыми папилломами (характерны серозные или кровянистые выделения из соска).
Необходимо подчеркнуть, что у женщин в постклимактерическом периоде боль в МЖ вследствие доброкачественной опухоли встречается редко.
При дифференциальной диагностике боли в МЖ особое внимание необходимо уделять возрастному аспекту.
Так, у пациенток до 12 лет боль может быть вызвана костохондритом – синдромом Титце (характерна острая боль в грудной клетке, обостряющаяся при глубоком дыхании и давлении), употреблением нестероидных противовоспалительных препаратов, связанных с патологиями – ревматоидным артритом, псориазом, спондилитом. У этой же категории лиц боль в МЖ может быть вызвана началом полового развития (телархе).
У пациенток в возрастном диапазоне от 12 до 18 лет боль в МЖ также может быть вызвана костохондритом, началом полового созревания (характерны ассиметричные МЖ, подростковая гипертрофия желез), гинекомастией, фиброаденомами, кистозно-фиброзной мастопатией.
В возрастном периоде от 18 до 45 лет боль в МЖ может быть вызвана физиологическими отклонениями от нормального состояния, может быть не связана с МЖ, может возникать при остром предменструальном синдроме, кистозно-фиброзной мастопатии, воспалениях, маститах, абсцессах, после травмы, при фиброаденомах и, наконец, при раке.
В возрасте 45–65 лет боль в МЖ чаще вызывается кистозно-фиброзной мастопатией, РМЖ, предменструальным синдромом, синдромом предменопаузы, расстройствами менструального цикла, ановуляторными циклами, гормоно-заместительной терапией. Может также наблюдаться боль, не связанная с МЖ.
После 65 лет боль могут вызывать прежде всего, РМЖ, инволютивные изменения основных (магистральных) млечных протоков, ишемические изменения, гормоно-заместительная терапия, травмы и боль, не связанная с грудными железами.
Врач, к которому обратилась страдающая масталгией пациентка, должен первым делом исключить рак, затем исключить инфекцию и убедить в своей правоте пациентку. Следует быть настойчивым в общении с пациенткой и постараться избежать частых и ненужных исследований, если РМЖ не обнаружен.
Таким образом, боль в МЖ не должна становиться удобным диагнозом для проведения частых рентгенографий, томографий и иных исследований подобного рода. Необходимо терпеливо объяснять результаты своих исследований, не запугивая женщин. При сомнениях пациенток их нужно направить на дальнейшее обследование к специалистам по МЖ.
Фиброзно-кистозная мастопатия
Рассмотрим наиболее часто встречающуюся проблему – фиброзно-кистозную мастопатию и связанную с ней масталгию. Для боли этого вида характерны плотные, подвижные узлы (кисты), которые хорошо прощупываются, а также признаки и симптомы предменструального синдрома (набухание, головная боль, тошнота, спазматическая боль в животе).
Одним из механизмов кистозной мастопатии является дисбаланс соотношения гормонов в сторону снижения уровня прогестерона и относительного или абсолютного повышения эстрогенов в тканях МЖ. Это способствует пролиферации соединительно-тканного и эпителиального компонентов МЖ, что при наличии персистирующей секреции в альвеолах приводит к обструкции протоков и с течением времени – к формированию кистозных полостей, что часто коррелирует с возрастом пациентки (от 30 лет).
С первыми признаками мастопатии сталкивается почти каждая женщина. Это напряжение и слегка болезненные ощущения в груди (масталгия) перед менструацией, что связано с задержкой жидкости, обусловленной гормональным дисбалансом в тканях молочной железы с преобладанием эстрогенного компонента. Если грудь периодически тянет и ноет, нужно проконсультироваться со специалистом. При дальнейшем развитии мастопатии боль становится более интенсивной, а мелкие уплотнения начинают увеличиваться в размерах. Эту форму мастопатии специалисты именуют диффузной. И если вовремя обратить внимание на ноющую грудь и сопутствующие симптомы, то лечение не займет много времени и не потребует больших усилий.
Лечение
Поскольку лучевая диагностика предполагает компрессию исследуемой железы, мы считаем целесообразным преимущественное использование перед обследованием Прожестожеля (прогестерон натуральный микронизированный в форме геля для наружного применения) в качестве препарата, вызывающего уменьшение отека, напряжения и боли (рис. 9). Пациентки при этом чувствуют себя более комфортно, исследование получается более качественным и информативным. Здесь следует подчеркнуть необходимость тщательного комплексного исследования, в т. ч. лучевого, перед всеми видами хирургического вмешательства.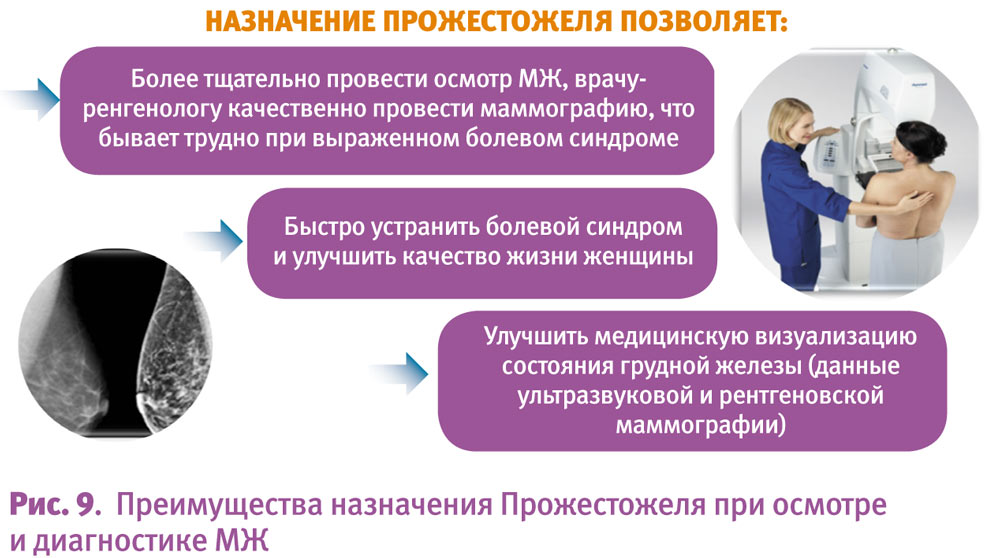
Чтобы повысить качество проводимых диагностических исследований, мы рекомендуем назначать именно Прожестожель, так как накожные аппликации прогестерона ограничивают влияние эстрогенов на ткань МЖ, снижая проницаемость капилляров, и ограничивают тем самым отек МЖ. Эстрогены вызывают пролиферацию протоков альвеолярного эпителия, тогда как прогестерон противодействует этим процессам, обеспечивает дифференцировку эпителия и прекращение митотической активности. Кроме того, прогестерон стимулирует продукцию 17-гидроксистероиддегидрогеназы и эстронсульфотрансферазы, которые окисляют эстрадиол в эстрон и эстрона сульфат – менее активные метаболиты эстрогенов. Назначение прогестерона местно в виде геля позволяет восполнить дефицит его непосредственно в тканях МЖ и приводит к деградации мелких кист за счет улучшения дренажной функции (рис. 10). Одним из основных преимуществ Прожестожеля является способность купировать масталгию за счет снижения отека тканей МЖ уже в первые сутки терапии.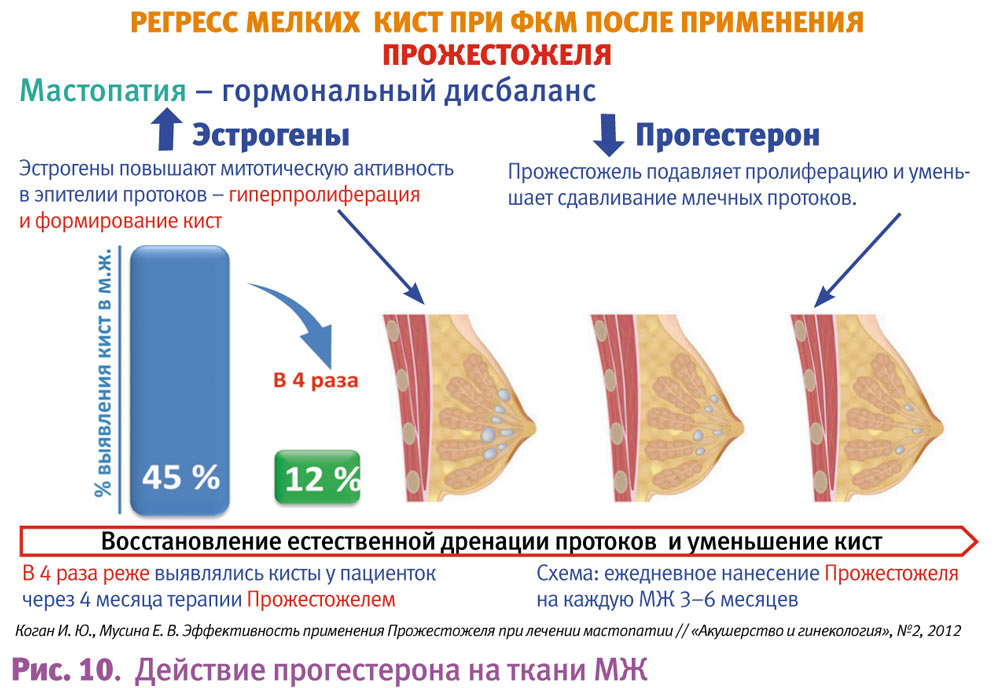
С одной стороны, мы видим быстрый клинический эффект уже в течение первых дней терапии в виде субъективных ощущений женщины, которые значительно повышают качество жизни (уменьшение или полное исчезновение болезненности, чувства тяжести и дискомфорта в области МЖ). С другой стороны, снижение болевого синдрома позволяет маммологу более тщательно произвести осмотр МЖ, врачу-рентгенологу качественно провести маммографию, что бывает трудно при выраженном болевом синдроме.
Большое преимущество Прожестожеля в том, что он действует непосредственно в ткани МЖ и не оказывает системного влияния.
Заключение
И последний момент, на котором нам бы хотелось сделать особый акцент, – это улучшение медицинской визуализации состояния МЖ (данных ультразвуковой и рентгеновской маммографии). Последнее достигается уменьшением отечности ткани МЖ и, таким образом, повышается разрешающая способность лучевых методов и соответственно – их диагностическая эффективность: чувствительность, специфичность и точность.


коментариев