- Вопросы для дискуссии
В Украине, как и во всем мире, с каждым годом растет число женщин, использующих с целью профилактики непланируемой беременности современные низко- и микродозированные гормональные контрацептивы. В литературе последних лет широко освещены не только преимущества препаратов последнего поколения в плане контрацептивной надежности, безопасности и переносимости, но также дополнительные (неконтрацептивные) лечебные и профилактические эффекты [J. King, 2011, V. Beral et al., 2008, A. O. Mueck, H. Seeger, T. Rabe, 2010]. Так, появился ряд сообщений о положительном влиянии низкодозированных комбинированных оральных контрацептивов (КОК) при ПМС, дисменорее, различных патологических состояниях органов малого таза. Отмечены такие эффекты как уменьшение менструальной кровопотери, стабилизация и уменьшение размеров матки при аденомиозе и миоме, уменьшение симптомов дисменореи, и т. д. [И. Б. Вовк, 2002., И. Ю. Ганжий, 2007, J. C. Huber et al., 2008, A. E. Schindler, 2013].
Для современной женщины такой метод регуляции рождаемости как искусственный аборт (ИА), является безусловно неприемлемым как с морально-этической точки зрения, так и с учетом потенциального вреда для здоровья самой женщины. Однако, даже сегодня большинство женщин мало информированы об отдаленных последствиях аборта. К сожалению, и большинство гинекологов уделяют этим вопросам недостаточно внимания, в то время как к поздним осложнениям этой операции относятся нарушения менструального цикла, эндометриоз, гипоталамо-гипофизарные дисфункции, гиперпролактинемия, кисты яичников, дисгормональные заболевания молочных желез (МЖ).
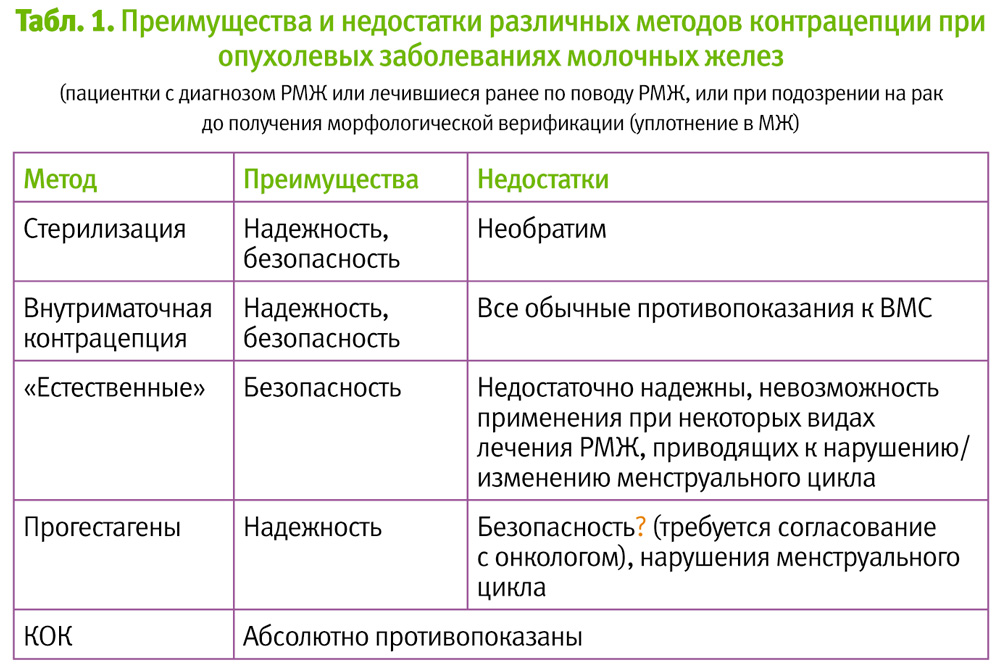
По-прежнему как предметом для жарких дискуссий, так и почвой для многочисленных предубеждений остается вопрос применения КОК женщинами, страдающими дисгормональными заболеваниями МЖ (ДЗМЖ).
Зачастую в этой дискуссии смешиваются несколько вопросов, которые мы считаем необходимым рассмотреть отдельно.
- Прием КОК и риск развития рака молочной железы (РМЖ).
- Влияние применения КОК на состояние МЖ у женщин с дисгормональными заболеваниями.
- Возможность применения гормональной контрацепции у женщин с гиперпролактинемией и галактореей.
МЖ относятся к органам репродуктивной системы, изменение состояния МЖ является отражением как физиологических процессов, происходящих в женском организме, так и отражением гормонального дисбаланса, возникающего при патологических состояниях репродуктивной системы. ИА является одним из факторов риска заболеваний МЖ. Женщины с заболеваниями МЖ нуждаются в надежных методах контрацепции, а так называемые «традиционные» методы обладают низкой контрацептивной надежностью. Использование современных методов контрацепции позволяет не только снизить частоту ИА и связанных с этой операцией осложнений и отдаленных неблагоприятных последствий, но и предоставляет широкие терапевтические и профилактические возможности в отношении гинекологических заболеваний и ДЗМЖ.
- Алгоритм действий
Для адекватного разделения различного рода опасений в практической деятельности врача необходимо, прежде всего, проведение качественной диагностики состояния МЖ, после чего пациентки разделяются на 3 категории: 1) здоровые; 2) женщины с подозрением на узловой процесс в МЖ; и 3) пациентки с диффузными ДЗМЖ.
Пациенткам второй категории до уточнения диагноза не могут быть назначены не только гормональные контрацептивы, но и никакие другие гормональные препараты. Другими словами, эти пациентки до получения результатов морфологической верификации относятся к категории «подозрение на рак» и нуждаются в уточняющей диагностике (с использованием классического принципа «тройного диагноза») и установлении окончательного диагноза в 10-дневный срок.
Заболеваемость раком МЖ лидирует среди онкозаболеваемости у женщин (рисунок 1). Следует помнить о правилах ежегодного онкопрофилактического осмотра и факторах риска (возраст, наследственность, отсутствие родов и кормления грудью и т. д.).
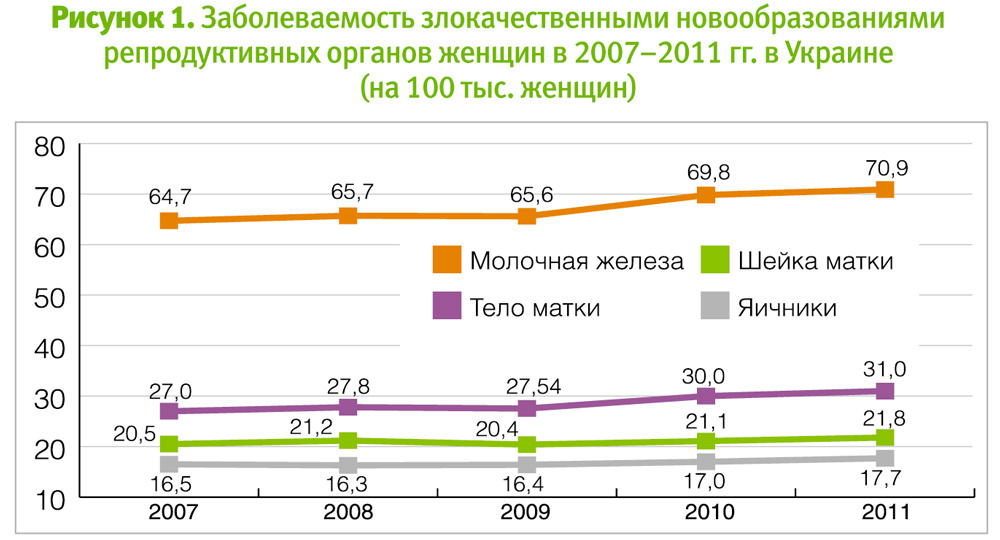
- Прием комбинированных гормональных контрацептивов и риск рака молочной железы
Для первой же и третьей категорий пациенток и их врачей представляют интерес данные широкомасштабных исследований и анализов на тему «Прием комбинированных гормональных контрацептивов и риск РМЖ». Большинство таких данных свидетельствуют об отсутствии повышения риска РМЖ среди женщин, принимавших КОК. Так, проведенный в 1996 г. анализ (Further results Collaborative Group on Hormonal Factors in Breast Cancer, 1996) объединил данные 54 эпидемиологических исследований 53297 пациенток с РМЖ и 100239 здоровых женщин. Обнаружено статистически незначительное увеличение относительного риска (ОР) диагностированного РМЖ среди женщин, в настоящее время использующих КОК (ОР=1,24). Риск постепенно снижался в течение 10 лет после прекращения использования КОК (ОР=1,01). Оценка связи риска развития РМЖ с «контрацептивным анамнезом» не выявила повышения риска, независимо от того, использует ли пациентка контрацептивные препараты в настоящий момент, использовала ли она их ранее, в каком возрасте начала и как долго принимала гормональные контрацептивы, и имеет ли близких родственниц с диагнозом РМЖ [P. C. Hannaford et al. Cancer risk among users of oral contraceptives: cohort data from the Royal College of General Practitioner's oral contraception study, 2007]. Повышение риска, связанного с использованием КОК, не наблюдается даже у женщин с наследственной предрасположенностью к РМЖ [McLaughlin et al., 2007].
- Особенности применения КОК у пациенток с дисгормональными заболеваниями молочных желез
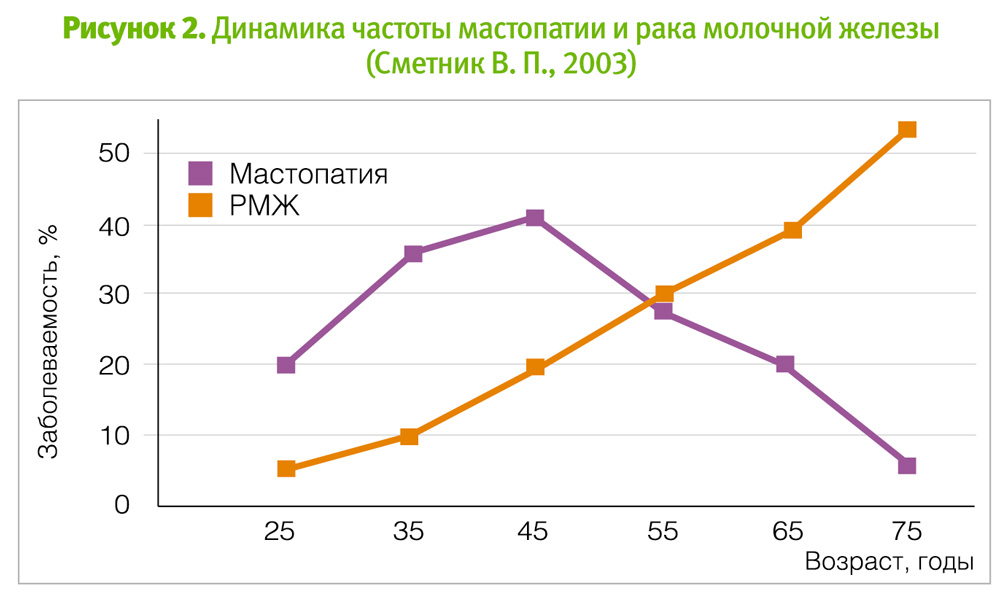
Дисгормональные заболевания молочных желез (ДЗМЖ) являются чрезвычайно распространенными и включают различные по клиническим и морфологическим признакам процессы. Считается, что от 25 до 60% женщин страдают различными доброкачественными изменениями МЖ, объединяемыми под общим названием «мастопатия», или фиброзно-кистозная болезнь, или дисгормональная гиперплазия, или доброкачественная дисплазия (ДДМЖ), согласно классификации ВОЗ. Встречается ДДМЖ чаще всего в возрасте от 25 до 50 лет. С наступлением менопаузы частота мастопатии снижается (рисунок 2).
 Кроме мастопатии, к «дисгормональным» относятся также такие заболевания МЖ как галакторея и циклическая мастодиния. Циклическая мастодиния может быть как одним из симптомов ПМС, так и проявляться изолированно. Большинством исследователей ведущая роль в патогенезе ДДМЖ отводится состоянию абсолютной или относительной гиперэстрогении. Кроме того, в последние годы появились публикации, освещающие роль гиперпролактинемии, гиперандрогении, дисфункции щитовидной железы, гиперкортизолемии в развитии ДЗМЖ [И. Б. Венцковская, О. А. Ефименко, 2003, Т. Ф. Татарчук, Я. П. Сольский, 2003, С. А. Ласачко, В. П. Квашенко, 2006, A. E. Schindler, C. Campagnoli et al., 1998]. Очевидно, таким образом, что перед принятием решения о возможности использования гормональной контрацепции необходимо проведение тщательного всестороннего обследования пациентки.
Кроме мастопатии, к «дисгормональным» относятся также такие заболевания МЖ как галакторея и циклическая мастодиния. Циклическая мастодиния может быть как одним из симптомов ПМС, так и проявляться изолированно. Большинством исследователей ведущая роль в патогенезе ДДМЖ отводится состоянию абсолютной или относительной гиперэстрогении. Кроме того, в последние годы появились публикации, освещающие роль гиперпролактинемии, гиперандрогении, дисфункции щитовидной железы, гиперкортизолемии в развитии ДЗМЖ [И. Б. Венцковская, О. А. Ефименко, 2003, Т. Ф. Татарчук, Я. П. Сольский, 2003, С. А. Ласачко, В. П. Квашенко, 2006, A. E. Schindler, C. Campagnoli et al., 1998]. Очевидно, таким образом, что перед принятием решения о возможности использования гормональной контрацепции необходимо проведение тщательного всестороннего обследования пациентки.
В настоящее время большинство исследователей считают методом первого выбора для пациенток с диффузными формами ДДМЖ современные низкодозированные КОК, в состав которых входит не более 35 мкг этинилэстрадиола, а также прогестины последнего поколения.
Многочисленные клинические исследования показали улучшение состояния женщин с ДДМЖ при длительном применении КОК, не обладающих андрогенным влиянием. Первый мета-анализ был опубликован экспертной группой ВОЗ еще в 1980 году. Был сделан вывод о том, что «применение пероральных контрацептивов не менее чем в течение двух последних лет снижает риск развития доброкачественных опухолей молочной железы на 3 на 1000 ежегодно. Возможно, имеет место остаточное защитное действие после того, как женщины перестают принимать таблетки». 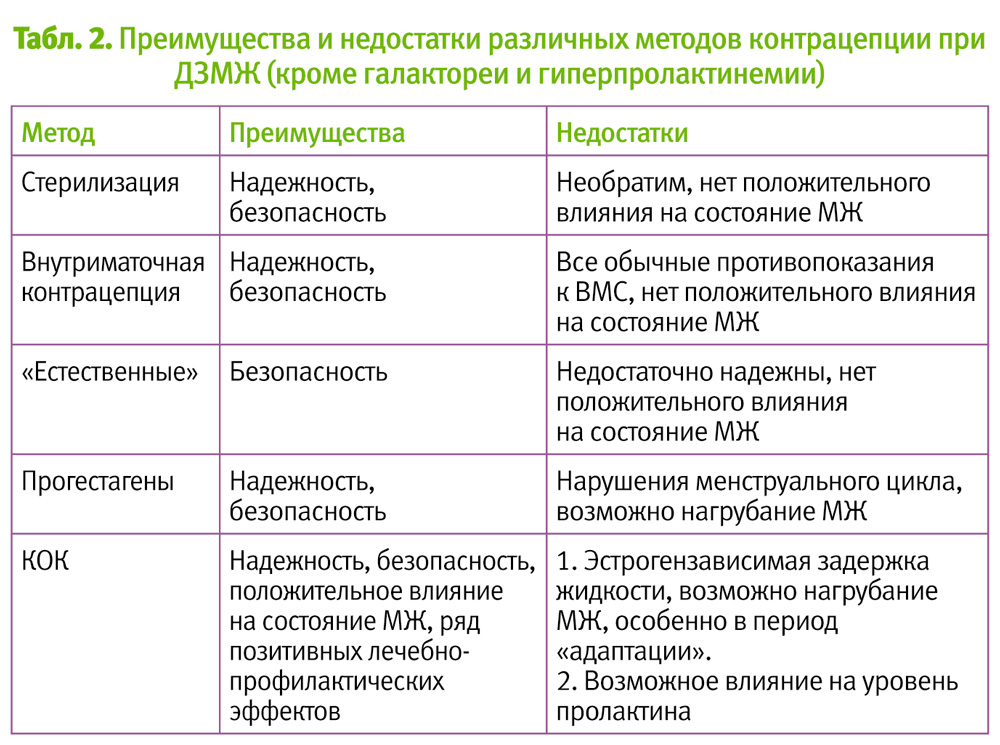
По данным Савельевой И. О. (1999), через 2 года от начала применения КОК количество пациенток с признаками дисгормональных изменений в МЖ уменьшается на 40%. Кроме того, прием монофазных КОК хотя бы в течение года снижает риск возникновения ДДМЖ на 50–75%, причем профилактический эффект увеличивается с длительностью приема [J. C. Huber, 2008]. Следует сказать, что именно на нашей кафедре впервые в Украине было изучено влияние различных методов контрацепции и различных видов контрацептивов на состояние МЖ при ДДМЖ, и был накоплен значительный положительный опыт использования современных препаратов в дальнейшем [С. А. Ласачко, 1999, В. К. Чайка, В. П. Квашенко, 2003, М. Ю. Сергиенко, С. А. Ласачко, 2006, В. П. Квашенко, С. А. Ласачко, 2011].
Механизмы положительного влияния монофазных КОК при ДДМЖ следующие: нормализация менструального цикла; снижение частоты фолликулярных кист яичников, снижение частоты и выраженности воспалительных процессов органов малого таза; предотвращение относительной гиперэстрогенемии как следствия гипоталамо-гипофизарно-яичниковой дисфункции. Обладая избирательным ингибирующим влиянием на гипоталамо-гипофизарно-яичниковую систему, КОК обеспечивают подавление овуляции и устраняют колебания уровней половых гормонов в организме женщины, в результате чего отсутствуют нежелательные пиковые концентрации эстрогенов и избыточная эстрогенная стимуляция органов-мишеней. И, конечно же, профилактика ИА и связанных с ним непосредственных и отдаленных рисков для женского здоровья – это также механизм защиты здоровья МЖ.
Субъективные ощущения женщин в первые месяцы приема КОК (так называемый «период адаптации») очень различны и зависят как от индивидуальных особенностей организма, так и от состава КОК. Как натуральные, так и синтетические эстрогены могут способствовать болезненному нагрубанию МЖ за счет некоторой задержки жидкости, отека соединительнотканной стромы. В норме прогестерон противодействует задержке жидкости и возрастанию проницаемости капилляров, обусловленной эстрогенами, а также уменьшает интенсивность отека. При приеме КОК, содержащих прогестин, не обладающий антиминералокортикоидным действием, партнер-антагонист эстрогенов отсутствует, наблюдается эстрогензависимая задержка жидкости и мастодиния. Болезненное нагрубание МЖ в первые месяцы приема КОК возникает у 6–15% женщин. Среди причин отказа от приема КОК удельный вес мастодинии составляет 12–14%, иногда до 30%. Среди пациенток с ДДМЖ усиление болезненности и нагрубания МЖ в первые месяцы приема контрацептивов отмечается в 25–30% [С. А. Ласачко, 2010].
В связи с этим принципы выбора КОК для пациенток с ДЗМЖ должны быть следующими:
- Использование монофазных комбинаций.
- Выбор препарата с наименьшей дозировкой эстрогена.
- Прогестин не должен обладать парциальным эстрогенным и андрогенным действием, его профиль биологической активности должен быть максимально приближен к натуральному прогестерону.
Дроспиренон по эндокринным эффектам более близок к натуральному прогестерону, чем другие гестагены, используемые в оральной контрацепции. Дроспиренон обладает антиминералокортикоидным действием, предупреждая эстрогензависимую задержку жидкости, что обеспечивает контрацептивам хорошую переносимость и другие дополнительные преимущества в применении у пациенток с ДЗМЖ [С. А. Ласачко, 2005, A. E. Schindler, C. Campagnoli et al., 1998]. В ряде рандомизированных, плацебо-контролируемых исследований показан опыт успешного применения КОК с дроспиреноном при головной боли, ощущении нагрубания молочных желез и масталгии, тазовой боли при ПМС [J. S. Endrikat et al., 2009, N. Chaiyasit, S. Taneepanichskul, 2010, H. Kiran et al., 2011]. У женщин, принимающих дроспиренон-содержащие КОК, к 6-му месяцу приема регистрируется статистически значимая положительная динамика — значительное уменьшение или исчезновение отеков (52,8%), ощущений нагрубания МЖ (73,4% женщин).
При ПМС, в том числе его тяжелой форме (предменструальном дисфорическом расстройстве), можно наблюдать терапевтическое действие этого гестагена, нивелирование признаков депрессии [J. Marr et al., 2011, L. M. Lopez et al., 2009]. Это важно в практике акушера-гинеколога, как правило, очень редко назначающего психотропные препараты. В данном аспекте дополнительными преимуществами обладает комбинация дроспиренона с активной формой фолиевой кислоты. Известно, что низкие уровни фолиевой кислоты в организме ассоциированы с повышенным риском развития депрессивных расстройств. Фолиевая кислота является критически важным кофактором, регулирующим синтез трех моноаминов: серотонина, дофамина и норадреналина.
Результаты недавнего двойного слепого рандомизированного исследования, изучающего влияние активной формы фолиевой кислоты L-метилфолата в качестве дополнения к лечению резистентного рекуррентного депрессивного расстройства выявили значительно большую эффективность лечения в группе пациентов, принимавших L-метилфолат, что подтверждает антидепрессивое действие фолиевой кислоты [G. I. Papakostas et al., 2012].
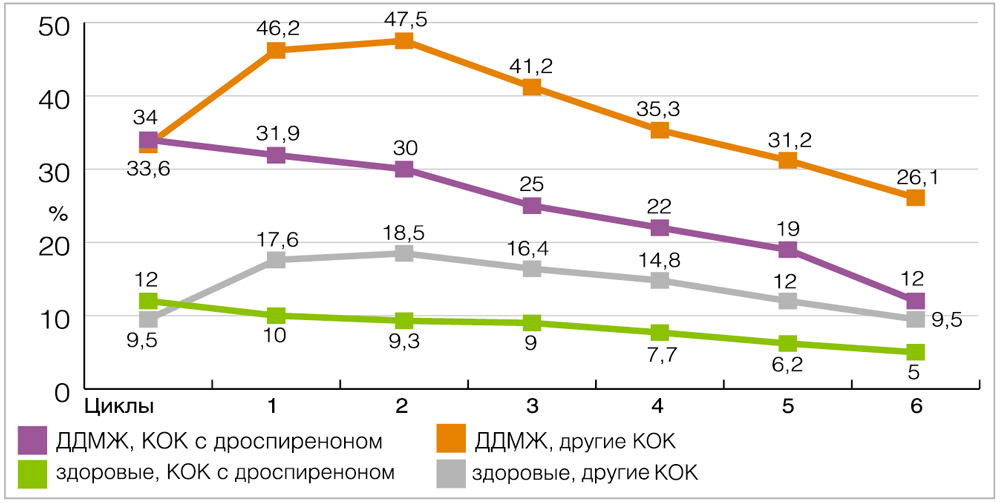
Результаты наших собственных наблюдений продемонстрировали очень хорошую переносимость препарата, содержащего 30 мкг этинилэстрадиола и 3 мг дроспиренона, как среди здоровых женщин, так и среди больных ДДМЖ, уже с первых месяцев применения (рисунок 3). Следует отметить, что до применения КОК жалобы на периодическое болезненное нагрубание МЖ предъявляли 34,9% больных ДДМЖ и 10,5% здоровых женщин. Мы проводили наблюдение за 86 пациентками с диффузной ДДМЖ (группа I). 47 из них принимали препарат с дроспиреноном (группа Iа), 39 — другие КОК (группа Iб). Группу сравнения (II) составили 124 женщины, при обследовании которых не было выявлено заболеваний молочных желез. Из них 50 женщин принимали препарат с дроспиреноном (группа IIа), 74 — другие КОК (группа IIб). Количество пациенток с мастодинией уже в первый месяц применения препарата с дроспиреноном было достоверно меньше в группе Iа по сравнению с Iб — в 1,4 раза. Во II группе, среди здоровых женщин, процент мастодинии был меньше в 1,8 раза среди принимавших дроспиренонсодержащий контрацептив. К шестому циклу процент женщин с мастодинией меньше исходного во всех группах, однако в группах Iб и IIб в первые месяцы количество предъявлявших данные жалобы возрастает почти вдвое против исходного, а в группах Iа и IIа прогрессивно уменьшается уже с первого цикла. К шестому циклу самочувствие женщин с ДДМЖ, принимавших препарат с дроспиреноном, практически такое же, как и в группе здоровых, и процент мастодинии в 2 раза ниже, чем среди принимавших другие КОК больных ДДМЖ.
Особо следует упомянуть о ДЗМЖ на фоне гиперандрогенных (ГА) состояний. Большинство исследователей, объясняя патогенез развития гиперпластических процессов в эпителии МЖ, придерживаются теории относительной гиперэстрогении.
И хотя андрогены являются прямыми антагонистами эстрогенов, тем не менее, на фоне ГА мы наблюдаем развитие гиперпластических процессов в эндометрии и эпителии МЖ, характерное для доминирования эстрогенов.
В качестве объяснения этому приводятся несколько причин. Во-первых, эстрогены образуются из андрогенов путем ароматизации, этот процесс происходит как в яичниках, так и локально в тканях, в том числе в ткани МЖ, и при высоком уровне андрогенов и активности фермента ароматазы одновременно существует высокий уровень эстрогенов. Кроме того, на фоне ГА в подавляющем большинстве случаев имеются нарушения овуляции, сопровождающиеся недостаточностью лютеиновой фазы. Основная цель назначения КОК при ГА – снижение синтеза гонадотропинов, андрогенов, нормализация менструального цикла, устранение пролиферативного эффекта эстрогенов на эндометрий и МЖ [A. E. Schindler, C. Campagnoli et al., 1998].
- Возможности применения КОК у пациенток с гиперпролактинемией и галактореей
Прием экзогенных эстрогенов может приводить к повышению уровня пролактина (ПРЛ) или повышению чувствительности рецепторного аппарата МЖ, однако, однозначных убедительных доказательств на этот счет не существует. Определение ПРЛ выполняется практически всем женщинам с ДЗМЖ, и, по мнению большинства авторов, после нормализации его уровня прием КОК в дальнейшем возможен одновременно с препаратами, снижающими уровень ПРЛ. Пациенткам с галактореей также рекомендовать эстрогенсодержащие КОК следует с осторожностью, после предварительного дообследования (цитология выделений из сосков, пальпация и УЗИ МЖ, маммография после 40 лет и определение уровня ПРЛ).
Следует также помнить об индивидуальных особенностях каждой женщины. У некоторых пациенток болезненное нагрубание МЖ может усиливаться и по истечении периода адаптации, у некоторых появляется молозивное отделяемое из сосков при отсутствии этого симптома до начала приема КОК. По-видимому, такая индивидуальная реакция связана с наличием у некоторых женщин более высокой чувствительности к экзогенным эстрогенам, т. к. показатели ПРЛ в сыворотке крови во всех этих случаях оставались на исходном (до начала приема КОК) уровне. Таким пациенткам следут предлагать и подбирать индивидуально другие методы контрацепции.
Выводы
- Женщины репродуктивного возраста с ДЗМЖ, не планирующие беременность, нуждаются в надежных современных методах контрацепции.
- Нет убедительных данных, свидетельствующих о повышении риска возникновения РМЖ у пользователей КОК.
- Применение современных монофазных низкодозированных КОК при диффузных формах ДЗМЖ является патогенетически оправданным и оказывает положительное влияние на течение патологического процесса.
- Предпочтение следует отдавать КОК с минимальной дозировкой эстрогена.
- КОК с дроспиреноном обладают рядом преимуществ благодаря антиминералокортикоидному и антиандрогенному эффектам последнего, что обеспечивает лучшую переносимость и приемлемость препарата, особенно в первые месяцы применения.
- При сочетании мастодинии с другими симптомами ПМС комбинация дроспиренона с активной формой фолиевой кислоты обладает дополнительными преимуществами.
- Следует помнить об индивидуальных особенностях каждой пациентки. В некоторых случаях может наблюдаться отрицательная динамика в состоянии МЖ при ДЗМЖ, что подтверждает актуальность концепции индивидуального подхода и необходимость динамического наблюдения.
- Актуальной для дальнейшего изучения остается проблема влияния эстрогенсодержащих контрацептивов на уровень ПРЛ у пациенток с ДЗМЖ и гиперпролактинемией.
