Ведение беременности и родов у пациенток с редкой и тяжелой экстрагенитальной патологией – одна из приоритетных задач современных акушерства и перинатологии, на решение которых направлена программа регионализации перинатальной помощи в Украине и Национальный проект «Новая жизнь – новое качество охраны материнства и детства»
Ю. С. Паращук, И. Ю. Кондратова, И. Б. Борзенко, И. Н. Сафонова,
А. Н. Чернявская, Р. А. Сафонов, С. А. Дмитриева, И. А. Васильева, В. А. Вовк
ОКБ КУОЗ Центр экстренной медицинской помощи и медицины катастроф,
Харьковский региональный перинатальный центр.
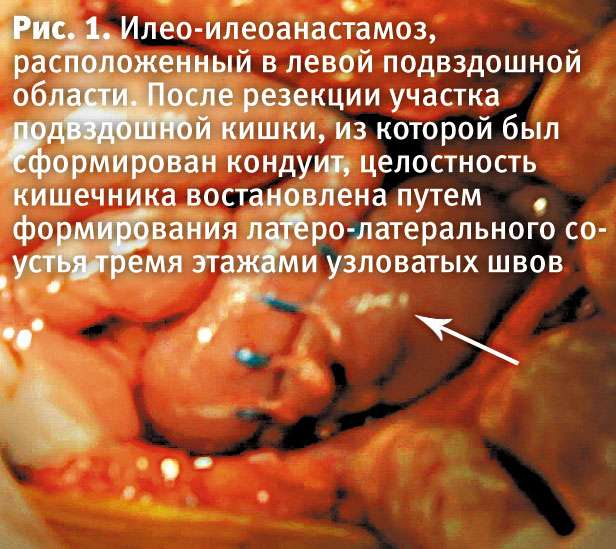
- Неоцистопластика по Штудеру относится к разряду операций, обеспечивающих континентную деривацию мочи. В 1988 г. Штудер предложил ортотопическое замещение мочевого пузыря тонкокишечным резервуаром низкого давления, который является упрощенным вариантом ортотопической цистопластики по Hemi Kock. Первый подробный отчет был опубликован автором в 1999г.
Хорошие результаты операции воспроизведены и подтверждены другими исследователями (Rogers and Cardino в 1995 г., Bensen и др.), что способствовало ее широкому признанию. Техника данной операции выполнена в модификации кафедры общей, детской и онкологической урологии ХМАПО.
Беременность у пациентки, пролеченной по поводу экстрагенитальной онкологической патологии, в большинстве случаев сопряжена с высоким перинатальным и акушерским риском [2]. Представляется очевидным возрастание степени подобного риска при сочетании нескольких форм экстрагенитальных заболеваний, и особенно в случаях, когда беременность наступает в результате применения вспомогательных репродуктивных технологий (ВРТ) [3].
Представляем редкий клинический случай ведения беременности и родов у пациентки И., 34 года. Настоящая беременность первая, наступила в результате применения ВРТ после безуспешного лечения первичного трубно-перитонеального бесплодия в течение 10 лет.
Пациентка наблюдалась по беременности в консультативной поликлинике Харьковского городского перинатального центра, куда обратилась 08.06.2012 в сроке беременности 13 нед. Беременность протекала на фоне тяжелой экстрагенитальной патологии. После перенесенной в 1987 году закрытой черепно-мозговой травмы имели место посттравматический церебральный арахноидит, ликворно-гипертензионный эписиндром с генерализованными приступами, астенический синдром.
Из анамнеза известно, что в 2009 году у пациентки И. была выявлена опухоль мочевого пузыря, трижды оперирована в Харьковском областном клиническом центре урологии и нефрологии имени В. И. Шаповала. 28.04.2009 г. произведена трансуретральная резекция стенки мочевого пузыря с опухолью, установлен диагноз – «рак мочевого пузыря» (Т2N0М0 II стадия, II клиническая группа), в связи с чем 22.06.2009 г. произведены лапаротомия, радикальная цистэктомия с ортотопической цистонеопластикой по Штудеру1, дренирование брюшной полости. Ранний послеоперационный период осложнился вскрывшимся резидуальным абсцессом брюшной полости, диффузным серозным перитонитом, спаечной болезнью органов брюшной полости, вследствие чего 25.07.2009 произведена лапаротомия, рассечение сращений, трансназальная интубация кишечника, лаваж и дренирование брюшной полости. В послеоперационном периоде сформировался наружный тонкокишечный свищ, лечение которого проводилось консервативно. В 2011 году выявлен вторичный камень неоциста, произведена цистолитотриксия с цистолитоэкстракцией.
Беременная относилась к группе высокого перинатального и акушерского риска.
Течение настоящей беременности в 17 недель осложнилось обострением хронического пиелонефрита, лечение которого проводилось в гинекологическом отделении Харьковского регионального перинатального центра (ХРПЦ) III уровня, открытого 02.03.2012 года на базе многопрофильной областной клинической больницы для оказания консультативной и стационарной помощи беременным, роженицам и родильницам с тяжелой экстрагенитальной патологией. Динамичное наблюдение беременных в ХРПЦ проводится с привлечением профильных специалистов КУОЗ «Областная клиническая больница – Центр экстренной медицинской помощи и медицины катастроф» в режиме «Перинатального консилиума» и предполагает разработку плана ведения беременности, рекомендаций для дальнейшего наблюдения, сроков госпитализации и родоразрешения.
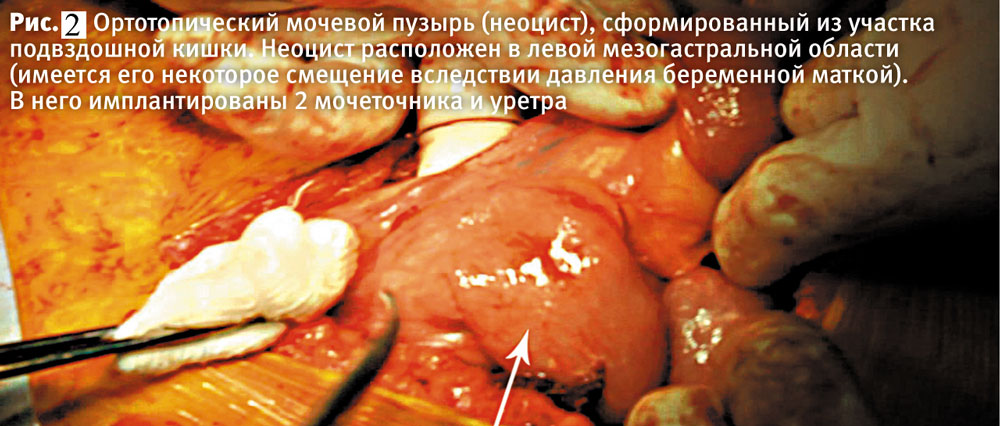
В 26 недель беременности выявлено низкое расположение плаценты (плацента по передней стенке матки, 40 мм от края внутреннего зева), пациентка госпитализирована в отделение патологии беременности и экстрагенитальной патологии ХРПЦ, где проводилось дальнейшее наблюдение и ведение беременности. С 26–27 недель отмечалось развитие первичной плацентарной дисфункции, тенденция к задержке роста плода (ЗРП), периодически регистрировались эпизоды нулевого диастолического кровотока (НДК) в одной из артерий пуповины (АП). С 29–30 недель гестации постоянный НДК регистрировался в одной из АП, во второй АП – высокорезистентный кровоток (средние значения систоло-диастолического отношения составляли 3,9±0,44). Фетометрический, допплерометрический, амниометрический мониторинг фетоплацентарной системы проводился 1 раз в 3 дня. С 34 недель и вплоть до родоразрешения фетометрические показатели были ниже 10-го процентиля для гестационного срока, динамика рассчитанного веса плода отсутствовала. При этом регистрировались нормальный объем амниотической жидкости (АЖ) (в среднем 9,57±2,14 см), нормальные гемодинамические показатели мозгового кровотока плода, удовлетворительные показатели вариабельности сердечного ритма и фетальной биофизической активности. От экстренного родоразрешения пациентка категорически отказывалась.
В 37 недель были выявлены признаки централизации фетального кровообращения, свидетельствовавшие о высоком риске развития дистресса плода: снижение индекса АЖ до 4,1 см, снижение пульсационного индекса средней мозговой артерии (СМА) плода до 0,8, прогрессирующее нарушение плодово-плацентарной гемодинамики. 20.11.2012 беременная И. была предоставлена на Перинатальный консилиум, поставлен диагноз «Беременность I, 37 недель», наступившая в результате применения вспомогательных репродуктивных технологий (экстракорпоральное оплодотворение). Роды I, I позиция, передний вид, головное предлежание плода. Субкомпенсированная, с тенденцией к декомпенсации плацентарная дисфункция, нарушение артериальной гемодинамики фетоплацентарного комплекса 3 стадии; синдром внутриутробной задержки роста плода II–III степени, ассиметричный вариант; маловодие; антенатальный дистресс плода. Посттравматический церебральный арахноидит, ликворно-гипертензионный эписиндром с генерализованными приступами, астенический синдром.
Учитывая наличие тяжелой экстрагенитальной патологии у беременной, необходимость проведения оперативного родоразрешения, крайне высокую техническую сложность планируемого оперативного вмешательства, особенности проведения предыдущих операций на мочевом пузыре и кишечнике, риск возникновения хирургических и урологических осложнений у беременной из группы риска по развитию акушерских и перинатальных осложнений, решено было провести оперативное родоразрешение беременной в плановом порядке. Были привлечены урологи Харьковского областного клинического центра урологии и нефрологии: к. мед. н., зав. кафедрой общей детской и онкологической урологии И. М. Антонян, ассистент кафедры общей детской и онкологической урологии А. И. Зеленский, к. мед. н., заведующий хирургическим отделением «ОКБ-ЦЭМП и МК» В. А. Вовк, зав. родильным блоком ХРПЦ И. Б. Борзенко, зав. отделением оперативной гинекологии с малоинвазивными технологиями ХРПЦ Р. А. Сафонов.
29.11.2012 в 16:57 с техническими сложностями произведены лапаротомия, кесарево сечение в нижнем сегменте матки. Интраоперационно обращало на себя внимание отсутствие значимого спаечного процесса в области нижнего маточного сегмента на фоне обширного выраженного адгезивного процесса брюшной полости.
29.11.2012 в 17:07 извлечена живая доношенная девочка с признаками симметричной задержки роста, массой 1820 г, длиной 43 см с оценкой по Апгар 7–8 баллов, выложена на грудь папе в удовлетворительном состоянии.
Новорожденная находилась вместе с матерью в отделении совместного пребывания, на грудном вскармливании. Послеоперационный период протекал гладко, заживление послеоперационной раны первичным натяжением. Выписана в удовлетворительном состоянии на 5 сутки послеоперационного периода.
Ребенок вместе с мамой находился на выхаживании в отделении постинтенсивного наблюдения и реабилитации новорожденных ХРПЦ.
Обсуждение
Описанный клинический случай является довольно уникальным в плане сочетания экстрагенитальной, гинекологической и акушерской патологии.
Ортотопическая цистопластика у женщин выполняется немногим более 20 лет, поэтому число наблюдений достаточно ограничено [4, 5]. В доступной литературе нам не удалось найти описаний случаев, аналогичных нашему. В то же время имеется достаточное количество публикаций об успешной репродукции пациенток, перенесших в анамнезе онкологические заболевания различной локализации [6].
Особенностью плацентарной дисфункции в представленном случае можно считать преимущественное снижение трофической функции плаценты с длительным сохранением нормальной оксигенации тканей плода. Индивидуальная тактика ведения беременности при плацентарных нарушениях и признаках фетального неблагополучия, в том числе у пациенток с сочетанной многофакторной экстрагенитальной патологией и применением ВРТ, должна основываться на данных комбинированного мониторинга фетоплацентарной системы, что способно обеспечить успешный перинатальный результат.
Литература
- Національні підходи до впровадження системи регіоналізації перинатальної допомоги в Україні (практичні настанови) // Дайджест професійної медичної інформації. – 2012. – №48-49. – с. 1-59.
- Lutchman S. K. Fertility in female cancer survivors: pathophysiology, preservation and the role of ovarian reserve testing / S. K. Lutchman, M. Davies // Chatterjee Hum Reprod Update 2005; 11: 69-89.
- Ginsburg E. S. In vitro fertilization for cancer patients and survivors / E. S. Ginsburg, E. H. Yanushpolsky, K. V. Jackson // Fertil Steril 2001; 75: 705.
- Комяков Б. К. Ортотопическое замещение мочевого пузыря у женщин / Б. К. Комяков , В. А. Фадеев, А. И. Новиков и др. // Урология. – 2006.– №6.– с. 44-48.
- Cancrini A. Orthotopic ileal neobladder infemale patients after radical cystectomy: 2-year experience / A. Cancrini, P. De Carli, H. Fattahi et al. // J. Urol. – 1995. – Vol. 153. – P. 956-958.
- Writchley H. O. Impact of cancer treatment on uterine function. /H. O. Writchley, W. H. Wallace // J. Natl Cancer Inst Monogr 2005; 34:64

коментарів