Це було блискуче лікування, ось тільки пацієнта втратили…
Ернест Хемінгуей
У попередніх випусках ми вже згадували, що запальні захворювання геніталій складають майже 60% діагнозів, з якими зустрічаються лікарі під час амбулаторного прийому. Сьогодні тема номеру — цервіцит, а також специфічне ураження шийки матки, викликане трихомонадною інфекцією.
ЦЕРВІЦИТ
Отже, цервіцити за МКБ-10:
№ 72.0 Екзо- та ендоцервіцити (гострі та хронічні, з наявністю чи відсутністю ерозії та ектропіону). В залежності від етіології може бути добавлений уточнюючий код:
А54.0 Гонококова інфекція
А 56.0 Хламідійна інфекція
А 59.0 Трихомонадна інфекція
А 60.0 Герпетична інфекція
В 37 Кандидоз
Трохи інформації щодо термінів:
Екзоцервіцит — це інфекційно-запальне захворювання вагінальної частини шийки матки.
Ендоцервіцит — це інфекційно-запальне захворювання слизової оболонки каналу шийки матки.
Ектропіон — це післяпологова деформація шийки матки (виворіт слизової, деформація зовнішнього вічка шийки тощо).
Справжня ерозія шийки матки — це патологічний процес на шийці, викликаний дією механічного або хімічного пошкоджуючого фактору, що може супроводжуватись реактивним запаленням.
Класифікація цервіцитів
- За етіологічним фактором, табл. 1.
- За клінічним перебігом:
- Гострий
- Хронічний (41,9% серед всіх патологічних захворювань на шийці матки)

Класифікація справжніх ерозій шийки матки (В. І. Краснопольский, 1997)
- Запальна (внаслідок мацерації та відторгнення епітелію). Частіше в репродуктивному віці.
- Травматична (наприклад вагінальними дзеркалами). Частіше в менопаузі.
- Опікова (після відторгнення струпу внаслідок хіміо-, електро-, кріо- чи іншого втручання)
- Трофічна (після променевої терапії, при випадінні матки)
- Онкологічна (розпад пухлини)
- Сифілітична
Клінічна картина
При ізольованому гострому та хронічному цервіциті:
- Скарги пацієнтки можуть бути відсутні.
- Інколи пацієнтки скаржаться на патологічні виділення зі статевих шляхів.
- Під час гінекологічного огляду:
- Гіперемія вагінальної частини шийки матки
- Набряк тканин екзоцервіксу та зовнішньої частини цервікального каналу
- Серозні або гнійні виділення з цервікального каналу
- Легка кровоточивість слизової під час забору матеріалу для мікроскопічного дослідження
- Кольпоскопічні ознаки гострого цервіциту: запальна гіперемія, судини на поверхні шийки розгалужені, розширені, різко реагують на оцтову кислоту — декілька секунд шийка має «білий» колір. На поверхні слизової визначаються дрібні виразки. Проба Шиллера — часткове нерівномірне прокрашування, що нагадує «шкуру леопарда».
При цервіцитах та супутніх вульвовагінітах:
- Скарги на дискомфорт вульви, диспареунію, болісність при сечовипусканні.
- Запальні зміни на слизовій вульви, піхви. Висип, збільшення пахових лімфатичних вузлів, гнійні виділення.
При хронічному (торпідному) цервіциті можуть бути виявлені ознаки запалення лише при мікроскопічному дослідженні матеріалу з цервікального каналу та шийки матки.
При вторинних цервіцитах на перший план виступають симптоми основного захворювання. Вторинні цервіцити найчастіше зустрічаються як прояви таких захворювань як: амебіаз, актиномікоз, синдром Бехчета, генітальний туберкульоз. Цервіцит може розвинутись навіть як один з симптомів аденовірусної інфекції. Під час щоденної рутинної праці ми забуваємо про ці досить рідкісні захворювання, але коли наші спроби традиційного лікування запалення шийки матки не дають бажаного результату, необхідно згадати про те, що це запалення може бути викликано наступними захворюваннями.
Амебіаз — протозойне захворювання з виразковим ураженням товстого кишечника, що може ускладнюватись запаленням слизової піхви та шийки матки з утворенням виразок. Ризик розвитку захворювання підвищується при анальних статевих контактах та недотриманні особистої гігієни.
Клінічна картина
- Біль в животі, пронос, що змінюється запором, інколи кров в калі
- Астенічний синдром
- Гіпохромна анемія
- Свербіж в аногенітальній ділянці
- Гнійні виділення зі статевих шляхів; неприємний запах виділень
- Виразки на слизовій піхви та шийки
Синдром Бехчета — це захворювання, що характеризується наявністю афтозно-виразкових процесів на слизовій порожнині рота, сечостатевих органів та очей. В основі — васкуліт артерій малого та середнього калібру з клітинною інфільтрацією, фібриноїдним некрозом, звуженням та облітерацією судин.
Клінічна картина
- Болісні множинні рецидивуючі афти на слизовій ротової порожнині заживають самостійно без утворення рубців.
- Виразки 2–10 мм в діаметрі з вінчиком еритеми на слизовій шийки та піхви.
- Виразки на роговиці ока, рецидивують, можуть призводити до сліпоти.
- Часто гострі несиметричні артрити крупних суглобів.
- Порушення загального стану. При приєднанні бактеріальної інфекції — підвищення температури, асенізація, розвиток неврозу.
Аденовірусна інфекція — ДНК-віруси роду Mastadenovirus, розміром 60–90 нм; відомо близько 80 серотипів (сероварів).
Аденовіруси є причиною негонококових уретритів у чоловіків (до 10% випадків) та цервіцитів у жінок.
Орально-геніальний шлях передачі інфекції вважається доказаним. Захворювання викликають серотипи 2, 8, 19 та 37.
Клінічна картина
- Ознаки ГРВІ (головний біль, підвищення температури, біль у горлі, слизовий риніт, аденовірусна ангіна, фарингокон’юнктивіт)
- Дизуричні прояви (болісність при сечовипусканні, часті позиви до сечовипускання; геморагічний цистит)
- Шийний та паховій лімфаденіт (запальні зміни — збільшення, болісність лімфатичних вузлів, локальна гіперемія та підвищення температури шкіри над вузлами)
- На слизовій вульви та шийки можливо знайти плями з білим ексудатом
Актиномікоз — це хронічне, гранульоматозне ураження органів і тканин, викликане анаеробними грампозитивними бактеріями роду Actinomyces.
Клінічна картина
- Ознаки вульвіту (у 90% пацієнток), який за даними анамнезу виникає після орогенітальних статевих контактів, після довготривалого застосування внутрішньоматкових контрацептивів, хірургічних втручань.
- На фоні запалення виникає щільний безболісний інфільтрат (актиномікотична гранульома) з незначною гіперемією шкіри (слизової) над нею. При відсутності специфічного лікування в інфільтраті з’являється флуктуація, формується абсцес (жовтого кольору) з наступним розрішенням та утворенням рубця.
- У запущених випадках — залучення до патологічного процесу клітковини малого тазу та черевної порожнини, формування свищів та розвиток перитоніту.
Туберкульоз шийки матки — спостерігається дуже рідко (лише у 3% хворих, за даними РАМН ім. І. М. Сеченова).
Клінічна картина
- На шийці матки утворюється туберкульозна гранульома з казеозним розпадом у центрі.
Алергічний цервіцит
Клінічні прояви (свербіж, дискомфорт, набряк слизової) напряму пов’язані з дією алергену (хімічна речовина, медикаменти, засоби інтимної гігієни, лубрикант, латекс, білизна тощо).
Окрім звичних гінекологічних досліджень (кольпоскопія, цитоморфологія, бактеріоскопія, бактеріологічне дослідження), можливі додаткові обстеження:
- Глюкоза крові при підозрі на порушення вуглеводного обміну, особливо при рецидивуючих вульвовагінітах, неефективності антисептичного лікування.
- Аналіз кала на гельмінти — при виявлені подразнення шкіри (або дерматиту) в анальній ділянці, при скаргах на посилення свербежу вночі.
- Кров на сифіліс, ВІЧ, гепатит В — при анамнестичних даних, що дають підстави для зачислення пацієнтки до групи ризику за цими захворюваннями:
- Два і більше статевих партнерів
- Захворювання урогенітального тракту у теперішнього статевого партнера
- Перші клінічні прояви після зміни статевого партнера
- Додаткові специфічні дослідження для виявлення хламідій, герпесу, цитомегаловірусу, трихомонад, гонореї, уреаплазми, мікоплазми, вірусу папіломи людини. Ці додаткові аналізи призначаються у випадку, коли є підстава запідозрити специфічну етіологію вульвовагініту:
- Два і більше статевих партнерів
- Подібні захворювання в анамнезі
- Дані мікроскопії та бактеріології
- Роздільне діагностичне вишкрібання порожнини цервікального каналу та порожнини матки при виявленні диспластичних змін в клітинах ендоцервіксу під час онкоцитологічного дослідження.
- Бактеріологічне дослідження вмісту виразок та абсцесів, що були знайдені на шийці матки під час огляду.
- ПЦР крові на Mycobacterium tuberculosis — при підозрі на туберкульозний цервіцит.
Принципи лікування
Неспецифічний цервіцит (гостра форма)
- Антисептичні засоби (у вигляді вагінальних зрошень, при супутньому бактеріальному вульвовагініті) представлені у таблиці 2.
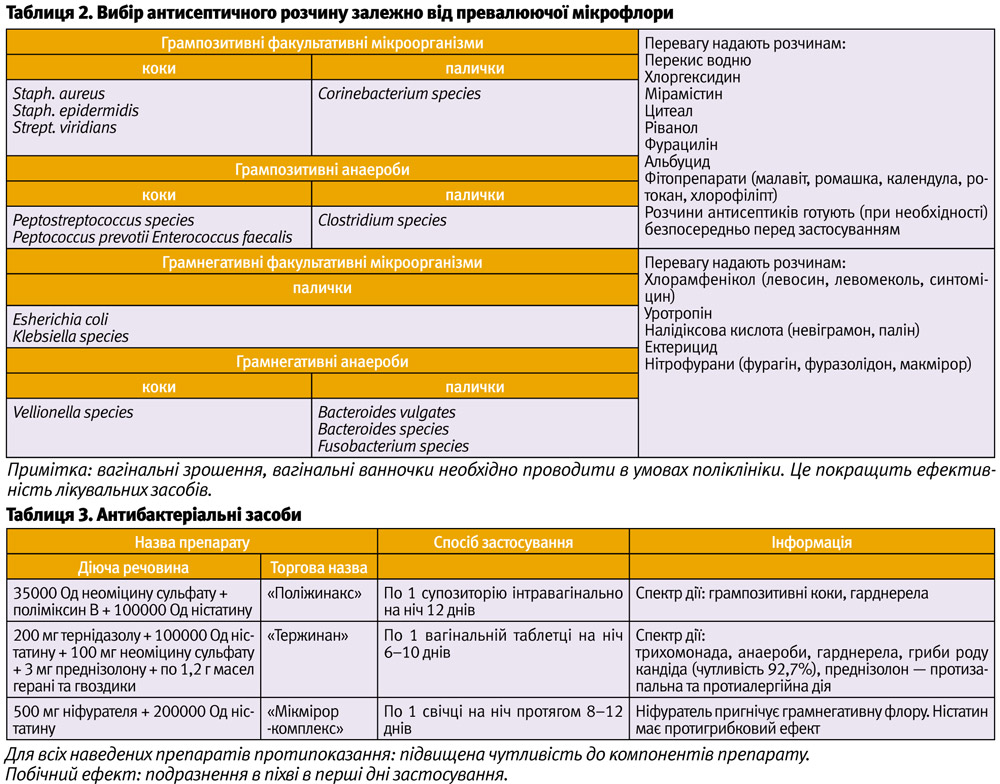
Також рекомендовано використання антисептичних засобів у вигляді свічок, вагінальних спреїв, вагінальних таблеток.
Препарати групи хлоргексидину («Гексикон», «Пливасепт», «Елюдрил»)
Вагінальні супозиторії, що містять 16 мг хлоргексидину. Не впливає на віруси і спори.
Застосування: по 1 супозиторію х 2 рази на добу 10 днів.
Протипоказання: гіперчутливість до препарату.
Побічні ефекти: алергічна реакція на препарат.
Препарати йоду («Повідон-Йод, «Повідон плюс», «Йодокар» «Бетадін», «Йокс»)
Супозиторії, що містять йод, в гінекологічній практиці використовуються як універсальні антисептичні засоби. Лікування цими препаратами зменшує ризик розвитку дисбактеріозу кишечнику. Препарати йоду викликають елімінацію гарднерел у 80%, фузобактерій і мобілюнкусів у 100%, дифтероїдів у 67% хворих.
Застосування: по 1 супозиторію х 2 рази на добу 7 днів або вагінальний спрей («Йокс»), або розчин «Полівідон-йод» у розведенні 1:20, 1:40 для вагінальних зрошень.
Протипоказання: гіперчутливість до препарату.
Побічні ефекти: алергічна реакція на препарат.
- Антибактеріальні засоби (після визначення чутливості патогенної мікрофлори до антибактеріальних препаратів) наведені у таблиці 3.
Показання: неефективність антисептичної терапії, виявлення мікст-інфекцій.
Другий етап лікування:
- Корекція виявлених гормональних порушень.
- Корекція мікрофлори піхви (при необхідності).
Неспецифічний цервіцит (хронічна форма)
Іноді потребує етапності лікування:
- Протизапальне лікування — перевагу надають комплексним антибактеріальним місцевим препаратам .
- Локальне видалення патологічного вогнища.
III. Відновлення біоценозу піхви та профілактичні заходи для попередження рецидиву захворювання.
Відносні показання для радикального лікування хронічного цервіциту:
- Неефективність консервативного лікування.
- Рецидиви захворювання частіше ніж один раз на рік.
- Поєднання з фоновими процесами на шийці матки.
Лікування цервіциту, викликаного актиноміцетами
- Антибактеріальна терапія
Монотерапія (один з наведених препаратів):
- Амінопеніциліни («Амоксиклав», «Аугментин»)
- Карбапенем («Тієнам»)
- Цефалоспорини 4 покоління («Цефтріаксон», «Цефепім», «Максипім»)
Антимікробні комбінації:
- Амоксицилін з клавулоновою кислотою («Амоксиклав», «Аугментин») + метронідазол («Кліон», «Метрогіл», «Флагіл») + гентаміцин
- Амоксицилін з клавулоновою кислотою («Амоксиклав», «Аугментин») + кліндаміцину фосфат + аміноглікозіди
Тривалість антимікробного лікування:
При ізольованих формах — 3 місяці.
При обмежених формах, наявності ускладнень — 6 місяців.
При розповсюджених формах — 6–9 місяців.
- Додаткова симптоматична та патогенетична терапія
Лікування цервіциту алергічної етіології
Антигістамінні препарати:
- Фексофенадин («Телфаст») — по 1 таблетці (120–180 мг) х 1 раз на добу 10 днів.
- Місцево застосування 0,1 % гель «Феністил» на тампоні 1 раз на день на 2–3 години в піхву 7–10 днів.
Вітамінотерапія:
- «Аєвіт» (вітаміни А та Е) по 0,2–0,4 г х 2 рази на добу 30 днів.
- «Неуробекс» (комплекс вітамінів групи В) по 1 таблетці х 3 рази на день 30–40 днів.
При підозрі на туберкульозний, амебіазний цервіцит, синдром Бехчета рекомендована термінова госпіталізація в спеціалізовані стаціонари.
Одна з найбільш частих причин специфічного екзоцервіциту – це трихомонадна інфекція.
ЗАХВОРЮВАННЯ, ВИКЛИКАНІ ТРИХОМОНАДНОЮ ІНФЕКЦІЄЮ
За МКБ-10:
А 59 Трихомоноз
А 59.0 Урогенітальний трихомоноз
Сечостатевий трихомоноз — це інфекційне захворювання, що передається статевим шляхом (ЗПСШ), з переважним ушкодженням слизової вульви, піхви та уретри.
Трихомоноз впливає на перебіг вагітності, виступає кофактором передачі ВІЛ, підвищує ризик розвитку раку шийки матки.
За даними ВООЗ (1995), 170–180 млн жінок у світі можуть бути інфікованими трихомонозом.
Доля сечостатевого трихомонозу в групі ЗПСШ близько 20%.
30–46% всіх вульвовагінітів викликані трихомонадною інфекцією.
У людини паразитують: Trichomonas vaginalis, Trichomonas tenax, Trichomonas intestinalis.
Шляхи зараження:
- Статеві вагінальні, орогенітальні та анальні статеві контакти.
- Ятрогенні причини — на гінекологічному інструментарії, гумових рукавицях, вологих тканинах трихомонади зберігають життєдіяльність протягом 3–45 хвилин.
- При проходженні дитини через статеві шляхи матері, що має гостру форму захворювання.
Академічної класифікації, запропонованої вітчизняними науковцями, не існує, тому наводимо запозичені класифікації.
Класифікація Центрального науково-дослідного шкірно-венерологічного інституту (ЦНДШВІ) Міністерства охорони здоров’я Росії (1999):
- Урогенітальний трихомоноз:
1.1 Урогенітальний трихомоноз неускладнений
- Трихомонадний вульвіт
- Трихомонадний вагініт
- «Макулярний» кольпіт
- Трихомонадний екзоцервіцит («полунична» шийка), що супроводжується утворенням справжньої та псевдоерозії
- Трихомонадний бартолініт, абсцес бартолінових залоз
- Трихомонадний уретріт
1.2 Урогенітальний трихоманоз з ускладненнями (вестибулітом, парауретритом, ендоцервіцитом, ендометритом, сальпінгоофоритом, циститом, пієлонефритом
За клінічним перебігом
- Свіжий трихомоноз (гострий, підгострий, торпедний перебіг).
- Хронічний трихомоноз (торпідний перебіг при терміні захворювання більше ніж 2 місяці).
- Асимптомний трихомоноз (стійке або транзиторне носійство).
При лабораторній діагностиці вульовагінітів з підозрою на трихомоноз може бути знайдено:
- Моноінфекція — 10,5 % випадків.
- Змішана (мікст) інфекція — 89, 5% випадків.
- Трихомоноз та гонорейна інфекція — 10% випадків.
- Трихомоноз та хламідійна інфекція — 15–28% випадків.
- Трихомонадна інфекція та сифіліс — 60–70% випадків.
Інкубаційний період захворювання від 3 до 30 днів (в середньому 10–12 діб).
Клінічні ознаки гострого трихомонозу (непатогномонічні) — орієнтуючись лише на дані клінічного огляду, діагноз трихомоніазу можна встановити не більше ніж у 47% випадків:
- Патологічні виділення з піхви (більш ніж у 50%). Типовими вважаються пінні зеленуваті виділення з неприємним «тухлим» запахом, але їх колір, кількість та консистенція можуть бути різноманітними.
- Дизуричні явища (29% пацієнток з трихомонозом).
- Клініка гострого вульвіту, кольпіту, екзоцервіциту.
- Свербіж вульви.
- Гострий бартолініт (5% пацієнток з трихомонозом).
- У 14–19% хворих розвивається ендометрит та сальпінгоофорит.
- У 52,4% жінок з трихомонадною інфекцією діагностується безпліддя.
Лабораторні методи дослідження трихомонадної інфекції
- Мікроскопія нативних препаратів.
Чутливість методу 36–82%.
Методика: виділення з заднього склепіння піхви або центрифугати першої порції свіжої теплої сечі. Дослідження необхідно проводити одразу після забору матеріалу, не допускаючи його висихання та охолодження.
- Мікроскопія забарвлених мазків.
Чутливість до 40–50%.
Забарвлення за Романовским-Гімзє або Грамом. Перевага методу — можливість дослідження через довгий час після забору матеріалу.
- Культуральне дослідження.
Чутливість від 70 до 88%.
Обмеження в застосуванні методу: використання спеціалізованих модифікованих середовищ (Diamond, Feinberg Whittington), термін проведення дослідження 3–7 днів.
- ПЛР (полімеразна ланцюгова реакція).
Чутливість метода 64–90,8% та специфічність від 93,4 до 100%.
- Дослідження ендо- та ектоцервікальних мазків за Папаніколау (Pap smear test).
Низька чутливість: не більше 61%.
Загальні принципи лікування трихомонадної інфекції:
- Лікування трихомонадної інфекції має проводитись у статевих партнерів одночасно.
- При лікуванні необхідно враховувати фазу процесу (терапії потребують всі хворі, у яких виявлені трихомонади, в тому числі носії без клінічних проявів захворювання).
- Лікування потребують жінки з гострими запальними процесами геніталій, у яких не встановили діагноз трихомонозу, але у статевих партнерів цих жінок виявлена трихомонадна інфекція.
- При лікуванні враховують всі супутні соматичні та гінекологічні захворювання.
- Загальноприйнятими вважаються короткочасні, але інтенсивні курси терапії.
Базисна терапія
Препарати метронідазолу (похідний препарат від 5-нітроімідазолу) — рекомендовані як базисна терапія Федеральним керівництвом з використання лікарських засобів в Росії (за редакцією А.Г. Чучаліна, 2003). Також Європейські міжнародні рекомендації з лікування ІПСШ (2001) надають перевагу метронідазолу як базисному засобу лікування.
Ефективність терапії метронідазолом від 60 до 95%.
Вибір препарату та методу введення проводиться безпосередньо під клінічний випадок, табл. 4.
Побічні ефекти препаратів з метронідазолом:
- Пероральне застосування у 25% пацієнток викликає скарги з боку шлунково-кишкового тракту: нудота, болі в животі, пронос.
- Пероральне застосування у 32% пацієнток викликає головний біль, присмак металу в роті, запаморочення.
- У 10% пацієнток сеча забарвлюється в темно-червоний колір.
- При довготривалому застосуванні препаратів з метронідазолом може розвитися цитопенія, периферична нейропатія, головний біль, атаксія і парестезія.
Пересторога:
Метронідазол викликає сенсибілізацію до алкоголю при одночасному застосуванні (біль в животі, почервоніння обличчя, блювання).
Препарати групи тінідазолу («Фазижин», «Тинідазол», «Тінімед»)
Як базисна терапія рекомендовано ВООЗ.
Ефективність лікування трихомонозу у жінок складає 82,2–88%, при одночасному лікуванні статевих партнерів ефективність — до 95%.
Схеми застосування:
- Доза в 2 г (4 таблетки по 500 мг) одноразово
- По 1 таблетці (500 мг) х 2 рази на добу 5 днів
Протипоказання: захворювання нервової та кровотворної системи, під час вагітності та годуванні груддю, при важких захворюваннях печінки.
Побічні ефекти: несумісний з алкоголем; викликає нудоту, головний біль, металевий присмак у роті (особливо при застосуванні великих доз).
Препарати групи орнідазолу («Тиберал», «Орнідазол», «Орнізід Форте»)
Окрім антипротозойної (трихомонада, лямблії, амеба), має антибактеріальну дію стосовно анаеробних коків та деяких анаеробних бактерій (G.vaginalis, Bacteroides, Fusobacterium, Clostridium). Препарат вибору при мікст-інфекціях піхви та вульви.
Застосування:
- По 500 мг х 2 рази на добу 5 днів з одночасним інтравагінальним застосуванням 1 таблетки (500 мг) на ніч (сумарна добова доза 1,5 г) одноразово в перший день лікування.
- По 500 мг х 2 рази на добу 10 днів при ускладненій трихомонадній інфекції або при рецидивуванні.
Протипоказання: порушення кровотворення, алергії, вагітність, органічні ураження ЦНС (епілепсії, неврити), захворювання печінки та нирок.
Побічні ефекти: подібні до побічних ефектів, що виникають при пероральному застосуванні метронідазолу.
Альтернативне лікування: Похідні нітрофурану («Фуразолідон», «Фурадонін», «Фурагін»)
Показання: інфікування метронідазол-стійкими штамами.
Схема: по 0,1 г х 4 рази на добу не більше 10 днів.
Протипоказання: недостатність функцій наднирників, вагітність.
Побічні ефекти: диспепсія, алергічні реакції, зниження агрегації тромбоцитів. При довготривалому використанні — неврити, легеневі інфільтрати.
Препарати німоразолу («Наксоджин», «Нітридимізин»)
Показання: інфікування метронідазол-стійкими штамами, хронічна та торпідна форма захворювання.
Схема:
- По 2 г одноразово.
- При хронічній формі по 500 мг х 2 рази на добу 6 днів або по 750 мг (1,5 табл.) х 2 рази на добу.
Протипоказання: недостатність функцій наднирників, вагітність.
Побічні ефекти: мінімальна (до 4%) частота побічних ефектів.
Місцеве лікування
Показано при вираженому запальному процесі, при наявності протипоказань до системної терапії.
- Комплексні препарати, табл. 5.
- Препарати осаролу («Осарол», «Осарбон»), табл. 6
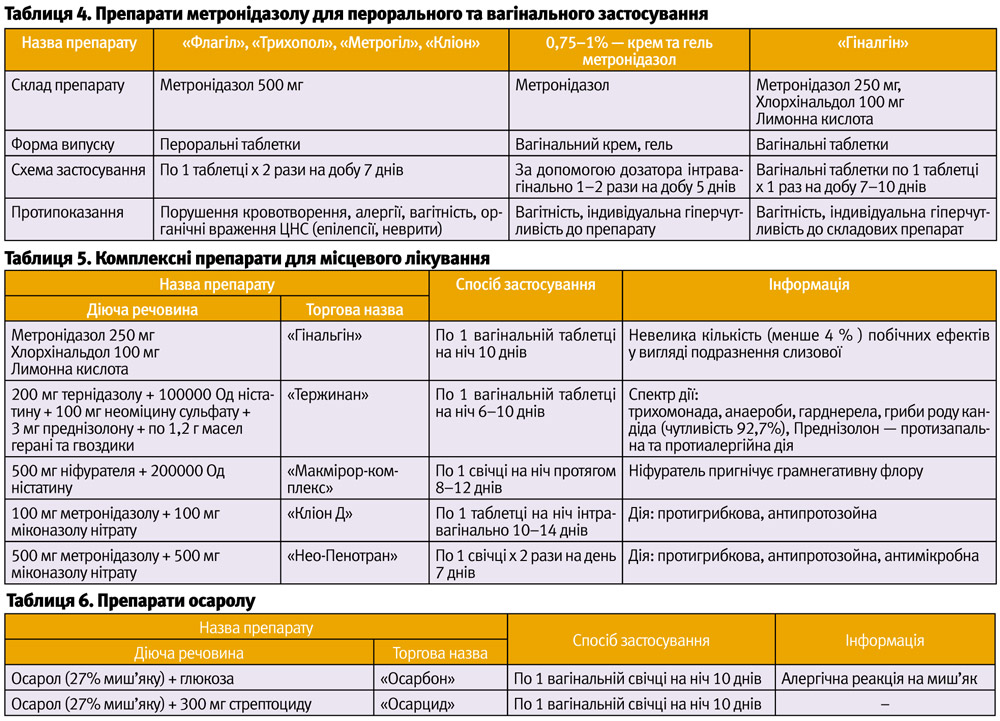
У вигляді монотерапії препарат приймають при:
- При первинному гострому інфікуванні, неускладненому захворюванні.
- При торпідному перебігу захворювання.
- При резистентних штамах збудника.
Супутня терапія
- Ферментна терапія
Схеми застосування:
- «Трипсин» в\м по 10 мг х 1 раз на добу 5 днів
- «Вобензим» перші два тижня по 5 таблеток х 3 рази на добу, потім по 3 таблетки х 3 рази на добу до 3 місяців
- Відновлення біоценозу піхви
Закінчити таку довгу розповідь про цервіцити хотілося б цитатою з книги Павла Санаєва «Похороніть мене за плінтусом»: «Я лікувався від усього, але хворів далеко не всім». Перед тим, як хапатися за призначення ліків, необхідно впевнитись у наявності проблеми, її походженні та необхідності лікування.


коментарів