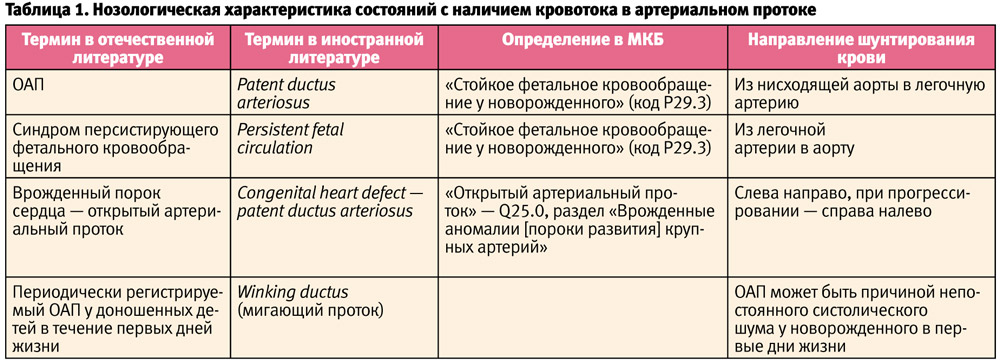
Совершенствование методик выхаживания недоношенных новорожденных увеличило выживаемость этих детей и представило перед неонатологами новые проблемы. Одна из них — открытый артериальный проток (ОАП) [1]. Нозологическая характеристика состояний с наличием кровотока в артериальном протоке представлена в таблице 1 [1].
Большинство регистрируемых в первую неделю жизни ОАП у доношенных новорожденных закрываются спонтанно. Функциональное закрытие артериального протока происходит через 12–15 часов после рождения. Проблема возникает, если артериальный проток остается функционально открытым более 72 часов [1, 2].
 У недоношенных, особенно детей с экстремально низкой массой тела (ЭНМТ) и тяжелыми респираторными проблемами, спонтанного закрытия ОАП часто не происходит (причина — повышенная чувствительности тканей протока к вазодилатирующему эффекту простагландинов и низкая чувствительность к кислороду) [1-4]. Частота регистрации ОАП обратно пропорциональна гестационному возрасту и весу новорожденных [1-6]:
У недоношенных, особенно детей с экстремально низкой массой тела (ЭНМТ) и тяжелыми респираторными проблемами, спонтанного закрытия ОАП часто не происходит (причина — повышенная чувствительности тканей протока к вазодилатирующему эффекту простагландинов и низкая чувствительность к кислороду) [1-4]. Частота регистрации ОАП обратно пропорциональна гестационному возрасту и весу новорожденных [1-6]:
- у 20% детей с гестационным возрастом свыше 32 недель;
- у 30–60% детей, родившихся на 28–30 неделе;
- у 55–70% новорожденных гестационного возраста менее 28 недель и с весом менее 1000 г.
Время закрытия АП у недоношенных новорожденных значительно варьирует. У глубоконедоношенных новорожденных (гестационный возраст менее 27 недель), даже если после рождения происходит функциональное закрытие сосуда, этап глубокой ишемии мышечной стенки достигается редко, что создает предпосылки для повторных открытий протока. Риск персистирования ОАП также обусловлен незрелостью новорожденного, респираторным дистресс-синдромом (РДС), инфекционными заболеваниями [1-6].
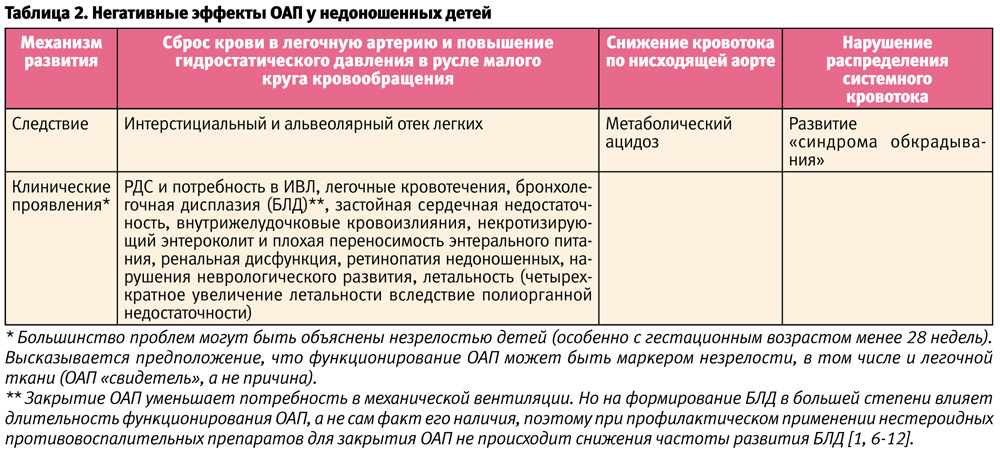
Негативные эффекты ОАП [6-8,17] описаны в таблице 2.
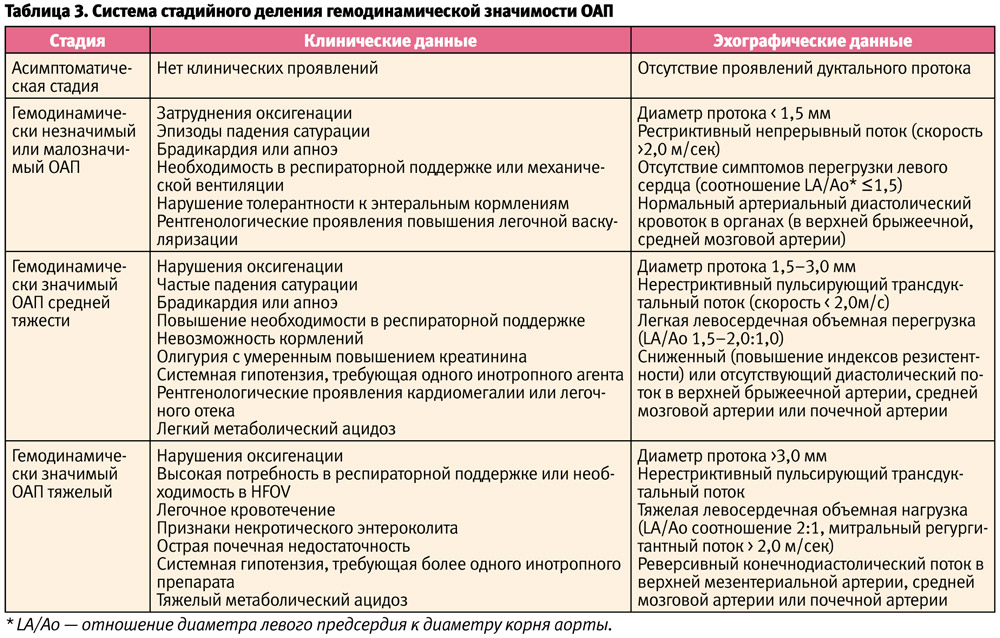
Доказательством повреждающего эффекта ОАП может быть его гемодинамическая значимость. У глубоконедоношенных новорожденных чаще используется система стадийного деления гемодинамической значимости ОАП, которая включает клинические данные (специфические проявления нарушения гемодинамики и неспецифические признаки) и показатели эхокардиографического обследования.
При этом выделяют «традиционные» эхографические данные (соотношение левое предсердие/аорта более 1,5, наличие феномена «диастолического обкрадывания» в аорте, сосудах головного мозга, органах брюшной полости, гиперволемия малого круга кровообращения) и «новые», учитывающие гемодинамические особенности глубоконедоношенных детей, а именно диаметр протока более 1,5 мм, характер (рестриктивный непрерывный или нерестриктивный пульсирующий) и скорость трансдуктального потока (более или менее 180–200 см/с) [1, 13] (табл. 3).
Для оценки гемодинамической значимости шунтирования крови по ОАП используются и другие критерии [1, 14, 15, 16]:
- Диастолический ток в постдуктальном отделе нисходящей аорты (при наличии функционирующего шунта поток крови в диастолу направляется в проток, и при доплерографии регистрируется сначала стремящийся к изолинии диастолический ток, а затем [при этом легочный кровоток на 60% больше системного] — ретроградный ток крови в постдуктальном отделе нисходящей аорты).
- Отношение конечного диастолического размера левого желудочка к корню аорты.
- Отношение сердечного выброса левого желудочка к кровотоку в верхней полой вене.
- Исследование натрийуретического гормона типа В, исследование кардиотропонина.
Согласно данным литературы, частота гемодинамически значимого функционирующего артериального протока у новорожденных с весом 1251–1500 г составляет 13%, у новорожденных весом 501–750 г — до 49%. 45–65% новорожденных с массой тела менее 1500 г, требующих вентиляционной поддержки, имеют гемодинамически значимый ОАП [3, 4, 13].
Среди детей с гестационным возрастом менее 28 недель и гемодинамически значимым ОАП летальность составляет до 28% (опасность летального исхода выше в 8 раз, чем у новорожденных с закрытым артериальным протоком), частота НЭК II стадии и выше — 14%, частота БЛД разной степени тяжести — 62%, частота нарушений неврологического развития в возрасте 18 месяцев — 44% [1, 22, 17].
ОАП спонтанно закрывается или становится гемодинамически малозначимым:
- к 3-м дням жизни у 31–67% детей с гестационным возрастом 26–31 неделя, требовавших вентиляционной поддержки;
- к 7-ми дням жизни у 50% вентилируемых и 80% невентилируемых недоношенных детей;
- в течение 11 месяцев у 86% новорожденных (средний гестационный возраст — 28 недель, вес — 998 г), выписанных из стационара с ОАП [18, 19].
Таким образом, более чем у 50% недоношенных с массой тела, не превышающей 1000 г при рождении (у 70% детей, родившихся до 28 недель гестации), требуется закрытие ОАП [20].
Ведение недоношенных новорожденных с ОАП включает [1 21, 22]:
- Мероприятия общего характера
- Медикаментозное закрытие с помощью нестероидных противовоспалительных препаратов
- Хирургическое лечение
Мероприятия общего характера представлены в таблице 4 [1, 16, 21, 22, 23].
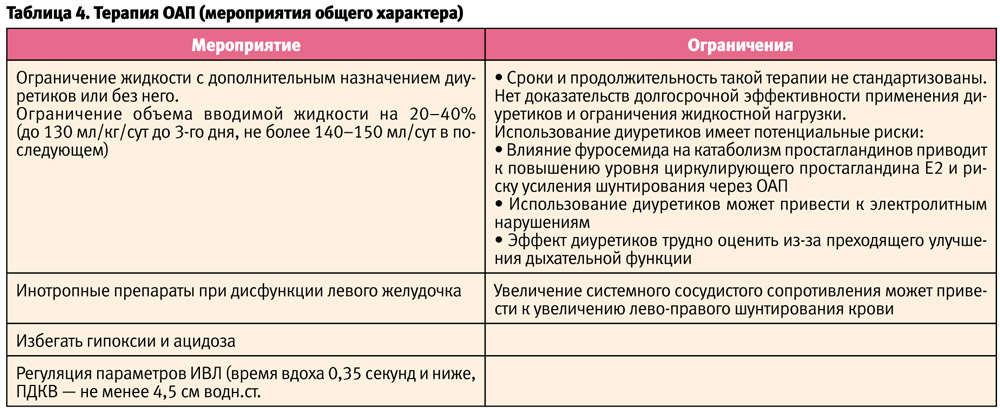
Эффективность консервативной терапии у детей с гестационным возрастом менее 25% составляет 14%, 25–28 недель — 20% [1].
Эффективным методом лечения ОАП у недоношенных детей является его закрытие с помощью ингибиторов простагландинсинтетазы — индометацина и ибупрофена.
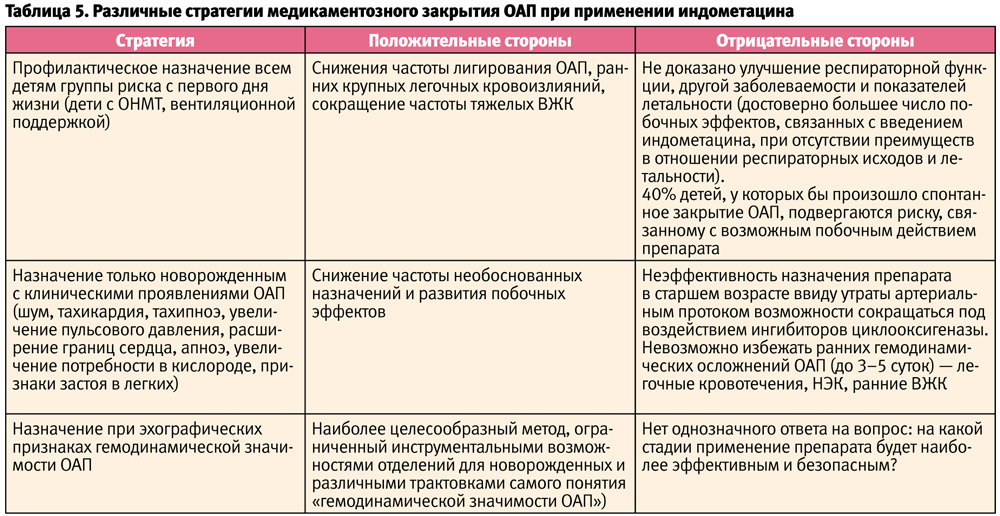
Предложены различные стратегии медикаментозного закрытия ОАП [1, 3, 22, 23, 25]. Одним из наиболее дискуссионных вопросов остается время начала лечения нестероидными противовоспалительными препаратами (табл. 5).
- C. Sekar, K. E. Corff (2008) в своей публикации представили обоснование сроков фармакологического лечения ОАП (табл. 6).
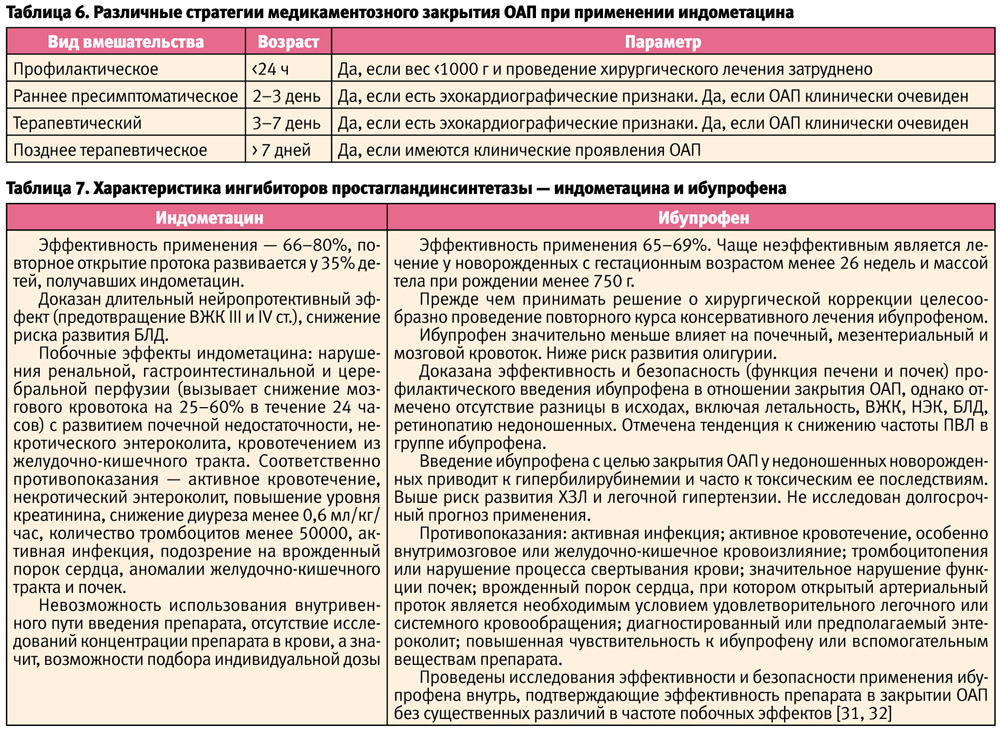
На сегодняшний день используются эмпирические схемы введения, различающиеся по срокам назначения (возраст менее 24 часов, 24–168 часов жизни, более 7 дней) и рекомендуемым дозам (метод определения дозы в зависимости от послеродового возраста, метод низких доз, использование низких доз при более длительном времени введения, пошаговая стратегия применения препарата в больших дозах, метод высоких доз, например применение одного курса ибупрофена 20–10–10 мг/кг/сут является более эффективным, чем курс 10–5–5 мг/кг/сут и без значительных побочных эффектов) [21, 29, 30, 31].
Оба препарата одинаково эффективны в отношении закрытия ОАП и потенциально опасны своими побочными эффектами, включающими олигурию, гипонатриемию, желудочно-кишечные кровотечения, транзиторное снижение кровотока в почках, головном мозге, мезентериальных сосудах. Отсутствует разница в частоте необходимости проведения повторного курса терапии, необходимости хирургической коррекции и летальности. Не было выявлено достоверной разницы в частоте неблагоприятных исходов — БЛД, ВЖК тяжелой степени, перивентрикулярной лейкомаляци, некротического энтероколита, перфорации кишечника, ретинопатии недоношенных [18, 21,24,25, 26, 27, 28, 33].
Основные характеристики препаратов представлены в таблице 7.
Показаниями для хирургического лечения ОАП являются [11]:
- неэффективность двух курсов медикаментозной коррекции ОАП;
- наличие противопоказаний для медикаметозной коррекции;
- позднее повторное открытие артериального потока;
- хирургическая коррекция проводится только новорожденным, зависимым от ИВЛ.
Во многом решения, касающиеся порядка отбора детей для хирургического лечения ОАП, остаются спорными, что обусловлено следующим [1, 11, 21, 22, 23, 24, 34, 36, 37]:
- Доказательств каких-либо преимуществ хирургического метода лечения ОАП перед медикаментозным до настоящего времени нет. Нет разницы в частоте развития ВЖК, кровотечений, сепсиса, повышении креатинина, продолжительности вентиляции.
- При обследовании в возрасте 18 месяцев было выявлено, что хирургическая коррекция повышает риск плохих неврологических исходов (детский церебральный паралич, задержка умственного развития, слепота, потеря слуха, требующая аппаратной коррекции), значительно повышает риск тяжелой ретинопатии недоношенных. Хирургическая коррекция — независимый фактор риска развития БЛД. Видимо, эти осложнения вторичны по отношению к недоношенности, более длительному функционированию ОАП в группе детей, подвергшихся хирургической коррекции.
- Краткосрочные хирургические осложнения: интраоперационное кровотечение, пневмоторакс, паралич голосовых связок, хилоторакс и парез диафрагмального нерва. Послеоперационные последствия перевязки ОАП — развитие постперевязочного сердечного синдрома — имеют до 50% прооперированных детей. Хирургическая перевязка открытого артериального протока приводит к внезапным и резким изменениям сердечно-сосудистой системы: росту постнагрузки в связи с увеличением системного сосудистого сопротивления, резкому снижению преднагрузки в связи с внезапным снижением легочного кровотока. Клинически это проявляется падением систолического артериального давления (ниже третьего процентиля) при необходимости назначения одного или нескольких кардиотропных агентов, растущими потребностями в вентиляционной поддержке (необходимость увеличения среднего давления в дыхательных путях и FiO2 по крайней мере на 20%). Эти проявления становятся очевидными через 6–12 часов после операции. Факторы риска: вес менее 1000 г, наличие некротического энтероколита, дооперационные гемодинамические нарушения (МОК менее 200 мл/кг/мин, снижение АД, большой размер ОАП).
Таким образом, можно сделать следующие выводы:
- Проблема медикаментозного закрытия ОАП у недоношенных детей требует введения единой диагностической и лечебной тактики, сочетания тщательного клинического мониторинга и ранней целенаправленной эхокардиографической оценки для принятия решения, тщательный отбор детей, нуждающихся во вмешательстве.
- Хирургическое лечение показано для некоторых детей с гемодинамически значимым ОАП, но все пациенты нуждаются во всесторонней клинической и эхокардиографической оценке для определения характера шунтирования и его клинических последствий.
- Глобальная задача — улучшение отдаленных результатов.
Список литературы находится в редакции


коментарів