Серед клініко-лабораторних синдромів, що характеризують нефрологічні хвороби, провідне місце займає сечовий синдром, який може бути представлений лейкоцитурією з бактеріурією чи без, еритроцитурією та протеїнурією. Найчастішим проявом сечового синдрому при захворюваннях нирок є лейкоцитурія.
Сечовий синдром: лейкоцитурія
За походженням лейкоцитурія може бути екстраренальною та з органів сечової системи. Остання з’являється в нирках при пієлонефриті, циститі та уретриті. Діагностично значущою є кількість лейкоцитів понад 10 в полі зору для дорослих і дівчаток, та понад 6 — для хлопчиків. За наявності 60 і більше лейкоцитів у полі зору говорять про піурію (для хлопчиків — понад 10).
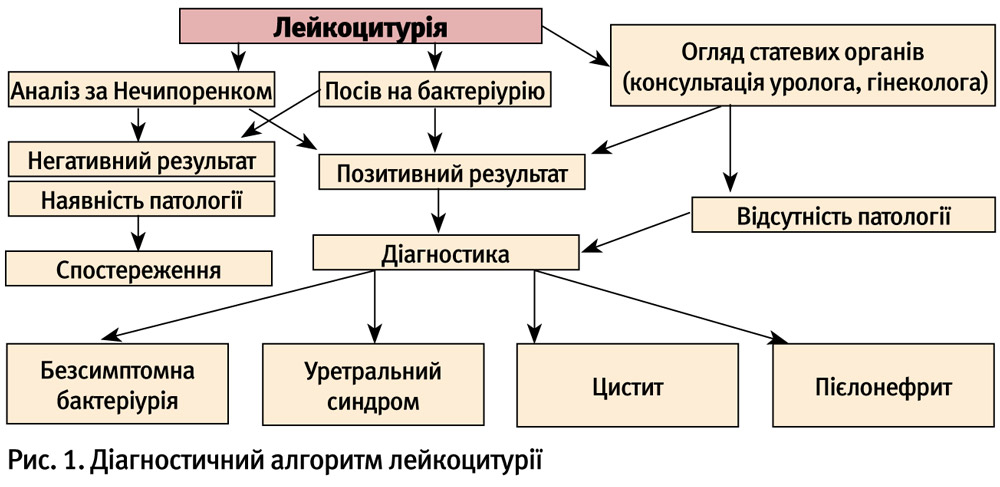
Діагностичний алгоритм лейкоцитурії наведено на рис. 1.
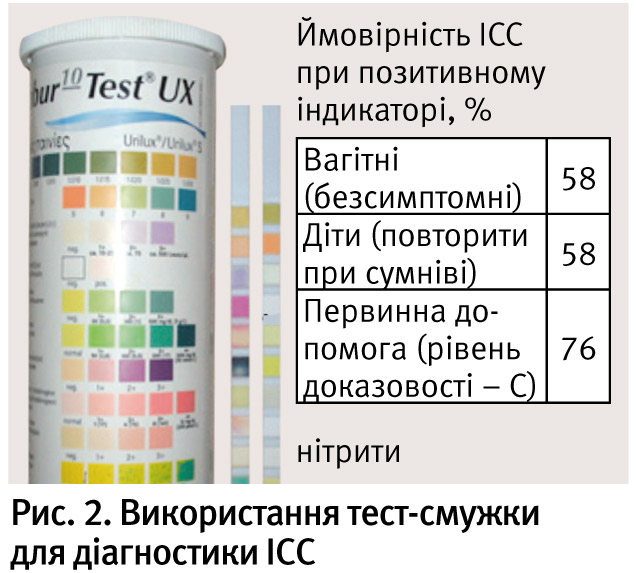 Для швидкого визначення лейкоцитів в аналізі сечі використовують тест-смужки, що дозволяють виявити зміни протягом 1–2 хвилин. Для збору підходить будь-який зразок сечі, але бажано брати середню порцію ранішньої сечі (рис. 2).
Для швидкого визначення лейкоцитів в аналізі сечі використовують тест-смужки, що дозволяють виявити зміни протягом 1–2 хвилин. Для збору підходить будь-який зразок сечі, але бажано брати середню порцію ранішньої сечі (рис. 2).
Антибактеріальна терапія призначається при нейтрофільній лейкоцитурії і бактеріурії за наявності мікробно-запального процесу нирок і сечових шляхів.
Європейська асоціація урологів (EAU, 2011) пропонує наступну тактику за наявності лейкоцитурії та супутніх симптомів (рис. 3).
Для визначення діагнозу інфекції сечової системи використовують наступні критерії (рис. 4).
Для лікування гострого циститу використовують 3-денний курс цефалоспорину 3-ї генерації або 5-денний курс уроантисептика (фурамаг, солюсептол, фурадонін). При рецидиві циститу проводиться зміна препарату, збільшення лікування на 2 дні (5 діб цефалоспорину, 7 діб — уроантисептика), діагностика захворювань, які передаються статевим шляхом, та призначається профілактичне тривале лікування Канефроном Н, солюсептолом або фурамагом.
Лікування пієлонефриту проводиться на схемою:
- Режим — палатний, загальний; дієта — стіл №5 — при збереженій функції нирок, і стіл №7а і 7 — при порушенні азотвидільної функції нирок.
- Призначення антибіотиків; дезінтоксикація; симптоматичне лікування — жарознижуючі та профілактичне лікування після досягнення ремісії — схема 3+ (рис. 5).
Сечовий синдром: еритроцитурія
Другою за частотою виявлення після лейкоцитурії ознакою сечового синдрому є еритроцитурія. Еритроцитурія — це наявність еритроцитів у сечі; виділяють мікроеритроцитурію — до 20 тис/мл за Нечипоренком, еритроцитурію середнього ступеню — 20–200 тис/мл та макрогематурію.
Еритроцитурія може бути проявом ураження нирок нефрологічної групи захворювань (спадковий та набутий гломерулонефрит, інтерстиціальний нефрит), урологічної групи (сечокам’яна хвороба, папілярний некроз при гострому перебігу пієлонефриту, туберкульоз нирки, васкулярні хвороби нирки, рак нирки) та позаниркових процесів сечових шляхів (сечокам’яна хвороба) та сечового міхура (сечокам’яна хвороба, рак сечового міхура). Серед гломерулопатій у дітей еритроцитурія найчастіше зумовлена наявністю спадкового нефриту, IgA-нефропатії та ураженням капілярів гломерул. Слід пам’ятати також про можливість еритроцитурії при злоякісних новоутвореннях нирок і сечових шляхів.
Як правило, гострі невідкладні стани, наприклад напад ниркової кольки при сечокам’яній хворобі, супроводжуються макрогематурією. Навпаки, виявлення мікроеритроцитурії (до 20 тис/мл за Нечипоренком або 5–6 в полі зору в загальному аналізі сечі) та еритроцитурії середнього ступеню (20–200 тис/мл) більш характерно для хронічних захворювань або початку розвитку онкологічних процесів (рис. 6).
Виникнення макрогематурії, як правило, спонукає до невідкладних заходів, що проводяться в урологічному стаціонарі або нефрологічному відділенні (лікування гострого гломерулонефриту). При цьому макрогематурія може бути представлена яскраво-червоною і бурою кров’ю (кровотечі з нижніх сечових шляхів, гемоглобінурія при гемолізі), мати колір м’ясних помиїв (гломерулонефрит) або зеленуватий відтінок (еритроцитурія середнього ступеню). На догоспітальному етапі при нирковій кольці призначають спазмолітики (внутрішньовенно та у вигляді крапель, наприклад спазмоцистенал, ріабал). Розрив кісти нирки, кровотеча з сечового міхура потребує негайної госпіталізації в урологічне відділення. Трипорційна проба допомагає у проведенні диференційної діагностики ініціальної (уретрит), термінальної (цистит) або тотальної еритроцитурії (гломерулонефрит). Наявність еритроцитарних циліндрів вказує на ниркове походження еритроцитурії.
За походженням еритроцитурія може бути з верхніх або нижніх сечових шляхів. Вилуженість еритроцитів залежить від осмолярності сечі, тому не завжди свідчить про місце їх походження. Наявність еритроцитарних циліндрів вказує на ренальний характер еритроцитурії. Еритроцитурія може бути одно- та двобічною, що встановлюється при цистоскопії.
Профузна еритроцитурія спостерігається при травмах нирки. При цьому біль в попереку спочатку гострий, потім зменшується. Діагноз визначається за даними анамнезу, КТ та УЗД нирок (рис. 7).

Еритроцитурія середнього ступеню та мікроеритроцитурія, за винятком підозри на неопластичні процеси, як правило, не потребує надання негайної спеціалізованої допомоги. Планово проводяться діагностичні дослідження для визначення подальшої тактики.
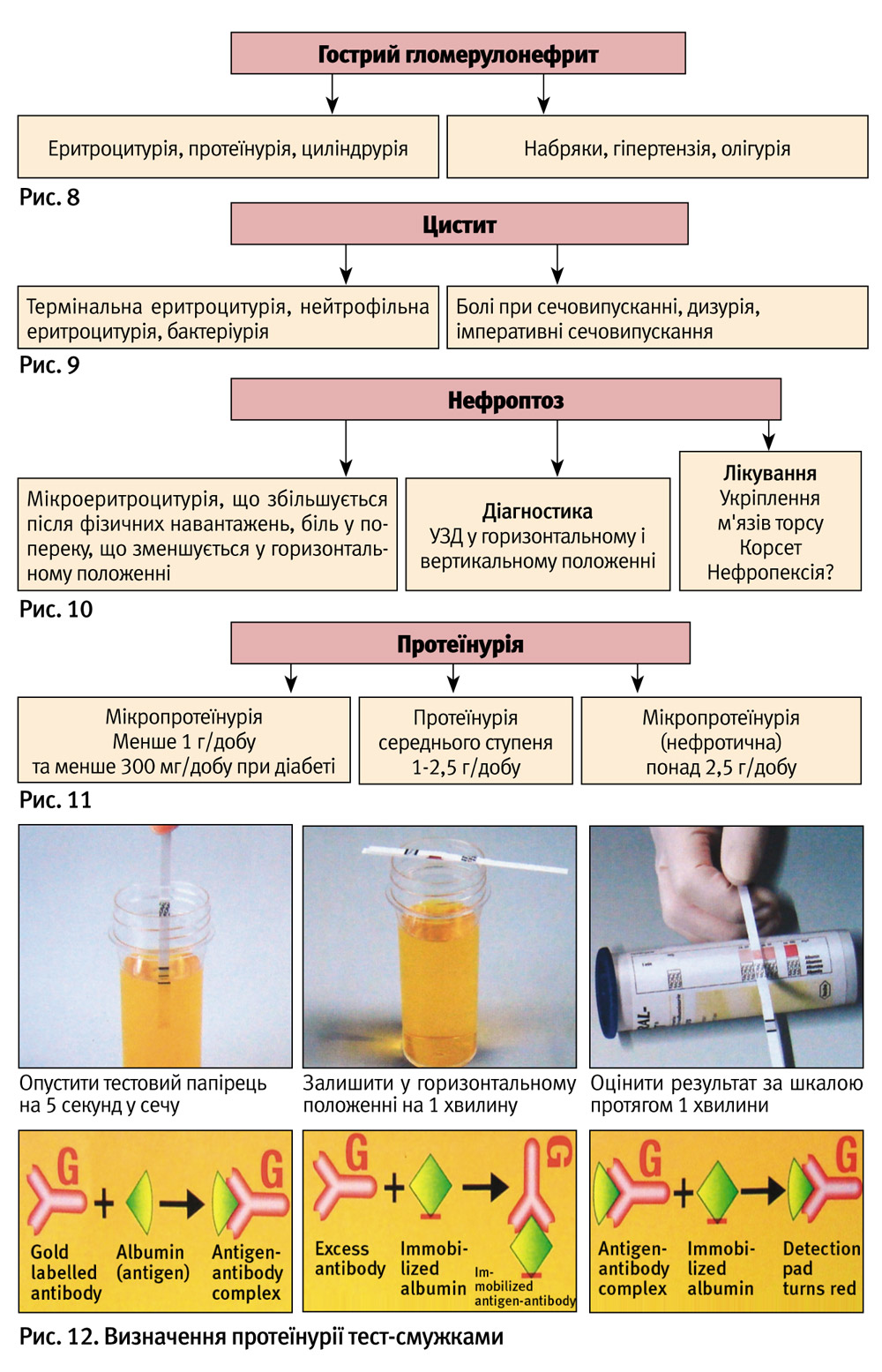
Найчастішими чинниками мікроеритроцитурії з епізодами масивної еритроцитурії є спадковий нефрит у дітей та IgA-нефропатія у підлітків. Ці захворювання лише епізодично супроводжуються макрогематурією, наприклад на тлі інтеркурентних інфекцій (рис. 8).
Гострий гломерулонефрит також супроводжується еритроцитурією, яка може бути представлена сечею «м’ясних помиїв» або макрогематурією. При цьому немає болі при сечовипусканні (на відміну від сечокам’яної хвороби). Тривалість макрогематурії, як правило, обмежується двома-трьома тижнями. При вдалому лікуванні гострий гломерулонефрит закінчується видужанням. При збереженні еритроцитурії понад три місяці, тобто розвиткові хронічної хвороби нирок (хронічного гломерулонефриту), перш за все слід думати про IgA-нефропатію, спадковий нефрит або проліферативний варіант набутого гломерулонефриту.
Серед запальних процесів еритроцитурія виникає при циститах та при вторинному пієлонефриті на тлі сечокам’яної хвороби (рис. 9).
Під час росту підлітків особливості розташування судин нирок можуть призводити до появи сечового синдрому з еритроцитурією чи протеїнурією, який має назву «синдром щипців для коління горіхів» або «синдром пінцету». Основою захворювання є здавлення ниркової вени між аортою та люмбальними хребцями проксимальніше роздвоєння нижньої порожнистої вени (задній тип) або між аортою та верхньою мезентеріальною артерією (класичний передній тип). Частіше феномен проявляється зліва.
Клінічне спостереження
Хлопчик 14 років поступив у відділення зі скаргами на болі в лівій пахвинній ділянці, зміну кольору сечі.
При обстеженні: еритроцитурія від «все поле зору» до 15–20. АТ, біохімічні аналізи та інші показники сечі в нормі. В анамнезі подібні епізоди відбувались двічі протягом останніх 4 років.
При огляді виявлено варикоцеле зліва. При УЗД нирок і на екскреторній урограмі — без патології. Проведення цистоскопії дозволило встановити еритроцитурію з лівого сечоводу. В ортостатичній пробі виявлено збільшення еритроцитурії в другий пробі.
При проведенні спіральної ангіографії виявлено здавлення лівої ниркової вени між верхньою мезентеріальною артерією та аортою (синдром щипців для коління горіхів), що стало причиною еритроцитурії.
Стиснення ренальної артерії сечоводом, що супроводжується виникненням еритроцитурії, має назву синдрому Фролея. Ці синдроми, як правило, маніфестують у підлітковому віці появою болю у попереку (вранці або після фізичного навантаження), нирковою гіпертензією, ортостатичною мікроальбумінурією і протеїнурією фізичного навантаження або (та) еритроцитурією. Нерідко поступове здавлення ниркової вени супроводжується зростанням опору до відтоку крові від судин малого тазу та яєчка, що призводить до розвитку варикоцеле у будь-якому віці. В цьому випадку операцію з приводу варикоцеле проводять не на мошонці, а в малому тазі. Тривале порушення кровотоку супроводжується поступовою втратою функції нирки з боку наявності аномалії. Діагноз встановлюють на підставі даних доплерсонографії ниркових судин та ангіографії. Лікування хірургічне.
У підлітків, а також після вагітності, еритроцитурія може бути зумовлена нефроптозом (рис. 10). Слід зазначити, що нефроптоз у підлітків частіше має транзиторний характер.
Значно рідше причиною еритроцитурії можуть бути епізоди виходу солей (наприклад при застосуванні лікувальної води на курорті), геморагічний діатез, передозування антикоагулянтів, надмірне фізичне навантаження, «алкогольний нефрит», люмбальгічно-гематуричний синдром. Слід також пам’ятати про гемоглобінурію, коли сеча має темний колір, але еритроцитів мало або вони відсутні. Червоний колір сечі спостерігають у деяких пацієнтів після прийому окремих препаратів, вживання буряку та порічки.
Терапевтична тактика при нефрологічному захворюванні залежить від гостроти процесу, який супроводжується еритроцитурією. Мембраностабілізатори, препарати, що покращують реологічні властивості крові та ендотелію, суттєво не зменшують проявів еритроцитурії. Немає даних доказової медицини про ефективні препарати для ліквідації ниркової еритроцитурії. Найважливішою є наявність супутньої протеїнурії, яка розглядається в сучасній нефрології як нефротоксин. Тому при еритроцитурії необхідно визначити присутність білку в сечі. Бажано це проводити за допомогою паперових тест-смужок, а не в пробі з сульфосаліциловою чи азотною кислотами, які руйнують еритроцити і тому можуть давати хибнопозитивні результати. За наявності супутньої протеїнурії необхідно призначення антипротеїнурічної терапії (інгібітори АПФ, блокатори рецепторів до ангіотензину).
Сечовий синдром: протеїнурія
Протеїнурія — це наявність білка в сечі, що переважно спостерігається саме при ураженні нирок. Патогенетичним механізмом появи білка в сечі є збільшення фільтрації та (або) зниження реабсорбції протеїну внаслідок патологічного процесу. Основною характеристикою протеїнурії вважається кількісна ступінь виділення білка. Діагностичною протеїнурією вважається наявність мікроальбумінурії 30 мг/добу.
За анатомічним походженням виділення білка буває спричинене екстраренальними і нирковими факторами. Екстраренальна протеїнурія класифікується як ортостатична, спричинена фізичним навантаженням, лихоманкою. Ниркова протеїнурія в свою чергу розподіляється на гломерулярну, тубулярну та змішану, що визначається переважним ураженням структури нефрона (рис. 11).
За ступенем екскреції білка виділяють мікропротеїнурію — до 1 г на добу (за наявності цукрового діабету — до 300 мг на добу), протеїнурію середнього ступеню і нефротичного (вище 2,5 г/добу для дітей та 3,5 г/добу для дорослих). За генезом протеїнурію класифікують як асимптоматичну і ту, що пов’язана з конкретним захворюванням ниркового чи позаниркового походження. За перебігом протеїнурія може бути транзиторною (виявляється не у всіх порціях сечі) і персистуючою, яка виявляється постійно протягом тривалого часу.
Напівкількісне дослідження протеїнурії виконується за допомогою імпрегнованих тетрабромфенолом синім паперових смужок, які виявляють справжню протеїнурію, починаючи зі слідів до 10 г/л. Цей метод найбільш чутливий у діагностиці альбумінурії (рис. 12).
Для більш точного визначення протеїнурії проводять дослідження добового вмісту білка в сечі. Першу нічну порцію сечі не враховують, потім, до наступного ранку вся сеча збирається в одну склянку, яка зберігається в холодильнику. В сумарній порції визначається вміст білка, після чого проводиться перерахунок кількості сечі на добу. Наприклад, в порції виявлено 0,66 г/л, діурез — 700 мл. Добова протеїнурія складає 0,66 г/л х 0,7 л = 0,46 г/добу.
Використовують також одночасне зіставлення протеїну з креатиніном сечі (мг/мл). Креатинін екскретується в постійному значенні, тому співвідношення позбавляє від необхідності добового дослідження сечі. Нормальним є співвідношення нижче 0,5 мг/мл у дітей до 2 років, <0,2 мг/мл або менше 30 мг/г (3,4 мг/ммоль) — у дітей і дорослих.
Для визначення ортостатичної протеїнурії проводять однойменну пробу. Ввечері хворий лягає в ліжко, не опорожнюючи сечовий міхур. Через 30 хвилин пацієнт, не встаючи з ліжка, мочиться, і ця порція сечі не враховується для дослідження. Хворий випиває склянку води й засинає. Вранці лежачи пацієнт збирає нічну порцію сечі, яка є першою в ортостатичній пробі. Потім хворий перебуває на звичайному або підвищеному режимі фізичної активності і сеча збирається повторно. За відсутності протеїнурії в нічній пробі і наявності в денній порції визначають наявність протеїнурії, що пов’язана з ортостатичним положенням тіла. У подальшому такому хворому слід провести УЗД нирок лежачи і стоячи для виявлення зміщення нирок, доплерсонографію судин нирок або ангіографію для подальшої консультації судинним урологом. При ортостатичній протеїнурії білок з’являється або збільшується при вертикальному положенні тіла.
Окрему групу складають хворі, у яких протеїнурія з’являється при інтеркурентних важких захворюваннях, тоді дитина спостерігається з діагнозом «токсикоалергічна нефропатія». За наявності персистенції протеїнурії протягом півроку і більше потрібне проведення біопсії нирки і верифікація нефрологічного захворювання.
Вроджена гломерулярна протеїнурія спостерігається при дисплазії нирок, судин, спадковому нефротичному синдромі та спадковому нефриті. Набута гломерулярна протеїнурія буває первинна (при гломерулонефритах) та вторинна (при інфекціях, цукровому діабеті, системних захворюваннях сполучної тканини, внаслідок токсичної дії медичних препаратів). Селективна протеїнурія виявляється при нефротичному синдромі з мінімальними змінами. При інших морфологічних типах гломерулонефриту протеїнурія неселективна, тобто представлена альбумінами і глобулінами разом.
Тубулярна протеїнурія виникає в разі пошкодження реабсорбції білка в канальцях або їх безпосередньому ушкодженні. За кількісним ступенем тубулярна протеїнурія рідко буває вище 1 г/л на добу і, на відміну від гломерулярної, майже не буває представлена альбумінами. Нерідко протеїнурія поєднується з іншими тубулярними розладами, а саме глюкозурією, фосфатурією, кальційурією.
Вроджена тубулярна протеїнурія спостерігається при тубулопатіях. Набута тубулярна протеїнурія спостерігається при інтерстиціальному нефриті, пієлонефриті, медикаментозних ураженнях нирки, гострому тубулярному некрозі, захворюваннях сечовидільних шляхів. Тубулярна протеїнурія рідко виявляється як самостійний синдром.
Змішана клубочково-канальцева протеїнурія спостерігається при інтерстиціальному нефриті, хронічній нирковій недостатності, аномаліях розвитку сечовидільної системи.
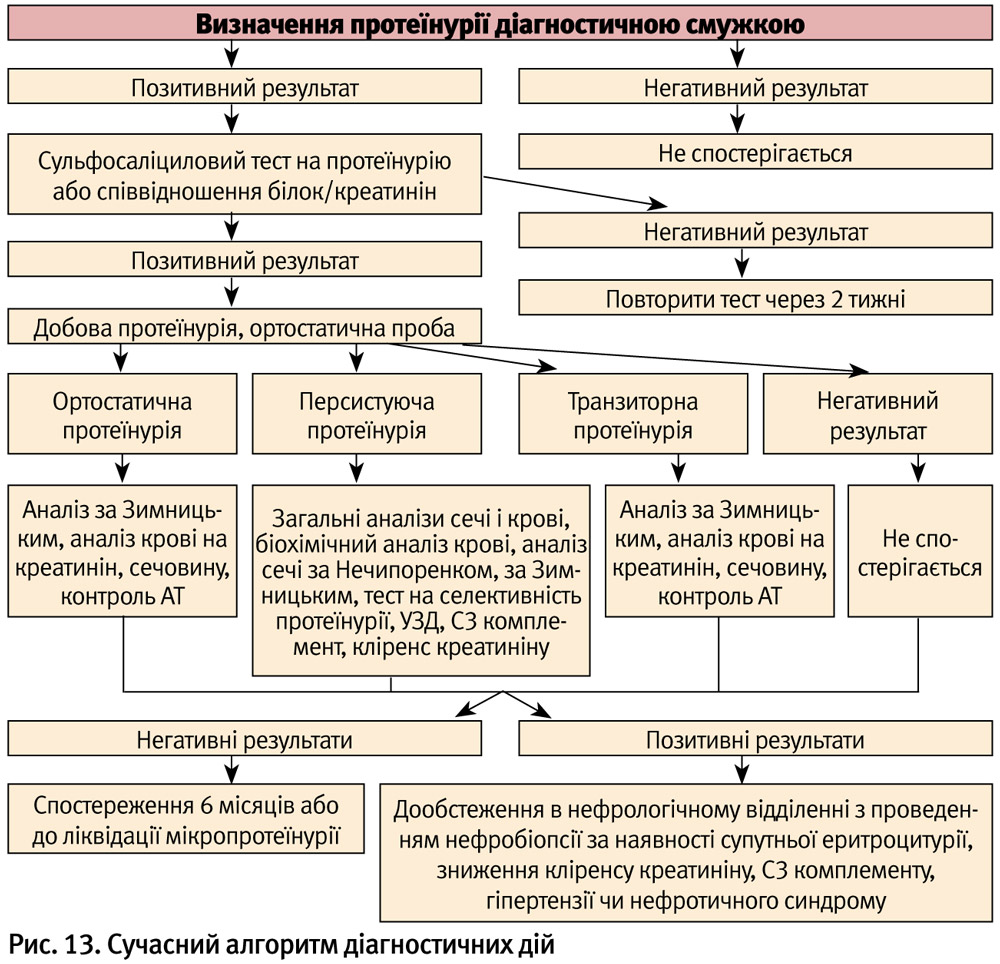
Сучасний алгоритм діагностичних дій можна представити наступним чином (рис. 13).
Протеїнурія нефротичного рівня при гломерулонефриті (більше 2,5–3,5 г/добу) в залежності від віку хворого і тривалості захворювання потребує лікування в нефрологічному відділенні з призначенням глюкокортикоїдної і цитостатичної терапії.
Протеїнурія до 1 г на добу може бути ізольованою ознакою сечового синдрому або ускладнювати еритроцитурію (рідше лейкоцитурію). Глюкокортикоїдна і цитостатична терапія часто не є ефективною в лікуванні. Тому як стартове лікування використовують препарати антипроліферативної дії, які зменшують ступінь протеїнурії. До них належать ІАПФ, БРА. Тривале, нерідко пожиттєве, призначення цих препаратів подовжує життя хворих.


коментарів