Проблемы выбора пола у новорожденных
Первоначальная неопределенность в отношении пола ребенка – тревожная и напряженная ситуация для всей семьи. Как только диагноз ясен, мужской или женский пол устанавливается у большинства детей. Однако у некоторых пациентов, особенно с синдромом частичной нечувствительности к андрогенам, вопрос о половой принадлежности может остаться открытым [16, 31, 34, 36, 38, 39, 40].
Первая беседа с родителями должна быть направлена на формирование уверенности в том, что их ребенок может рассчитывать на полноценную жизнь. Затем необходимо представить информацию о состоянии ребенка в объективной и реалистичной манере. Следует обратить внимание на неопределенность, обусловленную различными мнениями экспертов. Необходимо рассказать о сложности и количествах планируемых операций, о возможных исходах выбора конкретного пола. В конечном счете, родители должны нести ответственность за принятие решений, поэтому крайне важно, чтобы они были полностью информированы [16, 31, 34, 36, 38, 39, 40].
Факторы, влияющие на выбор будущего пола, многообразны и включают фенотипические проявления (генитальный внешний вид, строение внутренних половых органов), наличие пороков почек и мочевыводящих путей, длительность воздействия андрогенов на плод, наличие половых клеток в яичниках или ткани яичка, кариотип, вероятность гендерной идентификации во взрослом возрасте, необходимые хирургические методы лечения, риск развития злокачественных опухолей, необходимость гормональной индукции полового созревания и пожизненной заместительной терапии, анатомию половых органов в послеоперационном периоде, потенциал фертильности, мнение семьи, а иногда и обстоятельства, связанные с культурной практикой, учет социально-психологических факторов (табл. 2) [28, 29, 30, 32].
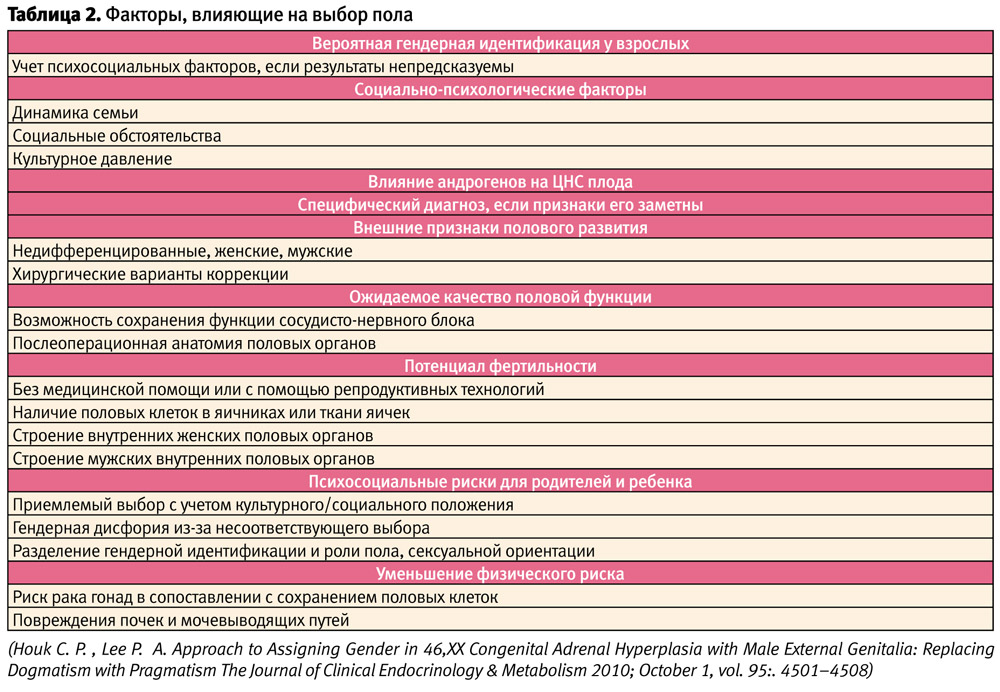
Сто лет назад основным фактором, определяющим выбор пола, был генитальный внешний вид; полвека назад кариотип стал самым важным фактором выбора. Эти идеи были вытеснены в 1960-х годах, когда в качестве способа улучшить результаты был предложен оптимальный гендерный подход.
Рекомендуемые правила «выбора пола» или «гендерного назначения» с конца 1960-х до 1990-х годов [1, 28, 29, 30, 32]:
- любому ребенку с XX, независимо от степени вирилизации, должен быть выбран женский пол, чтобы сохранить будущую фертильность. В детском возрасте может быть проведена хирургическая процедура клиторопластики, которая сохраняет нейрососудистый пучок и имеет преимущества перед клиторэктомией;
- любому ребенку с XY и признаками недостаточной вирилизации следует выбрать мужской пол при достаточных размерах полового члена. Если половой член слишком маленький или слишком изменен (например, экстрофия клоаки), рекомендовался выбор женского пола. Половые железы удалялись, хирургическим путем создавалось влагалище, назначались эстрогены в период полового созревания. Следует отметить, что с конца 1970-х годов, когда была показана возможность применения гормонов для лечения микропениса, взгляды на критерии выбора пола изменились;
- детям со смешанным хромосомным набором (например, смешанные дисгенезии гонад или истинный гермафродитизм) выбирают пол в зависимости от особенностей строения половых органов;
- гендерная идентичность устанавливается в возрасте 2-х лет.
В дальнейшем стали очевидны догматизм таких правил и многие проблемы [16, 20, 28, 29, 30, 32, 34, 36, 38, 39, 40,45]:
- примерно 60% пациентов с дефицитом 5a-редуктазы, которым был установлен женский пол в младенчестве, имели признаки вирилизации в период полового созревания и идентифицировали себя как мужчины;
- среди пациентов с синдромом частичной нечувствительности к андрогенам, дефектами синтеза андрогенов и неполной дисгенезией гонад неудовлетворенность выбранным полом отмечалась примерно у 25% лиц (и мужчин, и женщин);
- лица с экстрофией клоаки, воспитаные женщинами, демонстрировали изменчивость гендерной идентичности, но свыше 65% из них жили как женщины;
- неудовлетворенность выбранным полом была зарегистрирована у 25% 46, XY-пациентов с частичной вирилизацией (имеющиеся на сегодняшний день данные поддерживают выбор мужского пола у большинства XY-детей с наличием фаллической ткани, и у всех с микропенисом);
- имеется высокий риск наличия гендерной дисфории у пациентов с высокой степенью вирилизации и выбранным женским полом, независимо от кариотипа. Напротив, расстройства гендерной идентичности были редкими у 46,XX-пациентов с НПР с неустановленным диагнозом, которых считали мальчиками в младенчестве, и которым не был выбран женский пол.
- сообщается об несоответствии гендерной роли выбранному полу примерно у половины пациентов с дефицитом 17b-гидроксистероиддегидрогеназы-III, которые воспитывались как девочки;
- в отношении более 90% 46,ХХ-пациентов с врожденной гиперплазией надпочечников и всех 46,XY-пациентов с синдром полной нечувствительности к андрогенам принималось решение о выборе женского пола в младенческом возрасте. Эти пациенты в дальнейшем идентифицировали себя как женщины.
Большое количество проблем было связано с отсутствием учета родительского мнения, а также с возможностью сохранения мужской гендерной идентификации при внутриутробном воздействии тестостерона.
Знания о внутриутробном влиянии андрогенов на развитие ЦНС человека недостаточны для представления четких руководящих принципов выбора пола. Но андроген-индуцированная маскулинизация мозга плода действительно важна у пациентов с НПР, в том числе у детей с 46, XX НПР и признаками вирилизации. Этот эффект андрогенов был зарегистрирован в детском возрасте в виде предпочтений в игровой деятельности, особенностей темперамента, характерных для мальчиков. Степень воздействия на плод тестостерона, вероятно, коррелирует с тяжестью врожденной дисфункции коры надпочечников. Последние данные свидетельствуют о том, что бисексуальная/гомосексуальная ориентация могут быть связаны с пренатальным воздействием андрогенов и маскулинизацией детского поведения [16, 28, 29, 30, 33, 34, 36, 38, 39, 40].
Высокий уровень андрогенов во внутриутробном периоде может быть аргументом для выбора мужского пола у 46,XY-ребенка с экстрофией клоаки.
Возможно подобным образом (поощрение выбора мужского пола) следует рассматривать и вопрос в отношении 46,XX-ребенка с врожденной дисфункцией коры надпочечников и наличием выраженной вирилизации (функционально мужские гениталии, существование которых предполагает высокую степень маскулинизации мозга). Хотя в заявлении консенсуса по врожденной дисфункции коры надпочечников указано, что «нет достаточных доказательств в поддержку выбора мужского пола у 46,XX ребенка со значительной степенью вирилизации, по Прадеру 5» [44]. Дополнительным преимуществом выбора мужского пола является то, что такой выбор не требует безвозвратной потери чувствительных тканей гениталий.
То есть, определение пола в случаях наиболее тяжелой вирилизации 46,ХХ-новорожденных с синдромом гиперплазии надпочечников является проблемой обсуждения. Меньшинство рекомендует определить пол как мужской и проводить гонадэктомию. Большинство генетиков и эндокринологов рекомендуют определить пол как женский, проводить феминизирующую генитопластику, чтобы сберечь функцию фертильности [28, 29, 30, 32].
Ребенок с 46,ХY, рожденный с минимальным объемом тканей полового члена без резистентности к андрогенам, на которого во время внутриутробного развития влияли нормальные концентрации тестостерона, может сохранить мужскую гендерную идентичность, несмотря на выбранный пол (ранее главный критерий выбора пола – размер полового члена, адекватный для половой функции, – сейчас подвергается сомнению) [28, 29, 30, 32].
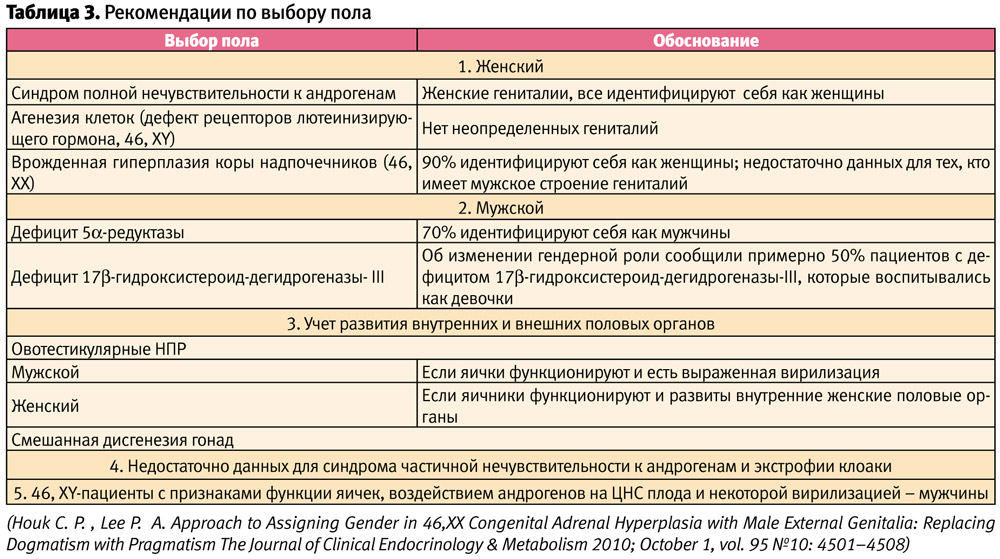
Существующие рекомендации о отношениии выбора пола у детей с НПР представлены в таблице 3.
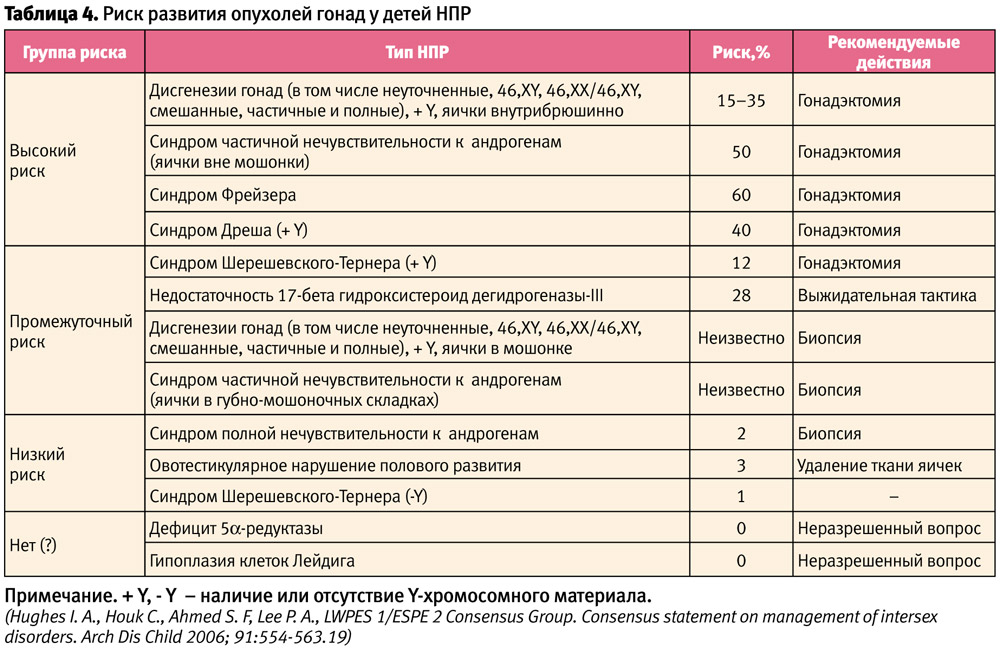
Одним из факторов выбора пола является риск развития опухолей. Злокачественное перерождение зародышевых клеток происходит только у пациентов с НПР, которые имеют Y-хромосомный материал. Самый высокий риск (до 60%) имеется у больных с НПР, дисгенезией гонад и наличием Y-хромосомного материала, а также у пациентов с частичной андрогенной нечувствительностью и наличием внутрибрюшных половых желез. Интраабдоминальные гонады у пациентов высокого риска должны быть удалены на момент постановки диагноза. Самый низкий риск (<5%) имеется при овотестикулярном НПР и генетически подтвержденном синдроме полной андрогенной нечувствительности [18, 19, 27, 30, 42]
В таблице 4 приводится краткая информация о риске развития опухолей гонад у детей с НПР.
Основные принципы, которыми следует руководствоваться при принятии решения – это попытка обеспечить фертильность с возможной минимизацией рисков для соматического и психологического здоровья [12, 13, 14, 20, 23, 24, 37, 41, 42].
Большинство родителей отдают предпочтение хирургическому лечению, чтобы половые органы их детей имели вид, соответствующий выбранному полу. Другая точка зрения – акцент на функциональные результаты, а не на строго косметический вид. Обоснование тактики ранней реконструкции включает в себя благотворное влияние эстрогенов на детские ткани, отсутствие осложнений от анатомических аномалий, минимизацию беспокойства семьи, уменьшение рисков стигматизации и путаницы гендерной идентичности из-за атипичного внешнего вида половых органов. Однако регистрация многочисленных неблагоприятных исходов привела появлению рекомендаций отложить операции до возраста пациента, когда он сам может дать информированное согласие [12, 13, 14, 20, 23, 24, 28, 29, 30, 37, 41, 42].
Проводить или не проводить в раннем детстве операцию на половых органах, особенно редукцию клитора при вирилизации женского пола – остается предметом обсуждения. Хирургическая коррекция клиторомегалии рассматривается только в случаях тяжелой маскулинизации (по Прадеру III-V) и проводится в сочетании (при необходимости) с коррекцией общего урогенитального синуса (практика раннего разделения влагалища и уретры для обеспечения положительного влияния эстрогенов в раннем детстве и предотвращения потенциальных осложнений из-за соединения между мочевыводящими путями и брюшной полостью). В детском возрасте может быть проведена хирургическая процедура клиторопластики, которая сохраняет нейрососудистый пучок и имеет преимущества перед клиторэктомией. Операции по реконструкции влагалища следует отложить до подросткового возраста. Некоторые дети женского пола с гиперплазией надпочечников имеют лишь незначительную степень вирилизации и не нуждаются в оперативном лечении. Возможно проведение адекватной медикаментозной терапии для предотвращения дальнейшей вирилизации [13, 28, 30,31].
В случаях гипоспадии применяются стандартные методы хирургического вмешательства, такие как коррекция искривления полового члена, реконструкция уретры, разумное использование тестостерона. У мальчиков фаллопластику проводят обычно в несколько этапов, что зависит от степени гипоспадии и степени искривления полового члена. При выборе пола ребенка должны быть приняты во внимание масштабы и сложность фаллопластики в зрелом возрасте. Пациентам не должны предоставляться нереалистичные ожидания относительно реконструктивных операций [13, 14, 20, 23, 24, 28, 30,31, 37, 41, 42].
Список литературы находится в редакции


коментарів